Антифосфолипидный синдром у детей клинические рекомендации

 Антифосфолипидный синдром (АФС) — системное аутоиммунное заболевание с артериальным или венозным тромбозом различной локализации, с невынашиванием беременности (спонтанные аборты, выкидыши, внутриутробная гибель плода) и с высоким титром патогенетически значимых антител к фосфолипидам (ФЛ), таких как антитела к кардиолипину (КЛ), антитела к волчаночному антикоагулянту (ВА) и антитела к кофакторным белкам (протромбин, протеин С, протеин S, аннексин V, простациклин и бета2-гликопротеин-I (бета2-ГП-I) [13].
Антифосфолипидный синдром (АФС) — системное аутоиммунное заболевание с артериальным или венозным тромбозом различной локализации, с невынашиванием беременности (спонтанные аборты, выкидыши, внутриутробная гибель плода) и с высоким титром патогенетически значимых антител к фосфолипидам (ФЛ), таких как антитела к кардиолипину (КЛ), антитела к волчаночному антикоагулянту (ВА) и антитела к кофакторным белкам (протромбин, протеин С, протеин S, аннексин V, простациклин и бета2-гликопротеин-I (бета2-ГП-I) [13].
Изучение АФС началось в 1907 г. с разработки Васcерманом лабораторного метода диагностики сифилиса. Впервые АФС описал в 1986 г. английский ревматолог Hughes G. R. V. С этого времени начинается интенсивное изучение патофизиологических и клинических особенностей АФС. Критерии диагностики АФС, которые были сформулированы в октябре 1998 г. на VIII международном симпозиуме, делятся на клинические и лабораторные (табл.).
Клинические критерии АФС:
Сосудистые тромбозы
Один или более клинических эпизодов артериального, венозного тромбоза или тромбоза сосудов малого диаметра, в любых тканях или органах. Тромбоз должен быть подтвержден картиной ультразвукового доплеровского сканирования или данными гистологического исследования, за исключением поверхностных венозных тромбозов. При гистологическом исследовании тромбоз должен быть представлен значительными изменениями сосудистой стенки невоспалительного характера.
Заболевания беременных
а) Один или более необъяснимых случаев смерти морфологически нормального плода на 10-й или позже неделе нормальной беременности, причем нормальная морфология плода должна быть документирована данными ультразвукового сканирования или непосредственным исследованием плода или
b) Один или более случаев преждевременных родов морфологически нормального плода к 34-й или ранее неделе беременности вследствие тяжелой преэклампсии или эклампсии, или тяжелой плацентарной недостаточности или
с) Три или более необъяснимых последовательных аборта до 10-недельного срока беременности. При этом без патологических или анатомических аномалий и/или гормональных нарушений у матери, причем хромосомные причины должны быть исключены у отца и матери.
Лабораторные критерии АФС:
Умеренный или высокий уровень антител к КЛ класса IgG и/или IgМ в крови в двух или более исследованиях, полученных с интервалом не менее 6 недель, измеренных путем стандартного и иммуноферментного метода (ИФА) для бета2-ГП-I-зависимых антител к КЛ.
Позитивный тест на наличие волчаночного антикоагулянта в плазме в двух или более исследованиях, полученных с интервалом не менее 6 недель [10].
Достоверный АФС диагностируется при наличии, по крайней мере, одного клинического и одного лабораторного критерия [5]. К сожалению, данные критерии разработаны для диагностики АФС у взрослых и не учитывают особенностей детского возраста.
Выявление АФС в педиатрии имеет важное прогностическое значение, поскольку предполагает высокий риск тромбозов, а также определяет течение и исход основного заболевания. Впервые ассоциации между наличием циркулирующего антикоагулянта и сосудистым тромбозам у детей были отмечены в 1972 г. у детей с системной красной волчанкой (СКВ) [10].
С 2000 года был создан официальный сайт «Европейский форум антифосфолипидных антител», где регистрируются дети с наличием антител к ФЛ. На основании данной базы в 2006 году была опубликована рабочая классификация АФС у детей.
Диагноз АФС для ребенка является достоверным при наличии клинического критерия и хотя бы одного лабораторного критерия.
Нужно отметить, что при подозрении АФС у детей важным критерием для постановки диагноза является семейный анамнез, наличие у родственников:
ревматических заболеваний;
рецидивирующих инсультов (особенно в возрасте до 50 лет);
рецидивирующих инфарктов (особенно в возрасте до 50 лет);
рецидивирующего тромбофлебита;
невынашивания беременности, эклампсии и преэклампсии.
В исследуемых группах больных с АФС выявлены АФС-ассоциированные признаки заболевания: тромбоцитопения, мигрень или мигренеподобные головные боли, кровотечения из носа, сетчатое ливедо, эпилепсия, нарушения клапанного аппарата сердца, асептический некроз костей, хорея (гиперкинезы) и артериальная гипертензия. Данные проявления не являются клиническими критериями, но их наличие в совокупности с антителами к ФЛ представляет собой важный диагностический фактор для детей с АФС [14].
Выделяют несколько клинических вариантов АФС как у детей, так и у взрослых:
Первичный АФС (ПАФС) — развивается у лиц без аутоиммунных заболеваний.
Вторичный АФС (ВАФС) развивается у больных с ревматическими и аутоиммунными заболевания, со злокачественными новообразованиями, при применении ряда лекарственных препаратов (гормональных, контрацептивных, психотропных веществ, Новокаинамида, высоких доз интерферона альфа), инфекционных заболеваниях (герпесвирусная инфекция, микоплазмоз).
Катастрофический АФС — мультисистемные, преимущественно органные тромбозы на уровне микроциркуляторного русла с высоким титром антител к ФЛ, диссеминированная внутрисосудистая активация с тромбозом в сосудах с небольшим диаметром, полиорганное поражение организма. Диагностирующим критерием для катастрофического АФС у детей является вовлечение в тромботический процесс не менее трех систем организма человека с гистологическим подтверждением микроваскулярной окклюзии и наличие антифосфолипидных антител (АФА).
Неонатальный АФС. Это редкая патология имеет место у новорожденных детей при передаче тромботических факторов трансплацентарным путем от матерей с высокими АФА. Часто беременность на фоне высоких титров АФА разрешается мертворождением плода на раннем этапе гестации.
Серологические варианты АФС — серопозитивный и серонегатвный АФС.
В настоящее время диагноз «серонегативный АФС» ставится с очень большой осторожностью, после исключения всех других возможных тромбофилий [2, 13].
Наиболее распространенными формами АФС у детей являются ПАФС и ВАФС.
J.-C. Pitte и соавт. (1993) разработали ряд критериев, исключающих ПАФС:
Эритема лица (бабочка).
Дискоидная эритема.
Изъязвление слизистой рта или глотки.
Артриты.
Плевриты (без тромбоэмболии легочной артерии или левожелудочковой недостаточности).
Перикардит (исключается инфаркт миокарда или уремия).
Персистирующая протеинурия более чем 0,5 г/сут (наличие иммунокомплексного гломерулонефрита).
Лимфопения менее 1000 клеток в 1 мкл.
Антитела к нативной ДНК.
Антитела к экстрагированным ядерным антигенам.
Антинуклеарные антитела в высоком титре.
Прием препаратов, индуцирующих выработку антител к ФЛ.
Антитела к ФЛ представлены различными классами (IgG, IgM, IgA) и имеют фосфолипидную специфичность. ФЛ — гетерогенная группа молекул с различным химическим строением и электрическим зарядом. К отрицательно заряженным ФЛ относятся: фосфатидилглицерин — КЛ, фосфатидилинозитол, а к нейтральным — фосфатидилхолин и фосфатидилэтаноламин. В клеточной мембране ФЛ образуют двойной слой с выраженной асимметрией. Отрицательно заряженные ФЛ создают поверхность, на которой происходит сборка ферментных комплексов двух основных звеньев коагуляционного каскада. В одном из них (теназный комплекс) фактор Х активируется комплексом факторов IXа и VIIa, а в другом — протромбиназная реакция — происходит конверсия протромбина в тромбин ферментным комплексом, состоящим из фактора Xa и Va (протромбиназный комплекс). Взаимодействие факторов IXa, Xa и протромбина с липидной поверхностью происходит посредством образования кальцийзависимого мостика между остатками гамма-карбоксиглютаминовой кислоты этих белков и отрицательно заряженными полярными группами ФЛ. Связывание с липидной поверхностью приводит к увеличению локальной концентрации и эффективного расположения коагуляционных факторов, что способствует максимальной скорости протекания реакции. Любые вещества, мешающие сборке этих комплексов на фосфолипидной поверхности, в том числе антитела к ФЛ, способны повышать уровень образования тромбина и нарушать свертывание крови. К ФЛ относится и ВА, который in vitro пролонгирует различные фосфолипидзависимые коагуляционные тесты [1, 10, 11].
Со времен Hughes G. R. V. существуют различные теории, объясняющие клеточные и молекулярные механизмы, с помощью которых антифосфолипидные антитела к ФЛ инициируют тромбозы. Одна из теорий предполагает активацию эндотелиальных клеток при присоединении антитела к ФЛ, что проявляется экспрессией молекул адгезии, увеличением секреции цитокинов и метаболизма простациклина.
Вторая теория базируется на оксидантзависимом повреждении сосудистого эндотелия. Окисленные липопротеиды низкой плотности (ЛПНП) захватываются макрофагами, что приводит к их активации, продукции цитокинов и последующему повреждению эндотелиальных клеток. Это подтверждает тот факт, что антитела к КЛ перекрестно реагируют с окисленными ЛПНП. Более того, антитела к ФЛ связываются с окисленным кардиолипином и, вероятно, распознают окисленные ФС, фосфолипидсвязывающие белки или и то и другое.
Третья теория предполагает, что антитела к ФЛ взаимодействуют с фосфолипидсвязывающими протеинами и/или модулируют их функции регулирования коагуляции. Этой теорией объясняются молекулярные механизмы влияния антител к ФЛ к кофакторным белкам: протромбина, протеина С, протеина S, аннексина V, простациклина и бета2-ГП-I [4].
Клинические признаки АФС разнообразны и зависят от локализации невоспалительной тромботической васкулопатии сосудистого русла.
При венозных тромбозах отмечается поражение глубоких вен нижних конечностей. У некоторых детей может развиться и тромбоз легочной артерии, правда, очень редко. Характерен тромбоз венозных сосудов почек, печени, глаз и мезентеральных сосудов.
Артериальный тромбоз у детей отмечается в церебральных артериях. Клиническая манифестация данной патологии — транзиторная ишемическая атака головного мозга или значительно реже встречающийся инсульт [2]. Тромботическая васкулопатия характерна для артерий почек, печени и мезентеральных сосудов. Локализация артериально-венозных тромбозов определяет разнообразие клинических проявлений АФС.
Высокий титр антифосфолипидных антител обусловливает широкий спектр патологии центральной и периферической нервной системы: транзиторная ишемическая атака головного мозга, окулярная нейропатия, внезапная тугоухость, парциальные судороги, эписиндром, хорея, транзиторная общая амнезия и психоз.
Ravelli A., Martini A. (2007) в своих исследованиях уловили значимое родство антител к КЛ класса IgM c цереброваскулярными проявлениями у детей с СКВ. Подобное исследование врачей из Торонто показало, что патогенетическим фактором у детей с СКВ являются антитела к бета2-ГП-I [8]. Наличие высоких титров антител к ФЛ характерно для детей с мультифокальным судорожным синдромом [7].
Педиатрический регистр больных с АФС (Ped-APS регистр) заявил о наличии ассоциации между гематологическими проявлениями и ВАФС у детей. Из них более частыми являются: тромбоцитопения, аутоиммунная гемолитическая болезнь и кровотечения. Клинические проявления поражения сердечно-сосудистой системы вариабельны и характеризуются поражением клапанов сердца, миокарда, артериальной гипертензией и внутрисердечными тромбами.
Кожные проявления АФС разнообразны и проявляются в первую очередь сетчатым ливедо — это сосудистая сеточка в виде синеватых пятен на голенях, ступнях, бедрах, кистях, особенно хорошо выявляемая при охлаждении. Возможна поверхностная сыпь в виде точечных геморрагий, напоминающих васкулит, или кровоизлияние в подногтевое ложе, подошвенная и ладонная эритема и кожные узелки. Наиболее тяжелые кожные проявления АФС — это некроз кожи дистальных отделов нижних конечностей и хронические язвы голеней.
По данным Европейской группы по изучению АФС у детей (Euro-Phosphpolipid Project Group) из 1000 детей с симптомами АФС у 53,1% был диагностирован первичный АФС. Наиболее характерными проявлениями АФС у детей являются венозные тромбозы, тромбоцитопения, livedo reticularis. Неврологическая симптоматика отмечается примерно у 20% больных [12].
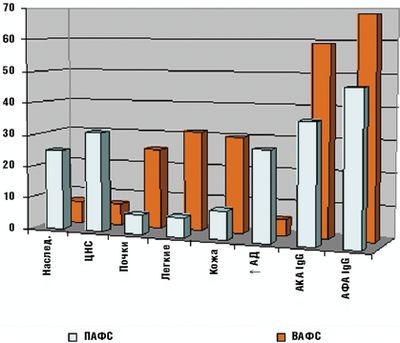
По нашим данным ПАФС развивался чаще у мальчиков с отягощенной наследственностью (спонтанные аборты в анамнезе их матерей, инсульт, гипертоническая болезнь, варикозная болезнь, инфаркт миокарда). В клинических проявлениях преобладали симптомы поражения ЦНС на фоне более низких уровней антикардиолипиновых антител (АКА) и АФА класса IgG. ВАФС характеризовался клиническими признаками поражения почек, легких, кожи и наличием антител к ДНК (Рис.).
Необходимо отметить, что нередко выявляемое на фоне широкого спектра бактериальных и вирусных инфекций повышение уровня АФА (как правило, транзиторное) редко сопровождается развитием тромботических осложнений. Это связывают с различиями в иммунологических свойствах АФА при АФС и инфекционных заболеваниях: у больных с АФС формируются бета2-ГП-I-зависимые антикардиолипиновые антитела. Ряд вирусных инфекций (вирус Эпштейн–Барр, вирус герпеса и т. д.) способствуют повышению титра антител к ФЛ, поэтому для достоверности диагноза АФС у детей требуется наблюдение и контроль клинико-иммунологических показателей тромбоза в динамике [9, 13].
Ведение больных АФС представляет серьезную проблему. В основе АФС лежат различные патогенетические механизмы, приводящим к тромбозам. Гетерогенность клинических проявлений АФС, отсутствие общепризнанных клинических и лабораторных показателей, позволяющих прогнозировать рецидивирование тромботических проявлений, существенно усложняет выбор медикаментозной терапии больных с АФС. Например, развитие повторных тромбозов не всегда коррелирует с изменением титров антител к ФЛ и активностью основного заболевания при вторичном АФС.
Лечение больных АФС основывается на назначении непрямых антикоагулянтов и антиагрегантов (низкие дозы Аспирина), которые широко используются для профилактики тромбозов, не связанных с АФС. У больных с ВАФС, кроме того, проводится лечение основного заболевания. У пациентов с факторами риска повторных тромбозов в течение длительного периода должна проводиться интенсивная профилактика с использованием низкомолекулярного гепарина. Нужно отметить, что при венозных и артериальных тромбозах предпочтительно назначение варфарина и ацетилсалициловой кислоты в низких дозах, но при этом МНО (международное нормализованное отношение) должно сохраняться на уровне 2–3 (при венозных тромбозах) и > 3 (при артериальных). Включение ацетилсалициловой кислоты в комплексную терапию АФС приводит к нормализации свертывания крови и повышению количества тромбоцитов в периферической крови [4, 6]. В отдельных клинических наблюдениях или небольших открытых испытаниях сообщается об эффективности плазмафереза, введения внутривенного иммуноглобулина, простациклина, фибринолитических препаратов, препаратов рыбьего жира у женщин с акушерской патологией. Лечение плазмаферезом, высокими дозами глюкокортикоидами (в том числе пульс-терапия) и цитостатиками используется при лечении «катастрофического» АФС [4, 15].
Изучение механизмов развития, клинических особенностей и подходов к лечению АФС продолжает оставаться одной из наиболее актуальных мультидисциплинарных проблем современной медицины, для решения которой необходимо объединение усилий специалистов различных областей медицины — педиатров, ревматологов, кардиологов, невропатологов, акушеров-гинекологов, иммунологов.
Литература
Баркаган З. С., Момот А. П. Диагностика и контролируемая терапия нарушений гемостаза. Изд. 2-е, дополненное. М.: Ньюдиамед, 2001.
Калашникова Л. А. Неврология антифосфолипидного синдрома. М.: Медицина, 2003, с. 16–20
Калинина Н. М., Дрыгина Л. Б., Соколян Н. А. Аутоиммунная патология эндотелия // Медицинская иммунология. 2004. Т. 6. № 1, 1–15.
Насонов Е. Л. Антифосфолипидный синдром. М.: Литтерра, 2004, с. 337–343.
Насонов Е. Л. Ревматология // Клинические рекомендации. М., ГЭОТАР-Медиа, 2008, с. 145–146.
Решетняк Т. М. Антифосфолипидный синдром. Низкомолекулярные гепарины в терапии антифосфолипидного синдрома и новые перспективы. CONSILIUM-MEDICUM: Том 08 / N 2/2006.
Asherson R. A. Primary antiphospholipid syndrome // J. Rheumatol. 1988. V. 15. P. 1742–1746.
Asherson R. A. Harris E. N. Anticardiolipin antibodies-clinical association // Postgrad. Med. J. 1986. Vol. 62. P. 1081–1087.
Avcin T., Cimaz R., Silverman E. D., Cervera R.., Gattorno M., Garay S., Berkun Y., Sztajnbok F. R., Silva C. A., Campos L. M., Saad-Magalhaes C., Rigante D., Ravelli A., Martini A., Rozman B., Meroni P. L. Pediatric antiphospholipid syndrome: clinical and immunologic features of 121 patients in an international registry//Pediatrics Nov. 2008; 122 (5): 1100–1107.
Hanly J. G. Antiphospholipid syndrome // CMAJ. 2003, June 24; 168 (13): 1675–1682.
Heshmat N. M., El-Kerdany T. H. Serum levels of vascular endothelial growth factor in children and adolescents with systemic lupus erythematosus // Pediatr Allergy Immunol. Jun 2007; 18 (4): 346–353.
Piette J.-C., Cervera R., Font J. et al. Antiphospholipid syndrome: clinical and immunologic manifistations and patterns of disease expression in a cohort of 1000 patients // Arthritis Rheum.
2002. 46: 1019–1027.Ravelli A., Martini A. Antiphospholipid syndrome in pediatrics //Rheum Dis Clin North Am. Aug 2007; 3 (3): 499–523.
Wilson W. A., Gharavi A. E., Koike T. International consensus statement on preliminary classification criteria for definite antiphospholipid syndrome // Arthritis Rheum. 1999. 42: 1309–1311.
Xiao H. J., Yang J. Y., Gao T. J., Huang J. P., Yao Y., Zhang Y. Clinical significance of antiphospholipid antibody in pediatric patients and review of literature // Zhonghua Er Ke Za Zhi. Aug 2004; 42 (8): 571–573.s
Г. А. Новик, доктор медицинских наук, профессор Н. М. Калинина, доктор медицинских наук, профессор Л. Н. Аббакумова, кандидат медицинских наук, доцент К. Г. Кикнадзе СпбГПМА, Санкт-Петербург
Рабочая классификация АФС у детей
Купить номер с этой статьей в pdf
Источник
Симптомы антифосфолипидного синдрома у ребенка
Антифосфолипидный синдром главным образом проявляется артериальными и венозными тромбозами (закупоркой просвета сосуда тромбом с нарушением циркуляции крови в данном участке) сосудов различных органов.
- Венозные тромбозы — самое частое проявление заболевания. Чаще тромбы образуются в глубоких венах нижних конечностей, реже – в поверхностных венах печени. При отрыве тромба часто возникают:
- тромбоэмболия легочной артерии (закупорка легочной артерии тромбом с нарушением кровоснабжения легких и гибелью соответствующего участка легкого). Характерны: внезапная боль в грудной клетке, одышка, кашель, кровохарканье;
- легочная гипертензия (повышение давления в легочной артерии);
- тромбоз центральной вены надпочечников с развитием надпочечниковой недостаточности. Типичными симптомами являются снижение артериального (кровяного) давления, нарушение сердечного ритма, боли в животе, тошнота, рвота, понос, нарушение сознания, возможны судороги.
- Артериальные тромбозы. Чаще тромбоз встречается в артериях:
- головного мозга с возникновением инсульта (гибель участка мозга);
- сердца с возникновением инфаркта миокарда (гибель участка сердечной мышцы).
Тромбозы (как венозные, так и артериальные) склонны к рецидивированию (повторяются вновь).
- Поражение нервной системы обусловлено тромбозом мозговых артерий.
- Чаще всего развиваются повторяющиеся инсульты (гибель участка мозговой ткани) и транзиторные (временные) нарушения мозгового кровообращения.
- Симптоматика весьма разнообразна и зависит от обширности очага поражения. Возможны:
- потери сознания;
- нарушения двигательной функции, чувствительности, зрения, слуха, речи;
- судороги;
- головные боли;
- психические расстройства;
- слабоумие.
- Поражение легких.
- Тромбоэмболия легочной артерии — закупорка легочной артерии тромбом с нарушением кровоснабжения легких и гибелью соответствующего участка легкого. Тромбоэмболии нередко повторяются.
- Легочная гипертензия — повышение давления в легочной артерии.
- Интерстициальный фиброз легких — воспаление межуточной ткани легких с последующим переходом в фиброз (разрастание грубой волокнистой соединительной ткани, уплотнение легочной ткани с формированием ее функциональной неполноценности). Ведущим симптомом является прогрессирующая одышка.
- Поражение сердечно-сосудистой системы.
- Тромбоз сосудов сердца с развитием инфаркта миокарда.
- Поражение клапанов сердца с развитием пороков.
- Образование тромбов в полости сердца.
- Повышение артериального давления.
- Поражение крови.
- Уменьшение уровня тромбоцитов (клеток крови, ответственных за тромбообразование и остановку кровотечения). Однако при общем повышении свертываемости крови при антифосфолипидном синдроме кровотечений, как правило, не наблюдается.
- Гемолитическая анемия – снижение уровня эритроцитов и гемоглобина в крови вследствие разрушающего воздействия на эритроциты антифосфолипидных антител. Больных беспокоят слабость, головокружение, бледность или желтушное окрашивание кожных покровов.
- Поражение почек.
- Бессимптомное появление белка в анализах мочи (без нарушения функции почек).
- Острая почечная недостаточность с выраженными изменениями в анализах мочи, отеками, повышением артериального давления.
- Поражение глаз. Потеря зрения вследствие тромбоза сосудов сетчатки.
- Поражение печени.
- Нарушение оттока крови от печени с повышением давления в портальной вене и появлением жидкости в брюшной полости.
- Гибель печеночной ткани с нарушением функциональной способности печени.
- Поражение желудочно-кишечного тракта обусловлено тромбозами сосудов и может привести к:
- желудочно-кишечным кровотечениям;
- образованию язв;
- инфаркту (гибели) участка желудочно-кишечного тракта, селезенки.
- Поражение кожи.
- Расширение венозной сети с участками белой кожи между сосудами, что придает коже характерный « мраморный» цвет.
- Язвы – нарушения целостности кожного покрова.
- Кровоизлияния в кожу и ногтевое ложе.
- Сыпь – пятнистая, узелковая.
- Гангрена (омертвение) кончиков пальцев (из-за тромбоза сосудов и прекращения кровотока).
Формы антифосфолипидного синдрома у ребенка
- Первичный – представляет собой самостоятельный процесс (ставится как диагноз после длительного наблюдения за пациентом, поскольку может быть вариантом начала какого-либо ревматологического заболевания).
- Вторичный – возникает на фоне уже имеющихся заболеваний (чаще всего на фоне системной красной волчанки и других ревматологических заболеваний).
- Отдельно выделяют катастрофический антифосфолипидный синдром, который может быть вариантом течения как первичного, так и вторичного синдрома. Он характеризуется распространенным тромбозом с поражением одновременно многих органов (при этом развивается их недостаточность и гибель пациента, несмотря на проведенное лечение).
Причины антифосфолипидного синдрома у ребенка
- Причины возникновения заболевания не установлены.
- Увеличение в крови уровня антифосфолипидных антител наблюдается при многих инфекционных процессах (как бактериальных, так и вирусных).
- Однако антифосфолипидный синдром развивается только у тех, у кого есть генетическая предрасположенность к нему.
- Считается, что именно она лежит в основе заболевания и трансформируется в болезнь под воздействием различных факторов (чаще всего инфекционных процессов).
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Диагностика антифосфолипидного синдрома у ребенка
- Анализ жалоб заболевания (изменение окраски кожи, кровоизлияния в кожу, внезапная потеря зрения).
- Анализ анамнеза заболевания (истории развития) заболевания – расспрос о том, как начиналась и протекала болезнь, какие методы обследования ранее проводились и каковы их результаты).
- Общий осмотр (осмотр кожных покровов, осмотр и ощупывание грудной клетки, живота, нижних конечностей, выслушивание легких и сердца с помощью фонендоскопа).
- Общий анализ крови – возможно снижение уровня эритроцитов и гемоглобина, повышенное содержание тромбоцитов.
- Исследование крови на предмет обнаружения в крови антифосфолипидных антител не менее, чем в двукратном исследовании.
- Выявление тромбозов сосудов:
- ультразвуковое допплеровское сканирование сосудов – позволяет определить состояние сосудистой стенки, движение крови, возможное наличие тромбов;
- компьютерная томография – для выявления патологии легких, желудочко-кишечного тракта;
- магнитно-резонансная томография – дает более ценную информацию по сравнению с компьютерной томографией;
- ангиография – контрастное исследования состояния сосудов. Дает возможность определить проходимость сосуда для крови, наличие тромба в просвете.
- Возможна также консультация педиатра.
Лечение антифосфолипидного синдрома у ребенка
Лечение сводится к:
- подавлению аутоиммунного процесса – с этой целью используют глюкокортикостероидные гормоны;
- устранению повышенной свертываемости крови и предотвращению тромбообразования – для этого применяют антикоагулянты и антиагреганты (средства, « разжижающие» кровь) внутрь или в виде подкожных инъекций с обязательным лабораторным контролем свертывающей способности крови;
- при неэффективности вышеперечисленных методов и катастрофическом антифосфолипидном синдроме (характеризуется распространенным тромбозом с поражением одновременно многих органов с развитием их недостаточности) используется плазмаферез (немедикаментозный метод очистки крови от антифосфолипидных антител с помощью специального аппарата) в сочетании с высокими дозами глюкокортикостероидных гормонов и цитостатиков (препараты направлены на подавление аутоиммунного процесса);
- при вторичном антифосфолипидном синдроме главное значение отводят терапии основного заболевания.
Осложнения и последствия антифосфолипидного синдрома у ребенка
Обусловлены сосудистыми тромбозами (особенно повторными) различных органов, что может приводить к:
- инвалидности (например, потеря зрения, инсульт со стойкими неврологическими расстройствами);
- выраженному нарушению функции органов, в сосудах которых произошел тромбоз (например, почечная, печеночная, надпочечниковая недостаточности);
- летальному исходу.
Профилактика антифосфолипидного синдрома у ребенка
Профилактика сводится к предотвращению повторных тромбозов.
- Прием лекарственных препаратов, способных подавлять аутоиммунный процесс (глюкокортикостероидные гормоны).
- Прием лекарственных препаратов, « разжижающих» кровь и предотвращающих тромбообразование (антикоагулянты) с обязательным лабораторным контролем свертывающей способности крови.
- Внутривенное введение иммуноглобулина с целью профилактики возникновения инфекционных процессов, увеличивающих уровень антифосфолипидных антител в крови.
Источник
