Бассейн при синдроме грушевидной мышцы

Синдром грушевидной мышцы – это совокупность довольно болезненных и назойливых ощущений, затрагивающих ягодичную область. Боль может транспортироваться также в зону паха, отдавать в бедро и даже в голень, но начинается синдром всегда именно с ягодиц.
Причины развития
Важно знать! Врачи в шоке: “Эффективное и доступное средство от боли в суставах существует…” Читать далее…
Синдром грушевидной мышцы и корешковый синдром могут быть спровоцированы целым рядом разнообразных факторов — первичных и вторичных. К первой категории относятся:
- физическое перенапряжение мускулатуры этого отдела;
- травмы, в том числе растяжения;
- сильное переохлаждение, особенно в течение продолжительного времени;
- долгое нахождение в некомфортной позе;
- инъекция, проведенная непрофессионально, с нарушением правил.
Вызвать развитие первичной формы синдрома грушевидной мышцы могут и другие воздействия, мы перечислили только наиболее распространенные.
При вторичной форме синдрома он появляется, как следствие других заболеваний, чаще всего – затронувших один из органов, расположенных в малом тазу, или крестец позвоночника. Наиболее вероятно развитие синдрома у больных с диагнозом «пояснично-крестцовый радикулит со смещением дисков». Синдром грушевидной мышцы наблюдается у 50% этой группы пациентов. Нередко он становится следствием защемления седалищного нерва.
Симптоматика синдрома
Основные симптомы синдрома грушевидной мышцы:
- боли в пораженной ягодице, носящие ноющий либо тянущий характер. Способны отдаваться в тазобедренное сочленение, в некоторых случаях затрагивается крестцово-подвздошное. Ощущения увеличиваются во время ходьбы или при долгом стоянии. В положении «полуприседа» интенсивность возрастает до почти нестерпимой;
- в сидячем состоянии болезненность остается ровной, спадает только при принятии больным лежачего положения;
- если большая ягодичная мышца расслаблена, грушевидная прощупывается без труда: она постоянно находится в напряженном состоянии;
- легкое постукивание по затронутой синдромом мышце «стреляет» болью в заднюю часть ноги. Боль может распространяться почти до голеностопа;
- синдром грушевидной мышцы влечет напряжение других мышц, из которых состоит тазовое дно.
Последний симптом не обязателен, но встречается настолько часто, что упомянуть о нем стоит.
Ущемление седалищного нерва проявляет себя другими признаками:
- боль не особо сильная, тупая; ей сопутствуют другие неприятные ощущения вроде онемения мышц, жжения (как вариант – зябкости) в них;
- болезненные ощущения не носят непрерывный характер. Они появляются во время резкой смены погоды либо становятся следствием перенесенного стресса;
- ахиллов рефлекс становится менее выраженным. Он проверяется легким ударом медицинским молоточком по пяточному сухожилию. При защемлении седалищного нерва икроножная мышца сокращается слабо или вообще не реагирует на проверку.
Иногда, если ущемлены лишь волокна, из которых сформирован большеберцовый нерв, боль локализована в мускулатуре голени, сзади.
Если у пациента сдавлена ягодичная артерия, симптоматичная картина выглядит иначе: кожа на пораженной ноге заметно бледнеет, сосуды резко спазмируются, из-за чего развивается хромота. Продолжить движение можно только после расслабления конечности, для чего требуется присесть, а лучше – прилечь. У большинства больных такие приступы время от времени повторяются.
Диагностика
Синдром грушевидной мышцы, симптомы и лечение которой мы рассматриваем, имеет довольно яркие проявления. Неспециалист с легкостью может перепутать эти признаки с симптоматикой других заболеваний. Поэтому требуется консультация профессионала-медика. Для подтверждения диагноза используется пальпация – прощупывание болезненной области и связанных с ней зон.
Изучаются:
- внутренняя часть большого бедренного вертела;
- крестцово-подвздошное сочленение;
- крестцово-остистая связка;
- тазобедренный сустав;
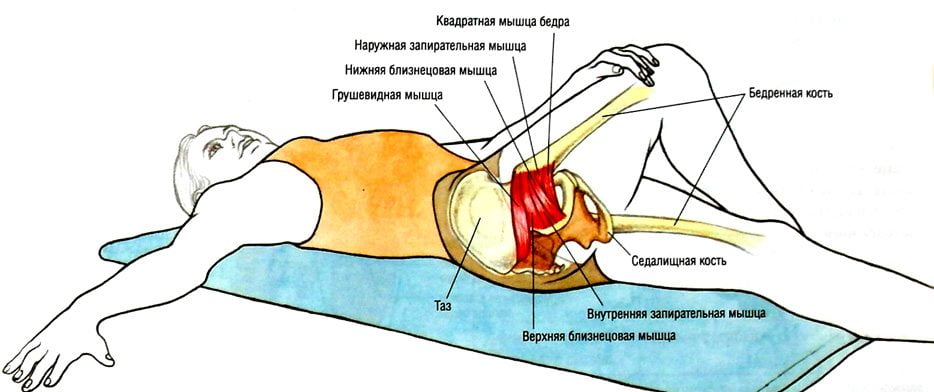
- грушевидная мышца.
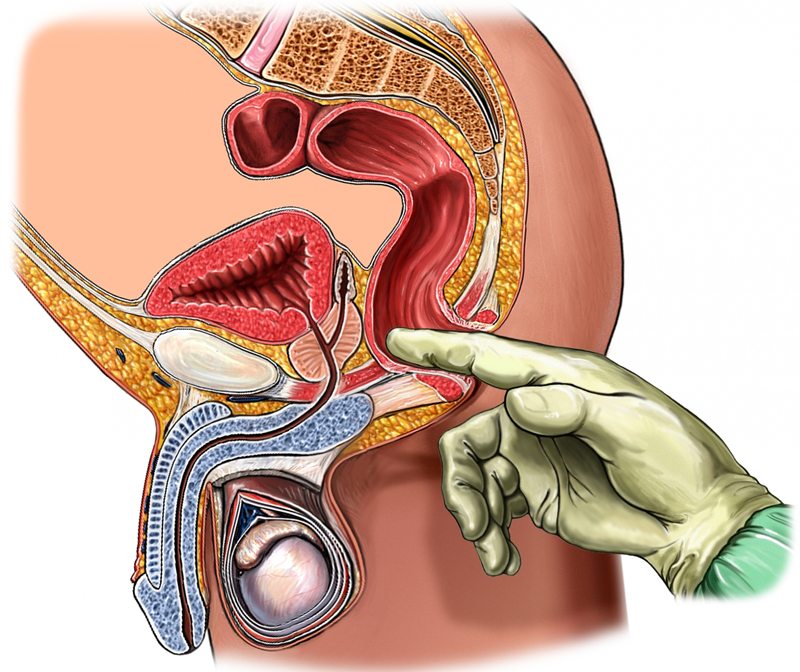
Одним из наиболее точных диагностических методов считается трансректальная пальпация: в напряженном состоянии проблемная мышца набирает упругость, которая при таком диагностировании не оставляет никаких сомнений.
Иногда пациенту предлагается метод исключения: в грушевидную мышцу вводится обезболивающий укол (препарат подбирается с учетом состояния здоровья и хронических патологий больного), по динамике обнаруженных сдвигов врач делает вывод о природе беспокоящих пациента ощущений.
“Врачи скрывают правду!”
Даже “запущенные” проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>
Если синдром грушевидной мышцы обусловлен травматическими воздействиями, обследование на этом обычно прекращается, назначается курс лечения. Однако если природа его развития неясна, потребуются дополнительные исследования. Пациенту может быть рекомендованы рентгенография, томография – компьютерная или магниторезонансная, биохимический анализ крови.
Терапевтические рекомендации
Если диагностирован синдром грушевидной мышцы, лечение зависит от того, чем он вызван. Сам по себе синдром самостоятельным заболеванием не является, поэтому медикаментозное воздействие – чисто симптоматическое, направленное на снятие болей, воспаления (если оно успело начаться), напряжения мышц. Для решения этой задачи назначаются медикаменты нескольких групп:
- для обезболивания и снятия воспаления: противовоспалительные медикаменты из нестероидного ряда. Они не только блокируют очаг, предотвращая распространение воспаления на смежные ткани, убирая его с уже пораженных, но и гасят боль. Нередко рекомендуется внутримышечное введение препаратов, поскольку при таком применении они воздействуют быстрее, проникают глубже в волокна. Популярны Диклофенак и его аналоги, Кеторолак, Мелоксикам. Если боли слишком сильны, противовоспалительные средства дополняются анальгетиками;
- для снятия напряженности мышц — спазмолитики. Они устраняют спазм, если он уже наблюдается, предотвращают повторное спазмирование. По соотношению «цена – качество» предпочтение обычно отдается препаратам, в основе которых лежит дротаверин;
- если спазмолитики не дают нужного эффекта, больному может быть назначен курс миорелаксантов, которые насильственно, но быстро расслабляют мышечные спазмы. Из этого медикаментозного ряда самым распространенным считается Мидокалм.
Иногда, если пациент испытывает сильные боли, врачи проводят новокаиновую или лидокаиновую блокаду, обкалывая пораженную мышцу растворами препаратов.
Однако только медикаменты не способны победить синдром грушевидной мышцы. Лечение на острой стадии обязательно включает в себя физиотерапевтические методики. Наиболее эффективны вакуумная терапия, лазерная или фармацевтическая акупунктура, иглорефлексотерапия, некоторые другие. Обязателен также массаж, снимающий спазмы, стабилизирующий кровоток. Нередко пациентам рекомендуется ректальный массаж – он считается самым действенным при синдроме грушевидной мышцы.
Помимо устранения симптоматики синдрома, врач должен назначить курс, направленный на терапию вызвавшей его причины. Без этого шага лечение становится бессмысленным: синдром будет постоянно возвращаться, причем временные разрывы между рецидивами станут неуклонно сокращаться.
Лечебная физкультура
Основной прием, которым может быть побежден синдром грушевидной мышцы – упражнения, выполняемые регулярно. Гимнастика направлена на расслабление спазмированной мускулатуры, активизацию всех мышц вокруг грушевидной и связанных с ней. Обязательное условие: выполнять заданные движения строго в перечисленном порядке:
- больной ложится на спину, сгибает ноги в коленных суставах, сводит/разводит колени. При их соприкосновении требуется толкать одно колено другим энергично и активно, сменяя по очереди объект приложения усилий. Каждое давление должно длиться несколько секунд;
- больной ложится навзничь, плечи прижимает к полу. Одну ногу он выпрямляет, вторую сгибает в колене. Противоположной к согнутой ноге ладонью он прижимает колено к полу через вторую конечность. Удерживаться в таком положении нужно как можно дольше, минимум полминуты. Затем упражнение повторяется со второй ногой;
- для растяжки грушевидной мышцы пациент, лежа на спине, сгибает ноги в коленях и держит их на весу. Пострадавшая конечность закидывается на здоровую, как будто нужно лежа сесть в позу «лотос». Руками больной обхватывает бедро опорной ноги, тянет ее на себя. При этом упражнении грушевидная мышца растягивается, становится более эластичной, менее склонной к спазмам;
- пациент должен сесть, ступни расставить пошире, согнутые колени соединить. Одной рукой он опирается на кушетку, вторую протягивает вперед и начинает подниматься. Когда локоть выпрямлен полностью, помощник (в этом упражнении без него не обойтись) за свободную руку помогает больному выпрямить тело полностью. На этом этапе колени размыкаются;
- следующее упражнение выполняется стоя. Для него нужно обзавестись эспандером либо очень плотной эластичной лентой. Один конец приспособления надежно крепится к любой жесткой опоре, второй накидывается на стопу с поврежденной стороны. Пациент становится к опоре боком и с усилием, преодолевая сопротивление эспандера, отводит ногу вбок на максимально доступное расстояние без сгибания колена. На место ногу надо возвращать медленно, сдерживая давление эспандера и получая противоположную нагрузку на нижнюю конечность.
Специалисты по лечебной физкультуре больным с синдромом грушевидной мышцы рекомендуют делать упражнения трижды в сутки. До выздоровления советуют отказаться от любых других тренировок или снизить их интенсивность.
Помогаем себе сами
Если у вас диагностирован синдром грушевидной мышцы, лечение в домашних условиях в сочетании с усилиями наблюдающего врача способно быстрее вернуть вам легкость в ходьбе и безболезненность существования. Все меры согласовываются с врачом.
Самомассаж
Он снимает с мышцы спазмированность, нормализует кровообращение, помогает мускулатуре быстрее вернуться к штатному функционированию, вполне доступен для самостоятельного исполнения.
Один сеанс занимает примерно треть часа. В целом курс должен включать в себя не меньше 12 процедур, через месяц его требуется повторить. Никаких приспособлений для самомассажа не требуется, разве что коврик, на котором нужно располагаться. Диван или кровать для проведения процедуры не подходят – нужна жесткая и твердая поверхность:
- требуется лечь больной ягодицей вверх, постараться расслабить мышцу и помассировать ее, используя большой палец руки. Сначала выполняется общее разминание, после разогрева тканей всей области особенно пристальное внимание уделяется уплотнениям и болезненным местам;
- для растяжения мышцы, которое делает доступной для массажа большую ее часть, нога должна быть подогнута. Но не чрезмерно, чтобы не возникло мускульное напряжение – при нем массаж может даже навредить;
- если вы не уверены в своих способностях, как массажиста, используйте мячик для тенниса. В этом случае положение меняется: больной бок оказывается внизу, под мышцу подкладывается спортивный снаряд, на котором и следует кататься, помогая руками и отталкиваясь ступнями;
- направление массажа – сверху вниз, вдоль мускульных волокон. Все движения делаются плавно, не торопясь, без избыточного давления.
Если у вас в разгаре воспалительный процесс, а массаж доставляет болезненные ощущения, можно ограничиться мягкими круговыми разминаниями на месте поражения. Желательно заниматься самомассажем каждые четыре часа.
Народная медицина
Методики альтернативной медицины в основном направлены на снятие болей и воспаления. Они требуют времени, но нередко усиливают эффект традиционного лечения. При синдроме грушевидной мышцы можно попробовать следующие рецепты для домашнего лечения:
- флакон обычного тройного одеколона (200 мл) смешивается с половиной стопки аптечной настойки боярышника, тем же объемом настойки валерианы, двойной дозой настойки красного перца, десятью таблетками анальгина. Настаивать нужно сутки. Трижды в день состав втирается в пораженную мышцу. Снимает спазм, останавливает воспаление, устраняет боль;
- в полулитре винного спирта настаиваются 50 граммов цветков конского каштана (сырье продается в аптеках). Компресс из пропитанной составом марли 10 дней подряд прикладывается на ночь;
- в равных количествах соединяются цветки календулы, чабреца и калины. Две ложки сбора заливаются кипятком; настаивать следует час, пить по трети стакана перед едой.
Все ваши домашние действия должны быть скорректированы доктором. И если он не рекомендует пока использовать народные способы лечения, воздержитесь от них. Не используйте одну и ту же методику дольше месяца: организм привыкает к рецепту и перестает на него реагировать.

Чтобы не столкнуться с неприятными симптомами и необходимостью от них избавляться, достаточно разумной бытовой осторожности. Если у вас нет проблем с позвоночником, органами малого таза, синдром вам не грозит – при условии, что вы избегаете переохлаждений и непосильных нагрузок, не сохраняете часами одну и ту же позу. А для стопроцентной уверенности в своей безопасности не ленитесь при малейших намеках на радикулит обращаться в соответствующее медучреждение.
Синдром грушевидной мышцы теоретически не относится к опасным заболеваниям. Однако качество жизни он ухудшает заметно. Да и осложнениями без соответствующего лечения он вас может обеспечить. К ним смело можно отнести нарушения в функциональности мышц, деградацию суставов и связок, не получающих достаточной нагрузки или нагружаемых чрезмерно – вы инстинктивно пытаетесь избежать болезненности, переносите основной вес на здоровую ногу. Органы малого таза тоже начинают испытывать проблемы.
Если своевременно не уточнить, какой причиной спровоцировано развитие синдрома грушевидной мышцы, вы можете пропустить возникновение более серьезной патологии.
Похожие статьи
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки – не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка…
Источник
Иногда при радикулите, после травм или перенапряжения возникает сильная боль в области ягодиц, отдающая в пах и бедра. Как правило, она возникает с одной стороны. Это синдром грушевидной мышцы. Он возникает чаще всего из-за поражения седалищного нерва, в этом случае говорят о развитии ишиаса или ишиалгии. Но сдавливаться могут также другие нервные корешки или сосуды. Патология относится к туннельным неврологическим синдромам. Это состояние довольно болезненное, но неопасное. При своевременном лечении удается устранить ущемление нерва консервативными методами.
Характеристика синдрома
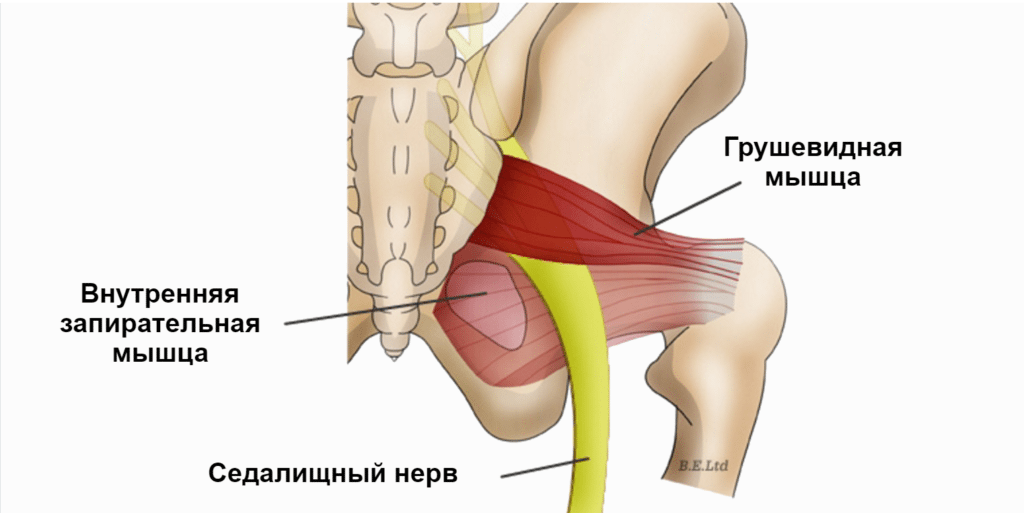
Часть спинномозговых нервов, выходящих из позвоночника в области крестца, образуют седалищный нерв. Он проходит через таз и выходит через седалищное отверстие. Располагается этот нерв прямо под грушевидной мышцей. Это одна из тазовых мышц, выполняющая серьезную работу в организме.
Она имеет треугольную форму, находится прямо под ягодичной мышцей, а начинается в основании позвоночника, прикрепляясь к крестцу. Вторым концом она крепится к бедренной кости. Это единственная мышца, которая соединяет подвздошно-крестцовый сустав. Отвечает она за поворот ноги в сторону и наружу, участвует в беге и ходьбе, стабилизирует тазобедренный сустав. На нее приходится большая нагрузка, поэтому она часто испытывает перенапряжение. Грушевидная мышца проходит там же, где седалищный нерв. Поэтому любые проблемы с ней, воспалительные процессы или спазмы приводят к его сдавливанию. Именно это состояние называют синдромом грушевидной мышцы.
Патология приводит к сильным болям и неврологическим проблемам. Чаще всего это происходит из-за того, что воспаленная мышца передавливает седалищный нерв. Кроме того, она может воздействовать на отростки других нервов, расположенных около нее, а также сдавливать сосуды.
Если это вызвано внешними причинами, то возникает первичный синдром грушевидной мышцы. Но может развиться также вторичное воспаление, когда оно переходит с органов малого таза. Патология встречается не очень часто, но может поразить человека в любом возрасте.
Причины
Иногда грушевидная мышца поражается при различных воспалительных заболеваниях пояснично-крестцового отдела позвоночника или органов малого таза. Но чаще всего патологию вызывают внешние причины:
- физическое перенапряжение;
- длительное пребывание в неудобном положении;
- растяжение самой мышцы, связок или травмы таза;
- образование гематомы при ушибе;
- переохлаждение;
- сильный стресс;
- неправильное питание, приводящее к недостатку микроэлементов;
- опухоли;
- неправильно проведенная инъекция.

Длительное сидение в одном положении может привести к развитию синдрома грушевидной мышцы
Симптомы
Эта патология всегда протекает остро, сложно не заметить симптомы синдрома грушевидной мышцы. Ведь передавливание нервных корешков и сосудов быстро приводит к ишемии тканей, вызывает неврологические нарушения. Проявление патологии может быть разнообразным. Как только начинается воспаление, поражающее нерв, появляются такие признаки:
- сильная боль в области ягодиц, таза, бедра, иногда разливающаяся по всей ноге;
- онемение кожи по ходу нерва, покалывание, ощущение «мурашек»;
- снижение чувствительности;
- изменение походки;
- нарушение мочеиспускания, функций половых органов.
Обычно при остром воспалении боли сильные. Они могут быть тупыми или ноющими, жгучими или дергающими. Усиливаются эти ощущения при любых движениях ногой, перегревании, стрессах. При длительном сдавливании нерва возникает его ишемия. Это вызывает снижение рефлексов, жжение, потерю чувствительности, онемение пальцев. Боли становятся тупыми, давящими. Уменьшаются они при разведении ног в стороны, что приводит к освобождению нерва от давления. Если поражаются кровеносные сосуды, наблюдается бледность и похолодание кожи.
Диагностика
Если вовремя обнаружить симптомы, лечение синдрома грушевидной мышцы будет быстрым и эффективным. Поэтому очень важно сразу обратиться к врачу. Кроме осмотра и опроса больного, для диагностики проводятся некоторые тесты. Характерно, что в положении сидя больной испытывает неприятные ощущения, ему сложно закинуть ногу на ногу. Проверяется сила мышц, которая при наличии синдрома снижается, походка и осанка пациента, чувствительность кожи. При расслабленной ягодице можно нащупать грушевидную мышцу – она уплотнена и болезненна.

Обычно диагноз ставится на основании осмотра пациента и проведения простых тестов
Большинство диагностических тестов проводится в положении лежа на спине или на здоровом боку. Это проверка на наличие болевого симптома при пассивных движениях в тазобедренном суставе, простукивание мышцы и подвздошных костей, проверка силы мышцы. Врач также может сделать инъекцию «Новокаина». Если все проявления синдрома исчезают, значит, диагноз поставлен правильно. Это важно для определения способов лечения, которые будут отличаться при патологиях, вызывающих схожие симптомы.
Дифференциировать синдром грушевидной мышцы необходимо от остеохондроза, артрита, радикулита, грыжи межпозвоночных дисков, воспалительных заболеваний органов малого таза. С этой целью могут быть назначены следующие диагностические процедуры:
- КТ или МРТ позволяет исключить наличие опухоли, а также оценить состояние пораженной мышцы;
- нейрография позволяет исследовать нерв;
- ультразвуковая допплерография большого пальца ноги позволяет сравнить кровоток с больной и со здоровой стороны;
- эхография седалищного нерва тоже проводится в сравнении.
Методы лечения
Лечение синдрома грушевидной мышцы должно быть комплексным. Чем раньше оно начато, тем быстрее проходят неприятные ощущения. Методы терапии выбираются врачом индивидуально в соответствии с тяжестью патологии, особенностями поражения нервов и сосудов. В остром периоде при сильных болях применяется медикаментозное лечение. Очень эффективна новокаиновая блокада болевых ощущений при инъекции в мышцу. Через некоторое время необходимо применять дополнительные методы:
- массаж;
- мануальную терапию;
- иглорефлексотерапию;
- физиотерапевтические процедуры;
- ЛФК;
- ортопедические приспособления для коррекции осанки, походки, уменьшения сдавливания нерва при сидении.

Лечение синдрома грушевидной мышцы должно быть комплексным
Медикаментозная терапия
Лечить синдром грушевидной мышцы лучше всего с помощью нестероидных противовоспалительных препаратов. Они эффективно снимают боль, отек, воспалительные явления. Это дает мышце и нервам возможность восстановиться. Обычно курс лечения составляет 10 дней. Чаще всего назначаются такие препараты в таблетках, но при сильном болевом симптоме лучше выбрать инъекции. Дополнительно можно применять наружные нестероидные противовоспалительные средства. Самыми распространенными лекарствами являются «Вольтарен», «Диклофенак», «Ибупрофен», «Кетанов», «Мелоксикам».
Иногда дополнительно применяются лекарства, снимающие спазмы мышц и сосудов. Чаще всего назначается «Но-шпа» внутримышечно. Но при сильном мышечном спазме эффективнее миорелаксант «Мидокалм».
Лечебная физкультура
Очень эффективна для восстановления функций мышцы и освобождения зажатого нерва лечебная гимнастика. Все упражнения должны выполняться медленно, спокойно. Важно, чтобы мышцы растягивались и расслаблялись. Гимнастика не должна вызывать болезненных ощущений. Заниматься желательно 3-4 раза в день, так как комплекс обычно не требует много времени.

Выполнять специальные упражнения можно дома самостоятельно, но лучше, если их подберет врач
Лучше всего, если упражнения подберет врач индивидуально в соответствии с уровнем физической подготовки и тяжести патологии. В любом случае нагрузку нужно наращивать постепенно, не допуская переутомления. Каждое упражнение выполняется симметрично обеими ногами, даже если поражена мышца только с одной стороны. Примерный комплекс может содержать такие упражнения:
- Сесть на стул, чтобы колени были согнуты под прямым углом. Постараться встать, не раздвигая ног.
- Сидя на стуле, положить одну ногу на ногу. Посидеть немного, потом наклониться, лечь корпусом на ногу, ощущая, как растягивается мышца.
- Стоя на четвереньках, вытягивать ногу назад, растягивая все мышцы. Для этого максимально тянуть носок.
- Лечь на спину. Немного согнуть ноги в коленях. Раздвигать и сжимать ноги, растягивая мышцы таза.
- Из этого же положения поднять ноги, согнуть их. Переносить в сторону, стараясь коснуться пола. Лопатки от пола не отрывать.
Очень эффективен комплекс упражнений, который создал профессор Бубновский. Они основаны на чередовании периодов напряжения и расслабления мышц, на их растягивании. Особенностью занятий по Бубновскому является то, что нужно фиксировать положение на несколько секунд, растягивая мышцы. Кроме того, очень важно следить за дыханием.

Физиотерапевтические процедуры эффективно снимают боль и спазмы в мышце
Физиотерапия
Хорошо снимают напряжение и боль тепловые процедуры. Чаще всего при синдроме грушевидной мышцы применяются низкочастотные токи. Эффективны фонофорез, электрофорез, УВЧ, диадинамотерапия, амплиимпульсная терапия, а также лазеролечение. Кроме аппаратных методов, для прогревания могут применяться лечебные грязи, парафин, эффективны водные процедуры.
В последнее время стал популярен метод рефлексотерапии. Он включает в себя иглоукалывание, точечный массаж области бедер, поясницы, ягодиц и ушных раковин, акупунктуру с помощью прижигания биологически активных точек лазером или электрическими импульсами.
Мануальная терапия и массаж
Растягивание и расслабление мышц очень эффективно снимает болевые ощущения, улучшает трофику тканей. Массировать ягодицу пациент может самостоятельно. Делается это лежа на ровной твердой поверхности на здоровом боку. Ногу нужно согнуть в колене, а рукой разминать ягодицу. Особое внимание нужно уделять участкам, где чувствуется боль. Массаж можно выполнять с помощью теннисного мячика. Его кладут на пол и боком скользят по нему. Желательно не затронуть седалищный нерв – это будет ощущаться в виде покалывания и онемения. Более эффективным будет курс профессионального массажа. Кроме классических приемов, хорошо помогает при синдроме грушевидной мышцы ректальный массаж, а также вакуумный.
Сеансы мануальной терапии должны проводиться только специалистом. Только тогда эта процедура не просто снимет болезненные симптомы, но быстро восстановит трофику тканей. Специальные приемы способны вернуть мышце эластичность, освободить ущемленный нерв. Но при любой ошибке поражение нерва может только усилиться.

Правильно проведенный сеанс мануальной терапии способен быстро избавить пациента от неприятных симптомов
Народные методы
Ускорить излечение и повысить эффективность лечения в домашних условиях можно с помощью народных методов. Различные согревающие компрессы, растирки и мази улучшают кровообращение и обменные процессы в пораженной области, снимают спазмы и боли. Можно воспользоваться любым рецептом, который более доступен и не имеет противопоказаний.
- Для растирания и компрессов можно приготовить недорогое лекарство. Для этого смешать флакон тройного одеколона, пузырек валерианы, боярышника и жгучего перца. Добавить туда измельченные 10 таблеток «Аспирина». Настоять 7 дней в темном месте.
- Измельчить в блендере черную редьку с корнем хрена, добавить по столовой ложке уксуса и соли. Настоять в темном месте неделю. Использовать для компрессов. Но нельзя их держать дольше 20 минут.

Лучшей профилактикой синдрома грушевидной мышцы является здоровый образ жизни
Профилактика
Синдром грушевидной мышцы не опасен сам по себе, особенно, если его своевременно диагностировать и начать лечить. Но без лечения ишемия нервов и спазм сосудов могут привести к атрофии мышц и связок нижних конечностей, нарушению функционирования суставов, заболеваниям органов малого таза.
Но патологию можно предотвратить. Особенно это важно для тех, кто страдает дистрофическими заболеваниями позвоночника или мышц. Им необходимо избегать повышенных физических нагрузок, переохлаждения. Стараться не находиться длительно в одной позе, регулярно выполнять гимнастику для повышения эластичности мышц.
Если своевременно обратиться к врачу и выполнять все его рекомендации, прогноз при синдроме грушевидной мышцы благоприятный. При адекватном лечении облегчение состояния пациента чувствуется уже через несколько дней.
Источник
