Боль в шее и синдром горнера
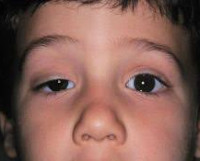
Синдром Горнера – симптомокомплекс, обусловленный поражением симпатической нервной системы, проявляющийся офтальмологическими нарушениями, расстройствами потовыделения и тонуса сосудов на стороне поражения. Клиническая картина представлена птозом, миозом, эндофтальмом в сочетании с гиперемией и дисгидрозом половины лица. Для постановки диагноза применяется проба с оксамфетамином, биомикроскопия глаза, КТ глазниц, тест на изучение реакции зрачков. Терапевтическая тактика сводится к назначению электрической нейростимуляции. Возможна коррекция косметических дефектов при помощи пластических операций.
Общие сведения
Синдром Горнера (синдром Бернара-Горнера, окулосимпатический синдром) – вторичная патология, которая развивается на фоне других заболеваний. В 75% случаев возникновение приобретенной формы связано с выполнением блокады плечевого сплетения надключичным доступом при использовании большого объема анестетика. Иногда появление синдрома свидетельствует о тяжелых поражениях шеи или грудной клетки (злокачественные новообразования лёгких, медиастинит). Впервые болезнь описал швейцарский офтальмолог Иоганн Фридрих Горнер в 1869 году. Патология с одинаковой частотой встречается среди лиц мужского и женского пола.

Синдром Горнера
Причины синдрома Горнера
Различают врождённую или приобретённую форму заболевания. Врожденный вариант возникает вследствие родовой травмы. Описаны случаи наследования окулосимпатического синдрома по аутосомно-доминантному типу, при этом признаки вовлечения в патологический процесс вегетативной нервной системы могут отсутствовать. Основные причины развития приобретенного варианта:
- Ятрогенное вмешательство. Синдром Горнера – частое осложнение неправильной постановки дренажа по Бюлау. Симптомы также появляются после пересечения нервных волокон, блокады шейного сплетения или звездчатого ганглия в области грудной клетки или шеи.
- Травматические повреждения. Заболевание нередко обусловлено тупой травмой основания шеи с поражением грудной или шейной симпатической нервной цепи. Клинические проявления наблюдаются на стороне, противоположной от зоны повреждения.
- Отогенные патологии. Болезнь может возникать в результате распространения инфекции из полости среднего уха при отите. Этому способствует перфорация барабанной перепонки и лабиринтит в анамнезе.
- Злокачественные новообразования. Сдавливание опухолью нервных волокон приводит к появлению клинической симптоматики синдрома Горнера. Наиболее частыми причинами являются опухоль Панкоста или бронхогенная карцинома верхушки лёгкого.
- Неврологические болезни. Развитие патологии может быть связано с латеральным медуллярным синдромом, параличом Дежерин-Клюмпке или рассеянным склерозом. Реже этиологическим фактором становится сирингомиелия.
- Сосудистые патологии. Распространённая причина синдрома Горнера – аневризма аорты. Локальные изменения на уровне артерий, кровоснабжающих зону поражения, также могут выступать в роле триггера.
- Болезни щитовидной железы. Окулосимпатический синдром может возникать на фоне щитовидно-шейной венозной дилатации или зоба. Часто прослеживается взаимосвязь между проявлениями болезни и гиперплазией щитовидной железы.
Патогенез
В основе развития заболевания лежит центральное, пре- или постганглионарное поражение симпатических нервных волокон. Из-за нарушения иннервации верхней тарзальной мышцы или мышцы Мюллера возникает классическое опущение верхних век или перевёрнутый птоз. Выраженность цилиоспинального рефлекса снижается. Патологическая пигментация меланоцитов, формирующих основу радужки, приводит к гетерохромии. Конъюнктива выглядит гиперемированной, что обусловлено расширением сосудов при параличе гладких мышц или патологии симпатической вазоконстрикторной реакции. Паралич или парез орбитальной мышцы глаза ведет к энофтальму. Симптоматика болезни развивается с противоположной стороны от зоны поражения.
Симптомы синдрома Горнера
Для патологии характерно одностороннее течение. Пациенты предъявляют жалобы на опущение верхнего века или небольшое поднятие нижнего. Визуально определяется анизокория, вызванная сужением одного из зрачков. На поражённой стороне лица отмечается нарушение потоотделения и гиперемия. Глаз выглядит посаженным вглубь глазницы, выраженность эндофтальма незначительная. Клиническую симптоматику усугубляет сужение глазной щели. Выделение слез резко затруднено, в редких случаях глаз кажется «мокрым». Из-за стойкого миоза ухудшается темновая адаптация, больные отмечают, что стали хуже видеть в сумерках, хотя острота зрения сохраняется. Развитие заболевания в детском возрасте часто приводит к тому, что со стороны поражения радужка имеет более светлый оттенок.
Осложнения
Нарушение иннервации является предрасполагающим фактором к развитию воспалительных заболеваний переднего сегмента глаза (конъюнктивит, кератит, блефарит). Из-за измененной топографии глазного яблока по отношению к слезной железе возникает её дисфункция, это потенцирует развитие ксерофтальмии. Западение глаза способствует проникновению инфекционных агентов в орбиту. В тяжелых случаях возможно формирование флегмоны или субпериостального абсцесса глазницы. У большинства больных развивается вторичная гемералопия, которая не поддается классическим методам лечения.
Диагностика
Постановка диагноза базируется на результатах физикального осмотра и специальных методов исследования. При осмотре выявляется миоз, гетерохромия и западение глазного яблока на пораженной стороне. Реакция зрачков на свет вялая или не определяется. Основные методы диагностики:
- Тест с оксамфетамином. Используется для установления причины миоза. Если третий нейрон не задействован, применение амфетамина ведёт к появлению стойкого мидриаза. В заключении указывают, на каком промежутке поврежден нервный путь.
- Биомикроскопия глаза. Отмечается инъекция сосудов конъюнктивы. Прозрачность оптических сред глаза не снижена, структура радужки неоднородна. Может наблюдаться неравномерное распределение пигмента.
- Тест на определение задержки расширения зрачка. При болезни Горнера птоз сочетается с суженным зрачковым отверстием. При поражении глазодвигательного нерва в результате исследования выявляется сочетание опущения века с мидриазом.
- КТ орбит. Исследование осуществляется для определения этиологии болезни. Компьютерная томография дает возможность визуализировать объемные образования глазницы и травматические повреждения органа зрения.
Дифференциальная диагностика проводится с анизокорией различного генеза и синдромом Пти. При обнаружении анизокории пациенты подлежат дальнейшему обследованию, поскольку данный симптом также может наблюдаться при нарушении мозгового кровообращения, аномалиях развития глаза. Болезнь Пти часто называют обратным окулосимпатическим синдромом. При этой патологии определяется мидриаз, экзофтальм, расширение складок век, офтальмогипертензия, не свойственные классическому окулосимпатическому синдрому.
Лечение синдрома Горнера
Заболевание тяжело поддается лечению. Доказана определенная эффективность применения нейростимуляции. Благодаря низкоамплитудным электрическим импульсам происходит стимуляция пораженных мышц, это способствует улучшению трофики и полному либо частичному восстановлению утраченных функций. Если болезнь возникла на фоне гормонального дисбаланса, показана заместительная терапия гормональными средствами. При низкой эффективности метода рекомендуется оперативное устранение косметического дефекта. Применение методик пластической хирургии позволяет провести коррекцию птоза и энофтальма. Изучается возможность применения кинезиотрапии в лечении заболевания. Суть методики сводится выполнению массажа для стимуляции пораженных зон.
Прогноз и профилактика
Исход синдрома Горнера может быть неблагоприятным в прогностическом плане при невозможности устранить причину повреждения нервных волокон. Если этиологическим фактором является гормональная дисфункция, назначение заместительной терапии позволяет купировать все проявления болезни. Специфические превентивные меры не разработаны. Неспецифическая профилактика сводится к своевременной диагностике и лечению заболеваний ЛОР-органов и щитовидной железы, коррекции гормонального фона. Если клиническая картина болезни связана с объемными образованиями глазницы, пациенты должны состоять на диспансерном учете у офтальмолога. Рекомендована КТ орбит в динамике.
Источник
Синдром Горнера – это окулосимпатический парез, который представлен комплексом из трех симптомов, диагностируемых невропатологом. Болезнь связана с поражением симпатической иннервации области головы и шеи. Причины нарушений зависят от возраста пациента и истории болезни, потому всегда необходима комплексная диагностика для предотвращения серьезных состояний.
Основные причины патологии
Классически синдром Клода Бернара-Горнера сочетает триаду птоза, миоза и ангидроза. Недуг может быть врожденным или приобретенным. Детская заболеваемость составляет примерно 1,42 случая на 100 тыс. грудничков или один эпизод почти на 6 000 родов.
Поражение симпатических путей, которые снабжают голову и шею, в том числе окулосимпатические волокна, лежит в основе механизма развития синдрома.

Зрачок иннервируется симпатическими и парасимпатическими волокнами, что зависит от трехнейронного пути, который возникает в гипоталамусе:
- Первичный нейрон опускается до первого синапса в шейном спинном мозге (уровень шейно-грудного перехода или цилиоспинального центра Будге). Он располагается рядом с другими нервными волокнами и ядрами ствола мозга.
- Второй преганглионатический нейрон, направляющий сигнал в области головы и шеи, выходит из спинного мозга и перемещается в шейную симпатическую цепь через плечевое сплетение. Нерв проходит над верхушкой легкого и синапсами верхнего шейного ганглия. Он располагается вблизи угла нижней челюсти и разветвления общей сонной артерии.
- Нейрон третьего порядка для орбиты глаза входит в череп по внутренней сонной артерии в кавернозный синус. Здесь окулосимпатические волокна проходят мимо тройничного ганглия и шестого черепного нерва, присоединяются к первой ветви тройничного нерва в надглазничной вырезке.
Волокна длинного ресничного нерва иннервируют мышцы растяжения радужной оболочки и мышцы Мюллера, поднимающие верхнее веко и раскрывающие глазничную щель. Вазомоторные волокна направляются к лицу из верхнего шейного ганглия по внешней сонной артерии. Сфинктер зрачка, обеспечивающий его сужение, иннервируется парасимпатическими волокнами, которые проводятся третьей парой черепных нервов — глазодвигательным.
Причины синдрома Горнера в неврологии остаются неизвестными в 40–60% случаев, но врачами доказано следующее:
- Центральный нейрон первого порядка страдает при поражении гипоталамуса, ствола и спинного мозга во время инсультов, рассеянного склероза, опухолей.
- Нейрон второго порядка травмируется при поражении грудного выхода, при добавочных шейных ребрах, синдроме грудного выхода, аневризмы подключичной артерии. Травмы средостения, опухоли щитовидной железы, повреждения спинного мозга, верхнегрудного отдела, операции на данном регионе могут нарушить целостность нервов.
- Нейрон третьего порядка вовлекается в патологический процесс при травмах шеи, опухолях и операциях на яремной вене и повреждениях сонной артерии, тромбозах кавернозного синуса, новообразованиях гипофиза, метастазах. Человек с кластерными головными болями предрасположен к нарушению иннервации.
У новорожденных причиной развития синдрома Бернара Горнера становится родовая травма или повреждения шеи при падениях.
Классификация и характерные признаки
Синдром Клода Бернара-Горнера — это клинический диагноз неврологии. Первое, что будет замечено врачом, — разный размер зрачков. Пациентов беспокоят покраснение глаз, заложенность носа и головные боли. Родители маленьких детей замечают различие в радужке глаз.
Патологию классифицируют на врожденную и приобретенную. Предшествующие заболевания развиваются длительное время и приводят к поражению иннервации глаз вторично.
Синдром Горнера диагностируется при осмотре:
- Легкий птоз верхнего века (менее 2 мм) и обратный птоз — подъем нижнего века. Глазная щель выглядит узкой.
- Анизокория, или разница в размере зрачков, при этом сужение происходит на стороне птоза и называется миозом. Зрачок медленнее расширяется после прекращения воздействия света.
- Гетерохромия, или разница в цвете радужки, характерна для детей с врожденным синдромом.
- Движения глазного яблока нарушаются при поражении ствола мозга или кавернозного синуса.
К другим признакам относятся расстройство потоотделения и слезообразования на стороне пораженного глаза, западение глазного яблока (энофтальм), осунувшееся лицо на поврежденной половине черепа.
Появление неврологических симптомов позволяет определить место поражения нейронов:
- Бульбарные признаки (повреждение мотонейрона): нарушение координации движений, жалобы на двоение в глазах, непроизвольные движения зрачков, слабость и онемение на одной стороне тела, охриплость голоса и проблемы с глотанием пищи.
- При поражении спинного мозга пропадает чувствительность, нарушаются движения в руках, развиваются сбои в работе кишечника или мочевого пузыря, эректильная дисфункция и спастичность.
При плечевой плексопатии появляются боль и слабость в руке, что подтверждается исследованием нервной проводимости и электромиографией. - Краниальная невропатия, или поражение черепных нервов, вызвана проблемами в кавернозном синусе или основании черепа. Причиной могут стать травмы, опухоли, тромбоз сосудов.
К другим признакам относится утрата потоотделения, что заметно при поражении центрального нейрона. Синдром Арлекина определяется у детей в раннем возрасте по шелушению кожи на одной половине лица из-за денервации.
Диагностические исследования
Диагноз устанавливается, если выявлена триада Горнера:
- птоз верхнего и нижнего век;
- сужение зрачка;
- отставание в дилатации зрачка.
На фото показаны три явных признака синдрома.

Существует несколько диагностических методик, позволяющих уточнить истинный синдром:
- Закапывание в глаза раствора «М-холиноблокатора», который вызывает дилатацию зрачка. Если реакция отсутствует, то синдром подтверждается, поскольку он снижает способность адаптироваться к изменению освещения.
- Препарат «Апраклонидин» относится к альфа-адренергическим агонистам. Под его действием зрачок, пораженный синдромом, расширяется из-за повышенной чувствительной денервации, а нормальный зрачок слегка сужается.
- Существует тест для дифференциации пораженного нейрона с помощью «Гидроксиамфетамина», который вызывает высвобождение норадреналина из интактных адренергических нервных окончаний и расширение зрачка. Если через час после воздействия глазных капель оба зрачка расширены, то поражен нейрон 1 или 2 порядка. Если суженный зрачок не может расшириться, то это поражение нейрона 3 порядка.
Синдром Горнера приходится дифференцировать с хроническим увеитом, параличом третьего черепного нерва, апоневротическим птозом, окулярной миастенией. Магниторезонансная томография выявляет новообразования и сосудистые изменения, которые могли спровоцировать синдром Горнера.
Лечение
Острое начало болезни указывает на экстренную неврологическую ситуацию. Обычно симптом Горнера появляется на фоне расслоения сонной артерии, что повышает риск инфаркта головного мозга.
Первым шагом становится радиологическое исследование головного мозга, шейного отдела и спинного мозга, сосудистой системы головы, шеи и грудной клетки. Лечение зависит от этиологии синдрома Бернара-Горнера:
- Диссекция сонной артерии выявляется КТ-ангиографией и ангиограммой. Лечение заключается в быстром введении антикоагулянтов под наблюдением невролога.
- Нейробластому подозревают у ребенка с появившимся симптомом Горнера без очевидной причины, например, травматической. Оценивается присутствие метаболитов катехоламинов в моче, проводится рентген головы, шеи и суставов.
- При симптомах поражения головного или спинного мозга назначается МРТ. При наличии остальмопареза оценивается область кавернозного синуса из-за подозрения на изолированный паралич шестой пары черепных нервов. Лечение требует хирургического вмешательства.
- Изолированное спонтанное появление синдрома Горнера — повод для обследования области шеи и грудной клетки на предмет поражений легочной вершины или паравертебральной зоны. Проводится КТ с контрастом.
Описанные методики исследования связаны с наличием опасных для жизни состояний, которые требуют хирургического вмешательства. Их устранение позволяет вылечить окулосимпатический парез. Чаще всего необходима помощь нейрохирургов при аневризмах, спровоцировавших синдром Горнера, восстановление стенки сонной артерии.
Если синдром вызван стойкими кластерными болями, стоит обратиться к остеопату. С помощью мануальных техник снимается компрессия симпатических нервов, что помогает лечить нарушение иннервации. После исключения угрожающих жизни состояний используется пластическая хирургия для коррекции косметического дефекта. Обычно усиливают действие мышцы, поднимающей веко, или же проводят резекцию мышц Мюллера. Электростимуляция применяется редко, поскольку малоэффективна и болезненна для пациентов. Народные средства при неврологических проблемах не используются.
Профилактические рекомендации
Предотвратить развитие таких сложных патологий, как опухоли, аневризма, расслоение аорты, можно только с помощью здорового образа жизни. Профилактических мер, направленных против поражения симпатических нервов, не существуют. Чтобы избежать синдрома Горнера, нужно осторожнее относиться к собственной безопасности для исключения тяжелых травм.
Загрузка…
Источник
Синдром Горнера, синдром Бернара—Горнера[2], окулосимпатический синдром — клинический синдром, вызванный поражением симпатической нервной системы.
Признаки[править | править код]
Симптомы проявляются на стороне поражения, в основном на лице:
- птоз (опущение верхнего века вследствие недостаточной симпатической иннервации верхней тарзальной мышцы (musculus tarsalis superior), или мышцы Мюллера[3]), «перевёрнутый птоз» (небольшое поднятие нижнего века);
- миоз (сужение зрачка),
- патология сфинктера зрачка (sphincter pupillae) (это ведёт к слабой реакции зрачка на свет).
- энофтальм (западание глазного яблока),
- дисгидроз (нарушение потовыделения) на поражённой стороне лица, снижение выраженности цилиоспинального рефлекса, инъекция (расширение сосудов) конъюнктивы и гиперемия кожи лица на соответствующей поражению стороне.
У детей синдром Горнера иногда приводит к гетерохромии[4] (разный цвет радужной оболочки у глаз). Это происходит из-за того, что отсутствие симпатической иннервации препятствует меланиновой пигментации меланоцитов, находящихся в основе (строме) радужки (лат. stroma iridis).
История[править | править код]
Синдром назван в честь швейцарского офтальмолога Иоганна Фридриха Горнера, первым описавшего синдром в 1869 г. Ранее было несколько случаев описания симптомов, но описание Горнера используется чаще. Во Франции и Италии имя Клода Бернарда также включено в название синдрома — синдром Бернарда—Горнера.
Причины[править | править код]
Синдром Горнера приобретается в результате патологического процесса, также возможен врождённый или ятрогенный (в результате медицинского вмешательства) путь. Хотя большинство причин являются относительно доброкачественными, синдром Горнера может свидетельствовать о серьёзной патологии в области шеи или грудной клетки (например, опухоль Панкоста (опухоль верхушки легкого) или щитовидно-шейная венозная дилатация).
- Из-за повреждения или сдавления шейной или грудной симпатической цепи с одной стороны, вследствие чего возникают симптомы на ипсилатеральной (той же, где повреждение) стороне тела.
- Латеральный медуллярный синдром
- Кластерная головная боль
- Травма — основания шеи, обычно тупая травма, может быть хирургическая.
- Воспаление среднего уха.
- Опухоли — чаще всего брохогенная карцинома верхушки лёгкого (опухоль Панкоста).
- Аневризма аорты.
- Медиастинит
- Нейрофиброматоз I типа.
- Зоб (гиперплазия щитовидной железы).
- Расслоение аневризмы аорты.
- Карцинома щитовидной железы.
- Рассеянный склероз.
- Тяга звездчатого нервного узла из-за дополнительного шейного ребра
- Паралич Дежерин-Клюмпке.
- Тромбоз кавернозного синуса.
- Симпатэктомия (перерезка симпатического нерва шеи).
- Сирингомиелия.
- Блокада нервов, например блокада шейного сплетения, блокада звездчатого ганглия.
- Как осложнение дренажа по Бюлау.
Патофизиология[править | править код]
Синдром Горнера возникает из-за недостаточности симпатической иннервации. Участок повреждения симпатических путей находится на ипсилатеральной стороне симптомов. Ниже следуют примеры состояний вызывающих появление клинических проявлений синдрома Горнера:
- Поражение первого нейрона (участок пути между гипоталамусом и шейным цилиоспинальным центром называют первым нейроном (хотя он, вероятно, прерывается несколькими синапсами в области моста и покрышки среднего мозга)): центральные поражения, включающие гипоталамоспинальный путь (например рассечение шейного отдела спинного мозга).
- Поражение второго нейрона (участок от цилиоспинального центра до верхнего шейного узла называют вторым нейроном (то есть это преганглионарные волокна)): преганглионарные повреждения (например сдавление симпатического пути опухолью верхушки легкого).
- Поражение третьего нейрона (участок от верхнего узла к мышце, расширяющей зрачок называют третьим нейроном (это постганглионарные волокна)): постганглионарные повреждения на уровне внутренней сонной артерии (например, опухоль кавернозного синуса).
Диагностика[править | править код]
При установлении наличия и тяжести синдрома Горнера используют три теста:
- Тест с каплей кокаина (устаревший) — глазные кокаиновые капли блокируют обратный захват норадреналина, что приводит к расширению зрачка. Из-за недостатка норадреналина в синаптической щели зрачок не будет расширяться при синдроме Горнера. Недавно был представлен метод, который является более надёжным и при котором отсутствуют трудности в получении кокаина. Он основан на применении на оба глаза апраклонидина (симпатомиметик, α2-адренергический агонист), что ведёт к появлению мидриаза на стороне поражения синдромом Горнера.
- Тест оксамфетамином (паредрином). Этот тест помогает определить причину миоза. Если третий нейрон (последний из трёх нейронов в нервном пути, который в конечном счёте сбрасывает норадреналин в синаптическую щель) интактен, то амфетамин вызывает опустошение нейромедиаторного пузырька, таким образом высвобождая норадреналин в синаптическую щель, что ведёт к появлению стойкого мидриаза на поражённом зрачке. Если повреждён вышеупомянутый третий нейрон, то амфетамин не окажет никакого эффекта, и зрачок останется суженным. однако не существует теста для дифференциации повреждений первого и второго нейронов.
- Тест по определению задержки расширения зрачка.
Важно отличать птоз, вызванный синдромом Горнера, от птоза, вызванного поражением глазодвигательного нерва. В первом случае птоз сочетается с суженным зрачком (из-за недостаточной симпатической иннервации глаза), во втором случае птоз сочетается с расширенным зрачком (из-за недостаточной иннервации сфинктера зрачка). В реальной клинической работе эти два разных птоза довольно легко отличать. В добавлении к расширенному зрачку при повреждении глазодвигательного нерва птоз более тяжёлый, иногда закрывающий полностью весь глаз. Птоз при синдроме Горнера будет средним или едва заметным.
Если при обнаружении анизокории (разница в размере зрачков) осматривающий сомневается какой из зрачков расширен, а какой сужен относительно нормы, то при наличии птоза патологическим будет тот зрачок, что находится на том же глазу, что и птоз.
См. также[править | править код]
Анизокория
Синдром Пти — обратный синдром Горнера
Примечания[править | править код]
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Сlaude Bernard, 1813-1878, французский физиолог; Johann Friedrich Horner, 1831—1886, швейцарский офтальмолог
- ↑ Adams, Raymond Delacy; Victor, Maurice; Ropper, Allan H. Adam and Victor’s principles of neurology (англ.). — New York: McGraw-Hill Education, 2001. — ISBN 0-07-067497-3.
- ↑ Gesundheit B., Greenberg M. Medical mystery: brown eye and blue eye–the answer (англ.) // N Engl J Med : journal. — 2005. — Vol. 353, no. 22. — P. 2409—2410. — doi:10.1056/NEJM200512013532219. — PMID 16319395.
Ссылки[править | править код]
- Richard S. Snell, Horner’s syndrome
Источник
