Болевой абдоминальный синдром при панкреатите
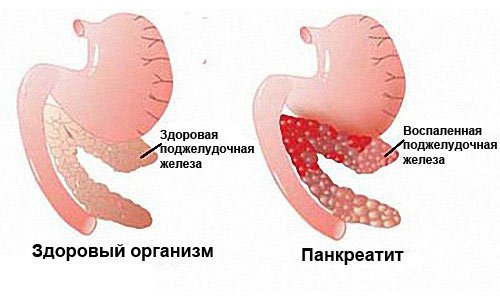

Панкреатит – это воспаление тканей поджелудочной железы (ПЖ) с нарушением оттока ее секретов. Заболевание вызвано плохой проходимостью выводящих протоков на фоне повышенной активности ферментных систем. При этом выделяемые соки не успевают выходить в просвет двенадцатиперстной кишки, а накапливаются и начинают переваривать собственные ткани железы.
За последние 10 лет «популярность» заболевания выросла в 3 раза и стала характерным явлением не только для взрослых, но и для подрастающего поколения. Наиболее частые причины – нарушение рациона питания и отсутствие правильной культуры потребления алкогольных напитков.
Причины заболевания
Основные причины развития панкреатита:
- Длительное и неумеренное потребление алкоголя. Этиловый спирт повышает насыщенность панкреатических соков и провоцирует спазм сфинктера, который регулирует их поступление в двенадцатиперстную кишку. Статистика: 40% пациентов с панкреатитом больны алкоголизмом; 70% – периодически злоупотребляют алкоголем.
- Желчнокаменная болезнь – желчный конкремент способен вызывать закупорку выносящих протоков и стать причиной воспаления железистой ткани. Статистика: 30% пациентов имеют в анамнезе камни в желчном пузыре.
- Нарушение липидного обмена, связанное с перееданием и ожирением, приводит к повышенной выработке ферментов, что провоцирует риск воспаления. Статистика: 20% случаев сопровождается избыточным весом и заболеваниями липидного обмена.
- Вирусные инфекции, в том числе гепатиты, туберкулез, ветряная оспа, паротит, корь, брюшной тиф и др.
- Нарушение кальциевого обмена – гиперкальциемия. Приводит к склеротизации (затвердению) тканей железы с нарушением секреторной функции и спазмом протоков.
- Аутоиммунные заболевания – некоторые виды аллергии могут провоцировать аутоиммунную агрессию антител к собственным клеткам ПЖ.
- Паразитарные инвазии – скопление крупных паразитов, например аскарид, способно перекрыть выносящие протоки органа.
- Повреждения протоков при травмах и во время операций.
- Отравление или интоксикация организма — приводит к перегрузке ферментных систем с избыточной выработкой пищеварительных соков.
- Эндокринные заболевания — прямо или косвенно влияют на работу всех желез внутренней и внешней секреции. Особенно пагубно воздействуют на ПЖ нарушения работы щитовидной железы и сахарный диабет.
- Патологии структур пищеварительной системы – энтероколит, колит, дуоденит, дивертикулит, язвенная болезнь, синдром Рейе (жировое перерождение печени).
- Длительный прием некоторых лекарств – стероидных препаратов, определенных видов мочегонных средств, антибиотиков, сульфаниламидов.
- Сосудистые патологии (артериальная гипертензия, атеросклероз) с нарушением кровообращения в области поджелудочной железы, а также осложнения в период беременности у женщин.
- Гемолитические заболевания – в том числе гемолитико-уремический синдром.
- Наследственные патологии (чаще всего муковисцидоз). Связанное с ним загустение внутренних секретов, в том числе панкреатических соков, приводит к нарушению их оттока.

Вызывающие панкреатит причины могут проявляться самостоятельно или и в комплексе. Это определяет не только этиологию заболевания, но и степень ее проявления, тяжесть протекания и терапевтический прогноз.
Повторные приступы острого панкреатита провоцируют переход заболевания в хроническую форму. Из-за частого воспаления орган покрывается рубцовой тканью (фиброзное перерождение) и теряет способность вырабатывать нужное количество ферментов. Если повреждению подвергаются участки, вырабатывающие инсулин (островки Лангерганса), развивается инсулинозависимая форма сахарного диабета.
Как проявляется панкреатит: симптомы и признаки
Основной список симптомов при острой форме:
- выраженная боль в подреберье – с учетом причины заболевания и сопровождающих патологий может быть опоясывающей, право- или левосторонней;
- реакции со стороны пищеварительного тракта – икота, отрыжка с неприятным запахом, тошнота и многократные приступы рвоты, запоры или диарея;
- общее ухудшение состояния – обезвоживание организма, ощущение сухости во рту, слабость, повышение или понижение артериального давления, одышка, усиленное потоотделение, высокая температура;
- внешние проявления – тусклая, землистого цвета кожа, синюшные или коричневатые пятна в области поясницы и надпупочной зоне, возможна механическая желтуха.
Внимание! Острая форма требует срочной госпитализации с последующим лечением в стационаре.
При хронической форме признаки панкреатита выражены слабее:
- боль проявляется только после приема жареной и жирной пищи или алкоголя; в остальное время в области подреберья могут наблюдаться легкие неприятные ощущения;
- реакции со стороны пищеварительной системы проявляются только при диспептической форме в виде метеоризма, поноса или запора;
- внешние кожные проявления в виде легкой желтушности; при длительном отсутствии лечения наблюдается потеря веса, анемия, сахарный диабет 2-го типа.
В латентной стадии заболевание протекает бессимптомно; при фиброзной форме рубцовая ткань может разрастаться с образованием псевдоопухолевый структур.
Важно! Панкреатит поджелудочной железы редко проявляется как самостоятельное заболевание. Обычно патологический процесс объединяет несколько органов пищеварения, вовлекая в него гепатобилиарную систему (печень, желчный пузырь и протоки), двенадцатиперстную кишку, желудок. Данный факт требует проводить диагностику всей пищеварительной системы человека.
Как проходит обследование
Диагностика и лечение панкреатита находятся в компетенции гастроэнтеролога. Для вынесения диагноза врач собирает анамнез, проводит осмотр и назначает диагностические процедуры.
Осмотр врача
Процедура включает оценку состояния кожных покровов, глазных склер, языка, работы слюнных желез. Затем пациента помещают на кушетку и проводят пальпацию и простукивание для выявления объективных симптомов панкреатита:
- симптом Мюсси-Георгиевского, или френикус-симптом – болезненные ощущения при надавливании кончиками пальцев в области над левой ключицей – там, где между ножками кивательных мышц проходит диафрагмальный нерв;
- чувствительность в зоне Шоффара – в области проекции головки поджелудочной железы, на 5-6 см выше и правее пупка;
- симптом Губергрица-Скульского – болезненность проявляется в зоне проекции тела поджелудочной железы, чуть левее зоны Шоффара;
- болезненность в зоне Мейо-Робсона – левый реберно-позвоночный угол – область расположения хвоста поджелудочной железы;
- симптом Дежардена – чувствительность в точке, расположенной на 5-6 см над пупком по линии, соединяющей пупок и подмышечную впадину; как и зона Шоффара, точка является проекцией головки поджелудочной железы;
- гипотрофический признак Гротта – недостаток подкожно-жировой клетчатки в области проекции железы;
- геморрагический симптом Тужилина, или симптом «красных капелек», проявляется в виде мелких бордовых высыпаний или коричневой пигментации над областью железы;
- симптом Кача – болезненность при пальпации на выходе отростков нервов на уровне грудных позвонков: 8-9-го – слева, 9-11 – справа.
- симптом Воскресенского – при увеличении поджелудочной железы с отеком клетчатки пульс брюшной аорты не прощупывается.
Вместе с опросом пальпация позволяет определить наличие диспептических явлений со стороны пищеварительного тракта: метеоризма, отрыжки, тошноты, диареи, запора.
Внимание! Признаком хронического панкреатита может быть выраженная потеря веса. Она развивается вследствие нарушения процесса переваривания пищи на фоне снижения секреторной функции железы и дефицита ферментов. Сопровождается повышенной сухостью кожи, анемией, головокружением.
Диагностические процедуры
Лабораторные методы диагностики:
- общий анализ крови выявляет признаки воспаления – высокий уровень лейкоцитов, пониженный СОЭ;
- биохимический анализ крови определяет уровень панкреатических ферментов – амилазы, щелочной фосфатазы, а также пигмента билирубина;
- анализ мочи показывает остаточное содержание ферментов амилазы и диастазы;
- беззондовые методы диагностики оценивают активность пищеварительного процесса введением субстратов для ферментов поджелудочной железы с последующим отслеживанием их усвоения;
- анализ кала на паразитов проводят по необходимости.
Инструментальный набор методик:
- УЗИ – определяет форму и размеры органа, наличие уплотнений и фиброзных участков;
- гастроскопия — оценивает степень воспаления стенок желудка и двенадцатиперстной кишки;
- рентгенография и ее разновидность – эндоскопическая ретроградная холангиопанкреатография – помогают обнаружить в протоках скопления сгустков или камней, вызывающих закупорку;
- зондовые методы определения внешнесекреторной функции железы – секретин-панкреозиминовый тест, тест Лунда;
- КТ или МРТ позволяет оценить степень некроза тканей у тяжелых пациентов;
- лапароскопия используется в сложных случаях для визуальной оценки и биопсии тканей.
Как лечить панкреатит поджелудочной железы
Три правила при лечении данной патологии – покой, холод и голод:
- покой замедляет кровообращение и снижает приток крови к больному органу;
- холодные компрессы на область подреберья понижают температуру воспаления и выраженность болевого синдрома;
- голодание в течение 1-6 дней приостанавливает выработку ферментов, вызывающих воспаление.
Дополнительно назначают консервативное лечение с использованием медикаментов, физиотерапии и фитотерапии.
Медикаментозное лечение:
- спазмолитики и НПВС для устранения спазмов ЖКТ и воспаленной поджелудочной железы;
- антибиотики – при активном инфекционном процессе;
- антисекреторные препараты – для подавления внешней (ферментной) и внутренней (гормональной) секреции;
- панкреатические ферменты – для поддержания здорового пищеварения в период лечения, а также при значительном перерождении тканей железы;
- инсулиновые препараты – при повреждении зон выработки гормона.
Физиотерапию подключают к лечению после снятия острой фазы воспаления. Наиболее действенные методики:
- электрофорез с обезболивающими и противовоспалительными препаратами повышает интенсивность их действия, лучше снимает боль и воспаление;
- ультразвук используют как обезболивающее при опоясывающем болевом синдроме;
- диадинамические токи – воздействие низкочастотными импульсами улучшает кровоснабжение, усиливает тканевой обмен, обезболивает;
- лазерное и УФ-облучение крови снимают воспаление, улучшают микроциркуляцию жидких сред и регенерацию тканей;
- переменное магнитное поле успешно помогает ликвидировать отек и воспаление.
Фитотерапию используют в качестве сопроводительного лечения – для усиления действия медикаментозных препаратов и устранения возможных «побочек». В этих целях используют растения с противовоспалительным, детоксикационным, спазмолитическим, успокаивающим действием. К ним относят ромашку, календулу, зверобой, полынь, одуванчик, лопух, золотой ус, пустырник, бессмертник, барбарис, тмин и ряд других трав, которые используют как поодиночке, так и в составе комплексных сборов.
В тяжелых случаях, когда консервативные методы лечения не помогают, прибегают к хирургическому удалению органа или его части с последующим назначением заместительной ферментной терапии на постоянной основе. Показания: полный распад органа, наличие кист, некрозов, опухолей, абсцессов, свищей, стойкой закупорки протоков камнями.
После снятия острого воспаления назначают специальное диетическое питание. При хроническом панкреатите или в случае хирургического лечения железы оно должно быть пожизненным.
Диета №5 при панкреатите
При панкреатите железа не в состоянии справиться с большим набором разнообразной пищи, поэтому наилучший выход – это дробное раздельное питание. Полностью исключают продукты, стимулирующие повышенную секрецию: жирное, соленое, жареное, копченое, специи, шоколад, кофе, крепкий чай, мясные, рыбные, грибные бульоны, грубую клетчатку в виде свежих фруктов и овощей, а также любые алкогольные напитки.
Строгая диета №5п (по Певзнеру) актуальна в первые дни после обострений. Особенности:
- дробное питание мелкими порциями 8 раз в сутки; размер разовой порции – не более 300 г.;
- структура пищи – термически обработанные, измельченные в кашицу продукты: пюре, кисели, пудинги, слизистые каши на воде, размягченные в чае сухарики;
- состав пищи – отваренные в воде или на пару овощи (морковь, картофель, кабачки, тыква), нежирные мясо и рыба, нежирная молочная продукция, куриный белок, овощные бульоны, макароны, крупы, полусладкие ягоды и фрукты; акцент следует сделать на белковую пищу с пониженным содержанием жиров и углеводов;
- потребление соли – не более 10 г в сутки; вместо сахара желательно использовать сахарозаменитель;
- еда должна быть теплой – температура 20-52 градуса; горячее и холодное есть нельзя!
При достижении ремиссии требования диеты немного смягчаются:
- количество приемов пищи сокращают до 5 раз в день с увеличением порций;
- допускается употребление неизмельченных продуктов, тушеных и запеченных блюд, молочных каш;
- можно увеличить количество углеводов.
Внимание! Большое значение имеет отказ от курения, особенно если заболевание спровоцировано плохим состоянием сосудов.
Единичный случай острого панкреатита при своевременном и качественном лечении может пройти без последствий для организма. При переходе заболевания в хроническую форму полное восстановление ПЖ невозможно. Однако при соблюдении строгой диеты и рекомендаций по медикаментозному лечению можно добиться стойкой ремиссии со значительным улучшением качества жизни.
Источник
Стенограмма выступления профессора Шифрина О.С. на II Международном Интернет Конгрессе специалистов по внутренним болезням.
Профессор Шифрин О.С.: – Добрый вечер, дорогие коллеги, у нас сегодня очень интересный симпозиум, посвященный проблеме боли при хроническом панкреатите, проблеме очень актуальной. Как известно, за последние десятилетия частота хронических панкреатитов утроилась. Я не буду сейчас останавливаться подробно на причинах этого обстоятельства, но это факт. С другой стороны, нужно вспомнить слова одного из крупнейших панкреатологов ХХ века профессора Бэнкса, который говорил: «Лечение хронических панкреатитов иногда может вызвать чувство пессимизма не только у пациентов, но даже и у врачей». С учетом этих обстоятельств, наш симпозиум, Интернет-симпозиум, действительно своевременный.
Я с удовольствием хочу представить участников симпозиума, известных питерских клиницистов – профессора Успенского, заведующего курсом гастроэнтерологии Санкт-Петербургского Университета им. Павлова, и доцента Инну Григорьевну Пахомову, доцента кафедры пропедевтики Университета им. Мечникова. Поэтому, я думаю, наш симпозиум пройдет в очень интересной обстановке.
Первый доклад – мой, и посвящен он тому вопросу, кто же должен лечить боль у пациентов с хроническим панкреатитом. Проблема боли – одна из ключевых в современной медицине. До половины взрослого населения Земли страдает от рецидивирующей или хронической боли. Боль – это кардинальный симптом многих заболеваний, в том числе это кардинальный симптом хронического панкреатита. Вначале заболевания, на первых этапах заболевания до 90% больных предъявляют жалобы на боль. Все остальные симптомы – внешнесекреторная недостаточность поджелудочной железы, желтуха – все уходит на второй план. К сожалению, надо сказать, что нередко хронический панкреатит гипердиагностируется. Под хроническим панкреатитом, к сожалению, подчас врачи принимают все случаи боли в верхних отделах брюшной полости. Особенно опасно злоупотреблять диагнозом «билиарный панкреатит». Подчас критериями или псевдокритериями данного диагноза выступают наличие какой-то непонятной боли, женский пол пациентки, отрицание злоупотребления алкоголем, уплотнение стенки желчного пузыря и диффузные изменения поджелудочной железы. Этого совершенно недостаточно для постановки диагноза «хронический панкреатит».
С другой стороны, мы должны всегда дифференцировать боль при хроническом панкреатите со многими заболеваниями как опухолевой, так и неопухолевой природы. Это рак желудка, безусловно, рак поджелудочной железы, даже рак толстой кишки может давать боли, похожие на панкреатические. Язвенная болезнь, мезентериальная ишемия, синдром функциональной абдоминальной боли – все это требует проводить дифференциальный диагноз.
Основные клинические проявления хронического панкреатита: на первых этапах боль, дальше существенно чаще диагностируется внешнесекреторная недостаточность поджелудочной железы, но боль остается важным критерием заболевания на всех этапах. Кто же должен лечить боль при хроническом панкреатите? Нередко проводятся дискуссии, подчас бесплодные: чье это заболевание, терапевтическое или хирургическое? Наверное, в каждом конкретном случае следует разбираться, кто должен быть на первой линии помощи пациенту. Безусловно, для хронического панкреатита справедлив мультидисциплинарный подход. Им должен заниматься терапевт-гастроэнтеролог, специалист по эндоскопии, хирург в ряде случаев, и, с учетом того, что хронический панкреатит во многом связан с алкогольной интоксикацией или интоксикацией, связанной с курением, к этому триумвирату должен присоединяться и нарколог.
Для того чтобы решить, кто должен помогать пациенту, следует определить, каким типом абдоминальной боли он страдает. Если боль относительно кратковременная, менее 2 недель, менее 10 дней, длительные светлые промежутки, промежутки ремиссии, от нескольких месяцев до года, эффект достигается от чисто терапевтических мероприятий, например, назначения таблетки парацетамола. А в тяжелых случаях необходима госпитализация в отделение интенсивной терапии с объемом дезинтоксикационной терапии, с большими усилиями клиницистов, но, тем не менее, эффект достигается от чисто терапевтических мероприятий. Выделяется иной тип боли – боль Б-типа. Для нее характерны длительные периоды обострения, короткие светлые промежутки, и эффект достигается уже не от терапевтических воздействий, больших или малых, а от эндоскопических манипуляций или хирургических операций.
Разберем вкратце, каковы механизмы возникновения боли А-типа. Боль А-типа связана с собственно воспалением ткани поджелудочной железы. Когда в воспалении преобладают процессы альтерации, биологически активные вещества, которые выделяются при воспалении, повреждают оболочки нервных ганглиев и воздействуют на обнаженные нервные окончания. При преобладании воспалительной реакции процессов экссудации происходит сдавление, а следовательно, ишемизация ткани поджелудочной железы. Также закономерно возникает боль. Это классические варианты боли А-типа, лечение которых – удел для терапевтов-гастроэнтерологов.
Боль типа Б возникает вследствие воспаления при возникновении в ткани поджелудочной железы крупных псевдокист, в которых агрессивный панкреатический сок воздействует на обнаженные нервные окончания. Она возникает при сдавлении увеличенной головкой поджелудочной железы желчных протоков, когда возникает боль, а возможно, и желтуха. Этот тип боли возникает при сдавлении двенадцатиперстной кишки увеличенной головкой поджелудочной железы, при обтурации крупных панкреатических протоков. В этих случаях помощь должны оказывать эндоскописты, а иногда и хирурги.
Еще один вариант развития боли А-типа. Вследствие внешней секреторной недостаточности происходит уменьшение объемов ферментов бикарбоната натрия, которые попадают в тонкую кишку. Вследствие этого возникает синдром избыточного микробного роста, приводящий к нарушению моторики кишки, выраженному метеоризму, который пациенты подчас не отличают от чувства боли.
Каковы подходы к лечению боли? Я выделю основные направления анальгетических воздействий. Прежде всего, необходима абстиненция, абстиненция от алкоголя, абстиненция от курения даже не при токсической форме панкреатита. Даже при иной природе панкреатита, например, гиперлипидемической форме или наследственном панкреатите, все равно необходим отказ от курения и от алкоголя. Первым этапом назначаются анальгетики – это, прежде всего, парацетамол, в ряде случаев нестероидные противовоспалительные препараты. Следующим этапом анальгетической терапии, обезболивающей терапии, выступают «легкие» опиоиды, например, трамадол. В редких случаев при хроническом панкреатите возможно обсуждение вопроса о классических опиоидах, но это, к счастью, весьма нечастая ситуация. Эти препараты опасны возникновением наркотической зависимости, особенно у молодых пациентов, и назначение их при доброкачественном заболевании, когда мы исключаем рак поджелудочной железы, я думаю, является очень редкой необходимостью.
Не следует забывать трициклические антидепрессанты, которые, с одной стороны, воздействуют на систему ноцицепции – антиноцицепции, то есть, они тоже уменьшают восприятие болевых ощущений, а во-вторых, они просто снижают уровень депрессии, тем самым также оказывают благоприятное действие на течение заболевания. Ингибиторы секреции также играют роль в лечении абдоминальной боли типа А. Важное значение, безусловно, в лечении болевой формы панкреатита, боли типа А, имеют ферментные препараты. В конце прошлого века проводились большие контролированные исследования, которые показали, что таблетки панкреатина намного более эффективны в лечении абдоминальной боли при хроническом панкреатите, чем микрогранулированные препараты. Контролированные рандомизированные исследования показали, что таблетки действительно снижают уровень боли при хроническом панкреатите и уменьшают давление в протоковой системе поджелудочной железы. Микрогранулированные препараты панкреатина не показали подобных воздействий.
Вспомним алгоритм лечения болевой формы хронического панкреатита, предложенный Американской гастроэнтерологической ассоциацией в конце прошлого столетия. На первом этапе нужно уточнить диагноз – здесь также это подчеркивается. Врач должен знать, что он лечит, какое заболевание, только тогда он может добиться успеха в лечении. Ультразвуковое исследование, компьютерная томография, эндоскопические исследования – все это может подтвердить диагноз. Хочу только напомнить, что проведение ретроградной холангеопакреатографии должно выполняться по жестким показаниям, поскольку в 50% случаев данный метод чреват развитием острого панкреатита.
Доказали наличие заболевания, хронического панкреатита. Пациентам назначается диета с низким содержанием жиров, ненаркотические анальгетики, исключение алкоголя и курения, при необходимости – назначение различного рода анальгетиков. Неэффективно – пациенту назначаются таблетированные ферментные препараты в высоких дозах в сочетании, возможно, с ингибиторами желудочной секреции, блокаторами протонной помпы. При неэффективности данной терапии обсуждается возможный вопрос между выжидательной тактикой лечения и оперативным лечением. При дилятации протоков обсуждается вопрос о дренировании протоков, при отсутствии дилятации обсуждается возможность денервирующих операций поджелудочной железы. Данное обсуждение должно проводиться коллегиально, с участием и терапевтов-гастроэнтерологов, и хирургов, и эндоскопистов, и, конечно, самого пациента, которому следует рассказать о возможных рисках эндоскопического или оперативного лечения.
Основные лечебные направления при болевой форме хронического панкреатита. Диета, назначение анальгетиков, назначение таблетированных ферментных препаратов в высоких дозах. С целью создания функционального покоя органа мы широко используем Мезим 10 000 для лечения боли. Если боль сочетается с экзокринной недостаточностью, здесь, возможно, лучше подойдет новый препарат Мезима – Мезим 20 000, который содержит более высокий комплекс липазы. Наконец, пациентам проводится лечение спастических расстройств, воздействие на иннервацию – лекарственная денервация, о чем я уже говорил, с помощью трициклических антидепрессантов. Наконец, при неэффективности этих мероприятий – уже проведение эндоскопических или хирургических мероприятий.
Мы провели сравнительное исследование, сравнивали влияние на абдоминальную боль Мезима 10 000 и микрогранулированного препарата панкреатина, содержащего 10 000 единиц липазы. Препараты назначались по 2 таблетки или по 2 капсулы 3 раза в день. Оказалось, что действительно Мезим 10 000 эффективнее снижал уровень боли при хроническом панкреатите, чем микрогранулированный препарат. С другой стороны, Мезим 10 000 хорошо переносился больными, реже вызывал запоры, и мы вполне удовлетворены его лечебным эффектом в этих аспектах.
Небольшая клиническая демонстрация. В нашу клинику обратился пациент 55 лет, в анамнезе – обратите внимание – длительное курение, алкоголь пациент практически не принимал, и по его словам, и по словам его супруги. Назначение ферментных препаратов с желчными кислотами, даже в сочетании с блокаторами секреции, практически не влияли на абдоминальную боль при панкреатите, а этот диагноз был установлен у него уже в начале заболевания. Назначение же таблеток панкреатина, Мезима 10 000, в который не входят желчные кислоты, помогло эффективно снизить уровень боли. Можно сделать вывод о том, что Мезим 10 000 можно рекомендовать больным с хроническим панкреатитом при болевой форме с умеренными проявлениями внешнесекреторной недостаточности поджелудочной железы. При более яркой клинической картине, при более выраженном уровне боли, при более выраженной внешнесекреторной недостаточности, очевидно, лучше подойдет Мезим 20 000.
Обратите внимание, существует много нюансов в данном вопросе. Наши исследования показали, что у пациентов с кальцинозом мезентериальных сосудов очень часто возникают немые эрозии желудка и двенадцатиперстной кишки, порой они покрыты фибрином. Поэтому у пациентов с выраженным атеросклерозом мезентериальных сосудов назначение нестероидных противовоспалительных препаратов в качестве анальгетиков, наверное, не показано. Лучше в этих случаях им подойдет парацетамол. Назначение таблеток панкреатина, Мезима 10 000, в ряде случаев позволило нам отказаться от сопутствующего назначения блокаторов протонной помпы, то есть, уменьшило количество препаратов, которые принимали пациенты для лечения абдоминальной боли при хроническом панкреатите. Очень важно обратить вопрос на то, подвержен ли пациент курению или не подвержен, потому что у активных курильщиков, особенно при высоком индексе курильщика, эффективность лечения боли существенно ниже, чем в группах пациентов некурящих или употребляющих относительно небольшое количество сигарет в день.
Какие возможные причины неэффективности антиангинальной терапии? Прежде всего, неправильный выбор препарата, когда абдоминальную боль мы пытаемся лечить, например, препаратами, содержащими желчные кислоты, которые сами по себе повышают секрецию поджелудочной железы, или препаратами капсулированными. Несоблюдение больным схемы терапии, когда он самовольно меняет рекомендации врача, нерегулярно пьет препараты. Неверный выбор схемы лечения. Неверный диагноз, что очень важно, потому что похожий симпатокомплексный панкреатит часто бывает и при других заболеваниях, в частности, при лямблиозе и даже при целиакии. И, безусловно, необходимо убедиться в эффективности ферментной терапии только после относительно длительного ее приема – по крайней мере, месяц. Только тогда врач может говорить, помогает препарат или не помогает.
Несколько слов о сравнении преимуществ и недостатков эндоскопического и хирургического лечения. Инвазивность – хирургические методы более инвазивны. Осложнения также чаще, но эффект оперативного вмешательства, если операция проведена успешно, в случае лечения боли Б-типа сохраняется дольше. В отношении сохранения функций оба метода значений не имеют. Кто первоочередные кандидаты для эндоскопического лечения? В отношении болевого панкреатита нет полного единодушия, потому что мультицентровые исследования не говорят однозначно в пользу того, что эндоскопические исследования эффективны. Очевидно, в группу пациентов, которые принимались в эти исследования, попадали и пациенты с болью типа А. Пожилой возраст – конечно, эта группа лучше поддается эндоскопическому лечению, чем более травматичному хирургическому лечению. Болевой обструктивный панкреатит, псевдокисты с выраженными клиническими проявлениями, и в ряде других случаев.
Существует два типа хирургических вмешательств. Это операция частичной резекции поджелудочной железы с сохранением двенадцатиперстной кишки. Она менее травматична, чем операция панкреатоеюностомии, но в случае лечения абдоминальной боли при хроническом панкреатите, конечно, выбор оперативного лечения приниматься должен коллегиально, обстоятельно, после тщательного обсуждения. Какой же специалист должен лечить абдоминальную боль при хроническом панкреатите? Вспомним начало нашей лекции. Боль типа А – это гастроэнтеролог, терапевт, и боль Б-типа – это или эндоскопист, и реже хирург. Если мы будем относиться к этому вопросу очень тщательно, то, наверное, пессимистическое высказывание профессора Бэнкса будет вспоминаться все реже и реже. Большое спасибо.
Источник
