Болезнь шегрена код мкб

Рубрика МКБ-10: M35.0
МКБ-10 / M00-M99 КЛАСС XIII Болезни костно-мышечной системы и соединительной ткани / M30-M36 Системные поражения соединительной ткани / M35 Другие системные поражения соединительной ткани
Определение и общие сведения[править]
Болезнь Шегрена
Синонимы: синдром Шегрена
Болезнь Шегрена – иммуновоспалительное ревматическое заболевание неизвестной этиологии, характерной чертой которого является хронический аутоиммунный и лимфопролиферативный процесс в секретирующих эпителиальных железах с развитием паренхиматозного сиаладенита с ксеростомией и сухого кератоконъюнктивита с гиполакримией.
Синдром Шегрена развивается у 5-25% больных с системными заболеваниями соединительной ткани, чаще ревматоидный артрит, у 50-75% больных с хроническими аутоиммунными поражениями печени (такими как хронический аутоиммунный гепатит, первичный билиарный цирроз печени) и реже при других аутоиммунных заболеваниях.
Заболеваемость синдромом Шегрена колеблется от 100 до 1000 на 100 000 населения. Пик заболеваемости приходится на 35-50 лет. Женщины страдают в 8-10 раз чаще мужчин. Смертность при синдроме Шегрена в 3 раза выше, чем в популяции.
Этиология и патогенез[править]
Клинические проявления[править]
Синдром Шегрена — это сочетание сухого кератоконъюнктивита и ксеростомии (сухость во рту) с симптомами ревматоидного артрита или других аутоиммунных заболеваний. Сухость слизистых обусловлена лимфоцитарной инфильтрацией слезных, слюнных и других экзокринных желез по ходу ЖКТ и дыхательных путей. У половины больных отмечаются утренняя скованность, артралгия и артрит. Если проявления заболевания не удовлетворяют критериям ревматоидного артрита, СКВ, системной склеродермии или системных васкулитов, ставят диагноз первичного синдрома Шегрена. У 20—25% больных заболевание удовлетворяет критериям перечисленных заболеваний, в этом случае говорят о вторичном синдроме Шегрена.
Сухой синдром (Шегрена): Диагностика[править]
1. Диагноз сухого кератоконъюнктивита ставят при снижении секреции слезной жидкости. Для этого используют пробу Ширмера. Она состоит в следующем. В нижний конъюнктивальный мешок помещают полоску фильтровальной бумаги. В норме за 5 мин пропитывается отрезок длиной не менее 15 мм (у людей старше 60 лет — 10 мм), при синдроме Шегрена — не более 5 мм. Эрозию роговицы выявляют при окраске бенгальским розовым. Для больных с синдромом Шегрена характерно снижение количества слюны, затруднение при жевании и глотании сухой пищи.
2. Лабораторные исследования. У половины больных синдромом Шегрена повышен уровень IgG в сыворотке. Типично появление криоглобулинов. У 90% больных с артритом обнаруживают ревматоидный фактор, который иногда выявляется до появления артрита. У 70% больных методом иммунофлюоресценции выявляют антинуклеарные антитела (тип окрашивания — диффузный или пятнистый, гл. 15, п. II.Г.2.в.1). Часто определяются антитела к одноцепочечной ДНК. Антитела к антигену Ro/SS-A обнаруживаются у 70%, к La/SS-B — у 40%, к тиреоглобулину — у 35% больных синдромом Шегрена. У некоторых больных титр антинуклеарных антител и ревматоидного фактора бывает очень высоким (намного выше, чем при ревматоидном артрите и СКВ).
3. При биопсии нижней губы обнаруживают лимфоцитарную инфильтрацию слюнных желез. Возможно развитие лимфом (обычно B-клеточных или гистиоцитарных) и макроглобулинемии Вальденстрема. В этом случае снижается уровень IgG и титр ревматоидного фактора.
4. Сцинтиграфия с технецием и рентгеноконтрастное исследование околоушных желез выявляют очаговый захват радиофармпрепарата и увеличение протоков желез.
Дифференциальный диагноз[править]
Сухой синдром (Шегрена): Лечение[править]
При сухости глаз закапывают 0,5% раствор метилцеллюлозы (обычно 5 раз в сутки), при сухости во рту рекомендуют запивать пищу водой. При выраженной сухости ротоглотки используют пластиковую бутылку-пульверизатор с 1% водным раствором глицерина. Неприятные ощущения, связанные с сухостью слизистых, можно уменьшить, увлажняя воздух в помещении. Поскольку при синдроме Шегрена повышен риск кариеса, необходим тщательный уход за зубами. Фонд помощи больным синдромом Шегрена публикует списки безрецептурных средств, стимулирующих секреторную активность слизистых и увлажняющих глаза. При язвах конъюнктивы и роговицы применяют борную мазь, на пораженный глаз накладывают повязку. С симптоматической целью применяется пилокарпин, 5 мг внутрь 3 раза в сутки. При обострении показаны кортикостероиды для местного применения, однако их частое использование повышает риск грибковых и бактериальных инфекций. По предварительным данным, при синдроме Шегрена эффективно лечение гидроксихлорохином в течение 1—3 лет. Кортикостероиды и циклофосфамид для приема внутрь назначают только при выявлении злокачественного новообразования. В этом случае дополнительно назначают другие цитостатики и проводят лучевую терапию.
Профилактика[править]
Первичная профилактика невозможна ввиду неясной этиологии заболевания. Вторичная профилактика направлена на предупреждение обострения, прогрессирования заболевания.
Прочее[править]
Источники (ссылки)[править]
Российские клинические рекомендации. Ревматология [Электронный ресурс] / Е. Л. Насонов – М. : ГЭОТАР-Медиа, .
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Гидроксихлорохин
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Синдром Шегрена – относительно частое аутоиммунное заболевание соединительной ткани, преимущественно поражающее женщин среднего возраста и развивающееся приблизительно у 30 % больных с такой аутоиммунной патологией, как РА, СКВ, склеродермия, васкулит, смешанное заболевание соединительной ткани, тиреоидит Хашимото, первичный билиарный цирроз и аутоиммунный гепатит. Идентифицированы генетические детерминанты заболевания (в частности, антигены HLA-DR3 у представителей европеоидной расы при первичном синдроме Шегрена).
Синдром Шегрена может быть первичным или вторичным, обусловленный другими аутоиммунными заболеваниями; в то же время на фоне синдрома Шегрена возможно развитие артрита, напоминающего ревматоидный, а также поражение различных экзокринных желез и других органов. Специфические симптомы синдрома Шегрена: поражения глаз, полости рта и слюнных желез, выявлении аутоантител и результатах гистопатологического исследования – основа для распознавания болезни. Лечение – симптоматическое.
[1], [2], [3]
Код по МКБ-10
M35.0 Сухой синдром [Шегрена]
Причины синдрома Шегрена
Происходит инфильтрация паренхимы слюнных, слезных и других экзокринных желез СD4+Т-лимфоцитами с небольшим количеством В-лимфоцитов. Т-лимфоциты продуцируют воспалительные цитокины (в том числе интерлейкин-2, гамма-интерферон). Клетки слюнных протоков также способны продуцировать цитокины, повреждающие экскреторные пути. Атрофия эпителия слезных желез приводит к сухости роговицы и конъюнктивы (сухому кератоконъюнктивиту). Лимфоцитарная инфильтрация и пролиферация клеток протоков околоушной железы вызывают сужение их просвета, а в некоторых случаях – формирование компактных клеточных структур, называемых миоэпителиальными островками. Сухость, атрофия слизистой оболочки и подслизистого слоя желудочно-кишечного тракта и их диффузная инфильтрация плазматическими клетками и лимфоцитами могут приводить к развитию соответствующих симптомов (например, дисфагии).
[4], [5], [6], [7]
Симптомы синдрома Шегрена
Часто при данном заболевании изначально отмечается поражение глаз и полости рта; иногда эти симптомы синдрома Шегнрена являются единственными. В тяжелых случаях развивается тяжелое поражение роговицы с отслоением фрагментов ее эпителия (keratitis filiformis), что может приводить к ухудшению зрения. Снижение слюноотделения (ксеростомия) приводит к нарушению жевания, глотания, вторичной кандидозной инфекции, поражению зубов и образованию конкрементов слюнных протоков. Кроме того, возможны такие симптомы синдрома Шегрена, как: снижение способности к восприятию запаха и вкуса. Возможно также развитие сухости кожи, слизистых носа, гортани, глотки, бронхов и влагалища. Сухость дыхательных путей может приводить к развитию кашля и инфекций легких. Отмечается также развитие алопеции. У трети больных регистрируется увеличение околоушной слюнной железы, которая обычно имеет плотную консистенцию, ровный контур и несколько болезненна. При хроническом паротите болезненность околоушной железы уменьшается.
Артриты развиваются приблизительно у трети пациентов и напоминают таковые у больных ревматоидным артритом.
Также могут наблюдаться и другие симптомы синдрома Шегрена: генерализованная лимфаденопатия, феномен Рейно, поражение паренхимы легких (часто, но лишь в редких случаях серьезное), васкулит (в редких случаях с поражением периферических нервов и ЦНС или с развитием кожных высыпаний, включая пурпуру), гломерулонефрит или множественный мононеврит. При поражении почек возможно развитие канальцевого ацидоза, нарушение концентрационной функции, интерстициального нефрита и образование конкрементов почек. Частота псевдолимфом, злокачественных, в том числе неходжкинскихлимфом и макроглобулинемии Вальденстрема, у больных синдромом Шегрена в 40 раз выше, чем у здоровых. Данное обстоятельство требует проведения тщательного мониторинга этих состояний. Возможно также развитие хронических заболеваний гепатобилиарной системы, панкреатита (ткань экзокринной части поджелудочной железы имеет сходство со слюнными железами), фибринозного перикардита.
Диагностика синдрома Шегрена
Синдром Шегрена должен быть заподозрен у больного, имеющего экскориации, сухость глаз и полости рта, увеличение слюнных желез, пурпуру и канальцевый ацидоз. Такие пациенты нуждаются в дополнительном обследовании, включающем исследование глаз, слюнных желез и серологические тесты. Диагностика основывается на 6 критериях: наличие изменений со стороны глаз, полости рта, изменения при офтальмологическом исследовании, поражение слюнных желез, наличие аутоантител и характерных гистологических изменений. Диагностика вероятен при соответствии 3 и более критериям (включая объективные) и достоверен при соответствии 4 и более критериям.
Признаками ксерофтальмии являются: сухость глаз в течение минимум 3 месяцев или использование искусственных слез минимум 3 раза в день. Возможно также подтверждение сухости глаз при обследовании в свете щелевой лампы. Ксоростомию диагностируют при наличии увеличения слюнных желез, ежедневных эпизодов сухости во рту в течение минимум 3 месяцев, необходимости ежедневного использования жидкости с целью облегчения глотания.
Для оценки выраженности сухости глаз используется тест Ширмера, в котором оценивают количество слезной жидкости, выделяющейся в течение 5 минут после раздражения путем помещения полоски фильтровальной бумаги под нижнее веко. В молодом возрасте длина увлажненной части полоски в норме составляет 15 мм. У большинства больных синдромом Шегрена данный показатель составляет менее 5 мм, хотя приблизительно у 15 % могут иметь место ложноположительные и еще у 15 % – ложноотрицательные реакции. Высокоспецифичным тестом является окрашивание глаз при закапывании глазных капель, содержащих раствор бенгальского розового или лиссамина зеленого. При исследовании в свете щелевой лампы в пользу данного диагноза свидетельствует время разрыва флуоресцирующей слезной пленки менее 10 секунд.
Поражение слюнной железы подтверждается аномально низкой продукцией слюны (менее 1,5 мл в течение 15 минут), что оценивается путем непосредственной регистрации, сиалографии или сцинтиграфии слюнных желез, хотя эти исследования используются менее часто.
Серологические критерии имеют ограниченные чувствительность и специфичность и включают определение антител к антигену синдрома Шегрена (Ro/SS-A) или к ядерным антигенам (обозначаемым как La или SS-B), антиядерных антител или антител против гамма-глобулина. Ревматоидный фактор присутствует в сыворотке более чем 70 % больных, у 70 % отмечается увеличение СОЭ, у 33 % – анемия и у более чем 25 % – лейкопения.
При неясном диагнозе необходимо выполнение биопсии малых слюнных желез слизистой щеки. Гистологические изменения включают большие скопления лимфоцитов с атрофией ацинарной ткани.
[8], [9], [10], [11], [12], [13], [14]
Лечение синдрома Шегрена
Патогенетического лечения синдрома Шегрена на сегодняшний день не разработано. При сухости глаз следует использовать специальные глазные капли – искусственные слезы, которые отпускаются без рецепта и закапываются 4 раза в сутки или по потребности. При сухости кожи и влагалища применяются лубриканты.
При сухости слизистой полости рта полезно постоянное в течение дня питье жидкости маленькими глотками, жевание не содержащих сахар жевательных резинок и использование искусственных заменителей слюны, содержащих карбоксиметилцеллюлозу в виде жидкости для полоскания рта. Кроме того, должны быть исключены лекарственные препараты, снижающие слюноотделение (антигистаминные, антидепрессанты, антихолинергические средства). Необходимы тщательная гигиена полости рта и регулярное наблюдение у стоматолога. Образовавшиеся конкременты должны сразу удаляться без повреждения ткани слюнной железы. Болевой синдром, обусловленный внезапным увеличением слюнной железы, наилучшим образом купируется теплыми компрессами и анальгетиками. Лечение синдрома Шегрена пилокарпином (внутрь 5 мг 3-4 раза в сутки) или цевимелином гидрохлорида (30 мг) может стимулировать слюноотделение, но эти лекарства противопоказаны при бронхоспазме и закрытоугольной глаукоме.
В некоторых случаях при появлении признаков вовлечения в процесс соединительной ткани (например, при развитии выраженного васкулита или поражения внутренних органов) лечение синдрома Шегрена заключается в назначении глюкокортикоидов (например, преднизолона, 1 мг/кг перорально 1 раз в сутки) или циклофосфамида (перорально 5 мг/кг 1 раз в сутки). Артралгии хорошо отвечают на лечение гидроксихлорохином (перорально 200-400 мг 1 раз в сутки).
Какой прогноз имеет синдром Шегрена?
Болезнь синдром Шегрена характеризуется хроническим течением, смерть может наступить в результате инфекции легких и, что происходит чаще, вследствие почечной недостаточности или лимфомы. Ассоциация его с другой патологией соединительной ткани ухудшает прогноз.
Источник
Связанные заболевания и их лечение
Национальные рекомендации по лечению
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Болезнь Шегрена.
Болезнь Шегрена
Описание
Болезнь Шегрена (первичный синдром Шегрена) – системное аутоиммунное заболевание, характеризующиеся хроническим воспалением экзокринных желез, секретирующих преимущественно IgA, прежде всего слюнных и слезных, с постепеннным развитием их секреторной недостаточности в сочетании с различными системными проявлениями. Описана шведским офтальмологом Шегреном в 1933 г.
Наряду с болезнью выделяют синдром Шегрена (вторичный синдром Шегрена) – поражение слезных желез с развитием сухого кератоконъюнктивита и слюнных желез с развитием хронического сиалоаденита и ксеростомии при аутоиммунных заболеваниях – ревматоидном артрите, системной красной волчанке, системной склеродермии, хроническом активном гепатите, первичном билиарном циррозе печени, аутоиммунном тиреоидите и.
Болезнь и синдром Шегрена встречаются у женщин в 20-25 раз чаще, чем у мужчин, обычно в возрасте 20-50 лет.
Симптомы
1.
Поражение слезных желез, роговицы, конъюнктивы, ксерофтальмия в виде сухого кератоконъюнктивита, что проявляется ощущением инородного тела в глазу, светобоязнью, жжением в глазах, покраснением глаз, отсутствием слез, эрозиями и помутнением роговицы.
2.
Поражение слюнных желез – паротит со снижением секреции слюны, сухость во рту (ксеростомия). Околоушные, поднижнечелюстные железы увеличиваются, слюны мало, она густая, развивается хейлит, глоссит, кариес зубов, стоматит.
3.
Поражение других экзокринных желез со снижением функции, что проявляется сухостью кожи, влагалища, пищевода, носа, глотки, трахеитами, бронхитами, дисфагией, ринитами, гастритом с секреторной недостаточностью, вплоть до ахилии, хроническим панкреатитом со снижением внешнесекреторной функции.
4.
Полиартралгии или развитие полиартрита по типу ревматоидного артрита.
5.
Системные проявления: лихорадка, лимфаденопатия, васкулиты, миозиты, увеличение печени, селезенки, поражение почек, синдром Рейно.
Клиника болезни Шегрена зависит от варианта течения. При хроническом течении превалируют признаки поражения экзокринных желез, при подостром – дополнительно в процесс вовлекаются почки, легкие, развиваются некротизирующий васкулит, поражение нервной системы (периферическая полинейропатия, невриты, цереброваскулиты), реже развивается гепатоспленомегалия.
На коже голеней, стоп, бедер, живота, туловища могут быть высыпания по типу геморрагического васкулита, в основе которого лежит повышение содержания в крови и отложение в стенках капилляров у- или криоглобулинов Сыпь сопровождается зудом и болезненным жжением. Теморрагический васкулит, обусловленный преимущественно криоглобулинами, сопровождается появлением пузырьков и пустул с геморрагическим содержимым, имеется четкая связь высыпаний с переохлаждением.
Может вовлекаться в патологический процесс щитовидная железа (гипертрофическая форма аутоиммунного тиреоидита с последующим развитием гипотиреоза).
Ассоциированные симптомы: Лейкопения. Лимфоцитопения. Нейтрофилез. Отек слизистой носа. Потливость. Снижение потоотделения. Сухость во рту. Увеличение СОЭ. Увеличение лимфоузлов.
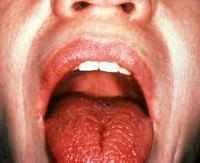
Болезнь Шегрена
Причины
Причины заболевания неизвестны. Предполагается роль наследственного фактора, у больных часто обнаруживаются антигены HLA B8, DW3, DW2. Не исключается роль вирусной инфекции, в частности ретровирусов, которые вызывают экспрессию HLA DR-антигена и транслокацию аутоантигенов на мембраны эпителиальных клеток с последующей активацией В-лимфоцитов на фоне недостаточности Т-супрессоров (Jacobsson).
Основным патогенетическим фактором является развитие аутоиммунных реакций с появлением антител к ткани протоков слюнных, слезных и других экзокринных желез (поджелудочной железы, париетальным клеткам желудка). Аутоиммунный характер заболевания подтверждается обширной лимфоидной инфильтрацией пораженных слезных и слюнных желез, а также обнаружением не только органоспецифических (к слезным и слюнным железам), но и органонеспецифических аутоантител (РФ, антиядерных антител, антител к антигенам SA/Ro и SS-B/La). Лимфоидные инфильтраты при болезни Шегрена продуцируют большое количество интерлейкина-2, интерлейкина-6 и интерлейкина-10, способствующих развитию аутоиммунных реакций. При генерализованном течении заболевания (у 30% больных) в процесс вовлекаются мышцы (миозит), почки (интерстициальный нефрит), сосуды (продуктивно-деструктивный васкулит).
Лечение
Лечение болезни Шегрена должно быть комплексным и направленным как на подавление иммунных нарушений в организме, так и на клинически манифестируемые поражения отдельных органов и систем. Ведущая роль в лечении принадлежит врачу-ревматологу, который осуществляет комплексную терапию совместно с окулистом, стоматологом, а при необходимости и с другими специалистами.
В качестве профилактических мер применяется диспансерное наблюдение у ревматолога с привлечением для совместной терапии стоматолога, окулиста, гинеколога и Необходимы постоянный прием поддерживающих доз лекарственных средств, малых доз гормонов (5 мг), цитостатиков (хлорбутин, циклофосфан) и курсовое профилактическое лечение симптоматическими средствами с целью достижения состояния клинической ремиссии.
Важна санация очагов хронической инфекции (хронический тонзиллит, синуситы, кариозные зубы, стоматит). Рекомендуется избегать переохлаждений, простудных заболеваний и нервно-психического перенапряжения. Первичная профилактика болезни Шегрена не разработана.
В период обострения заболевания рекомендуется ограничение речевых нагрузок из-за ксеростомии (сухости во рту). Для уменьшения светобоязни, распространенной у больных первичным синдромом Шегрена, рекомендуется ношение очков с затемненными стеклами (в яркие солнечные дни).
Медикаментозная терапия при болезни Шегрена основана на кортикостероидных гормонах и цитостатиках.
Большое значение имеет местная терапия стоматологических и офтальмологических проявлений болезни Шегрена. В результате уменьшения количества слюны и ее защитных свойств проявления ксеростомии у большинства больных усугубляются сопутствующим кандидозом полости рта. Для борьбы с кандидозом применяется орошение полости рта 2 % раствором двууглекислой соды, смазывание нистатиновой мазью, назначается нистатин по 500 000 ЕД 4-6 раз в день (или леворин, дифлкжан). Таблетки противогрибковых антибиотиков не нужно глотать, а следует рассасывать во рту. При возникновении герпетического поражения слизистой применяется оксолиновая или метилурациловая мази, ацикловир.
Для лечения паренхиматозного паротита можно использовать компрессы из 30% раствора димексида. Они накладываются ежедневно на область околоушных и подчелюстных слюнных желез на 30-40 мин.
Существенное значение имеет также своевременное лечение кариозных зубов и протезирование полости рта.
Местная терапия офтальмологических проявлений болезни Шегрена направлена на преодоление гиполакримии, улучшение регенерации эпителия роговицы и конъюнктивы, профилактику вторичной инфекции. В качестве искусственных слез используется 0,5 % раствор метилцеллюлозы. Его закапывают от 3 до 12 раз в день в зависимости от тяжести поражений. Для борьбы с инфекцией применяются растворы альбуцида, левомицетина, фурацилина.
При болезни Шегрена противопоказаны атропинсодержащие и антигистаминные препараты, способные уменьшить секреторную функцию экзокринных желез.
Немедикаментозное лечение. Лечебная диета.
Назначается физиологически полноценная диета с достаточным количеством витаминов. Рекомендуется 5-6-разовое питание. Показано использование жевательной резинки.
Санаторно-курортное лечение при болезни Шегрена- желудочно-кишечного профиля.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
