Что означает хронический болевой синдром
Хроническим болевым синдромом (ХБС) считается состояние, при котором человек чувствует физические страдания в течение долгого времени. Боль может локализоваться в разных областях тела, иметь реальные предпосылки в виде хронической патологии органов, суставов, сосудов и нервов. Однако случается, что физиологических причин к подобным ощущениям нет, в этом случае провокатором ХБС является психика человека. Код по МКБ 10 зависит от места локализации, диагноза, характера ощущений. Боль, которая не может быть причислена ни к одному разделу находиться под кодом R52.
Возможные причины хронической боли
Этиология болевого синдрома хронического типа в каждом конкретном случае своя:
- Одними из самых частых предпосылок к синдрому являются заболевания опорно-двигательного аппарата. Дегенеративные изменения в позвоночнике и суставах, приводят к механическому сдавливанию нервных окончаний и сосудов. Кроме того, развивается местное воспаление. Сюда относится вертеброгенный (позвоночник) синдром боли, анокопчиковый (крестец и копчик, область таза) и пателлофеморальный (колено). Часто такую ситуацию нельзя исправить лечением, поэтому человек вынужден постоянно чувствовать боль в пояснице, шее, голове или колене. Заболевания, которые становятся причиной ХБС – это остеохондроз, артроз, различные невриты, артриты, спондилиты и прочие.
- Виновником синдрома в самой тяжелой форме становится онкология. Опухоль при стремительном росте передавливает органы, сосуды, нервы, что приводит к боли, которая усугубляется день за днем. Страдания происходят из-за «разъедания» раковой опухолью здоровых тканей.
- Не реже, чем заболевания позвоночника причиной ХБС являются психологические проблемы. В этом случае, человек, склонный к депрессиям и неврозам, после излечения от патологии продолжает чувствовать боль. Иногда у таких пациентов синдром является самостоятельным заболеванием, не имеющим никаких физиологических предпосылок. Ощущения могут локализоваться в области головы, живота, конечностей, а иногда и не иметь четкого места расположения. Боль проявляется спазмами, давлением, распиранием, покалыванием, онемением, жгучестью и холодом.
- Фантомный синдром возникает у пациентов, которые в результате операции лишились конечности. Ампутированная нога, или рука ощущается и болит. Считается, что причиной этого состояния являются изменения в сосудах и нервах в месте хирургического вмешательства, но не нужно полностью отметать психологическую сторону данного вопроса. Так как для человека такая потеря приносит сильнейший стресс, возможно, нервная система проецирует чувства, не свыкшись с отсутствием конечности.
- Нейрогенные нарушения – сбой в работе местных рецепторов, спинном мозге, головном и в цепочке связей между ними. Причины разные: травма, опухоль, патологии позвоночника, нарушение кровообращения, последствия инфекционных заболеваний. Выявить подобную аномалию крайне сложно.
Это лишь основные причины ХБС. Существует большое количество патологий, которые разделяют по месту локализации, например, головные боли, тазовые, в спине, в грудной клетке и прочее.
К сожалению, нередко случается, что пациент обходит всех специалистов, а причины ХБС так и не выявляет. В такой ситуации есть смысл пройти обследование у психотерапевта. Однако иногда физиологические предпосылки существуют, но недостаточные диагностические мероприятия не позволяют обнаружить проблему. Врачи советуют отмечать все необычные симптомы, которые сопровождают боль, даже если кажется, что они не имеют отношения к состоянию человека.
Симптомы хронического синдрома боли
Понятие ХБС очень емкое, поэтому говорить об общих конкретных проявлениях невозможно. Но есть признаки, по которым получиться задать правильное направление диагностике состояния пациента.
Четкая локализация
Место проявления ощущений позволяет найти причину. Достаточно обследовать больной участок, чтобы докопаться до диагноза. Но иногда неврологический ХБС дает ложную симптоматику. Например, остеохондроз может проявляться болью в грудной клетке, разных частях головы, конечностях.
Анокопчиковый синдром – это негативные ощущения в области заднего прохода, прямой кишки и копчика. Здесь остается выяснить – проблема в конце позвоночника, или в кишечнике.
Отсутствие постоянного источника боли, когда ломит, немеет, колет все тело, или то здесь, то там, обычно говорит о психогенной природе синдрома.
Когда проявления усиливаются?
Большинство вертеброгенных заболеваний характеризуются снижением негативных ощущений при изменении положения тела. Как правило, легче становиться лежа. Болевой синдром при шейном остеохондрозе усугубляется, когда человек долго находится в неподвижном положении, или при резком повороте головы.
Психогенный характер ХБС можно заподозрить, если боли появляются в определенной обстановке или жизненной ситуации. Часто так протекают сексуальные расстройства, когда у пациента возникают неприятные ощущения во время (перед, после) полового контакта, или даже при намеке на интим. Причина может крыться в травме, связанной с сексуальной жизнью либо проблемами в отношениях с партнером.
Обморок
Потери сознания часто сопровождают различные синдромы, которые сформировались на фоне недостаточного кровоснабжения головного мозга. Такая ситуация характерна при шейном остеохондрозе, атеросклерозе, опухолях в черепной коробке.
Изменения личности
Психогенную причину ХБС выявляют по поведению пациента. Близкие могут заметить, что человек стал замкнутым, раздражительным, апатичным, обидчивым, или даже агрессивным. Предшествует проблеме как негативный стресс в виде потери работы, смерти родственника, или развода, так и сильное положительное потрясение. Вообще, люди ранимые, эмоциональные и нерешительные более подвержены психоэмоциональным нарушениям.
Внимание! Определяющая черта – сначала развивается депрессия, а затем появляются боли, а не наоборот.
Как выявить причину синдрома?
Диагностика стартует с изучения истории болезни и опроса пациента. Врач уже по ходу беседы может предположить направление. Далее обязательны общие анализы крови и мочи, биохимия. По ним в первую очередь отметают наличие инфекции и воспаления в организме. Затем, в зависимости от места локализации и предполагаемой проблемы назначают УЗИ, КТ, МРТ, или рентген.
Если при обследовании не обнаружено опухолей, инфекционного процесса, дегенеративных изменений в костных структурах и прочих физиологических нарушений, то пациента могут направить на электроэнцефалограмму головного мозга. По результатам специалист обнаружит сбой в передаче нервных импульсов.
Отсутствие каких-либо серьезных заболеваний, скорее всего, говорит о психогенной природе боли. Поэтому последним пунктом станет консультация психотерапевта.
Интересный факт! Порой назначение лекарств играет роль диагностики. Если препарат не действует, значит, диагноз ложный.
Лечение ХБС
Терапия будет разной в каждом случае. При выявленной патологии внутренних органов для устранения боли занимаются избавлением от причины. Как только болезнь будет вылечена, негативные ощущения оставят пациента.
Лечение остеохондроза и других патологий опорно-двигательного аппарата требует много времени и терпения. Это сочетание противовоспалительных препаратов с физиопроцедурами, лечебной физкультурой, а порой и операцией. Не всегда можно добиться полного восстановления. Часто подобные пациенты вынуждены при обострении синдрома на протяжении всей жизни принимать обезболивающие средства. Для них применяют различные анальгетики.
Пациенты с фантомными болями после ампутации или других операций проходят комплексную реабилитацию, во время которой им не только облегчают состояние обезболивающими препаратами, но и оказывают психологическую помощь.
Онкологическим пациентам, ХБС которых протекает тяжело, и негативные ощущения просто невыносимы, назначают наркотические препараты – опиоиды. Это кодеин, трамадол, морфин, бупренорфин.
Лечение депрессии в сочетании с хронической болью осуществляют антидепрессантами. Например, в инструкции к амитриптилину указывается на применение при ХБС. Прием препаратов обязательно сочетается с работой психотерапевта.
Внимание! Подобрать антидепрессант, дозировку, схему и длительность лечения крайне сложно даже специалисту, поэтому делать это без врача не рекомендуется.
Заключение
Боль – это симптом, необходимо искать основную причину, будь то остеохондроз или депрессия. Не стоит опускать руки, если врачи ничего не находят и обвиняют в симуляции. Необходимо осуществить тщательную диагностику и найти того специалиста, который сможет помочь. Психоэмоциональные расстройства совсем не безобидны и приводят к изменению личности, физиологическим заболеваниям и суициду.
Источник
К неврологам Юсуповской больницы часто обращаются пациенты с острым и хроническим болевым синдромом. Врачи клиники неврологии применяют современные методы исследования, позволяющие установить причину боли. Для лечения пациентов используют новейшие эффективные препараты, которые обладают минимальным спектром побочных эффектов.
В Юсуповской больнице работают кандидаты и доктора медицинских наук, являющиеся ведущими специалистами в области неврологии. Они индивидуально подходят к лечению пациентов с хронической болью. Комплексная терапия включает не только обезболивающие препараты. Она направлена на устранение причины боли. Кроме медикаментозной поддержки, врачи Юсуповской больницы широко используют немедикаментозные методы лечения (физиотерапевтические процедуры, лечебную физкультуру, мануальную терапию, иглорефлексотерапию).
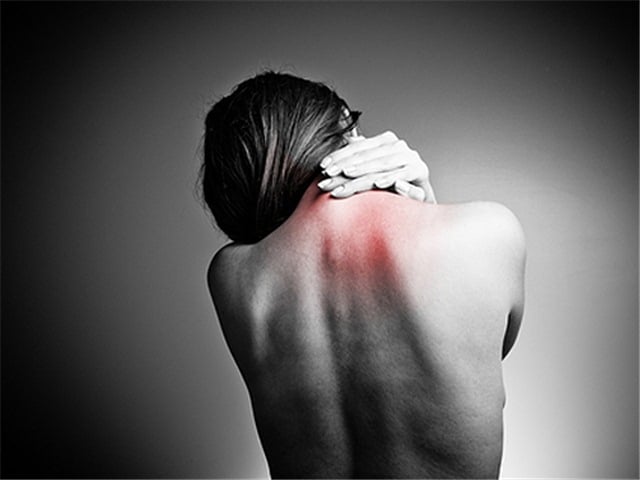
Причины хронической боли
Часто пациенты предъявляют жалобы на боль в спине. Дорсопатии – это группа заболеваний соединительной и костно-мышечной системы, ведущим симптомокомплексом которых является боль в конечностях и туловище. Определяющий симптом при дорсалгиях – это появление выраженной боли, связанной с раздражением нервных окончаний, которые расположены в мягких тканях позвоночника.
Источниками болевой импульсации при болях в спине являются:
- фасции, связки, мышцы;
- фасеточные суставы;
- спинномозговые узлы, нервы;
- позвонки, межпозвоночный диск, твердая мозговая оболочка.
Причиной первичной боли в спине являются дегенеративные изменения структур позвоночника. Вторичная боль возникает при наличии других патологических состояний. При обследовании пациента с хроническим болевым синдромом неврологи Юсуповской больницы проводят дифференциальную диагностику скелетно-мышечных болей от болевых синдромов, связанных с онкологической или соматической патологией.
Синдромы хронической боли в спине
В зависимости от того, какие структуры позвоночного столба вовлекаются в патологический процесс, в клинической картине заболевания преобладают либо компрессионные, либо рефлекторные синдромы. Если изменённые структуры позвоночника деформируют или сдавливают корешки, спинной мозг или сосуды, развиваются компрессионные синдромы. Рефлекторные вертеброгенные синдромы возникают в результате раздражения различных структур позвоночника.
По расположению различают вертеброгенные синдромы шейного, пояснично-крестцового и грудного уровней. В области шеи компрессии подвергаются сосуды, спинной мозг или корешки нервов. При сдавлении корешка третьего спинномозгового нерва пациенты жалуются на боль в соответствующей половине шеи. Компрессия корешка четвёртого нерва вызывает следующие симптомы:
- боли в области надплечья и ключицы;
- атрофия ременной, трапециевидной и длиннейшей мышц головы и шеи;
- боли в сердце.
Сдавление корешка пятого шейного нерва сопровождается болью в области шеи, надплечья, латеральной поверхности плеча, слабостью и атрофией дельтовидной мышцы. При компрессии шестого нерва пациенты предъявляют жалобы на боль в шее, надплечье, лопатке, иррадиирущую по радиальному краю руки к большому пальцу. У них неврологи определяют слабость и гипотрофию двуглавой мышцы плеча, снижение рефлекса с сухожилия этой мышцы. Компрессия корешка седьмого шейного нерва проявляется болью в шее и лопатке, которая распространяется по наружной поверхности предплечья ко II и III пальцам кисти, слабостью и атрофией трехглавой мышцы плеча, снижением рефлекса с её сухожилия. При сдавлении корешка 8 нерва боль от шеи распространяется по внутреннему краю предплечья к V пальцу кисти, снижается карпорадиальный рефлекс.
Шейные рефлекторные синдромы клинически проявляются прострелами или хроническими болями в области шеи с иррадиацией в затылок и надплечье. При пальпации неврологи определяют болезненность в области фасеточных суставов на больной стороне.
Хронический болевой синдром в грудном отделе позвоночника чаще возникает при воспалительных и воспалительно-дегенеративных заболеваниях (спондилит, анкилозирующий спондилоартроз). Неврологи определяют следующие поясничные компрессионные синдромы:
- компрессия корешка второго поясничного нерва проявляется болями и выпадением чувствительности по передним и внутренним поверхностям бедра, снижением коленных рефлексов;
- сдавление четвёртого поясничного нерва проявляется болями по передневнутренней поверхности бедра, снижением силы с последующей атрофией четырехглавой мышцы бедра и выпадением коленного рефлекса;
- при компрессии корешка пятого поясничного нерва пациентов беспокоит боль пояснице с иррадиацией по наружной поверхности бедра, передненаружной поверхности голени, внутренней поверхности стопы и большого пальца. У пациентов отмечается снижение силы тыльных сгибателей большого пальца, гипотония и гипотрофия большеберцовой мышцы.
Поясничные болевые рефлекторные синдромы
Хронический болевой синдром в поясничном отделе позвоночника проявляется тупой, ноющей болью в пояснице. Во время пальпации неврологи определяют болезненность остистых отростков, межостистых связок и фасеточных суставов. Движения в поясничном отделе позвоночника ограничены.
При поясничном остеохондрозе происходит напряжение грушевидной мышцы и компрессия нерва. Пациентов беспокоит резкая боль в подъягодичной области с иррадиацией по задней поверхности нижней конечности. Ахиллов рефлекс снижен Приведение бедра вызывает боль. Болевой синдром сопровождается регионарными вазомоторными нарушениями.
Диагностика и дифференциальная диагностика хронического болевого синдрома
В Юсуповской больнице применяют следующие современные методы диагностики дорсопатий:
- рентгенографическое исследование;
- спондилографию;
- компьютерную и магнитно-резонансную томографию.
После анализа результатов исследований неврологи проводят дифференциальную диагностику компрессионных и рефлекторных вертеброгенных синдромов. Компрессионные вертеброгенные синдромы характеризуются следующими особенностями:
- боль локализуется в позвоночнике, обдаёт в конечность до пальцев стопы или кисти;
- боль усиливаются при чихании, кашле, натуживании, движениях в позвоночнике;
- определяется нарушение чувствительности, снижение сухожильных рефлексов, гипотрофия мышц. При рефлекторных вертеброгенных синдромах боль локальная, тупая, глубокая, без иррадиации. Она усиливается при нагрузке на спазмированную мышцу, её растяжении или глубокой пальпации. Симптомы выпадения отсутствуют.
Лечение хронического болевого синдрома в неврологии
Основой хронических болей являются изменения в центральной и периферической нервной системе, которые «отрывают» боль от первопричины заболевания, делая её самостоятельной болезнью. Быстрое, эффективное купирование острой боли позволяет предотвратить хронический болевой синдром. С этой целью неврологи Юсуповской больницы применяют нестероидные противовоспалительные препараты. Они эффективны на начальном этапе лечения. Для профилактики хронического болевого синдрома ограничивают нагрузку на пораженный отдел позвоночника путём фиксации специальными ортопедическими пособиями (реклинатором, корсетом, шиной Шанца).
В случае невропатического болевого синдрома применяют комбинированную терапию. Она включает нестероидные противовоспалительные препараты и комплекс витаминов группы В, оказывающих патогенетическое действие при поражении периферических нервов. Если в течение одной недели болевой синдром не купируется, неврологи Юсуповской больницы пересматривают тактику лечения. Нестероидные противовоспалительные препараты могут оказаться неэффективными по причине плохого кровоснабжения в очаге воспаления. В этом случае лекарственный препарат вводят прямо в эпицентр боли и воспаления путём блокады с местными анестетиками под ультразвуковым или рентгеноскопическим контролем.
При наличии стойкого спазма паравертебральных мышц формируется повторяющийся круг «боль-спазм-боль». В этом случае нестероидные противовоспалительные препараты в качестве монотерапии не эффективны. Они не способны «успокоить» расторможенные отделы нервной системы. Для купирования хронического болевого синдрома в результате мышечного спазма используют миорелаксанты. Данные препараты тормозят возбуждение моторного нейрона в ответ на болевые стимулы. Происходит нормализация повышенного мышечного тонуса. Если комбинированное лечение нестероидными препаратами в сочетании с миорелаксантами недостаточно эффективно, неврологи Юсуповской больницы назначают короткий курс слабых наркотических анальгетиков (трамадол).
При отсутствии противопоказаний лечение дополняют немедикаментозной терапией: мануальной терапией, тепловыми физиопроцедурами, вакуумным и ручным массажем. Наиболее эффективным консервативным методом терапии хронического болевого синдрома в неврологии является локальное инъекционное введение кортикостероидов в очаг дегенеративно-дистрофического процесса или воспаления. Глюкокортикоиды вводят фораминально, эпидурально, параартикулярно в фасеточные суставы, в миофасциальные триггерные точки. Блокады в Юсуповской больнице выполняют под контролем ультразвукового сканера или рентгенографической установки с электронно-оптическим преобразователем.
При хроническом болевом синдроме у пациентов с пояснично-крестцовой радикулопатией применяют психотропные препараты из разряда антидепрессантов и антиконвульсантов. К антиконвульсантам последнего поколения относится габапентин. Препарат не только уменьшает выраженность болевого синдрома, но и улучшает качество жизни пациентов.
Для того чтобы стимулировать пациентов и вернуть им желание бороться с болезнью, психологи Юсуповской больницы применяют поведенческую и когнитивно-поведенческую психотерапию. Реабилитологи применяют лечение, направленное на уменьшение страха, связанного с болью. Оно основано на методе экспозиции – постепенном предъявлении раздражителя в безопасной обстановке.
Для нормализации состояния пациентов с хроническим болевым синдромом неврологи Юсуповской больницы используют комплексный подход, сочетающий в себе методы фармакотерапии, психотерапии, рефлексотерапии и лечебной физкультуры. Запишитесь на приём к неврологу по телефону.
Источник
