Дакриоцистит код мкб 10

Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Прогноз
Названия
Название: Дакриоцистит новорожденных.
Дакриоцистит новорожденных
Описание
Дакриоцистит новорожденных. Инфекционное заболевание глаз, связанное с непроходимостью носослезного канала и воспалением слезного мешка. При дакриоцистите у новорожденных отмечается отек в области слезного мешка, выделение гноя из слезной точки при надавливании на внутренний уголок глаза, слезостояние. Диагностика дакриоцистита новорожденных осуществляется детским офтальмологом и включает проведение цветной слезно-носовой пробы, бакпосева отделяемого глаза, риноскопии, зондирования слезных путей. Основными мерами по лечению дакриоцистита новорожденных служит массаж слезного мешка, промывание конъюнктивальной полости, инстилляции антибактериальных капель, зондирование слезного канала.
Дополнительные факты
Дакриоцистит новорожденных – патология слезоотводящих путей, характеризующаяся застоем слезы и воспалением слезного мешка вследствие врожденного сужения или непроходимости носослезного канала. В педиатрии и детской офтальмологии дакриоциститы диагностируются у 1-5% всех новорожденных. Дакриоцистит новорожденных выделяют в отдельную форму, наряду с острым и хроническим дакриоциститом взрослых. Своевременно неизлеченный дакриоцистит у новорожденного в дальнейшем может потребовать проведения неоднократных хирургических вмешательств, привести к формированию хронического воспалительного процесса, постоянному слезотечению, ограничению выбора профессии.
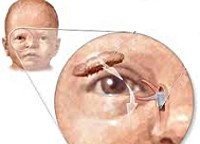
Дакриоцистит новорожденных
Причины
К развитию воспаления слезного мешка у новорожденных предрасполагают анатомо-функциональные особенности слезоотводящих путей. Чаще всего дакриоцистит новорожденных возникает по причине врожденной непроходимости носослезного протока, которая может быть вызвана наличием желатинозной пробки в просвете носослезного канала либо рудиментарной эмбриональной мембраны, которая не рассосалась к рождению.
В норме до 8-го месяца внутриутробного развития носослезный канал у плода закрыт. На момент рождения у 35% новорожденных носослезный проток закрыт эмбриональной мембраной; у 10% выявляется непроходимость слезоотводящих путей той или иной степени выраженности. В большинстве случаев проходимость слезных путей восстанавливается самостоятельно в первые недели после рождения посредством выхождения пробки или разрыва пленки носослезного протока. В тех случаях, когда просвет канала не раскрывается самостоятельно, скапливающееся в слезном мешке содержимое (детрит, слизь, эпителиальные клетки) становится благоприятной средой для инфекции – развивается дакриоцистит новорожденных.
Кроме этого, проходимость слезоотводящих путей у новорожденных может нарушаться вследствие врожденной патологии или родовой травмы: складок и дивертикулов слезного мешка, сужения носослезного канала, аномально узкого или извитого выхода протока в полость носа, агенезии носослезного протока и тд.
Развитию дакриоцистита у новорожденных способствуют аномалии полости носа, узкие носовые ходы, искривление носовой перегородки, риниты. Иногда дакриоцистит новорожденных развивается на фоне водянки слезного мешка (дакриоцистоцеле). Непосредственными инфекционными агентами при дакриоцистите новорожденных могут выступать стафилококки, стрептококки, синегнойная палочка, реже – гонококки или хламидии.
Симптомы
Клиническая картина дакриоцистита новорожденных развивается в первые сутки или недели жизни, у недоношенных детей – на 2-3-м месяце жизни. В типичных случаях в одном или обоих глазках ребенка появляется слизистое, слизисто-гнойное или гнойное отделяемое. Может обнаруживаться болезненная припухлость в области слезного мешка, гиперемия конъюнктивы, реже – слезостояние и слезотечение. Очень часто этот процесс ошибочно расценивается как конъюнктивит. Отличительным признаком дакриоцистита новорожденных служит выделение гноя из слезных точек при компрессии слезного мешка.
Диагностика
При признаках воспаления глаза следует незамедлительно обратиться к детскому офтальмологу, который проведет объективное исследование состояния слезных путей: осмотр век и слезных точек, компрессию слезного мешка, оценку характера и количества отделяемого Для исключения риногенной, вирусной, аллергической причин слезотечения у ребенка необходима консультация педиатра, детского отоларинголога, детского аллерголога.
Исследование слезопродукции и слезоотведения при дакриоцистите новорожденных проводится после очистки полости носа и выдавливания содержимого слезного мешка. Для этого в конъюнктивальную полость закапывают несколько капель колларгола, после чего оценивают скорость исчезновения красителя из полости конъюнктивы (канальцевая проба) и время окрашивания ватной турунды, введенной в полость носа (цветная слезно-носовая проба). При необходимости уточнения уровня и степени нарушения проходимости слезных путей проводится рентгенографическое контрастное исследование – дакриоцистография. Для идентификации микробных агентов производится бактериологическое исследование мазка с конъюнктивы, соскоб с конъюнктивы век для ПЦР-анализа.
С диагностической целью при дакриоцистите новорожденных может выполняться зондирование и промывание слезного канала. При проведении данных офтальмологических манипуляций требуется фиксация новорожденного, использование атравматичной техники зондирования, при необходимости – анестезиологической поддержки. В противном случае осложнениями процедур могут являться подвывих шейных позвонков, носовое кровотечение, разрыв стенки слезного канала или слезного мешка с распространением инфекции на окружающие ткани и последующим развитием гайморита, этмоидита, флегмоны глазницы. Для минимизации риска осложнений зондированию слезного канала при дакриоцистите новорожденных, должна предшествовать риноскопия.
Лечение
Лечебные мероприятия при дакриоцистите новорожденных направлены на восстановление носослезного канала, купирование воспаления слезного мешка и санацию слезоотводящей системы.
Лечение дакриоцистита новорожденных начинают с массажа слезного мешка, позволяющего удалить перекрывающую слезно-носовой проток желатинообразную пробку или эмбриональную пленку. Технике нисходящего массажа обучают мать больного ребенка, поскольку его проведение необходимо 5-6 раз в день. Наблюдения показывают, что правильный и регулярный массаж слезного мешка приводит к полному выздоровлению 30% детей в возрасте до 2 месяцев. После массажа проводится промывание конъюнктивальной полости антисептиками (фурацилином) или отваром трав с последующей инстилляцией антибактериальных глазных капель (пиклоксидин, моксифлоксацин, тобрамицин, левомицетин, гентамицин). При дакриоцистите новорожденных может назначаться УВЧ, общая антибиотикотерапия.
При отсутствии результата от массажа и консервативных мероприятий в течение недели, осуществляется лечебное зондирование слезных путей, в процессе которого достигается механический разрыв эмбриональной пробки. Сразу после зондирования выполняется промывание слезно-носового канала. При дакриоцистите новорожденных, обусловленном обтурацией слезно-носового канала эмбриональной пленкой или пробкой, зондирование эффективно в 92-98%. Возможно проведение курсов лечебного бужирования носо-слезного протока. Для полного купирования воспаления и исключения рецидивов дакриоцистита новорожденных медикаментозное лечение и повторные промывания продолжают 1-3 месяца.
В случае неэффективности малоинвазивных офтальмологических манипуляций, в возрасте 5-7 лет детям показано хирургическое лечение: интубация слезных путей или дакриоцисториностомия – радикальная операция, предполагающая восстановление сообщения слезного мешка с полостью носа. При сформировавшемся абсцессе или флегмоне с флюктуацией в области слезного мешка производится вскрытие гнойника, назначается системная антибиотикотерапия препаратами широкого спектра действия.
Прогноз
Своевременное выявление дакриоцистита у новорожденного неонатологом или педиатром, срочное направление ребенка к детскому офтальмологу являются залогом успешного лечения. Тактика применения лечебного массажа и раннего зондирования слезно-носового канала при дакриоцистите новорожденных позволяет быстро купировать воспалительный процесс в подавляющем большинстве случаев.
Неадекватное или несвоевременное лечение дакриоцистита новорожденных может привести к развитию язвы роговицы, выходу гнойного процесса за пределы слезного мешка с возникновением тяжелых жизнеугрожающих осложнений (гнойного перидакриоцистита, флегмонозного дакриоцистита, флегмоны глазницы, тромбоза кавернозного синуса, менингита, сепсиса). В некоторых случаях процесс приобретает хроническое течение, приводя к сращениям, атонии, дилатации и эктазии слезных путей.
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Острый гнойный дакриоцистит, или флегмона слезного мешка, – это гнойное воспаление слезного мешка и жировой клетчатки, которая его окружает. Гнойный дакриоцистит может развиться и без предшествующего хронического воспаления слезоотводящих путей при проникновении инфекции из очага воспаления на слизистой оболочке носа или в околоносовых пазухах.
[1], [2], [3], [4], [5], [6]
Код по МКБ-10
H04.3 Острое и неуточненное воспаление слезных протоков
Причины дакриоцистита
В этиопатогенезе дакриоцистита играют роль многие факторы: профессиональные вредности, резкие колебания температуры окружающего воздуха, заболевания носа и придаточных пазух, травмы, снижение иммунитета, вирулентность микрофлоры, сахарный диабет и т. д. Закупорка носослезного протока чаше всего возникает в результате воспаления его слизистой оболочки при ринитах. Иногда причиной нарушения проходимости носослезного протока бывает его повреждение при травме, нередко хирургической (при пункции гайморовых пазух, гайморотомии). Однако большинство авторов считают основной причиной развития дакриоциститов наличие патологических процессов в носовой полости и его придаточных пазухах.
[7], [8], [9], [10]
Симптомы острого дакриоцистита
При флегмоне слезного мешка в районе внутреннего угла глазной щели и на соответствующей стороне носа или щеки появляются краснота кожи и плотная резко болезненная припухлость. Веки становятся отечными, глазная щель сужается или глаз закрывается полностью. Распространение воспалительного процесса на окружающую мешок клетчатку сопровождается бурной общей реакцией организма (повышение температуры, нарушение общего состояния, слабость и т. п.).
Симптомы хронического гнойного дакриоцистита
Хроническое воспаление слезного мешка (хронический дакриоцистит) развивается чаще в результате нарушения проходимости носослезного протока. Задержка слезы в мешке приводит к появлению в нем микроорганизмов, чаще стафилококков и пневмококков. Образуется гнойный экссудат. Больные жалуются на слезотечение и гнойное отделяемое. Конъюнктива век, полулунная складка и слезное мясцо покрасневшие. Отмечается припухлость области слезного мешка, при надавливании на которую из слезных точек выделяется слизисто-гнойное или гнойное содержимое. Постоянное слезотечение и гнойное выделение из слезного мешка в конъюнктивальную полость являются не только болезнью “дискомфорта”, но и фактором, который снижает трудоспособность. Они ограничивают выполнение ряда профессий (токари, ювелиры, хирургические профессии, водители транспорта, люди, которые работают с компьютерами, артисты, спортсмены и т. д.).
Хроническому дакриоциститу подвержены чаще люди среднего возраста. У женщин дакриоцистит встречается чаще, чем у мужчин. Слезотечение часто усиливается на открытом воздухе, чаще всего при морозе и ветре, ярком свете
Осложнения
Дакриоциститы часто приводят к тяжелым осложнениям и инвалидности. Даже малейший дефект эпителия в роговице при попадании соринки может стать входными воротами для кокковой флоры из застойного содержимого слезного мешка. Возникает ползучая язва роговицы, приводящая к стойкому нарушению зрения. Тяжелые осложнения могут возникнуть и в том случае, если гнойный дакриоцистит остается нераспознанным перед полостной операцией на глазном яблоке.
[11], [12], [13]
Лечение острого дакриоцистита
В разгар воспаления назначают антибиотики, сульфаниламиды, обезболивающие и жаропонижающие препараты. Постепенно инфильтрат становится мягче, формируется абсцесс. Флюктуирующий абсцесс вскрывают и гнойную полость дренируют. Абсцесс может вскрыться самостоятельно, после чего воспаление постепенно стихает. Иногда на месте вскрывшегося гнойника остается незаживающий свищ, из которого выделяются гной и слеза. После перенесенного острого дакриоцистита появляется тенденция к повторным вспышкам флегмонозного воспалительного процесса. Чтобы этого не допустить, в спокойном периоде выполняют радикальное оперативное вмешательство – дакриоцисториностомию.
Лечение хронического дакриоцистита
В настоящее время хронический дакриоцистит лечат в основном хирургическими методами: выполняется радикальная операция – дакриоцисториностомия, с помощью которой восстанавливают слезоотведение в носовую полость. Суть дакрицисториностомии состоит в создании соустья между слезным мешком иполостью носа. Операцию выполняют с наружным или внутриносовым доступом.
Принцип наружной операции был предложен в 1904 г. ринологом Тоти, позднее она совершенствовалась.
Дюпюи-Дютан и другие авторы производят дакриоцисториностомию под местной инфильтрационной анестезией. Выполняют разрез мягких тканей до кости длиной 2,5 см, отступив от места прикрепления внутренней связки век в сторону носа 2-3 мм. Распатором раздвигают мягкие ткани, разрезают надкостницу, отслаивают ее вместе со слезным мешком от кости боковой стенки носа и слезной ямки до носослезного канала и отодвигают кнаружи. Формируют костное окно размером 1,5 х 2 см при помощи механической, электрической или ультразвуковой фрезы. Разрезают в продольном направлении слизистую оболочку носа в костном “окне” и стенку слезного мешка, накладывают кетгутовые швы сначала на задние лоскуты слизистой оболочки носа и мешка, затем – на передние. Перед наложением передних швов в область соустья вводят дренаж в сторону полости носа. Края кожи сшивают шелковыми нитями. Накладывают асептическую давящую повязку. В нос вводят марлевый тампон. Первую перевязку производят через 2 дня. Швы снимают через 6-7 дней.
Эндоназальная дакриоцисторино-стомия по Весту с модификациями также выполняется под местной анестезией.
Для правильного ориентирования в положении слезного мешка медиальную стенку слезного мешка и слезную косточку прокалывают зондом, введенным через нижний слезный каналец. Конец зонда, который будет виден в носу, соответствует задне-нижнему углу слезной ямки. На боковой стенке носа, впереди средней носовой раковины, выкраивают соответственно проекции слезной ямки лоскут слизистой оболочки носа размером 1 х 1,5 см и удаляют его. В месте проекции слезного мешка удаляют костный фрагмент, площадь которого 1 х 1,5 см. Выпяченную зондом, введенным через слезный каналец, стенку слезного мешка рассекают в виде буквы “с” в пределах костного окна и используют для пластики соустья. При этом открывается выход для содержимого слезного мешка в носовую полость.
Оба способа (наружный и внутриносовой) обеспечивают высокий процент выздоровления (95-98 %). Они имеют как показания, так и ограничения.
Внутриносовые операции на слезном мешке отмечаются небольшой травматичностью, идеальной косметичностью, меньшим нарушением физиологии системы слезоотведения. Одномоментно с основной операцией можно устранить анатомические и патологические риногенные факторы. Такие операции успешно проводят в любой фазе флегмонозного дакриоцистита.
В последние годы разработаны эндоскопические методы лечения: эндоканаликулярная лазерная и внутриносовая хирургия с применением операционных микроскопов и мониторов.
При комбинированных нармушениях проходимости слезных канальцев и носослезного протока разработаны операции с наружным и внутриносовым подходом – каналикулориностомия с введением на длительный срок в слезоотводящие пути интубационных материалов – трубок, нитей и т. д.
При полном разрушении или облитерации слезоотводящих путей выполняют лакориностомию – создание нового слезоотводящего пути из слезного озера в полость носа с помощью лакопротеза из силикона или пластмассы, который вводят на длительный срок. После эпителизации стенок лакостомы протез удаляют
Источник
Связанные заболевания и их лечение
Описания заболеваний
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: Дакриоцистит.
Дакриоцистит
Описание
Воспалительный процесс в слезном мешке, развивающийся на фоне облитерации или сужения носослезного протока. Дакриоцистит проявляется непрерывным слезотечением, слизисто-гнойными выделениями из глаз, гиперемией и отеком слезного тела, конъюнктивы и складок луны, отеком слезного мешка, локальной болью, сужением глазного промежутка. Диагностика дакриоцистита включает в себя консультацию офтальмолога с осмотром и пальпацией области слезного мешка, тестом слезы Веста, рентгенологическим исследованием слезных протоков и инфузионным тестом на флуоресцеин. Лечение дакриоцистита может включать выявление и промывание носослезного протока антисептическими растворами, использование антибактериальных капель и мазей, физиотерапию. В случае неэффективности показана дакриоцистопластика или дакриоцисториностомия.
Дополнительные факты
Дакриоцистит составляет 5-7% всей патологии слезных органов, диагностированной в офтальмологии. У женщин слезный мешок воспаляется в 6-8 раз чаще, чем у мужчин, что связано с более узким анатомическим строением каналов. Дакриоцистит поражает в основном людей в возрасте 30-60 лет. В отдельной клинической форме выделяется дакриоцистит новорожденных. Опасность дакриоцистита, особенно у детей, заключается в высокой вероятности развития гнойно-септических осложнений со стороны подкожной клетчатки век, щек, носа, мягких тканей глазницы, головного мозга (гнойный энцефалит, менингит, абсцесс головного мозга) ,.
Обычно секрет, производимый слезными железами (слезная жидкость), моет глазное яблоко и течет во внутренний угол глаза, где есть так называемые точки слезы, ведущие к слезным каналам. Через них слеза сначала попадает в слезный мешок, а затем течет через носо-слезный канал в носовую полость. При дакриоцистите из-за обструкции носослезного протока нарушается процесс разрыва, что приводит к накоплению слез в слезном мешке – цилиндрической полости, расположенной в верхней части носового слезного протока. Застой слез и инфекция слезного мешка приводит к развитию в нем воспаления – дакриоцистита.
Клинические формы различают хронический, острый цистит (абсцесс или флегмона слезного мешка) и неонатальный цистит. В зависимости от этиологии воспаление слезного мешка может быть вирусным, бактериальным, хламидийным, паразитарным, посттравматическим.
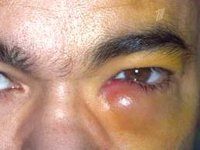
Дакриоцистит
Причины
Основой патогенеза дакриоцистита любой формы является обструкция носоглоточного протока. В случае неонатального дакриоцистита это может быть связано с врожденной аномалией слезных протоков (истинная атрезия носослезного канала), которая не растворялась во время рождения желатиновой пробкой или наличием плотной эпителиальной мембраны в дистальная часть носослезного канала.
У взрослых стеноз, приводящий к дакриоциститу или облитерации носослезного канала, может возникать в результате отека окружающих тканей во время острых респираторных вирусных инфекций, хронического ринита, синусита, полипов полости носа, аденоидов, переломов костей носа и орбита, повреждение слезных отверстий и канальцев в результате травм век.
Застой слезной жидкости приводит к утрате ее антибактериальной активности, что сопровождается размножением патогенных микроорганизмов в слезном мешке (чаще всего стафилококки, пневмококки, стрептококки, вирусы, реже бактерии бактерий). Туберкулез, хламидиоз и специфическая флора). Стенки слезного мешка постепенно расширяются, у них развивается острый или медленный воспалительный процесс – дакриоцистит. Секрет слезного мешка теряет свою гладкость и прозрачность и превращается в слизисто-гнойный.
Предрасполагающими факторами развития дакриоцистита являются сахарный диабет, снижение иммунитета, профессиональные риски, резкие перепады температуры.
Симптомы
Клинические проявления дакриоцистита довольно специфичны. При хронической форме дакриоцистита в проекции слезного мешка наблюдаются постоянные разрывы и отеки. Давление на область отека приводит к высвобождению слизисто-гнойных или гнойных выделений из слезных отверстий. Мы отмечаем гиперемию слезной кости, конъюнктивы век и лунной складки. Длительное течение хронического дакриоцистита приводит к эктазии (растяжению) слезного мешка – в этом случае кожа над эктазированной полостью мешка истончается и приобретает голубоватый оттенок. При хроническом дакриоцистите существует высокая вероятность заражения других оболочек глаза с развитием блефарита, конъюнктивита, кератита или гнойных язв роговицы с последующим образованием удара в глаз.
Острый дакриоцистит встречается с более яркими клиническими симптомами: сильным покраснением кожи и болезненным отеком в области воспаленного слезного мешка, отеком век, сужением или полным закрытием глазного промежутка. Гиперемия и отек могут распространяться на заднюю часть носа, веки и щеки. По внешнему виду кожные изменения напоминают рожистое воспаление лица, но при дакриоцистите нет четкого разграничения очага воспаления. При остром дакриоцистите отмечаются резкие боли на орбите, озноб, лихорадка, головная боль и другие признаки интоксикации.
Через несколько дней плотный инфильтрат над слезным мешком размягчается, появляется колебание, кожа над ним желтеет, что указывает на образование абсцесса, который может самопроизвольно открываться. Впоследствии на этом месте может образоваться наружный (в области кожи лица) или внутренний (в полости носа) свищ, из которого периодически выделяется слеза или гной. С распространением гноя на окружающие ткани развивается флегмона орбиты. Острый дакриоцистит нередко приобретает рецидивирующее течение.
У новорожденных дакриоцистит сопровождается набуханием слезного мешка; давление на эту область вызывает выделение слизи или гноя из слезных отверстий. Дакриоцистит у новорожденных может осложняться развитием флегмоны.
Диагностика
Диагноз цистита ставится на основании типичной картины заболевания, характерных заболеваний, данных внешнего осмотра и пальпации слезного мешка. При обследовании больного дакриоциститом выявляются разрывы и отеки в газовой зоне; при пальпации воспаленной области определяются боль и выделение гнойных выделений из точек отрыва.
Тест на проходимость слезных протоков при цистите проводится с использованием западного (трубчатого) теста. Для этого в соответствующий носовой проход вводится тампон, а раствор коларгола закапывается в глаз. В случае проходимых слезных протоков, следы красителя должны появляться на тампоне в течение 2 минут. Для более длительного времени окрашивания тампона (5-10 минут) можно сомневаться в проходимости разрыва; если коларгол не выводится из организма в течение 10 минут, тест на жилет считается отрицательным, что свидетельствует об обструкции слезного протока.
Чтобы выяснить степень и степень поражения, проводится диагностическое обследование слезных протоков. Пассивный анализ слезоточивости носа при дакриоцистите подтверждает закупорку слезных протоков: в этом случае жидкость не попадает в нос при промывании слезного канала и носового канала, а протекает через отверстия слезы.
Биомикроскопия глаза используется в комплексе офтальмологической диагностики дакриоцистита, теста на инстилляцию флуоресцеина. Контрастная рентгенография слезных протоков (дакриоцистография) с раствором йодолипола необходима для того, чтобы получить четкое представление об архитектуре слезных протоков, расположении стриктуры или зоне облитерации. Чтобы идентифицировать микробные патогены дакриоцистита, исследуют выделения из слезных отверстий через бактериологическую культуру.
Чтобы уточнить диагноз, пациент с дакриоциститом должен быть осмотрен отоларингологом с риноскопией; по показаниям планируются консультации с стоматологом или челюстно-лицевым хирургом, травматологом, неврологом, нейрохирургом. Дифференциальная диагностика дакриоцистита проводится при каналикулите, конъюнктивите, рожистом воспалении.
Лечение
Острый дакриоцистит лечат постоянно. Перед размягчением инфильтрата проводят системную витаминотерапию, в области мешка под глазами назначают УВЧ-терапию и сухое тепло. Абсцесс открывается при колебаниях. Затем рану сливают и промывают антисептиком (раствор фурацилина, диоксид, перекись водорода). Антибактериальные капли помещают в конъюнктивальный мешок (хлорамфеникол, гентамицин, сульфацетамид, мирамистин и ), Противомикробные мази (эритромицин, тетрациклин, офлоксацин и ). В то же время системная антибактериальная терапия препаратами широкого спектра действия (цефалоспорины, аминогликозиды, пенициллины) проводится при дакриоцистите. После остановки острого процесса в «холодной» фазе проводится дакриоцисториностомия.
Лечение дакриоцистита у новорожденных проводится поэтапно и включает в себя нисходящий массаж слезного мешка (в течение 2-3 недель), промывание слезного и носового канала (в течение 1-2 недель), ретроградное зондирование слезного канала ( 2-3 недели) прощупывание носослезных проходов через слезные отверстия (2-3 недели). Если лечение неэффективно, когда ребенку исполняется 2-3 года, проводится эндоназальная дакриоцисториностомия.
Основным методом лечения хронического дакриоцистита является операция – дакриоцисториностомия, которая включает формирование анастомоза между полостью носа и слезным мешком для эффективного дренирования слезной жидкости. В хирургической офтальмологии распространены минимально инвазивные методы лечения дакриоцистита, эндоскопическая дакриоцисториностомия и лазер. В некоторых случаях можно попытаться восстановить проницаемость носослезного канала при дакриоцистите с помощью баллонной или баллонной дакриоцистопластики – путем введения зонда в полость протока с баллоном, во время которого внутренний просвет канала расширяется.
Во избежание образования гнойных язв роговицы пациентам с циститом запрещается использовать контактные линзы, надевать повязки, выполнять любые офтальмологические операции, связанные с прикосновением к роговице (тонометрия, УЗИ глаза, гониоскопия и т. Д. ).
Прогноз
Прогноз неосложненного дакриоцистита в целом благоприятный. Результатом язвы роговицы может быть шип, который приводит не только к косметическому дефекту, но также к стойкому снижению зрения; с перфорацией язвы развиваются эндофтальмит и субатрофия глаза. Течение дакриоцистита может осложняться орбитой флегмоны, тромбофлебитом орбитальных вен, тромбозом кавернозного синуса, воспалением мозговых оболочек и тканей мозга, сепсисом. В этом случае вероятность инвалидности и смерти пациента высока.
Профилактика
Профилактика цистита требует правильного и своевременного лечения заболеваний ЛОР-органов, избегая травм глаз и скелета лица.
Источник
