Флебит лица код мкб 10
Утратил силу — Архив
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив – Клинические протоколы МЗ РК – 2007 (Приказ №764)
Категории МКБ:
Флебит и тромбофлебит неуточненной локализации (I80.9)
Общая информация
Краткое описание
Тромбоз глубоких вен нижних конечностей – формирование одного или нескольких тромбов в пределах глубоких вен нижних конечностей или таза, сопровождаемое воспалением сосудистой стенки. Может осложняться нарушением венозного оттока и трофическими расстройствами нижних конечностей.
По локализации разделяют проксимальный и дистальный тромбоз глубоких вен.
Тромбофлебиты вен на верхних конечностях встречаются крайне редко и в основном провоцирующими факторами их возникновения являются многократные пункции для введения лекарственных средств или длительное нахождение катетера в поверхностной вене.
Варикозное расширение вен – стойкое и необратимое их расширение и удлинение, возникающее в результате грубых патологических изменений стенки вен, а также недостаточности их клапанного аппарата вследствие генетического дефекта.
Код протокола: P-S-021 “Тромбофлебиты и флебиты”
Профиль: хирургический
Этап: ПМСП
Код (коды) по МКБ-10:
I80 Флебит и тромбофлебит
I83 Варикозное расширение вен нижних конечностей
Облачная МИС “МедЭлемент”
Облачная МИС “МедЭлемент”
Классификация
По локализации:
1. Тромбофлебит глубоких вен.
2. Тромбофлебит поверхностных вен.
Факторы риска:
– возраст старше 40 лет;
– наличие варикозно расширенных вен;
– онкозаболевания;
– тяжелые расстройства сердечно–сосудистой системы (сердечная декомпенсация, окклюзии магистральных артерий);
– гиподинамия после тяжелых операций;
– явления гемипареза;
– гемиплегия;
– ожирение;
– обезвоживание;
– банальные инфекции и сепсис;
– беременность и роды;
– прием пероральных противозачаточных препаратов;
– травма конечностей и оперативные вмешательства в зоне прохождения венозных стволов.
Факторы и группы риска
– варикозное расширение вен нижних конечностей;
– инфекционные заболевания;
– злокачественные новообразования;
– аллергические заболевания.
Диагностика
Диагностические критерии
Жалобы и анамнез: общее состояние больных удовлетворительное, субфебрильная температура тела.
Физикальное обследование:
1. Болезненный плотный инфильтрат в виде шнура по ходу подкожной вены.
2. Над инфильтратом возможна гиперемия кожи с уплотнением подкожной клетчатки.
3. При ходьбе – умеренная болезненность.
4. Температура тела субфебрильная.
Лабораторные исследования: лейкоцитоз.
Инструментальные исследования
Дуплексное сканирование вен – позволяет определить истинную границу тромба, так как она может не совпадать с границей, определяемой пальпаторно. Тромбированный участок вены становится ригидным, просвет его неоднороден, кровоток не регистрируется.
Показания для консультации специалистов в зависимости от сопутствующей патологии.
Дифференциальный диагноз: проводят с лимфангитом.
Перечень основных диагностических мероприятий:
1. Общий анализ крови.
2. С-реактивный белок.
3. Коагулограмма 1 (протромбиновое время, фибриноген, тромбиновое время, АЧТВ, фибринолитическая активность плазмы, гематокрит).
4. Тромбоэластограмма.
5. Протромбиновый индекс.
6. Флебография.
7. Ультразвуковая допплерография вен.
8. Дуплексное сканирование вен.
9. Определение времени свертываемости капиллярной крови.
10. Консультация хирурга.
Перечень дополнительных диагностических мероприятий:
1. Общий анализ мочи.
Онлайн-консультация врача
Посоветоваться с опытным специалистом, не выходя из дома!
Консультация по вопросам здоровья от 2500 тг / 430 руб
Интерпретация результатов анализов, исследований
Второе мнение относительно диагноза, лечения
Выбрать врача
Лечение
Цели лечения: фиксация и рассасывание тромбов, предотвращение осложнений.
Немедикаментозное лечение: нет.
Преимущества и недостатки сопоставимы: прием антикоагулянтов при тромбозе глубоких вен, введение нефракционированного и низкомолекулярного гепарина при тромбозе глубоких вен, сочетание варфарина с гепарином при изолированном тромбозе вен голени, введение нефракционированного или низкомолекулярного гепарина или антикоагулянтов при тромбоэмболии легочной артерии.
При тромбофлебите поверхностных вен: двигательная активность больного должна быть ограничена только выраженной физической нагрузкой (бег, подъем тяжестей, выполнение какой–либо работы, требующей значительного мышечного напряжения конечностей и брюшного пресса).
Применение наружной компрессии (эластический бинт, гольфы, колготки) в острой фазе воспаления могут вызвать определенный дискомфорт, поэтому этот вопрос должен решаться строго индивидуально.
Применение гепарина уже через 3–5 дней может вызвать у пациента тромбоцитопению, а уменьшение количества тромбоцитов более чем на 30% требует прекращения терапии гепарином. То есть возникают трудности контроля за гемостазом, особенно в амбулаторных условиях. Поэтому более целесообразным является использование низкомолекулярных гепаринов (далтепарин 100 МЕ/кг 2 раза/сут. п/к, надропарин 100 МЕ/кг 2 раза/сут. п/к), так как они крайне редко вызывают развитие тромбоцитопении и не требуют такого тщательного контроля за свертывающей системой. На курс лечения достаточно 10 инъекций, а затем больной переводится на антикоагулянты непрямого действия (4).
Противовоспалительная терапия – ибупрофен 400 мг 3 раза в день, ацетилсалициловая кислота 1 г 3 раза в день, напроксен 250 мг 2 раза в день, диклофенак натрия 50 мг 2 раза в день, парацетамол 1 г 4 раза в день. Мазевые формы гепарина.
Показания к госпитализации: неэффективность лечения, острый или подострый тромбофлебит поверхностных вен, локализация тромбофлебита на уровне бедра.
Профилактические мероприятия: физиотерапевтические процедуры.
Дальнейшее ведение, принципы диспансеризации: фиксация и рассасывание тромбов. Профилактика развития тромбэмболии легочной артерии. Стабилизация процесса, отсутствие нетрудоспособности являются основанием для перевода в гр. Д II диспансерного наблюдения.
Перечень основных медикаментов:
1. *Гепарин раствор для инъекций
2. Далтепарин раствор для инъекций 100 МЕ
3. Надропарин раствор для инъекций 2850 МЕ, 3800 МЕ, 5700 МЕ, 7600 МЕ
4. *Ибупрофен 200 мг, 400 мг табл.
5. *Ацетилсалициловая кислота 300-500 мг табл.
6. Напроксен 250 мг табл.
7. *Диклофенак натрия 25 мг, 100 мг, 150 мг табл., гель для наружного применения 1%
8. *Парацетамол 200 мг, 500 мг табл.
Перечень дополнительных медикаментов: нет.
Индикаторы эффективности лечения: фиксация и рассасывание тромбов, предотвращение осложнений.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств.
Информация
Источники и литература
- Протоколы диагностики и лечения заболеваний МЗ РК (Приказ №764 от 28.12.2007)
- 1. Brandjes DPM, Heijboer H, Buller HR, Rijk M, Jagt H, Ten Cate JW. Acenocoumarol and
heparin compared with acenocoumarol alone in the initial treatment of proximal-vein
thrombosis. N Engl J Med 1992; 327:1485-1489;
2. Lagerstedt C, Olsson C, Fagher B, Oqvist B, Albrechtsson U. Need for long term
anticoagulant treatment in symptomatic calf vein thrombosis. Lancet 1985; 334: 515-518;
3. Barrit DW, Jordan SC. Anticoagulant drugs in the treatment of pulmonary embolism: a
controlled trial. Lancet 1960; i:1309-1312;
4. Кияшко В.А., Тромбофлебиты поверхностных вен: диагностика и лечение, 2003;
5. Prodigy Guidance – Thromophlebitis, 2005;
- 1. Brandjes DPM, Heijboer H, Buller HR, Rijk M, Jagt H, Ten Cate JW. Acenocoumarol and
Информация
Список разработчиков: Ерманов Е.Ж., НЦ хирургии МЗ РК
Прикреплённые файлы
Мобильное приложение “MedElement”
- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение “MedElement”
- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях “MedElement (МедЭлемент)”, “Lekar Pro”,
“Dariger Pro”, “Заболевания: справочник терапевта”, не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения “MedElement (МедЭлемент)”, “Lekar Pro”,
“Dariger Pro”, “Заболевания: справочник терапевта” являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
Гепариновая мазь
Мазь д/наружн. прим. 100 МЕ+40 мг+800 мкг/1 г: тубы 10 г или 25 г
рег. №: Р N000314/01
от 19.08.11
Докси-Хем®
Капсулы
рег. №: П N012627/01
от 28.03.12
Дата перерегистрации: 13.12.16
контакты:
ШТАДА
(Россия)
Индовазин®
Гель для наружного применения
рег. №: П N012746/01
от 14.08.08
Дата перерегистрации: 18.07.18
Ксантинола никотинат
Р-р д/в/в и в/м 150 мг/мл: 2 мл амп. 10 шт.
рег. №: Р N002899/01
от 29.09.08
Лавенум®
Гель для наружного применения
рег. №: ЛСР-003344/07
от 23.10.07
Произведено:
СИНТЕЗ
(Россия)
Эксклюзивное право продажи в РФ:
ПОЛЛО
(Россия)
Репарил®-гель Н
Гель для наружного применения
рег. №: П N012372/01
от 26.04.07
Дата перерегистрации: 14.11.16
Произведено:
MADAUS
(Германия)
Троксерутин Врамед
Гель д/наружн. прим. 2%: туба 40 г
рег. №: П N011640/01
от 26.09.11
Троксерутин Врамед
Капс. 300 мг: 50 шт.
рег. №: П N011640/02
от 08.08.11
Троксерутин Санофи
Капсулы
рег. №: П N015161/01
от 13.08.08
Дата перерегистрации: 23.05.18
Произведено:
ZENTIVA
(Чешская Республика)
Тромблесс® Плюс
Гель для наружного применения
рег. №: ЛП-001786
от 31.07.12
Дата перерегистрации: 01.08.17
контакты:
ШТАДА
(Россия)
Флюксум®
Р-р д/п/к введения 3200 анти-Ха МЕ/0.3 мл: шприцы 6 шт. в компл. с иглами
рег. №: ЛП-002292
от 05.11.13
Дата перерегистрации: 06.11.18
Р-р д/п/к введения 4250 анти-Ха МЕ/0.4 мл: шприцы 6 шт. в компл. с иглами
рег. №: ЛП-002292
от 05.11.13
Дата перерегистрации: 06.11.18
Р-р д/п/к введения 6400 анти-Ха МЕ/0.6 мл: шприцы 6 шт. в компл. с иглами
рег. №: ЛП-002292
от 05.11.13
Дата перерегистрации: 06.11.18
Вторичная упаковка и выпускающий контроль качества:
ALFASIGMA
(Италия)
или
ДОБРОЛЕК
(Россия)
Циннаризин
Таб. 25 мг: 50 шт.
рег. №: ЛСР-002850/09
от 09.04.09
Источник
Связанные заболевания и их лечение
Описания заболеваний
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Список литературы
Названия
Название: Постинъекционный флебит.
Постинъекционный флебит
Описание
Флебит после инъекции. Это воспаление венозной стенки, которое возникает как осложнение инъекции лекарств. Патология характеризуется болезненной местной реакцией с гиперемией, отеком, утолщением пораженного сосуда, создает риск инфекции, эмболии легочной артерии и других осложнений. Заболевание выявляется на основании клинического обследования, подтвержденного инструментальными лабораторными методами диагностики (анализ крови на D-димер, УЗИ вен и венография). Программа лечения включает общие рекомендации, консервативную терапию и хирургическую коррекцию (традиционные и эндоваскулярные методики).
Дополнительные факты
Флебит является распространенным местным осложнением внутривенной катетерной инфузионной терапии. По разным оценкам, частота заболевания у стационарных больных варьирует от 2,3 до 67%. Значительное расхождение в показателях заболеваемости, вероятно, связано с недостаточной идентификацией и регистрацией новых случаев. Благодаря инфузии, 70–80% тромботических состояний развиваются в венах верхней конечности. Патология встречается у 5,8% наркоманов, употребляющих инъекционные наркотики, что составляет 25% всех сосудистых осложнений. Распространенность тромбофлебита увеличивается с возрастом – половина случаев встречается у людей старше 60 лет. Женщины страдают в два раза чаще, чем мужчины.
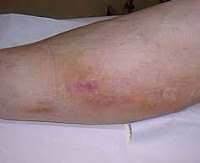
Постинъекционный флебит
Причины
Возникновение флебита после инъекции происходит из-за внутривенных манипуляций, которые вызывают повреждение эндотелия. Воспалительный процесс с поражением поверхностных или глубоких вен начинается под несколькими воздействиями: Движение инородного тела (иглы, катетера) становится источником трения и повреждает эндотелий сосуда. Это происходит особенно часто при использовании широких инъекционных игл, плохой фиксации (проксимальной, дистальной) и введения рядом с венозными клапанами или суставами. Повторная катетеризация, частые инъекции (от 25 до 30 раз в неделю) и более длительное присутствие канюли (2 дня или дольше) увеличивают риск развития флебита. На частоту развития патологии существенно влияют рН (менее 5,0) и осмолярность (более 450 мОсмоль / л) вводимых веществ. Повышенный риск наблюдается при введении антибиотиков (бета-лактамы, ванкомицин, амфотерицин В), гипертонических растворов (глюкоза, хлорид кальция), средств химиотерапии. Бензодиазепины, барбитураты, вазопрессорные амины и другие лекарственные средства оказывают вредное действие. Хотя воспаление обычно асептическое, нарушение правил и методов введения лекарств способствует проникновению инфекционных агентов, которые поддерживают и усугубляют его течение. Отмечено, что поливинилхлоридные и полиэтиленовые катетеры более подвержены конъюнктурному загрязнению микрофлоры (стафилококки, дрожжеподобные грибы).
В дополнение к вышесказанному, высокая заболеваемость флебитом связана с установкой и обслуживанием венозных систем плохо обученным персоналом. Инвазивные диагностические и лечебные процедуры с использованием катетеров (ангиография, флебография, эндоваскулярные вмешательства) приводят к патологическим изменениям. Отдельной причиной тромбофлебита является внутривенное введение наркотических веществ.
Факторы риска развития постинъекционных осложнений включают старость, анамнез тромботических состояний и курение. Флебит возникает при приеме гормональных контрацептивов, с дефектами коагуляции, онкологическими процессами и другими патологиями (ожирение, сахарный диабет, ВИЧ-инфекция).
Патогенез
Развитие постинъекционного флебита опосредовано повреждением эндотелия, физико-химическими изменениями крови (венозный стаз, повышенная коагуляция), влиянием микроорганизмов. Заболевание начинается с нейрорефлекторных реакций в ответ на чрезмерную механическую и химическую агрессию. Инъекции и растворы для инъекций раздражают чувствительные нервные окончания в венозной стенке, вызывая длительный спазм сосудов.
Первоначальная травма вызывает воспалительный ответ (с участием простагландинов, лейкотриенов), что приводит к немедленной адгезии тромбоцитов к поражению. Дополнительная агрегация тромбоцитов крови опосредуется тромбоксаном А2 и тромбином. Так или иначе, в воспаленной вене образуется небольшой кровяной сгусток, чтобы восстановить повреждение. Но при высоком риске тромбоза он увеличивается в размерах, что приводит к нарушениям гемодинамики.
Классификация
Постинъекционный флебит – ятрогенное заболевание. Это вторичное состояние, которое возникает в ранее неизмененных венах поверхностного или глубокого канала. Учитывая расположение воспалительного процесса в сосудистой стенке, в клинической флебологии выделяют несколько форм патологии: Развивается при повреждении внутреннего слоя вены (интима). Это наиболее распространенный тип воспаления, связанного с инъекцией наркотиков или эндоваскулярными вмешательствами. Проникновение инфузионных растворов в паравазальную ткань приводит к химическому повреждению и воспалению наружного слоя сосуда. Обычно это происходит при введении раздражающих лекарств, лекарств.
-4-. Наиболее серьезная форма патологического процесса. Он характеризуется вовлечением всех слоев венозной стенки, часто препятствуя течению эндо- или перифлебита.
На основании этиологии различают механический, химический и инфекционный флебит. Среди пациентов, получавших инфузионную терапию, чаще всего наблюдаются поражения запястья и локтевой области, а у пациентов с внутривенной формой зависимости обычно выявляется поверхностный тромбофлебит нижних конечностей.
Симптомы
Клиническая картина флебита кисти и локтевой ямки развивается сразу после введения препарата, что сопровождается очень типичными симптомами. Повреждение сосудистой стенки и проникновение лекарственного средства в мягкие ткани проявляются сильной болью в месте инъекции, которая распространяется по всей вене и ограничивает двигательную функцию конечности. Общее состояние здоровья практически не нарушается, иногда возникает субфебрильная лихорадка.
В проекции воспаленного сосуда наблюдается полоса гиперемии с локальным повышением температуры, увеличением регионарных лимфатических узлов. О тромбозе свидетельствует плотный и болезненный шнур, похожий на шнур, обнаруженный при пальпации. Острый период длится 3 недели после появления клинических признаков; продолжительность подострого тромбофлебита составляет от 21 дня до одного месяца. Постоянная травма сосуда у потребителей инъекционных наркотиков вызывает рецидив тромбофлебита и облитерацию венозного просвета. Затем в местах введения психоактивных веществ определяется плотный линейный инфильтрат, приваренный к тканям, кожа, на которой он утолщается, становится пигментированной и синеватой.
Тромбофлебит подключичной вены развивается постепенно в течение 1-2 недель. Он начинается у пациентов, которые все еще находятся в больнице, но, принимая во внимание интенсивную помощь, предоставляемую для основного заболевания, он часто скрытый. При осмотре отмечается отек мягких тканей и расширение подкожных вен, которые распространяются на всю верхнюю конечность. Болевой синдром варьируется от легкого, усугубляемого движением, до интенсивного. Воспаление глубоких сосудистых сегментов протекает как париетальный флеботромбоз.
Ассоциированные симптомы: Боль в предплечье. Ломота в теле.
Возможные осложнения
Осложнения флебита после поверхностного введения в кровать довольно редки. У ослабленных людей заболевание приобретает гнойный характер с образованием абсцесса и септическим состоянием. Хронический процесс с длительной историей внутривенной наркомании сопровождается глубокими и незаживающими трофическими язвами, которые склонны к инфекции и кровотечению. Катетер-ассоциированный флеботромбоз центральных вен усугубляется потерей доступа, невозможностью дальнейшей инфузии лекарств и синдромом посттромбофлебита (до 13% пациентов). 5–8% случаев связаны с развитием клинически выраженных вариантов тромбоэмболии легочной артерии, а осложнение является субклиническим у 36% пациентов.
Диагностика
Идентификация поверхностного флебита после инъекции, как правило, не представляет трудностей и проводится во время медицинского осмотра, не требуя дополнительных анализов. Инфузия флеботромбоза, а также оценка клинических данных требует лабораторного и инструментального подтверждения с использованием следующих методов:
• Анализ крови на уровень D-димера. Исследование полезно для клинического риска низкого или умеренного тромбоза, чтобы прояснить изменения в коагуляции. Однако D-димер не отличает патологический процесс от поверхности и глубоких сегментов. Обладая высокой чувствительностью, тест обладает низкой специфичностью, поэтому в некоторых случаях может давать ложные результаты.
• Ультразвуковое ангиосканирование вен. Рекомендуется подтвердить диагноз и исключить флеботромбоз. УЗДС позволяет оценить состояние внутренней оболочки сосуда и характер венозной гемодинамики. Методика имеет много преимуществ, включая хорошую чувствительность и специфичность, низкий риск из-за отсутствия воздействия радиации или контрастных веществ и высокую доступность.
• Контрастная флебография пораженных участков. В тех случаях, когда ультразвук дает отрицательный результат с высокой вероятностью патологии, контрастная флебография может использоваться в качестве «золотого стандарта». Исследование показано для глубокого венозного воспаления, связанного с рентгеновским облучением и введением контраста.
В случаях сложной диагностики компьютерная или магнитно-резонансная ангиография используется для улучшения визуализации. Пациенты с тромбофлебитом нуждаются в помощи специализированного флеболога. Дифференциальный диагноз постинфузионного тромбофлебита ставится с лимфангитом, панникулитом, целлюлитом, узловатой эритемой.
Лечение
Терапевтическая тактика определяется характером процесса, его распространенностью и тяжестью, выраженностью симптомов, наличием осложнений и связанных с ними состояний. Легкий поверхностный флебит характеризуется самостоятельным исчезновением после изъятия канюли. В остальных случаях требуется активное лечение:
• Общие события. Первоначальное действие при любом флебите – остановить инфузию и удалить катетер (или заменить его новым, если у пациента гемодинамическая нестабильность). Пораженной конечности рекомендуется придавать повышенное положение для улучшения кровотока и уменьшения воспалительной реакции. Холод применяется к воспаленной области.
• Коррекция наркотиков. Он направлен на предотвращение распространения процесса на более глубокие сегменты, ослабление воспаления, улучшение кровообращения и облегчение боли. Используются антикоагулянты, нестероидные противовоспалительные препараты, ангиопротекторы. Повязки с гепариновой мазью и НПВП наносятся на пораженный участок, после того как потепление стихло – грелки.
• Хирургические методы. При гнойном тромбофлебите требуется хирургическое лечение. Он включает флебэктомию, некрэктомию, стадию дренирования и наложение первичных швов на рану (параллельно с антибиотикотерапией). Эндоваскулярные технологии (тромбэктомия, селективный тромболизис, размещение кава-фильтров) используются в ситуациях с флеботромбозом.
В комплексной коррекции флебита после инъекции используются физиотерапевтические методы – электрофорез с трипсин-гепариновым комплексом, гальванизация, световая и лазеротерапия. Пациентам рекомендуется придерживаться активного режима, чтобы избежать венозного застоя.
Список литературы
1. Российские клинические рекомендации по диагностике, лечению и профилактике венозных тромбоэмболических осложнений// Флебология. – 2010 – №4(2).
2. Эпидемиология и профилактика постинъекционных осложнений: Автореферат диссертации/ Чернова О. Э. — 2006.
3. Структура постинъекционных осложнений у больных наркоманией в хирургическом стационаре/ Сажин А. В. И тд;// Российский медицинский журнал. – 2012 – № 4.
Источник
