Гипоталамический синдром на фоне ожирения
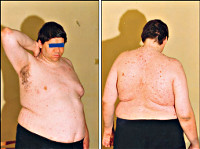
Гипоталамическое ожирение — патологическое состояние, для которого характерно значительное увеличение массы тела. Причиной является нарушение эндокринной регуляции на уровне гипоталамо-гипофизарных структур центральной нервной системы. Болезнь сопровождается гормональным дисбалансом и протекает с полиморфизмом симптомов. Комплексная терапия включает диету, медикаментозную и гормональную коррекцию, а также хирургическое лечение с помощью бариатрической операции.
Гипоталамическое ожирение: суть проблемы
При описании сути проблемы пойдем от обратного, то есть от алиментарного ожирения. При алиментарной форме заболевания причиной набора лишнего веса становится переедание в комплексе с низкой двигательной активностью. Многочисленные гормональные нарушения, которые возникают на фоне переедания, вторичны. Первопричина болезни — нарушение пищевого поведения.
Причиной гипоталамического ожирения становятся сбои в эндокринной системе. Дисбаланс секреции гормонов в данном случае является не следствием, а причиной переедания. Именно гормональный дисбаланс вынуждает человека много есть, поскольку нарушается регуляция чувства голода и насыщения, именно он способствует депонированию липидов в жировой ткани.
Поскольку диета не восстанавливает гормональный дисбаланс, правильное питание недостаточно эффективно. Да, диета необходима, но кроме сбалансированного питания пациенту требуется комплексная помощь специалистов, в том числе гормональная коррекция лекарственными препаратами. По показаниям проводится хирургическое лечение.
Причины гипоталамического ожирения
Особенность заболевания в том, что причиной гормонального дисбаланса становится дисфункция гипоталамических структур. Здесь необходимо сделать пояснение для людей, которые недостаточно хорошо разбираются в механизмах гормональной регуляции.
Функция эндокринных желез регулируется центральными структурами, расположенными в гипоталамусе и гипофизе. Гипоталамус продуцирует рилизинг-факторы, или либерины, которые контролируют секрецию тропных гормонов гипофиза. Те, в свою очередь, регулируют синтез гормонов, вырабатываемых железами внутренней секреции (тестостерон, кортизол, тироксин, другие).
При гипоталамическом ожирении имеет место дисфункция на уровне гипоталамуса/гипофиза, то есть на уровне центральных, основополагающих регуляторных структур. По этой причине данное заболевание, как правило, сопровождается множественными нарушениями гормонального фона, характеризуется полиморфизмом симптомов и плохо поддается медикаментозной коррекции.
Причиной дисфункции гипоталамо-гипофизарных центров может быть:
- Черепно-мозговая травма в анамнезе.
- Генетическая предрасположенность.
- Инфекционные заболевания, в том числе нейроинфекции.
- Поражение центральной нервной системы токсинами.
- Опухолевые процессы, в том числе микроскопические, не выявляемые при диагностике.
Установить причину болезни с помощью диагностических процедур не всегда удается. Диагностика выявляет те гормональные нарушения, которые приводят к набору лишнего веса и появлению других симптомов заболевания, но первопричина дисбаланса часто остается неизвестной.
Патогенез
Какие гормональные нарушения диагностируются при данном заболевании? Поскольку гипоталамус прямо или опосредованно контролирует работу практически всех эндокринных органов, гипоталамическая дисфункция ведет к множественным изменениям гормонального профиля:
- Повышается секреция кортизола, гормона коры надпочечников. Кортизол обладает катаболическим действием, разрушает мышцы, стимулирует депонирование жиров.
- Снижается секреция тиреоидных гормонов. Гормоны щитовидной железы (тироксин, Т3) влияют на все звенья метаболизма, в особенности на энергетический обмен. При снижении выработки Т4/Т3 замедляется обмен веществ, уменьшается расход калорий, ускоряется аккумуляция жиров.
- Снижается уровень половых гормонов. У мужчин падает секреция тестостерона, который стимулирует расщепление жира. У женщин наблюдается дисбаланс секреции эстрогенов и прогестерона.
- Повышается секреция пролактина. Пролактин влияет на развитие грудных желез. Повышенная секреция пролактина сопровождается увеличением груди за счет жировой ткани как у женщин, так и у мужчин.
- Снижается чувствительность клеток к инсулину. Это звено патогенеза влияет не только на углеводный и жировой обмен, но также приводит к развитию диабета 2 типа.
Очевидно, что гипоталамическое ожирение — крайне сложная медицинская проблема с комплексным нарушением функции всех звеньев эндокринной системы. Лечением должны руководить опытные специалисты, самолечение недопустимо.
Клинические признаки (симптомы)
Гипоталамическое ожирение характеризуется полиморфизмом симптомов. Набор лишнего веса — лишь вершина айсберга. «Под водой» скрывается дисфункция многих органов, которая проявляется следующими клиническими признаками:
- Злокачественное ожирение, не поддающееся коррекции диетой.
- Усиленное потоотделение.
- Бессонница, различные формы нарушения сна.
- Низкая работоспособность, хроническая усталость, головные боли.
- Тревожность, беспричинное беспокойство.
- Склонность к депрессии.
- Пигментные пятна на коже.
- Артериальная гипертензия или пониженное давление.
- Уменьшение мышечной массы.
- Дисфункция репродуктивной системы, нарушение потенции, снижение полового влечения.
- Бесплодие.
- Замедление роста волос у мужчин.
- Рост волос по мужскому типу у женщин.
- Нарушения менструального цикла.
- Увеличение молочных желез у мужчин.
- Недоразвитие первичных и вторичных половых признаков (у мужчин).
Характерный признак гипоталамического ожирения — появление темно-красных или синюшных полос на коже живота (стрии). Объясняется это быстрым ростом объема подкожной клетчатки с растяжением кожи. Специфика клинической картины зависит от типа заболевания, о чем рассказывается в следующем разделе.
Типы гипоталамического ожирения
Болезнь Иценко-Кушинга лежит в основе гипоталамического ожирения первого типа. В патогенезе ключевую роль играет усиление секреции аденокортикотропного гормона гипофиза, который в свою очередь стимулирует аномально высокую секрецию кортизола корой надпочечников.
При данной форме болезни выражена диспропорция между развитием туловища и конечностей. Избыток жировой ткани накапливается в области живота, шеи, лица, спины, плечевого пояса. Пациенты выглядят тучными, но руки и ноги у них худые.
Характерный симптом — «лунообразное» лицо из-за гипертрофии жировой ткани и стойких отеков. Артериальное давление, как правило, повышенное. Из-за снижения чувствительности рецепторов к инсулину у пациентов часто развивается диабет 2 типа. Больные склонны к депрессии, тревожным расстройствам. Многие страдают бессонницей.
Адипозо-генитальная дистрофия развивается при гипоталамическом ожирении второго типа. Болезнь поражает представителей мужского пола, в том числе молодых людей и мальчиков пубертатного периода, сопровождается снижением продукции тестостерона.
Характерные признаки — замедление развития первичных и вторичных половых признаков, увеличение груди, слабое развитие мышц. У таких пациентов часто не растут волосы на лице, недоразвит кадык, высокий голос. У мужчин уменьшается или отсутствует половое влечение, наблюдаются хронические проблемы с потенцией.
Болезнь Барракер-Симонса — редкая форма диэнцефального ожирения третьего типа, поражающая преимущественно женщин. Сопровождается атрофией подкожной клетчатки верхней половины тела (лицо, шея, грудь, плечи) при одновременной гипертрофии жировой ткани в области живота, ягодиц, бедер.
При данном заболевании у женщин нарушается менструальный цикл. Часто диагностируется бесплодие и гинекологические заболевания. Характерны угревые поражения кожного покрова, рост волос по андрогенному типу.
Комбинированное гипоталамическое ожирение 4 типа — заболевание, для которого характерны признаки перечисленных выше форм.
Гипоталамическое ожирение: лечение
Лечение гипоталамического ожирения включает общие мероприятия, направленные на увеличение расхода энергии, снижение калорийности питания, медикаментозную коррекцию метаболических расстройств, гормональную терапию. При ожирении 3 или 4 степени пациенту может быть рекомендовано хирургическое лечение с помощью бариатрической операции.
Диета
Вне зависимости от типа заболевания пациенту следует придерживаться строгой диеты. Калорийность суточного рациона определяется из расчета 20 килокалорий на 1 кг массы тела. Питание дробное, небольшими порциями, 6 и более раз в сутки.
Из рациона в обязательном порядке исключаются легкоусвояемые продукты, простые углеводы, гидрогенизированный и кондитерский жир, жирные сорта мяса, рыбы, птицы, а также соусы, специи, усиливающие аппетит.
Профилактика гиподинамии
Повышение расхода калорий — эффективный метод симптоматического лечения. Приветствуются длительные пешие прогулки, плавание, аэробика. Бег не всегда показан, поскольку ударные нагрузки на суставы при наличии лишнего веса чреваты развитием дегенеративных заболеваний (артроз). Силовые тренировки умеренной интенсивности возможны с разрешения врача. Силовой тренинг укрепляет мышечную массу, которая при эндокринном ожирении часто недоразвита.
Медикаментозная терапия
Пациентам с нейроэндокринными расстройствами могут быть назначены следующие лекарственные препараты:
- Анорексигенные лекарства, уменьшающие аппетит.
- Липолитические средства, способствующие расщеплению жиров.
- Блокаторы всасывания жиров в пищеварительном тракте.
- Блокаторы всасывания углеводов.
- Гиполипидемические средства, нормализующие жировой обмен.
- Сахароснижающие препараты для нормализации углеводного обмена.
- Другие медикаменты.
Программа лекарственной терапии составляется после всесторонней диагностики и тщательного анализа клинической картины. Самолечение недопустимо.
Гормональное лечение
Схема гормональной коррекции всегда индивидуальна, она зависит от типа болезни, характера эндокринных нарушений. Исходя из особенностей патогенеза, в протокол гормональной терапии могут быть включены:
- Эстрогены, прогестерон.
- Антиэстрогенные средства.
- Анаболические стероиды.
- Антиандрогенные препараты.
- Блокаторы кортизола.
- Гормоны щитовидной железы.
- Инсулин.
- Блокаторы синтеза пролактина.
Протокол терапии составляется после полного анализа гормонального профиля. Самолечение недопустимо.
Хирургическое лечение ожирения
При тяжелых формах гипоталамического ожирения рассматривается вопрос о возможности хирургического лечения. Бариатрические операции являются дополнением к консервативной терапии, а не ее альтернативой.
Цель бариатрической операции — снижение потребления пищи, уменьшение усвоения питательных веществ. Для снижения потребления калорий проводятся рестриктивные операции:
- Регулируемое бандажирование желудка.
- Баллонирование желудка.
- Продольная резекция желудка.
- Гастропликация.
Пациентам с крайне тяжелым ожирением показано билиопанкреатическое шунтирование — операция, уменьшающая всасывание жиров в кишечнике за счет создания анастомоза между желудком и дистальным отделом тонкой кишки.
Клинические исследования доказали высокую эффективность бариатрической хирургии при лечении гипоталамического ожирения. Пациенты теряют от 65 % до 90 % лишнего веса; нормализуется обмен веществ, снижается риск развития опасных сердечно-сосудистых заболеваний.
Больше информации о хирургическом лечении диэнцефального ожирения вы получите на индивидуальной консультации хирурга в «Центре снижения веса». Филиалы медицинского центра расположены в Санкт-Петербурге и Сестрорецке.
Показания к операции
Индекс массы тела 30-35 кг/м2, а также возраст до 30 лет
ИМТ от 50 как первый этап лечения ожирения
Противопоказания
Онкологические заболевания;
Органическая патология пищевода;
Постоянный прием гормональных препаратов;
Источник
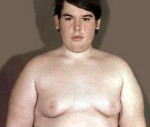
Гипоталамический синдром – комплекс эндокринных, обменных, вегетативных расстройств, обусловленных патологией гипоталамуса. Характеризуется изменением (чаще увеличением) массы тела, головными болями, неустойчивостью настроения, гипертензией, нарушением менструального цикла, повышенным аппетитом и жаждой, усилением или снижением либидо. Для диагностики гипоталамического синдрома проводится расширенное гормональное исследование, ЭЭГ, МРТ головного мозга, при необходимости УЗИ щитовидной железы, надпочечников. Лечение гипоталамического синдрома заключается в подборе эффективной стимулирующей или ингибирующей гормональной терапии, проведении симптоматического лечения.
Общие сведения
Гипоталамический синдром – комплекс эндокринных, обменных, вегетативных расстройств, обусловленных патологией гипоталамуса. Характеризуется изменением (чаще увеличением) массы тела, головными болями, неустойчивостью настроения, гипертензией, нарушением менструального цикла, повышенным аппетитом и жаждой, усилением или снижением либидо. Прогноз зависит от тяжести поражения гипоталамуса: от возможности полного выздоровления до прогрессирования заболевания (развитие выраженного ожирения, стойкой гипертонии, бесплодия и т. д.).
Патология гипоталамической области часто встречается в эндокринологической, гинекологической, неврологической практике, вызывая сложности в диагностике из-за многообразия форм проявления. Гипоталамический синдром чаще развивается в подростковом (13-15 лет) и репродуктивном (31-40 лет) возрасте, преобладая у лиц женского пола (12,5–17,5% женщин).
Проблема медицинской и социальной значимости гипоталамического синдрома определяется молодым возрастом пациентов, быстро прогрессирующим течением заболевания, выраженными нейроэндокринными нарушениями, нередко сопровождающимися частичным снижением или полной утратой трудоспособности. Гипоталамический синдром вызывает серьезные нарушения репродуктивного здоровья женщины, вызывая развитие эндокринного бесплодия, поликистоза яичников, акушерские и перинатальные осложнения.

Гипоталамический синдром
Причины развития гипоталамического синдрома
Гипоталамический отдел головного мозга отвечает за регуляцию гуморальных и нервных функций, обеспечивающих гомеостаз (стабильность внутренней среды). Гипоталамус выполняет роль высшего вегетативного центра, регулирующего обмен веществ, терморегуляцию, деятельность кровеносных сосудов и внутренних органов, пищевое, половое поведение, психические функции. Кроме того, гипоталамус управляет физиологическими реакциями, поэтому при его патологии нарушается периодичность тех или иных функций, что выражается вегетативным кризом (пароксизмом).
Вызывать нарушения деятельности гипоталамуса и развитие гипоталамического синдрома могут следующие причины:
- опухоли головного мозга, сдавливающие гипоталамическую область;
- черепно-мозговые травмы с прямым повреждением гипоталамуса;
- нейроинтоксикации (токсикомания, наркомания, алкоголизм, производственные вредности, экологическое неблагополучие и т. д.);
- сосудистые заболевания, инсульт, остеохондроз шейного отдела позвоночника;
- вирусные и бактериальные нейроинфекции (грипп, ревматизм, малярия, хронический тонзиллит и др.);
- психогенные факторы (стрессы, шоковые ситуации, умственные нагрузки);
- беременность и сопряженные с ней гормональные перестройки;
- хронические заболевания с вегетативными компонентами (бронхиальная астма, гипертония, язвы желудка и двенадцатиперстной кишки, ожирение);
- конституциональная недостаточность гипоталамической области.
Классификация гипоталамического синдрома
Клиническая эндокринология насчитывает большое число исследований по изучению гипоталамического синдрома. Результаты этих исследований легли в основу современной расширенной классификации синдрома.
По этиологическому принципу гипоталамический синдром подразделяется на первичный (вследствие нейроинфекций и травм), вторичный (вследствие конституционального ожирения) и смешанный.
По ведущим клиническим проявлениям выделяют следующие формы гипоталамического синдрома:
- вегетативно-сосудистую;
- нарушения терморегуляции;
- гипоталамическую (диэнцефальную) эпилепсию;
- нейротрофическую;
- нервно-мышечную;
- псевдоневрастеническую и психопатологическую;
- расстройство мотиваций и влечений;
- нейроэндокринно-обменные расстройства.
Выделяют клинические варианты гипоталамического синдрома с преобладанием конституционального ожирения, гиперкортицизма, нейроциркуляторных нарушений, герминативных расстройств.
Тяжесть проявления гипоталамического синдрома может быть легкой, средней и тяжелой формы, а характер развития – прогрессирующий, стабильный, регрессирующий и рецидивирующий. В пубертатном периоде гипоталамический синдром может протекать с задержкой или ускорением полового созревания.
Симптомы гипоталамического синдрома
Проявления гипоталамического синдрома зависят от зоны поражения гипоталамуса (передний или задний отделы) и вызванных нейрогуморальных расстройств в гипоталамо-гипофизарной области. В проявлениях гипоталамического синдрома чаще преобладают следующие нарушения:
- вегетативно-сосудистые – 32%,
- эндокринно-обменные – 27%,
- нервно-мышечные – 10%,
- нарушения терморегуляции и др. – 4% и т. д.
Гипоталамический синдром проявляется общей слабостью, повышенной утомляемостью, физическим и психическим истощением, плохой переносимостью смены метеорологических условий, покалываниями в сердце, склонностью к аллергическим реакциям, неустойчивым стулом, чувством нехватки воздуха, эмоциональными расстройствами (тревогой, приступами панического страха), нарушениями сна, повышенной потливостью. Объективно выявляются тахикардия, асимметрия артериального давления со склонностью к его повышению, тремор пальцев и век.
У большей части пациентов гипоталамический синдром протекает пароксизмально (приступообразно), чаще в виде вагоинсулярных и симпатико-адреналовых кризов. Вазоинсулярные кризы при гипоталамическом синдроме сопровождаются чувством жара, прилива к лицу и голове, головокружением, удушьем, неприятными ощущениями в эпигастрии, тошнотой, замиранием сердца, потливостью, общей слабостью. Может наблюдаться усиленная перистальтика кишечника с послаблением стула, учащенное и обильное мочеиспускание, повторные позывы в туалет. Возможно развитие аллергических проявлений в форме крапивницы и даже отека Квинке. Частота сердечных сокращений урежается до 45-50 уд. в мин., АД снижается до 90/60-80/50 мм рт. ст.
Симпатико-адреналовые кризы при гипоталамическом синдроме могут провоцироваться эмоциональным напряжением, изменением метеоусловий, менструацией, болевыми факторами и др. Пароксизмы обычно возникают внезапно вечером или ночью, иногда им предшествуют предвестники: головная боль, изменение настроения, покалывание в области сердца, вялость. Во время приступа появляется озноб, тремор, «гусиная кожа», сердцебиение, похолодание и онемение конечностей, подъем АД до 150/100-180/110 мм рт. ст., тахикардия до 100-140 уд. в мин. Иногда симпатико-адреналовые кризы сопровождаются повышением температуры до 38-39°С, возбуждением, беспокойством, страхом смерти (паническими атаками).
Продолжительность криза может быть от 15 мин. до 3 и более часов, после чего на протяжении нескольких часов сохраняется слабость и страх повторения подобного приступа. Часто при гипоталамическом синдроме кризы носят смешанный характер, сочетая симптомы вагоинсулярного и симпатико-адреналового кризов.
Нарушение терморегуляции при гипоталамическом синдроме сопровождается развитием гипертермического криза, характеризующегося внезапным скачком температуры тела до 39-40 °С на фоне длительного субфебрилита. Для терморегуляционных нарушений типично утреннее повышение температуры и ее снижение к вечеру, отсутствие эффекта от приема жаропонижающих препаратов. Расстройства терморегуляции чаще наблюдаются в детском и юношеском возрасте и зависят от физического и эмоционального напряжения. У подростков они нередко связаны со школьными занятиями и исчезают в каникулярный период.
Проявлениями терморегуляционных нарушений при гипоталамическом синдроме могут служить постоянная зябкость, непереносимость сквозняков и низких температур. Такие пациенты постоянно кутаются, носят одежду не по погоде, даже в теплое время не открывают форточки и окна, избегают принимать ванну. Расстройство мотиваций и влечений при гипоталамическом синдроме характеризуется эмоционально-личностными нарушениями, различными фобиями, изменением либидо, патологической сонливостью (гиперсомнией) или бессонницей, частой сменой настроения, раздражительностью, гневом, слезливостью и т. д.
Нейроэндокринно-обменные расстройства при гипоталамическом синдроме проявляются нарушением белкового, углеводного, жирового, водно-солевого обмена, булимией, анорексией, жаждой. Нейроэндокринные нарушения могут сопровождаться синдромами Иценко-Кушинга, несахарного диабета с полиурией, полидипсией и низкой относительной плотностью мочи, акромегалией, ранним климаксом у молодых женщин, изменениями в щитовидной железе. Могут наблюдаться дистрофия костей и мышц, нарушения трофики кожи (сухость, зуд, пролежни), изъязвления слизистых внутренних органов (пищевода, 12-перстной кишки, желудка). Для гипоталамического синдрома характерно хроническое или длительное течение с рецидивами и обострениями.
Осложнения гипоталамического синдрома
Диагностика гипоталамического синдрома
Полиморфная клиника гипоталамического синдрома представляет немалые трудности в его диагностике. Поэтому ведущими критериями диагностики гипоталамического синдрома служат данные специфических тестов: сахарной кривой, термометрии в трех точках, ЭЭГ головного мозга, трехдневной пробы Зимницкого.
Глюкозу крови при гипоталамическом синдроме исследуют натощак и с нагрузкой 100 г сахара, определяя уровень глюкозы через каждые 30 минут. При гипоталамическом синдроме встречаются следующие варианты сахарной кривой:
- гипергликемический (подъем уровня глюкозы выше нормы);
- гипогликемический (содержание глюкозы ниже нормы);
- двугорбовый (снижение уровня глюкозы чередуется с новым подъемом);
- торпидный (небольшой подъем глюкозы фиксируется в одной точке).
Термометрию при гипоталамическом синдроме проводят в трех точках: обеих подмышечных впадинах и в прямой кишке. Термометрические нарушения могут выражаться в изотермии (равной температуре в прямой кишке и подмышечных областях, при норме в прямой кишке на 0,5-1°С выше); гипо- и гипертермии (в подмышечных впадинах температура ниже или выше нормы); термоинверсии (температура в прямой кишке ниже, чем в подмышечных впадинах).
Электроэнцефалография выявляет изменения, затрагивающие глубинные структуры мозга. В трехдневной пробе по Зимницкому у пациентов с гипоталамическим синдромом изменяется соотношение выпитой и выделяемой жидкости, ночного и дневного диуреза. Методом МРТ головного мозга при гипоталамическом синдроме выявляется повышенное внутричерепное давление, последствия гипоксии и травм, опухолевые образования.
Обязательным критерием диагностики гипоталамического синдрома является определение гормонов (пролактина, ЛГ, эстрадиола, ФСГ, тестостерона, кортизола, ТТГ, Т4 (свободного тироксина), адренотропного гормона в крови и 17-кетостероидов в суточной моче) и биохимических показателей для выявления эндокринно-обменных нарушений. Дифференцировать гипоталамический синдром с органическим поражением других систем позволяет УЗИ надпочечников, УЗИ щитовидной железы и внутренних органов. При необходимости дополнительно проводится МРТ или КТ надпочечников.
Лечение гипоталамического синдрома
Комплекс мероприятий по лечению гипоталамического синдрома должен осуществляться совместными усилиями эндокринолога, невролога и гинеколога (у женщин). Подбор методов лечения гипоталамического синдрома всегда индивидуален и зависит от ведущих проявлений. Целью терапии гипоталамического синдрома является коррекция нарушений и нормализация функции гипоталамических структур головного мозга.
На первом этапе лечения проводят устранение этиологического фактора: санацию инфекционных очагов, лечение травм и опухолей и т. д. При интоксикациях алкоголем, наркотиками, инсектицидами, пестицидами, тяжелыми металлами проводится активная дезинтоксикационная терапия: внутривенно вводятся солевые растворы, тиосульфат натрия, глюкоза, физиологический раствор и др. Для профилактики симпатико-адреналовых кризов назначаются пирроксан, алкалоиды красавки + фенобарбитал, сульпирид, тофизопам, антидепрессанты (тианептин, амитриптилин, миансерин и др.).
Нейроэндокринные нарушения корректируются заместительными, стимулирующими или тормозящими гормональными препаратами, назначением диеты и регуляторов нейромедиаторного обмена (бромокриптин, фенитоин) курсом до полугода. При развитии посттравматического гипоталамического синдрома проводят дегидратирующую терапию, цереброспинальную пункцию. При нарушениях обмена назначается диетотерапия, анорексанты, витамины.
При гипоталамическом синдроме назначаются средства, улучшающие мозговое кровообращение (пирацетам, гидрализат головного мозга свиней, винпоцетин), витамины группы В, аминокислоты (глицин), препараты кальция. В лечение гипоталамического синдрома включают рефлексотерапию, физиопроцедуры, лечебную гимнастику. В структуре лечения гипоталамического синдрома важная роль отводится нормализации режима отдыха и работы, диете, нормализации массы тела, курортотерапии.
Прогноз и профилактика гипоталамического синдрома
Гипоталамический синдром может приводить к снижению и утрате работоспособности в случаях часто повторяющихся вегетативных пароксизмов. Таким пациентам с учетом их профессиональной деятельности может устанавливаться инвалидность III группы. Резко выраженные нейроэндокринно-обменные формы гипоталамического синдрома также могут приводить к потере трудоспособности с установлением III или II группы инвалидности.
Поскольку кризы при гипоталамическом синдроме, как правило, возникают в определенное время и при изменениях метеоусловий, значительных эмоциональных и физических перенапряжениях, их профилактика заключается в предупреждающем приеме седативных средств, антидепрессантов, транквилизаторов. Также, по возможности, необходимо исключить провоцирующие приступы факторы, нервно-психические и физические нагрузки, работу в ночные смены.
Источник
