Гнойно некротические осложнения синдрома диабетической стопы
Особенности гнойно-некротического процесса при диабетической стопе:
• Резкое снижение общей и местной иммуноактивности и сопротивляемости к инфекции из-за уменьшения транспорта лейкоцитов и фагоцитов в паравазальное пространство через утолщенную базальную мембрану.
• Из-за наличия диабетической нейропатии и снижения порога болевой чувствительности больные не обращают внимания на травму и начальный инфекционный процесс, что способствует быстрому распространению гнойно-некротических изменений.
• Некротический процесс обычно начинается в области головок деформированных плюсневых костей с частым развитием остеомиелита и патологических переломов.
• Преобладает влажный компонент воспаления из-за интерстициального отека в результате тромбоза лимфатических и венозных сосудов и нарушения адекватного дренажа тканей (микролимфофлеботромбоз).
• Склонность к быстрой генерализации гнойного процесса по сухожильным и межфасциальным пространствам при неизменной коже.
• Медиокальциноз Менкенберга и гиалиноз артерий приводит к снижению растяжимости и уменьшению коллатерального перетока, что чревато декомпенсацией кровоснабжения тканей.
• Выраженный эндотоксикоз с быстрым развитием полиорганной недостаточности.
• Частое развитие тяжелого сепсиса.
• Быстрая декомпенсация сахарного диабета с развитием метаболического ацидоза, кетоза и их трудная коррекция без ликвидации очагов некроза.
• Тяжелое нарушение белкового, жирового и электролитного обмена.
• Преобладание анаэробной и смешанной флоры в очаге воспаления.
• Наличие гиперкоагуляции с повышенной агрегацией и адгезией форменных элементов крови.
• Быстрое наступление анемии и гипопротеинемии.
Алгоритм обследования при гнойно-некротических осложнениях диабетической стопы.
• Установление типа и тяжести сахарного диабета.
• Изучение тяжести эндотоксикоза (клинико-лабораторные данные, определение уровня средних молекул, КЩС).
• Определение характера функциональных нарушений сердца, легких, печени, почек, мозга.
• Изучение исходного иммунного статуса.
• Проведение бактериологических исследований для определения вида возбудителя инфекции и чувствительности к антибиотикам.
• Определение состояния гемостаза.
• Выбор метода лечения синдрома «диабетическая стопа».
• Оценка состояния макро- и микроциркуляции в пораженной конечности и глубины поражения тканей.
• Диагностика и определение степени тяжести сопутствующей патологии.
Принципы лечения гнойно-некротических осложнений синдрома «диабетической макроангиопатии».
1. Срочная госпитализация в ангиологическое отделение или в отделение «диабетическая стопа».
2. Инсулинотерапия (инсулин вводят до полного заживления ран и язв), т.к. 1 мл гноя инактивирует 60 ЕД инсулина.
3. Хирургическое лечение — широкая некрэктомия или некротомия в пределах здоровых тканей.
4. Антибиотикотерапия (лучше длительная внутри-артериальная непрерывная инфузия) с учетом чувствительности микрофлоры.
5. При показаниях — экстракорпоральная детоксикация (гемосорбция, плазмаферез, ультрафильтрация, энтеросорбция).
6. Введение препаратов, улучшающих микроциркуляцию и трофику тканей (антикоагулянты, дезагреганты, антиоксиданты, солкосерил, актовегин).
7. Иммуностимуляция (Т-активин, ликопид, лейкин-ферон, иммуноглобулин, пентоглобин, иммунал и др.).
8. Посиндромная терапия (коррекция КЩС; нарушенных функций органов и систем, обмена веществ).
9. Местное лечение.
10. После стихания воспалительного процесса необходимо решить вопрос улучшения кровообращения в стопе и голени при макроангиопатии.
(Пункты 2, 3, 4, 5 должны быть реализованы сразу вслед за госпитализацией параллельно с обследованием больного.)
Лечение гнойно-некротических осложнений при диабетической макроангиопатии можно разделить на три этапа.
1-й этап включает:
• ликвидацию острого гнойно-некротического процесса путем:
• вскрытия и дренирования флегмон;
• широкой некрэктомии (некротомии), по строгим показаниям при достаточном кровоснабжении;
• перевода влажной гангрены в сухую и т.д.
2-й этап заключается в восстановлении или улучшении кровообращения.
3-й этап предлагает закрытие дефекта тканей после некрэктомии и восстановления функций конечности (реабилитация).
Консервативное лечение диабетических макроангиопатии.
Многолетние наблюдения показывают, что основу лечения заболеваний сосудов составляет комплексная терапия, которая должна быть адекватной и индивидуальной. К сожалению, в большинстве случаев в поликлиниках прием и лечение этой категории больных осуществляют хирурги с недостаточной квалификацией. При этом велика возможность неадекватного подбора лекарственных средств.
Лечение направлено на снятие спазма и боли, на улучшение коллатерального кровообращения, микро-циркуляции, реологических свойств крови с целью перевода заболевания из тяжелой стадии в более легкую. Профилактику дальнейшего развития (стабилизацию) проводят путем воздействия на общее состояние больного, активации его защитных и компенсаторных механизмов с обязательным устранением таких факторов риска, как курение, переохлаждение, нервные стрессы, нарушение диеты.
Выбор лекарственных препаратов определяется не уровнем поражения артерий, а степенью выраженности артериальной недостаточности, т.е. тяжестью ишемии. Опыт убеждает, что лечение больных ишемией 1-й и 2-й степени отличается от терапии больных в критической стадии.
Если на начальных стадиях заболевания можно назначить лечение в условиях поликлиники или дневного стационара, то при критической ишемии (3—4-й степени) должен быть решен вопрос о необходимости восстановления кровообращения хирургическим путем в условиях стационара. После проведения ангиографического исследования и ультразвуковых методов решается вопрос о выборе вида и метода лечения данного больного.
Диета и режим. При лечении диабета принципиальное значение имеют четыре одинаково важных момента — питание, физическая активность, лекарства и самоконтроль. От уровня сознательности больного сахарным диабетом зависит его здоровье. Очень важно, чтобы каждый пациент грамотно относился к своей болезни и соблюдал особый режим питания, работы, отдыха и т.д. Ему следует четко уяснить, что вредно и что полезно, что можно делать, а чего нельзя.
Здесь уместно привести изречение известного швейцарского драматурга Фридриха Дюрренматта, который долгие годы страдал сахарным диабетом: «Если б у меня не было сахарного диабета, то здоровье давно бы меня доконало». Аналогичный смысл имеет народное изречение: «Скрипучая дверь долго живет».
Питание имеет первостепенное значение при сахарном диабете. Диета должна предотвращать постпищевую гипергликемию; корректировать сопутствующую дислипидемию; снижать риск поздних осложнений (атеросклероз, инфаркт миокарда, гангрена, ампутация); полноценно обеспечивать организм необходимыми питательными веществами, микроэлементами, витаминами. Подбор продуктов при лечении диабетической макроангиопатии не отличается от набора в столе №9 при сахарном диабете.
В период обострения больных необходимо госпитализировать для стационарного лечения, следует резко ограничить физические нагрузки. В период ремиссии рекомендуются частые прогулки на свежем воздухе, на природе. Ходьба должна быть спокойной, щадящей, с постепенным увеличением нагрузки и длины проходимой без боли дистанции. При перемежающейся хромоте следует останавливаться до появления болей в икроножных мышцах, делать отдых на 3—5 минут, а затем продолжать прогулку.
Медикаментозная терапия. Выбор того или другого препарата и их сочетаний зависит от стадии ишемии, тяжести трофических нарушений, механизма действия лекарственных средств, их совместимости, изменений гомеостаза, вида и тяжести сопутствующей патологии.
Наиболее часто при лечении диабетической микро-и макроангиопатии используют следующие группы препаратов, объединяемых по механизму действия:
• спазмолитики (папаверин, но-шпа, галидор, мидокалм);
• препараты, улучшающие тканевой метаболизм (солкосерил, актовегин);
• гиполипидемические средства;
• ангиопротекторы (трентал, танакан, вазапростан, вазонит, алпростадин);
• дезагреганты (аспирин, тикло, тиклид, сулодексид);
• реологические препараты (реополиглюкин);
• антиоксиданты (витамин Е, аскорбиновая кислота, мексидол);
• иммуностимуляторы (иммунофан, полиоксидоний, Т-активин);
• антикоагулянты (варфарин, клексан, фраксипарин);
• препараты, улучшающие венозный и лимфатический отток (доксиум, эскузан, троксерутин, детралекс, вазокет).
Наряду с лекарственной терапией при неосложненной диабетической ангиопатии прибегают к физическим воздействиям.
Физиотерапия. Показаниями к назначению физиотерапевтических процедур при диабетической макроангиопатии служат начальные стадии заболевания в фазе стихания воспалительного процесса и в стадии ремиссии патологического процесса.
Наиболее эффективны импульсные токи, магнитотерапия, лазеротерапия, диадинамические токи, которые назначаются на поясничную область и по ходу сосудисто-нервного пучка на бедре и голени.
Санаторно-курортное лечение проводят наряду с физиотерапией. На начальных стадиях заболевания, когда нет трофических нарушений и обострений, оно имеет двоякий лечебный эффект— вследствие смены привычного режима, климата, бытовых условий и в результате применения бальнеологических процедур. Наиболее эффективны радоновые, сероводородные, нарзанные, йод-бромные ванны.
Рекомендуются курорты, расположенные в средней полосе России и на Кавказе (Пятигорск, Минеральные воды, Кисловодск и др.).
Лечебная физкультура и гимнастика. Физическая нагрузка играет важную роль в стимуляции коллатерального кровообращения в конечностях. Larsen и Lassen (1969) разработали свою методику физической нагрузки для больных с облитерирующими заболеваниями артерий.
По этой методике рекомендуется быстрая ходьба ежедневно в течение одного часа, при этом больной должен останавливаться до появления болевых ощущений в икрах, отдыхать несколько минут и снова продолжать ходьбу. Два раза в день по 10—15 минут полезно делать приседания, глубокие вдохи с максимальным втягиванием передней брюшной стенки, ходить на носках с постепенным нарастанием числа упражнений.
В компенсированном и субкомпенсированном состоянии периферического кровообращения полезны умеренные нагрузки (волейбол, велосипед, лыжи, городки, гребля, плавание).
Эффективен массаж поясничной области или спины. Массаж больной конечности показан в период ремиссии заболевания при отсутствии трофических нарушений.
Баротерапия. При диабетической ангиопатии ведущим патогенетическим механизмом служит гипоксия конечности. Являясь вторичной по отношению к поражению сосудов, она усугубляет течение заболевания и, в конечном итоге, приводит к развитию ацидоза, появлению трофических нарушений.
Мысль об использовании кислорода давно привлекла клиницистов. Назначались кислородные ванны, подкожное введение кислорода, внутриартериальное введение перекиси водорода, использование оксигенированных растворов. В настоящее время лечение кислородом, как метод лечения гипоксических состояний применяют в виде общей и регионарной баротерапии.
Лечебное действие баротерапии связано с увеличением содержания кислорода в тканях конечности и стимуляцией коллатерального кровообращения. Наилучший эффект от ее применения отмечается на начальных стадиях заболевания, при отсутствии трофических нарушений.
Местное лечение. При гнойно-некротических процессах проводятся мероприятия, направленные на улучшение общего состояния больного, ограничение некроза, улучшение кровообращения, удаление омертвевших тканей, профилактику и лечение восходящей инфекции.
При влажной гангрене, с целью перевода ее в сухую, назначают антибиотики, диуретики, УФО. Некротизированные пальцы закрывают марлевой салфеткой, пропитанной 3—5%-ной йодной настойкой, 5—10%-ным раствором марганцовокислого калия, камфорным спиртом, ксероформом, настойкой календулы, 70%-ным спиртовым раствором, левовинизолем.
При быстро прогрессирующей влажной гангрене, с переходом ее на тыльную поверхность стопы или голень, особенно при выраженной интоксикации, необходимо выполнить ампутацию на уровне бедра или верхней трети голени для спасения жизни больного.
У больных с сухой гангреной основные мероприятия направлены на мумификацию тканей, при этом недопустимо применение влажных повязок и мазей. К пораженному участку должен быть обеспечен доступ воздуха. Несколько раз в день область некроза обрабатывают 70%-ным спиртовым раствором, 3—5%-ной йодной настойкой, раствором бриллиантовой зелени или настойкой календулы. Быстрая мумификация и демаркация наступает при обработке места некроза 5—10%-ным раствором марганцовокислого калия или йодопирона.
При благоприятном течении необходимо стремиться к самостоятельному отторжению мумифицированного участка, когда проводят бескровную некрэктомию по демаркационной линии.
При некрозах и язвах до очищения от гнойно-некротических тканей перевязки проводят 1—2 раза в сутки с использованием раневых сорбентов «АУТ — М» и др. После удаления некротических тканей раны промывают 3%-ным раствором перекиси водорода, раствором марганца, йодопироном, хлоргексидином и накладывают повязки с протеолитическими ферментами (трипсин, химотрипсин, рибонуклеаза, дезоксирибонуклеаза и др.) или водорастворимой мазью. Кроме этих препаратов широко применяются растворы диоксидииа, мирамистина.
Местное лечение позволяет достичь следующих результатов:
• провести дегидратацию тканей в зоне гнойно-некротического процесса на первой стадии раневого процесса;
• создать местную высокую концентрацию антисептика;
• достичь атравматичности перевязок;
• сократить время перевязки и облегчить работу медперсонала;
• исключить парниковый эффект под салфеткой в результате хорошей воздухопроницаемости;
• ускорить сроки лечения и перехода в фазу дегидратации.
Во время перевязок рану при хорошем кровоснабжении рекомендуется облучать эритемными дозами ультрафиолетовых лучей. При появлении грануляций для ускорения очищения перевязки проводят соком каланхоэ, солкосериловым желе, эктерицидом, мазью календулы, вульнузаном, мазью левомеколь (левосин) и др.
После очищения раны (язвы) и при хороших грануляциях перевязки проводят через день с использованием 10%-ной метилурациловой мази, шиповникового (облепихового) масла, спермацетовой мази, солкосериловои мази, винилина, гепаринсодержащей мази (гепатромбин и его аналоги).
Успех лечения трофических нарушений может быть достигнут только при условии улучшения кровообращения в конечности.
М.Д. Дибиров
Опубликовал Константин Моканов
Источник
Под инфицированностью подразумевается лабораторное определение вида микрофлоры и клинические проявления воспаления.
Степень ишемии определяется по Покровскому-Фонтейну в случае наличия стенозов и окклюзий магистральных артерий.
Особое внимание необходимо уделять пациентам с атероматозом (55-64% больных с диагнозом «СД»). Атероматоз (развитие атеросклеротической бляшки) повреждает артериальные сосуды различного калибра: стенозы и окклюзии сосудов. Течение атероматоза в основном тяжёлое и имеет несколько особенностей:
- Поражаются дистальные отделы ноги (задняя и передняя большеберцовая, а тыльная артерия стопы) симметрично артериям обеих ног и на разных уровнях. Причём эти нарушения проявляются у людей более раннего возраста, по сравнению с пациентами без сахарного диабета.
- Самостоятельно (т. е. без механического воздействия и травм или при незначительном воздействии) возникает некроз тканей и формируются трофические язвы. Это связано с тем, что в капиллярную сеть стопы через магистральные артерии кровь поступает в недостаточном количестве и при значительном нарушении микроциркуляции происходит некроз не только кожи, но и мышц, сухожилий. Результат — гангрена, причём чаще влажная чем сухая.
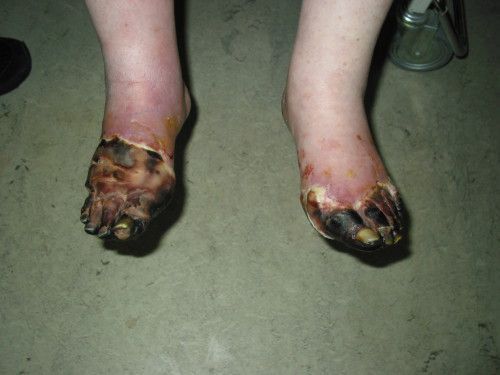
На фоне снижения чувствительности, боль от микротравм и потертостей не ощущается пациентом. Даже язва под сухим струпом на подошвенной поверхности стопы может остаться незамеченной длительное время. Дном язвы могут быть кости и сухожилия.
Самыми драматичным последствием СД и СДС является ампутация конечности на различных уровнях:
- малая ампутация — в пределах стопы;
- высокая ампутация — на уровне голени и бедра.
Также возможен летальный исход больного по причине гнойно-некротического процесса (сепсис или ТЭЛА).
Диагноз «СДС» устанавливается при первом хирургическом осмотре. Проводится дифференциальная диагностика между нейропатической и ишемической стопой.
Отсутствие боли в области язвы — один из характерных признаков нейропатической ДС.
Также необходимо отличать трофические расстройства от чувства онемения и зябкости: «носки», «чулки» до отсутствия всех видов чувствительности.
Для определения расстройства чувствительности, кроме градуированного камертона, можно использовать электронные инструменты: биотензиометр или нейротензиометр.
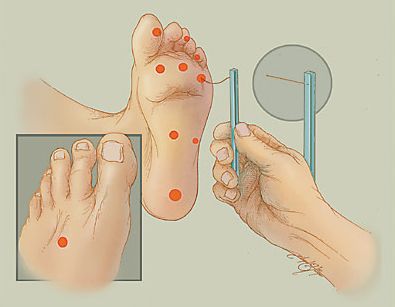
При триплексном сканировании артерий нижних конечностей выявляется:
- утолщение и кальциноз периферических артерий (синдром Менкеберга);
- изменение скорости кровотока — подтверждает ишемический характер СДС.
На практике достаточно описать вид тканей в области язвы на подошвенной поверхности стопы, головок плюсневых костей или ногтевых фаланг пальцев стоп.
Лечением диабетической стопы в большинстве случаев занимаются врачи-хирурги, однако также рекомендуются консультации таких врачей, как ортопед, травматолог, невролог, сосудистый хирург, дерматолог и подиатр.
На практике терапевт, эндокринолог или хирург устанавливает диагноз «Диабетическая стопа». На основании жалоб пациента, объективных и локальных данных врач назначает консультацию «узкого» специалиста и лечение.
Принципы лечения СДС:
- комплексный подход;
- отказ от самолечения;
- своевременное обращение к врачу — промедление в лечении может стать причиной ампутации или летального исхода пациента.
Недостаточно корригируемый уровень глюкозы в крови поддерживает высокую активность микроорганизмов в области язвенного дефекта, а углубление воспалительного процесса тканей в области язвы приводит к увеличению уровня глюкозы крови. Таким образом возникает «порочный круг» СДС: гипергликемия – инфекционный процесс – гипергликемия.
Постоянный контроль показателей крови и коррекция лечебных процедур более эффективны в стационарных условиях.
Пациентов с СДС в 80% случаев госпитализируют в хирургический стационар. Показаниями для этого служат:
- системные проявления инфекции (лихорадка, лейкоцитоз и др.);
- необходимость в коррекции глюкозы крови и ацидоза;
- клинические признаки ишемии;
- наличие глубокой и/или быстро прогрессирующей инфекции, некротического участка на стопе или гангрены;
- необходимость экстренного хирургического вмешательства или обследования;
- невозможность самостоятельного выполнения назначений врача или домашнего ухода.
Медикаментозное лечение
Существует несколько видов препаратов, применяемых при консервативном лечении СДС:
- инсулинотерапия;
- ангиопротекторы:
- замедляют образование фермента гиалуронидазы или подавляют активность ее производных;
- обладают антибрадикининовым свойством;
- способствуют угнетению агрегации тромбоцитов;
- активируют процесс образования мукополисахаридов в стенках капилляров;
- нормализуют проницаемость стенок сосудов;
- регулируют сосудистый тонус, восстановливают функции эндотелия, уменьшают оксидативный стресс и воспалительную реакцию;
- антиагреганты — ацетилсалициловая кислота («Аспирин», «Тромбо АСС», «КардиАСК», «Тромбопол») — подавляют активность циклооксигеназы, фермента, усиливающего реакции синтеза тромбоксана (фактора склеивания тромбоцитов);
- антидепрессанты и противосудорожные препараты;
- антибиотики — применяются на основании лабораторного анализа отделяемого из язвы и классификации инфекционных осложнений у пациентов с СДС по тяжести процесса.
- препараты, влияющие на обмен веществ — тиоктовая кислота и комплекс витаминов:
- ускоряют распространение импульсов по нервным волокнам;
- нормализуют кровообращение в тканях;
- избавляют от дефицита клеточных ферментов;
- выводят токсины из организма.
Эффективность всего комплекса медикаментозной терапии инфекции у пациентов с СДС по разным авторам составляет:[1][2][3][4]
- 80-90% при лёгкой и средней тяжести заболевания;
- 60-80% при тяжёлом течении.
Хирургическое лечение СДС
Оперативное вмешательство показано в следующих случаях:
- опасность распространения процесса от дистальных отделов конечности к проксимальным при условии неэффективной медикаментозной терапии;
- при ограничении положительного эффекта выраженной сухой гангреной части стопы или пальцев.
Хирург выбирает тактику проведения оперативного вмешательства исходя из клинической картины и формы инфицированности.
Физиотерапевтические методы лечения
Данный метод лечения предполагает ограниченное индивидуальное применение.
Физиотерапия часто проводится на стадии реабилитации после хирургического лечения. Она предполагает:
- нормализацию всех видов обмена веществ в организме и в тканях непосредственно;
- снижение уровня глюкозы в крови;
- нормализацию уровня иммунореактивного инсулина в крови;
- стимуляцию кровообращения и снижение воздействия антагонистов инсулина;
- снятие болей при ангиопатии и нейропатии.
К методам физиотерапии относятся:
- магнитотерапия — непосредственно влияет на обмен веществ при нейропатической форме ДС, так как магнитное поле обладает иммуно-стимулирующим, трофико-регуляторным и анестезирующим действием, укрепляя сосудистую стенку.
- УВЧ, теплотерапия;
- СМТ-терапия;
- светолечение;
- фонофорез.
Также лечение СДС предполагает:
- соблюдение специальной диеты;
- выполнение лечебной гимнастики;
- уход за кожей.
Неблагоприятному сценарию развития болезни способствуют следующие факторы:
- системные проявления инфекции;
- тяжёлые нарушения периферического кровотока в конечности;
- остеомиелит;
- некротические участки и гангрена;
- отсутствие квалифицированной хирургической помощи;
- распространение инфекции на более проксимальные отделы конечности.
Рецидивы в 20-30%, по большей части, характерны для пациентов с остеомиелитом.
Более 65% всех ампутаций проводится при диабетической стопе, однако своевременная профилактика и полноценное лечение может сберечь минимум 80% конечностей.
Своевременная диагностика и профилактика сахарного диабета за последнее десятилетие позволили уменьшить число ампутаций при СДС почти на 50%. Летальные исходы после ампутаций при СДС остаются на уровне 25-28%. Но при этом реальное количество больных СД в 3-4 раза выше, так как многие и не подозревают о том, что больны. Вероятность выявить таких больных во время предварительных и периодических медицинских осмотров очень велика.
Применяемая методика диспансеризации, неформальный подход к интерпретации анализов крови при периодических и предварительных медицинских осмотрах позволяет врачу-специалисту вовремя заподозрить нарушение углеводного обмена, а значит вовремя предотвратить развитие тяжёлых осложнений при сахарном диабете.
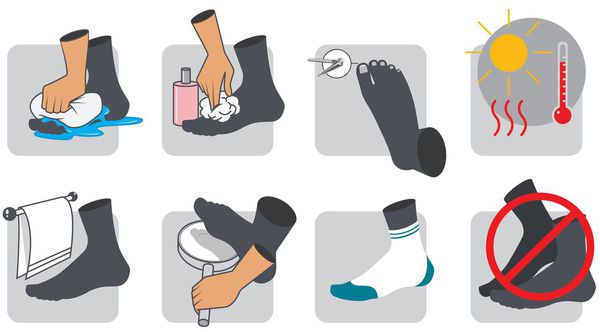
В качестве профилактики СДС, особенно людям с сахарным диабетом, необходимо:
- следить за уровнем сахара в крови;
- заниматься лечением СД;
- стараться не ходить босиком;
- носить ортопедическую обувь;
- не удалять появляющиеся мозоли;
- отказаться от вредных привычек (в частности, курения);
- избегать ожогов и переохлаждения стоп;
- ежедневно осматривать стопы для своевременного обнаружения трещин, шелушения и других признаков.
- Аметов А.С. Сахарный диабет 2 Типа: проблемы и решения. — М.: ГЭОТАР-Медиа, 2012.
- Майоров А.Ю., Суркова Е.В. Сахарный диабет1 Типа. — М.: Перспектива, 2007.
- Бреговский В.Г., Зайцев А.А. Поражение нижних конечностей при сахарном диабете. — М., 2004.
- Дедов И.И., Удовиченко О.В., Галстян Г.Р. Диабетическая стопа // Практическая медицина. — М., 2005.
- Славин Л.Е., Годжаев Б.Н., Анчикова Л.И. Синдром диабетической стопы // Практическая медицина. — 2008. -—№ 27. — С. 54-57.
- Wagner FW. A classification and treatment program for diabetic, neuropatic and dysvascular foot problems. // In The American Academy of Ortopaedic Surgeons instructional course lectures. — St. Louis. — Mosby Year Book. — 1979. — P. 143-165.
- Оболенский В.Н., Семенова Т.В., Леваль П.Ш., Плотникова А.А. Синдром диабетической стопы в клинической практике // Русский медицинский журнал. — 2010. — № 2. — С. 45.
- Armstrong DG, Lavery LA, Harkless LB: Validation of a diabetic wound classification system. Diabetes Care 21: 855-859,1998.
- Храмилин В.Н., Демидова И.Ю. Синдром диабетической стопы: Методическое пособие для самоподготовки слушателей циклов усовершенствования врачей. — М., 2004. — 54 с.
Источник
