Гострий коронарний синдром з елевацією сегмента st
Рубрика за МКХ-10: I20–I22.
Ознаки та критерії діагностики захворювання
Гострий коронарний синдром — група симптомів і ознак, які дозволяють запідозрити гострий ІМ або нестабільну стенокардію.
Термін «гострий коронарний синдром» використовують при першому контакті з хворими як попередній діагноз. Виділяють гострий коронарний синдром зі стійкою елевацією сегмента ST на ЕКГ та без такої. Перший у більшості випадків трансформується в гострий ІМ із зубцем Q на ЕКГ, другий — у гострий ІМ без зубця Q або нестабільну стенокардію (заключні клінічні діагнози).
Гострий ІМ — це некроз будь-якої маси міокарда внаслідок гострої тривалої ішемії. Нестабільна стенокардія — гостра ішемія міокарда, вираженість і тривалість якої недостатня для розвитку некрозу міокарда.
Гострий ІМ без підйому сегмента ST/без зубця Q відрізняється від нестабільної стенокардії підвищенням рівня біохімічних маркерів некрозу міокарда в крові.
Клінічними діагностичними критеріями гострого коронарного синдрому слід вважати:
- затяжний (>20 хв) ангінозний біль у спокої;
- стенокардію не менше ніж III ФК (за класифікацією Канадської асоціації кардіологів, 1976), що виникла вперше (протягом попередніх 28 днів);
- прогресуючу стенокардію мінімум III ФК.
ЕКГ-критеріями гострого коронарного синдрому є горизонтальна депресія сегмента ST і/або «коронарний» негативний зубець Т. Можлива також відсутність цих змін на ЕКГ.
Біохімічним критерієм гострого коронарного синдрому є підвищення з наступним зниженням у динаміці рівня кардіоспецифічних ферментів (КФК, МВ-фракції КФК, тропонінів Т і I) у плазмі крові. У суперечливих випадках цей критерій є визначальним для діагностики.
Умови надання медичної допомоги
Хворих з гострим коронарним синдромом слід терміново госпіталізувати до спеціалізованого інфарктного (або за відсутності — до кардіологічного) відділення, бажано в блок інтенсивного спостереження, лікування і реанімації. Після стабілізації стану хворим призначають амбулаторне лікування під спостереженням кардіолога.
Програма діагностики
Обов’язкові дослідження
- Визначення скарг і анамнезу.
- Клінічний огляд.
- Вимірювання АТ (на обох руках).
- ЕКГ в 12 відведеннях у динаміці.
- Лабораторне обстеження (загальні аналізи крові і сечі, КФК у динаміці 3 рази, бажане визначення МВ-фракції КФК, тропонінів Т або I при необхідності в динаміці 2 рази, АлАТ, АсАТ, калій, натрій, білірубін, креатинін, ХС загальний, ТГ, глюкоза крові).
- ЕхоКГ.
- Навантажувальний тест (ВЕМ або бігова доріжка (тредміл)) при стабілізації стану і за відсутності протипоказань.
- Коронаровентрикулографія за відсутності стабілізації стану хворого на фоні адекватної медикаментозної терапії протягом 48 год або наявності протипоказань до проведення навантажувальних тестів.
Додаткові дослідження
- АЧТЧ (при лікуванні нефракціонованим гепарином).
- Рентгенографія органів грудної клітки.
Програма лікування
Перелік і обсяг обов’язкових медичних послуг
- Ацетилсаліцилова кислота.
- Тієнопіридинові похідні.
- Нефракціонований гепарин (внутрішньовенно крапельно протягом мінімум 1–2 діб з наступним підшкірним введенням), низькомолекулярні гепарини або фондапаринукс підшкірно усім хворим. Тривалість терапії — 2–5 діб, а при збереженні клінічних ознак ішемії і більше.
- Блокатори β-адренорецепторів без внутрішньої симпатоміметичної активності.
- Статини показані усім хворим. Пацієнтам із загальним ХС крові <4,5 ммоль/л і/або ХС ЛПНЩ <2,5 ммоль/л — за рішенням лікаря.
- Інгібітори АПФ (усім хворим), при їх непереносимості — БРА (блокатори рецепторів ангіотензину I).
- Нітрати при наявності стенокардії і/або ознак ішемії міокарда. Як альтернативу можна використовувати сидноніміни.
- Блокатори кальцієвих каналів. Дилтіазем і верапаміл доцільні при лікуванні хворих, які мають протипоказання до застосування блокаторів β-адренорецепторів, і у хворих з варіантною стенокардією (за відсутності СН із систолічною дисфункцією ЛШ). Дигідропіридини тривалої дії можна застосовувати з метою антигіпертензивного й додаткового антиангінального ефектів тільки разом з блокаторами β-адренорецепторів. Дигідропіридинові похідні короткої дії протипоказані.
Перелік і обсяг медичних послуг додаткового вибору
- Для знеболювання, при недостатньому ефекті нітратів і блокаторів β-адренорецепторів — ненаркотичні та наркотичні анальгетики.
- При підвищенні АТ — антигіпертензивна терапія.
- При рецидивній ішемії міокарда — хірургічна реваскуляризація міокарда. Показання і вибір методу реваскуляризації визначаються характером ураження коронарних артерій за даними коронаровентрикулографії.
Характеристика очікуваного кінцевого
результату лікування
Зникнення стенокардії і стабілізація гемодинаміки.
Тривалість лікування
Обов’язкове стаціонарне лікування тривалістю 7–10 днів. Подовження строків лікування можливе за наявності ускладнень: рефрактерної нестабільної стенокардії, СН, тяжких аритмій і блокад.
Критерії якості лікування
Відсутність клінічних і ЕКГ-ознак ішемії міокарда. Відсутність ознак високого ризику за даними навантажувальних тестів (ішемічна депресія сегмента ST ≥0,2 мВ, толерантність до фізичного навантаження <5 METS (metabolic equivalents) — 75 Вт або при загальній роботі <22 кДж, зниження САТ під час навантаження).
Можливі побічні дії та ускладнення
Можливі побічні ефекти препаратів відповідно до їхніх фармакологічних властивостей. Наприклад, проведення адекватної антитромботичної терапії може спровокувати кровотечу.
Рекомендації щодо амбулаторного спостереження
Хворі мають перебувати на диспансерному спостереженні за місцем проживання протягом всього життя. Необхідне щорічне обов’язкове обстеження, за необхідності — обстеження і корекція терапії.
Вимоги до дієтичних призначень і обмежень
Хворі повинні дотримуватися дієти з обмеженням солі до 6 г/добу, тваринних жирів і продуктів, що містять ХС. Рекомендується дієта, збагачена омега-3-поліненасиченими жирними кислотами (морська риба). При надлишковій масі тіла обмежується калорійність їжі.
За наявності шкідливих звичок — відмова від тютюнопаління, обмеження вживання алкоголю.
Вимоги до режиму праці, відпочинку, реабілітації
Рекомендовано тимчасові обмежені дозовані фізичні навантаження і ЛФК під контролем фахівців. Не рекомендується перебування під прямими сонячними променями, переохолодження і перегрівання. Показана реабілітація в амбулаторних умовах або приміських спеціалізованих санаторіях (за відсутності протипоказань).
Відновлювальному лікуванню в реабілітаційних кардіологічних відділеннях місцевих санаторіїв підлягають хворі відповідно до встановленого порядку направлення (наказ МОЗ № 206 від 30.12.1992 р.). Переведення хворих у спеціалізоване відділення санаторіїв здійснюється після виконання наступного рівня фізичної активності — дозована ходьба на 1000 м в 1–2 прийоми та підйом на 17–22 сходинки.
При переведенні на санаторний етап реабілітації варто керуватися функціональною підготовкою хворого до виконання зазначеного рівня рухової активності, а не часом виникнення ІМ або нестабільної стенокардії. При неадекватному виконанні рухового режиму необхідний тест з фізичним навантаженням на велоергометрі або коронароангіографія, після чого вирішується питання про необхідність хірургічного втручання.
Показання до санаторного етапу
- Хворі з первинним або повторним ІМ, при задовільному виконанні необхідного рівня фізичного навантаження.
- Хворі, які перенесли нестабільну стенокардію за умови адекватного виконання необхідного рівня фізичної активності.
- Після операції АКШ, резекції аневризми, стентування коронарних судин або хірургічних втручань з приводу порушень серцевого ритму не раніше ніж через 15–18 днів після операції (без післяопераційних ускладнень).
- Допускається наявність у хворих таких ускладнень і супутніх захворювань на момент направлення їх у санаторій:
СН не вище IIА стадії;
- нормо- або брадіаритмічна форма постійної миготливої аритмії;
- одинична або часта (не політопна, не групова і не рання (R на Т)) екстрасистолія;
- AV-блокада не вище I ступеня;
- аневризма серця при недостатності кровообігу не вище I ступеня;
- АГ з контрольованим АТ і безкризовим перебігом;
- цукровий діабет II типу (компенсований або субкомпенсований).
Протипоказання до проведення санаторного етапу лікування
- Загальні протипоказання, які виключають направлення хворих у санаторій (гострі інфекційні, венеричні, психічні захворювання, захворювання крові в гострій стадії і фазі загострення, злоякісні новоутворення, що супроводжують захворювання в стадії декомпенсації або загострення та ін.).
- СН вище IIА стадії.
- Стенокардія IV ФК.
- Тяжкі порушення серцевого ритму і провідності (пароксизми фібриляції і тріпотіння передсердь або пароксизмальна тахікардія з частотою нападів >2 разів на місяць, політопна, рання і групова екстрасистолія, AV-блокада II–III ступеня, трипучкова блокада).
- АГ III стадії з некоригованим АТ, кризовим перебігом і значними порушеннями функції нирок.
- Рецидивуючі тромбоемболічні ускладнення.
- Цукровий діабет декомпенсований або з тяжким перебігом.
- Неможливість подальшого розширення рухового режиму внаслідок інших причин.
Дата додавання: 18.12.2020 р.
Источник
Визначення
Стан, розвиток якого зумовлений порушенням коронарного кровообігу – наслідок нестабільності бляшки, що супроводжується тромбоутворенням. Термін об’єднує нестабільну стенокардію та ІМ.
Діагностика
Клінічні ознаки:
- 1. Больовий синдром: ангінозний біль, що триває > 20 хв., виникає в спокої, іррадіює, супроводжується холодним потом, аритмією, задишкою, – стенокардія, що вперше виникла, або III-IV ФК за класифікацією Канадської Асоціації кардіологів, 1976.
- 2. ЕКГ зміни: елевація або депресія сегмента ST, поява блокади лівої ніжки пучка Гіса.
- 3. Лабораторна діагностика.
Маркер | Початок підвищення, год | Максимальне підвищення, год | Повернення до попереднього рівня, год |
Тропомін I (T) | 4,5-5 (3,5–8) | 18–19 (12,8-29,8) | 168–172 |
КФК MB | 4–5 (3,5–8) | 14–16 (11,9-20) | 87–105 |
Норма визначається лабораторією.
Розрізняють гострий коронарний синдром з елевацією сегмента ST (гострий IM з елевацією ST), гострий коронарний синдром без елевації ST (гострий IM без елевації ST, нестабільна стенокардія).
Тактика введення хворого:
- 1. Увагу звертають на можливу наявність захворювання клапанного апарату серця (аортальний стеноз), гіпертрофічної кардіоміопатіі, серцевої недостатності та захворювання легень.
- 2. Порівняння з попередньою ЕКГ є обов’язковим. Дозволяє ділити пацієнтів з підозрою на гострий коронарний синдром на дві категорії, які потребують різних терапевтичних підходів:
- – пацієнтам з елевацією сегмента ST, що свідчить про повну оклюзію великої вінцевої артерії; показана негайна реперфузійна терапія;
- – пацієнтам зі змінами сегмента ST, але без стійкої елевації сегмента ST, або з нормальною ЕКГ; показана госпіталізація з метою надання невідкладної допомоги, спостереження в динаміці та дообстежеиия.
У деяких випадках наявні нееизиачені зміни ЕКГ, такі як блокада ніжки пучка Пса або ритм пейсмекера.
- 3. Аналіз рівня гемоглобіну з метою виявлення анемії. Підвищення концентрації маркерів пошкодження міокарда (серцевого тропоніну T або І) свідчить про незворотне пошкодження клітин та повинно розглядатися як свідчення ІМ. Друге вимірювання рівня тропоніну потрібно зробити через
- 6-12 год.
- 4. Період спостереження включає моніторування ЕКГ. Якщо у пацієнта виникає новий епізод болю в грудній клітці, слід зареєструвати ЕКГ у 12 відведеннях та порівняти її із записом після спонтанного припинення симптомів або прийому нітратів. Додатково можна провести ехокардіографічне дослідження для оцінки функції лівого шлуночка та виключення інших причин болю в грудній клітці.
Основні принципи невідкладної допомоги
Лікування хворих з гострим коронарним синдромом з елевацією ST.
- 1. Знеболення:
- – морфін 1 мл 1% р-ну, 0,4-0,8 мл (4-8 мг) в/в струминно;
- – нітрогліцерин 0,5 мг під язик 1-2 таблетки;
- – ізосорбіду динітрат 10 мл 0,1% р-ну (10 мг) на 100 мл 0,9% р-ну NaCl в/в крапельно зі швидкістю введення 3-4 крап./хв.
- 2. Оксигенотерапія через маску чи носовий катетер.
- 3. Реперфузія. Нові рекомендації ESC (2011) стверджують про пріоритетність черезшкірного коронарного втручання над фармакологічним тромболізисом.
- 3.1. Черезшкірне коронарне втручання можливе в стаціонарах із цілодобовою доступністю інтервенційних методів протягом тижня. Показане в перші 12 год. від появи симптомів, незалежно від появи болю у хворих із шоком;
- 3.2. Тромболізис проводять на догоспітальному етапі не пізніше 3 год. від початку симптомів тільки при гострому коронарному синдромі з елевацією ST.
Схема проведення тромболізису:
- – гепарин 5000-10 000 ОД в/в струминно;
- – стрептокіназа 1,5 млн. ОД на 100 мл 0,9% р-ну NaCl в/в крапельно протягом 30-60 хв.; через 4 год. введення 12-150 ОД/кг год. або
- – альтеплаза 15 мг, потім 0,75 мг/кг ваги протягом 30 хв., потім 0,5 мг/кг ваги протягом 60 хв. в/в струминно або
- – тенектоплаза 30 мг (вага
Критерії ефективності: зменшення больового синдрому, динаміка зменшення елевації сегмента ST, поява реперфузійних аритмій. У разі неефективного тромболізису слід виконати черезшкірне коронарне втручання “спасіння”.
Абсолютні протипоказання:
- – геморагічний інсульт або інсульт невідомої етіології будь-якої давнини;
- – перенесений ішемічний інсульт в останні б місяців;
- – травма або пухлина ЦНС;
- – травма або хірургічне втручання протягом З місяців;
- – шлунково-кишкова кровотеча, перенесена в останній місяць;
- – геморагічний васкуліт;
- – розшарування аорти;
- – пункція без компресії судин (люмбальна пункція, пункція печінки).
Відносні протипоказання:
- – перенесена в останні 6 місяців ТІА;
- – застосування пероральних антикоагулянтів;
- – вагітність або перший тиждень після пологів;
- – рефрактерна АГ (CAT більше 180 мм рт. ст. та/або ДАТ > 110 мм рт. ст.);
- – активна патологія печінки;
- – інфекційний ендокардит;
- – пептична виразка;
- – тривала травматична реанімація.
- 4. Антитромбоцитарні препарати:
- – ацетилсаліцилова кислота (кардіомагніл) 150-300 мг некишково-розчинні форми (розжувати), в подальшому 75-150 мг/добу у будь-якій формі, – додати
- – клопідогрель 300-600 мг одноразово – насичуюча доза (за рекомендаціями Європейської спілки кардіологів (2011) насичуюча доза клопідогрелю більше 300 мг не рекомендується, так як не збільшується ефективність та зростає ризик ускладнень), в послідуючому 75 мг раз/добу; або прасугрель насичуюча доза – 60 мг, підтримуюча доза – 10 мг раз/добу; або тікагрилор насичуюча доза – 180 мг, підтримуюча доза – 60 мг двічі/добу протягом 12 місяців.
- 5. Антикоагулянти:
- – на тлі стрептокінази – фондапарінукс в/в струминно через 24 год., л/ш протягом 7-10 днів);
- – на тлі альтеплази, тенектеплази – еноксипарин 30 мг в/в струминно, а подальшому 1 мг/кг кожні 12 год., п/ш 7-10 діб.
- 6. В-адреноблокатор призначається всім хворим за відсутності протипоказань. Немає переконливих даних щодо переваги того чи іншого препарату. Перорально приймається один з перелічених препаратів:
- – бісопролол 10 мг раз/добу;
- – небіволол 2,5-5 мг раз/добу;
- – карведілол 3,125-25 мг двічі/добу;
- – метопролол 60-200 мг двічі/добу.
- 7. Інгібітор АПФ – перорально один з перелічених (при непереносимості сартан):
- – еналаприл 5-20 мг двічі/добу;
- – раміприл 5-10 мг двічі/добу;
- – периндоприл 5-10 м раз/добу;
- – лізиноприл 5-20 мг двічі/добу.
- 8. Гіполіпідемічну терапію (статини) призначають усім хворим незалежно від вихідного рівня холестерину (перорально один з перелічених):
- – симвастатин 20-40 мг раз/добу;
- – аторвастатин 20-80 мг раз/добу;
- – розувастатин 10-20 мг раз/добу.
- 9. Мексикор – 2 мл розчинити у 100 мл 0,9% р-ну NaCl в/в крапельно З рази/добу 5 днів, з 6-го дня по 2 мл в/м 3 рази/добу 9 днів, з 15-го дня 100 мг 3 рази/добу перорально протягом 2-3 місяців.
- 10. Тивортин 4,2% 100 мл раз/добу в/в крапельно з початковою швидкістю 10 крап./хв., через 20 хв. після початку введення швидкість слід збільшити до 30 крап./хв.; використовується протягом 2 тиж.
Лікування хворих з гострим коронарним синдромом без елевації сегмента ST у цілому збігається з об’ємом лікування хворих з гострим коронарним синдромом із елевацією сегмента ST окрім наступних особливостей:
- 1. Нітрогліцерин 10 мл на 200 мл 0,9% р-ну NaCl в/в крапельно повільно зі швидкістю 2-6 крап./хв. у разі рецидиву больового синдрому.
- 2. Реперфузія проводиться планово (після лабораторного підтвердження некрозу міокарда). Черезшкірне коронарне втручання має проводитись радіальним доступом, за потреби в стентуванні перевага надається металевим стентам без покриття.
- 3. Гіполіпідемічна терапія статинами рекомендується всім пацієнтам (за відсутності протипоказань) незалежно від рівня ХС. Метою ліпідзнижуючої терапії є досягнення рівня XC ЛПНЩ
- 4. У пацієнтів з фібриляцією передсердь (ФП) та високим ризиком призначають комбінацію антагоніста вітаміну K (варфарин), аспірин та клопідогрель.
Коментар. Дози препаратів такі ж. як у разі гострого коронарного синдрому з елевацією сегмента ST.
- 5. Мексикор – 2 мл розчинити у 100 мл 0,9% р-ну NaCl в/в крапельно З рази/добу 5 днів, з 6-го дня по 2 мл в/м 3 рази/добу 9 днів, з 15-го дня 100 мг 3 рази/добу перорально протягом 2-3 місяців.
- 6. Тивортин 4,2% 100 мл раз/добу в/в крапельно з початковою швидкістю 10 крап./хв., через 20 хв. після початку введення швидкість слід збільшити до 30 крап./хв.; використовується протягом 2 тижнів.
Оцінка ступеню ризику проводиться за врахування наступних ознак:
- 1) повторні епізоди ішемії (больовий синдром та/або зміни сегмента ST);
- 2) рання післяінфарктна стенокардія; підвищений рівень тропонінів;
- 3) нестабільна гемодинаміка;
- 4) аритмії (шлуночкова тахікардія, фібриляція); ,
- 5) цукровий діабет.
I. Пацієнти з високим ризиком – наявні 2 та більше ознак.
Рекомендовані коронаровентрикулографія + низькомолекулярні гепарини та блокатори рецепторів ІІв/ІІІа тромбоцитів, вирішення питання про метод реваскуляризації.
II. Пацієнти з низьким ризиком – наявна 1 ознака.
Рекомендовано: антитромбоцитарні препарати (аспірин та клопідогрель) у навантажувальних дозах; в подальшому підтримуючі дози; β-блокатори, статини, інгібітори АПФ.
Источник
Острый коронарный синдром — это группа клинических и лабораторно-инструментальных признаков, указывающих на наличие нестабильной стенокардии или инфаркта миокарда. Состояние проявляется загрудинной болью длительностью более 20 минут, которая сопровождается потливостью, одышкой, бледностью кожи. У 15-20% больных наблюдается атипичное клиническое течение синдрома. Для диагностики проводят анализ кардиоспецифических ферментов, регистрируют ЭКГ. Медикаментозное лечение предполагает использование тромболитиков, антиагрегантов и антикоагулянтов, антиангинальных препаратов. В тяжелых случаях показана хирургическая реваскуляризация.
Общие сведения
Острый коронарный синдром (ОКС) является предварительным диагнозом, который устанавливается во время первого обследования пациента врачом-терапевтом. Термин возник в связи с необходимостью выбора лечебной тактики при ургентных состояниях, не дожидаясь постановки окончательного диагноза. ОКС и его осложнения занимают первое место (около 48%) среди всех причин смертности взрослого населения. Неотложное состояние у мужчин в возрасте до 60 лет определяется в 3-4 раза чаще, чем у женщин. В группе пациентов 60-летнего возраста и старше соотношение мужчин и женщин составляет 1:1.

Острый коронарный синдром
Причины
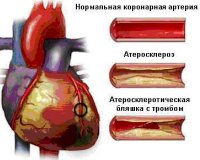
Все нозологические единицы, входящие в состав острого коронарного синдрома имеют общие этиологические факторы. Основной причиной заболевания служит тромбоз коронарного сосуда, возникающий при эрозии или разрыве атеросклеротической бляшки (атеротромбоз). Окклюзия венечной артерии тромбом встречается у 98% больных с выявленной клинической картиной ОКС. При тромбозе развитие коронарного синдрома связано как с механической закупоркой артерии, так и с выделением специфических вазоконстрикторных факторов.
Другая этиология острого процесса определяется крайне редко (около 2% случаев). Появление ОКС возможно при тромбоэмболии либо жировой эмболии коронарной артерии. Еще реже диагностируется переходящий спазм коронарных артерий — вариантная стенокардия Принцметала.
Факторы риска
Поскольку большинство эпизодов связано с атеросклеротическими осложнениями, факторы риска коронарного синдрома идентичны таковым для атеросклероза. Различают:
- Немодифицируемые факторы: мужской пол, пожилой возраст, наследственная предрасположенность;
- Корригируемые факторы: избыточная масса тела, вредные привычки, гиподинамия.
Наибольшую опасность из предпосылок представляет артериальная гипертензия. Повышенное артериальное давление способствует более раннему началу и быстрому прогрессированию атеросклероза.
Патогенез
Патофизиологической основной болезни служит острое снижение кровотока в одном из венечных сосудов. В результате этого нарушается баланс между потребностью мышечных волокон в кислороде и притоком артериальной крови. При остром коронарном синдроме возникает переходящая или стойкая ишемия, которая при прогрессировании вызывает органические изменения миокарда (некрозы, дистрофию).
При разрыве фиброзного покрова атеросклеротической бляшки происходит отложение тромбоцитов и фибриновых нитей — образуется тромб, перекрывающий просвет сосуда. В патогенезе синдрома существенную роль играют гемостатические нарушения, которые обуславливают формирование микротромбов в сосудах, питающих миокард. Выраженная клиническая симптоматика наблюдается при сужении просвета коронарной артерии не менее, чем на 50-70%.
Классификация
В современной кардиологии используется классификация, которая учитывает ЭКГ-проявления коронарного синдрома. Такое разделение патологии наиболее удобно в неотложной ситуации, когда врачу необходимо принимать решение о назначении лекарственной терапии для лечения острого состояния. Согласно этой классификации выделяют 2 формы коронарного синдрома:
- ОКС с подъемом ST (ОКСП ST). При данной форме отмечается стойкая ишемия и полная окклюзия (закрытие просвета) одной из венечных артерий. Состояние соответствует окончательному диагнозу «инфаркт миокарда». Подъем ST выше изолинии на ЭКГ — прогностически неблагоприятный признак.
- ОКС без подъема ST (ОКСБП ST). У таких пациентов начинаются ишемические процессы в миокарде при сохраненном кровотоке в коронарных сосудах. На ЭКГ зачастую определяются патологические изменения зубца T. Такой диагноз соответствует нестабильной стенокардии либо мелкоочаговому инфаркту миокарда без зубца Q.
Симптомы ОКС
Основное проявление острого коронарного синдрома — характерный приступ загрудинной боли. Болевые ощущения локализуются по центру либо с левой стороны грудной клетки. Боль возникает при физической нагрузке (быстрая ходьба, подъем по ступенькам) либо после эмоциональных стрессов. Боли могут быть жгучими, давящими, сжимающими. Типична иррадиация в левую руку, межлопаточную область, шею. Длительность приступа от 20 минут до получаса и более.
На развитие острого кислородного голодания сердечной мышцы указывает учащение и увеличение продолжительности сердечных болей при стабильной стенокардии. При этом снижается эффективность нитроглицерина для купирования острого болевого приступа. Кроме загрудинных болей типична бледность кожных покровов, иногда появляется холодный пот. Беспокоят одышка, резкая слабость и головокружение.
Для молодых (до 40 лет) и пожилых пациентов (старше 75 лет), а также больных сахарным диабетом характерно атипичное течение острого коронарного синдрома. В таких случаях возможны сильные боли в эпигастрии, которые сочетаются с расстройством пищеварения. Реже начинается односторонняя пульсирующая боль в грудной клетке. На фоне острого ухудшения состояния может наступить обморок.
Осложнения
В остром периоде данного состояния существует высокий риск внезапной сердечной смерти: около 7% при ОКС с элевацией сегмента ST, 3-3,5% при коронарном синдроме с нормальным ST. Ранние осложнения выявляются в среднем у 22% пациентов. Наиболее распространенное последствие заболевания — кардиогенный шок, который вдвое чаще диагностируется у мужчин. У больных старше 50 лет, как правило, развиваются тяжелые нарушения ритма и проводимости.
При успешном купировании острого сердечного приступа у 6-10% пациентов сохраняется риск поздних осложнений, которые развиваются спустя 2-3 недели после манифестации синдрома. Вследствие замещения участка мышечных волокон соединительной тканью есть вероятность развития хронической сердечной недостаточности, аневризмы сердца. При сенсибилизации организма продуктами аутолиза возникает синдром Дресслера.
Диагностика
С учетом типичных проявлений острого ангинозного приступа врач-кардиолог может поставить предварительный диагноз. Физикальное обследование необходимо для исключения внесердечных причин боли и кардиальных патологий неишемического происхождения. Для дифференцировки разных вариантов коронарного синдрома и выбора лечебной тактики проводятся три основных исследования:
- Электрокардиография. «Золотым стандартом» диагностики считается регистрация ЭКГ в течение 10 минут от начала острого приступа. Для коронарного синдрома характерна элевация ST более 0,2-0,25 мВ либо его депрессия в грудных отведениях. Первый признак ишемии миокарда — остроконечный высокий зубец Т.
- Биохимические маркеры. Чтобы исключить инфаркт, анализируется содержание кардиоспецифических энзимов — тропонинов I и Т, креатинфосфокиназы-МВ. Наиболее ранним маркером является миоглобин, который повышается уже в первые часы заболевания.
- Коронарная ангиография. Инвазивный метод исследования венечных сосудов используется после выявления подъема сегмента ST на кардиограмме. Коронарография применяется на этапе подготовки к реваскуляризации пораженной тромбом артерии.
После стабилизации состояния и ликвидации острого коронарного синдрома специалист назначает дополнительные методы диагностики. Для оценки риска пациентам с установленным диагнозом ИБС рекомендуют неинвазивные стресс-тесты, которые показывают функциональные возможности сердца. ЭхоКГ выполняют для измерения фракции выброса левого желудочка и визуализации магистральных сосудов.
Лечение острого коронарного синдрома
Консервативная терапия
Лечение больных с ОКС проводится только в специализированных кардиологических стационарах, пациентов в тяжелом состоянии госпитализируют в реанимационные отделения. Терапевтическая тактика зависит от варианта коронарного синдрома. При наличии на кардиограмме подъема ST устанавливают диагноз острого инфаркта миокарда. В таком случае показана интенсивная и тромболитическая терапия по стандартной схеме.
Пациентам, у которых не обнаружено стойкой элевации ST, назначают комбинированную медикаментозную терапию без тромболитиков. Чтобы купировать приступ, используют нитраты. Дальнейшее лечение направлено на ликвидацию ишемических процессов в миокарде, нормализацию реологических свойств крови и коррекцию артериального давления. В этих целях рекомендуется несколько групп лекарственных средств:
- Антиагреганты. Для профилактики тромбообразования принимают препараты на основе ацетилсалициловой кислоты или тиенопиридиновые производные. После начальных нагрузочных доз переходят на длительный прием медикаментов в средних терапевтических дозировках. В первые 2-5 дней схему дополняют антикоагулянтами.
- Антиишемические средства. Для улучшения кровоснабжения сердца и снижения потребности сердечной мышцы в кислороде применяют ряд препаратов: блокаторы кальциевых каналов, нитраты, бета-адреноблокаторы. Некоторые из этих лекарств обладают гипотензивным действием.
- Гиполипидемические препараты. Всем пациентам назначаются статины, которые снижают уровень общего холестерина и атерогенных ЛПНП в крови. Терапия уменьшает риск повторного развития острого коронарного синдрома, значительно улучшает прогноз, продлевает жизнь больных.
Хирургическое лечение
Реваскуляризация миокарда эффективна при инфаркте и рецидивирующей ишемии, рефрактерной к медикаментозной терапии. Методом выбора является малоинвазивная эндоваскулярная ангиопластика, которая быстро восстанавливает кровоток в пораженном сосуде, имеет короткий восстановительный период. При невозможности ее проведения показано коронарное шунтирование.
Прогноз и профилактика
Своевременное начало интенсивной терапии значительно сокращает риск ранних и поздних осложнений, снижает показатель летальности. Прогноз определяется клиническим вариантом острого коронарного синдрома, наличием сопутствующих кардиологических болезней. У 70-80% больных перед выпиской устанавливают низкую или среднюю степень риска, что соответствует сохраненной функции левого желудочка.
Неспецифическая профилактика заболевания включает модификацию факторов риска — нормализацию массы тела, отказ от вредных привычек и жирной пищи. Медикаментозная профилактика повторных эпизодов ОКС включает длительную (более 12 месяцев) антитромбоцитарную терапию и прием липидоснижающих препаратов. Пациенты, перенесшие острый коронарный синдром, находятся на диспансерном учете кардиолога.
Источник
