H все симптомы и синдромы
Симптомы и синдромы заболеваний
Симптом (от греч. σύμπτομα — случай, совпадение, признак) — один отдельный признак, частное проявление какого-либо заболевания, патологического состояния или нарушения какого-либо процесса жизнедеятельности, одна отдельная конкретная жалоба больного.
В ряде случаев, когда причина появления у больного какого-либо симптома неизвестна и установить и классифицировать вызывающее этот симптом заболевание не представляется возможным, этот симптом называют «идиопатическим», или «эссенциальным», и выделяют в отдельное самостоятельное заболевание. Например, именно так выделяют «эссенциальный тремор» или «идиопатическую головную боль».
Различают симптомы субъективные (основанные на описании больным своих ощущений, напр. боли) и объективные (получены при обследовании больного, напр. Желтуха, увеличенная печень).
Большую ценность приносят специфические симптомы – это те, которые характерны только при определенном заболевании (напр. Контрактура Дюпюитрена при хр. Алкоголизме, кольца Кайзера-Флешнера при болезни Вильсона-Коновалова), а также симптомы поддающиеся количественной оценке, напр. уровень АД дает лучшее представление об АГ, чем субъективные жалобы больного на слабость и головную боль (ЧСС, ЧДД).
Различают С. общие и местные, функциональные и органические, диффузные и очаговые, благоприятные и неблагоприятные. В соответствии со структурой рефлекторной дуги А.В. Снежневский [1983] различал Симптомы, относящиеся к ее рецепторной части (сенсопатии) , Симптомы интрапсихические (патология эмоций, мышления, восприятия и др.) и Симптомы эффекторных расстройств (расстройства побуждений, моторики, влечений, импульсивные явления и др.). Будучи признаком болезни, взятый сам по себе Симптом нозологической специфичностью в существенной мере не обладает; последняя приобретается им в структуре синдрома.
Симптомы и синдромы.
Синдром (греч. σύνδρομον, σύνδρομο — наравне, в согласии) — совокупность симптомов, объединенных общим патогенезом и характеризующих определенное патологическое состояние организма.
В медицине и психологии, термин синдром ссылается на ассоциацию некоторого количества клинически распознаваемых симптомов (особенностей, явлений или характеристик), которые часто происходят вместе, таким образом, что присутствие одной особенности предупреждает врача о присутствии остальных. За недавние десятилетия термин был использован и за пределами медицины, для описания схожих явлений.
На техническом медицинском языке, синдром касается только набора обнаруженных характеристик. Специфическая болезнь, условие, или непорядок, возможно, идентифицируется как основная причина. Как только физическая причина была идентифицирована, слово «синдром» иногда остаётся в имени болезни.
Термин синдром происходит от греческого и означает буквально «управляется вместе», так как это обычно бывает. Это чаще всего проявляется, когда причина, и/или особенности происходят вместе (патофизиология синдрома). Термин синдром часто продолжает использоваться даже после того, как основная причина была найдена, или когда существует ряд различных первопричин, дающих начало той же комбинации симптомов и подписей. Многие синдромы называются в честь врачей.
Синдром может рассматриваться как самостоятельное заболевание (синдром Рейно, Шегрена) или как стадия или форма каких-либо заболеваний (напр., нефротический синдром при заболеваниях почек или синдром Портальной гипертензии при циррозе печени).
Выделение синдромов – это важный шаг в постановке правильного диагноза. Диа́гноз (лат. diagnosis — распознавание) — заключение о сущности болезни и состоянии пациента, выраженное в принятой медицинской терминологии и основанное на всестороннем систематическом изучении пациента. Процесс установления диагноза называется диагностикой. Варианты Диагноза: предварительный, окончательный, клинический и патологоанатомический. Окончательный диагноз может быть прямым (отчетливо ясно заболевание) дифференциальным (врач определяет круг возможных болезней и назначает исследования, затем решает в какой большей мере болезнью болен человек) и диагностический. Выделяют следующие этапы установления диагноза:
- Расспрос больного: выявление жалоб, истории развития заболевания, сведения о жизни больного.
- Осмотр больного, пальпация, перкуссия, аускультация.
- Проведение дополнительных методов (лабораторных и/или инструментальных).
Симптомы и синдромы. Диагностические методы исследований разделяются на:
Основные: расспрос больного, пальпация, перкуссия, аускультация. Основными называются потому что только после их применения врач может решить, какой еще из многих дополнительных методов следует применить для распознавания или уточнения диагноза.
Дополнительные: лабораторно-инструментальные, имеют большое значение не только для диагностики, но и постоянного наблюдения за больным (напр. при гипергликемии у больного с СД).
Инструментальные методы делятся на:
- Инвазивные – когда имеется нарушение целостности барьера между окружающей средой и тканями организма во время проведения исследования. К инвазивным – относятся ангиография, биопсии и пр. Учитывая определенный риск для больного при проведении этих исследований, необходимо получить согласие (так называемое информированное согласие больного).
- Неинвазивные – к ним относятся УЗИ, ЭКГ, Ro-графия и условно эндоскопию, т.к. целостность барьеров при ее проведении не нарушается.
В диагностике заболеваний иногда используют понятие так называемого “золотого стандарта”, напр. “золотой стандарт” ПСХ – ЭРХПГ, при ТЭЛА – ангиография, т.е. те методы, которые обладают высокой чувствительностью и специфичностью, приближаются к 100%.
Симптомы и синдромы. Связь клинических проявлений заболеваний с патогенетическими механизмами развития заболевания:
В основе каждой болезни лежит совокупность изменений, происходящих в организме в результате нарушения взаимодействия между ним и окружающей его средой. На происхождение и течение болезненного процесса могут иметь некоторое влияние эндогенные факторы, как пол, возраст, наследственные особенности организма (понимая под наследственными особенностями те, которые закреплены в поколениях по законам мичуринской биологии и стали наследственным признаком).
Однако ведущая роль в этом отношении принадлежит влияниям социальной среды, а среди них — условиям труда и быта. При болезни большая часть изменений в организме представляет собой проявление динамической реакции организма на воздействие болезнетворного начала. В свою очередь состояние организма тесно связано с социальными условиями существования, социально-бытовыми условиями жизни и труда человека; это как раз лежит в основе определения болезни как социального явления.
Этиология выделяет и теоретически обосновывает набор факторов риска каждого заболевания, и эта информация используется другими медицинскими дисциплинами — эпидемиологией для организации рациональной профилактики, терапией и хирургией — для обеспечения этиотропного лечения. По мнению И.В.Давыдовского, можно говорить не только об этиологии болезни, но и об этиологии здоровья. Нам представляется возможным поддержать эту точку зрения, поскольку современная этиология оперирует не только понятием «фактор риска заболевания» (то есть любой фактор, достоверно повышающий вероятность возникновения болезни, способствующий ее ускоренному развитию), но и понятием «антириск-фактор» (фактор, понижающий вероятность заболевания или замедляющий его развитие). Например, курение — фактор риска атеросклероза, а умеренные физические нагрузки — антириск-фактор.
Общий патогенез — это учение о механизмах развития, течения, индивидуальных особенностей и исходов заболеваний. Как и общая этиология, патогенез имеет дело с причинно-следственными связями, последовательностью событий, наступающих вслед за первичным взаимодействием патогенного фактора и организма. Однако, первичное взаимодействие, причиняющее болезнь, находится в сфере этиологии. Не будет преувеличением сказать, что в предмете патогенеза выделяются механизмы выздоровления (саногенез) и механизмы вторичного повреждения (аутоальтерация).
Патогенез дает клинической медицине объяснение наблюдаемых ею симптомов и синдромов, позволяет объединять симптомы в синдромы, устанавливать родство или отличие нозологических форм по их механизмам и, таким образом, поставляет информацию, необходимую для классификации болезней, их диагностики и патогенетического лечения.
В общей нозологии существует понятие, изучаемое как этиологией, так и патогенезом. Это реактивность организма, имеющая непосредственное отношение ко всем этапам патологического процесса — от его возникновения до исхода. По И.В.Давыдовскому, «патогенез — есть свойство реагирующего субстрата». Общий патогенез, оперируя причинно-следственными взаимодействиями, может представлять развитие заболевания в виде параллельных, ветвящихся и пересекающихся цепей каузальных связей.
В патогенезе нередко отмечается усиление или нарастание масштаба причинного явления под обратным воздействием следствий — так называемый порочный круг, или circulus viciosus. При порочных кругах отклонение системы от некоторого состояния порождает такое воздействие, которое еще больше отклоняет ее от этого состояния. Примером может служить патогенез гипоксии (см. также ниже, раздел Механизмы гипоксического некробиоза).
При гипоксии нехватка кислорода порождает стимуляцию гликолиза, но гликолиз ведет к накоплению лактата, а лактат — ацидоз тормозит гликолиз и усиливает энергодефицит. Вследствие энергодефицита плохо работает калий-натриевый насос, поэтому клетки набухают. Набухание клеток ведет к сдавливанию части капилляров, ухудшению микроциркуляции и обратному усиливающему влиянию на степень гипоксии, ибо нарушается перфузия органа.
В патогенезе заболеваний принято выделять ключевое звено, к которому ведут или которое усиливают многие причинно-следственные взаимодействия, и которое, в свою очередь, является определяющим для широкого круга следствий, специфичных при данной болезни. Если речь идет о полиэтиологических процессах, то с единого ключевого звена может начаться их монопатогенез.
Традиционной является для учения об общем патогенезе постановка вопроса о соотношении местных и общих изменений в механизмах болезней. Не будет преувеличением сказать, что нет местных болезней, хотя отдельные их компоненты — патологические процессы, могут развертываться до определенной степени автономно от центральных интегрирующих воздействий, под управлением генетически детерминированных программ и порождаемых ими сигналов локально-очагового происхождения.
Споры о соотношении местного и общего в патогенезе отражают два подхода в патологии — редукционно-вещественный (болезнь, как результат повреждения элементов организма) и интеграционно-информационный (болезнь как результат нарушения связей в системе). Поскольку любое повреждение элементов исполнительного аппарата влечет за собой реакцию аппарата программного (или, по Л.Г.Лейбсону, коммуникативно-регуляторного интегративного аппарата) — правомерны оба подхода.
Иногда в учении о патогенезе и реактивности стремятся разграничить компоненты патогенеза на специфические и неспецифические. Традиционными примерами специфических считаются иммунные ответы. На неспецифическом полюсе шкалы располагают воспаление, стресс, парабиоз, нейрогенную дистрофию, гипоксию, проявления которых можно увидеть при множестве болезней. Хотелось бы подчеркнуть относительность, и даже условность этих градаций.
Стресс — неспецифический ответ организма как целого при участии гипоталамуса, гипофиза и надпочечников на любые раздражители реально или потенциально угрожающие гомеостазу или просто неожиданные. Но все взаимодействия при стрессе основаны на специфическом комплементарном распознавании клетками определенных гормональных и медиаторных сигналов. Г.Селье прямо определял стресс как: «состояние, проявляющееся специфическим синдромом, включающим в себя все неспецифически вызванные изменения» (1959).
Касательно такого раздела патогенеза, как течение болезней, заслуживает внимания вопрос об острых и хронических процессах. Традиционно, одним из критериев острого или хронического течения служит временной. Если патогенный агент (или информация о нем, записанная иммунной либо нервной системой) персистирует в организме — болезнь приобретает затяжное течение, которое клинически именуется подострым, а после определенного срока — хроническим.
Таким образом, хроническими будут процессы, при которых в организме имеется долгоживущий клон лимфоцитов, осуществляющих аутоагрессию, возбудитель, переживающий в макрофагальных клетках, злокачественный клон, ускользающий от иммунного надзора, аллерген или аутоаллерген — и т.д. Многие острые процессы очень длительны — и не становятся от этого хроническими. Примером может служить острая почечная недостаточность, при которой нарушения парциальных функций почек могут отмечаться, спустя более 12 месяцев от начала процесса. Многие хронические процессы сопоставимы по длительности с наиболее продолжительными острыми, что, однако, не превращает их в острые.
Хроническая почечная недостаточность при наличии злокачественного подострого гломерулонефрита с полулуниями может привести к терминальной уремии за 12 -18 месяцев. От этого она не превращается в острую, ибо имеет другую патогенетическую и морфологическую основу.
Вопреки распространенному вне медицины мнению, не все острое в мире патологии с течением времени становится хроническим, как и не все хроническое берет начало из острого. Острый гайморит со временем может стать хроническим, но доказано, что острый гастрит и хронические гастриты имеют разную этиологию и патогенез и не переходят друг в друга. Безусловно, верно, что для перспективы перехода в хроническую форму важны как причинный фактор (например, способность возбудителя ингибировать завершение фагоцитоза и выживать внутри фагоцитов), так и реактивность организма (напряженность иммунитета, агрессивность противовоспалительной и этиотропной терапии).
Острый процесс, сколько бы он ни длился, всегда имеет относительно более аутохтонный характер, а хронический чаще требует не пускового, а продолжающегося действия причинного фактора.
Исходы болезней в общем патогенезе — это полное выздоровление (например, после острого процесса в органе, обладающем избыточным резервом конструктивных элементов, скажем в почке), неполное выздоровление, оставляющее структурные изменения и функциональные ограничения в органах (очаговый и диффузный кардиосклероз после перенесенного инфаркта,миокарда), смерть.
Основные симптомы и синдромы часто встречающихся заболеваний:
- Сердечно-сосудистые заболевания: синдром хронической сердечной недостаточности ( инспираторная одышка, отеки, кардиомегалия, гепатомегалия, асцит, анасарка, ортопноэ, повышенная утомляемость) – встречается при пороках сердца, гипертоническом сердце, ПИКС, миокардиты, перикардиты. Синдром стенокардии (неприятные ощущении сжимающего, давящего характера за грудиной с иррадиацией в левую руку, возникающие при ходьбе, длительностью до 15 мин., проходящие после приема нитроглицерина ) – встречается при ИБС, анемии, аортальных пороках. Синдром артериальной гипертензии (повышение АД выше 140 и 90 мм. рт. ст.) – встречается при ГБ, ренопаренхиматозных и вазоренальных гипертензиях.
- Болезни бронхолегочной системы: Синдром уплотнения легочной ткани (усиление бронхофонии глосового дрожания, притупление перкуторного звука, R-признаки уплотнения) – при пневмонии, tbc легких, раке легких. Синдром преходящей бронхиальной обструкции (удушье экспираторного характера, обусловленное преимущественно либо гиперсекреуией, либо бронхоспазмом, либо отеком слизистой оболочки бронхов или их сочетанием) – при бронхиальной астме, хр. обструктивный бронхит. Синдром хр. дыхательной недостаточности (одышка, ограничение подвижности нижнего легочного края, гиперкапния, гипоксемия) – при ХОБЛ, БА.
- Заболевания ЖКТ: Синдром билиарной диспепсии дискинезии (непереносимость жирной, жареной пищи, горечь во рту по утрам, отрыжка горечью, рвота с примесью желчи) – при хр. холецистите, дискинезии желчевыводящих путей. Синдром гепатоспленомегалии и/или гиперспленизма – при цирроз печени. Синдром портальной гипертензии (ВРВП, ВРВ желудка, асцит, гепатоспленомегалия) – при цирроз печени. Синдром цитолиза (повышение АСТ, АЛТ, ЛДГ), синдром холестаза (желтуха, кожный зуд, повышение билирубина, ГГТП, ЩФ).
- Заболевания почек: нефротический синдром (протеинурия больше 3,5 г/сут, гипоальбуминемия, гипопротеинемия, ниперлипидемия, отеки) – при ост. и хр. гломерулонефрите амилоидозе почек. Нефритический синдром (протеинурия менее 3,5 г/сут, гематурия, олигурия, АГ, отеки). Мочевой синдром (появление патологического осадка в моче – белок, лейкоциты, эритроциты, бактерии, сахар).
- Анемии: Анемический синдром (бледность кожи и слизистых оболочек, тахикардия, артериальная гипотензия, общая слабость, снижение гемоглобина и эритроцитов). Синдром сидеропенический (синдром тканевого дефицита железа – выпадение волос, извращение вкуса и обоняния, глоссит).
- Эндокринные болезни: Синдром тиреотоксикоза (повышение Т3 и Т4, снижение ТТГ, тремор, тахикардия, экзофтальм). Синдром гипотиреоза (снижение Т3 и Т4, повышение ТТГ, сонливость, зябкость, брадикардия, запоры).
Источник
- Статья обновлена: 02 февраля 2021
Обнаружение у себя COVID-19, несмотря на опасность болезни, не должно становиться поводом для паники. При подозрении на заражение вирусом SARS-CoV-2 следует обратиться за консультацией на горячую линию или в поликлинику в дистанционном режиме, а при резком ухудшении состояния – в службу экстренной медицинской помощи.
Самые распространенные симптомы
Клинически COVID-19 может проявляться по-разному. В первую очередь это зависит от индивидуальных особенностей человека — возраста и наличия сопутствующих заболеваний, которые отягощают течение инфекции. У здоровых, молодых людей заболевание часто протекает в легкой форме или без каких-либо симптомов вовсе. Разницы в клинических проявлениях между мужчинами и женщинами при этом не наблюдается.
Чаще всего ранними признаками новой коронавирусной инфекции (COVID-19) являются симптомы типичной острой респираторной вирусной инфекции (ОРВИ), а именно:
- повышение температуры тела до 38-39℃,
- головная боль,
- повышенная утомляемость,
- ломота мышц по всему телу,
- боль в горле,
- сухой кашель,
- заложенность и слизистые выделения из носа.
О поражении легких может говорить одышка (наиболее частый симптом новой коронавирусной инфекции) из-за снижения насыщения эритроцитов кислородом (сатурация, SpO2) ниже 95%. Как правило, человек при этом быстро устает, испытывает головокружения, его преследует ощущение нехватки воздуха. Однако точно определить этот симптом можно только при помощи специального прибора — пульсоксиметра (рис. 1).
 Рисунок 1. Пульсоксиметр. Источник
Рисунок 1. Пульсоксиметр. Источник
Важно! Коронавирусная болезнь и ОРВИ имеют много общих симптомов, в том числе — повышение температуры тела, кашель и головную боль. В то же время специфические проявления COVID-19 могут отсутствовать. Поэтому при первых признаках ОРВИ следует обратиться к врачу и пройти диагностику.
Иногда COVID-19 провоцирует конъюнктивит — воспаление слизистых оболочек глаза и век. Это проявляется их покраснением, ощущением «песка в глазах» и чрезмерным слезотечением, светобоязнью.
Реже заболевание сопровождается утратой аппетита, умеренной болью в животе, диареей (она встречается у 5-18% заболевших), тошнотой и рвотой.
Наиболее характерными признаками диареи при COVID-19 являются:
- частота 4-6 раз в сутки,
- слизистый характер выделений без прожилок крови и зелени,
- отсутствие сильных болей в животе.
Из статьи: «Диарея при COVID-19»
Специфические симптомы
Существует ряд симптомов, которые отличают COVID-19 от других заболеваний. Наиболее часто первым признаком, указывающим на развитие именно коронавирусной болезни, является утрата обоняния и вкуса. При этом больные отмечают, что еда становиться безвкусной, будто «резиновой». У молодых людей не из групп риска этот симптом может быть единственным. Если он появился, следует самоизолироваться, ограничив контакты с другими людьми во избежание распространения инфекции.
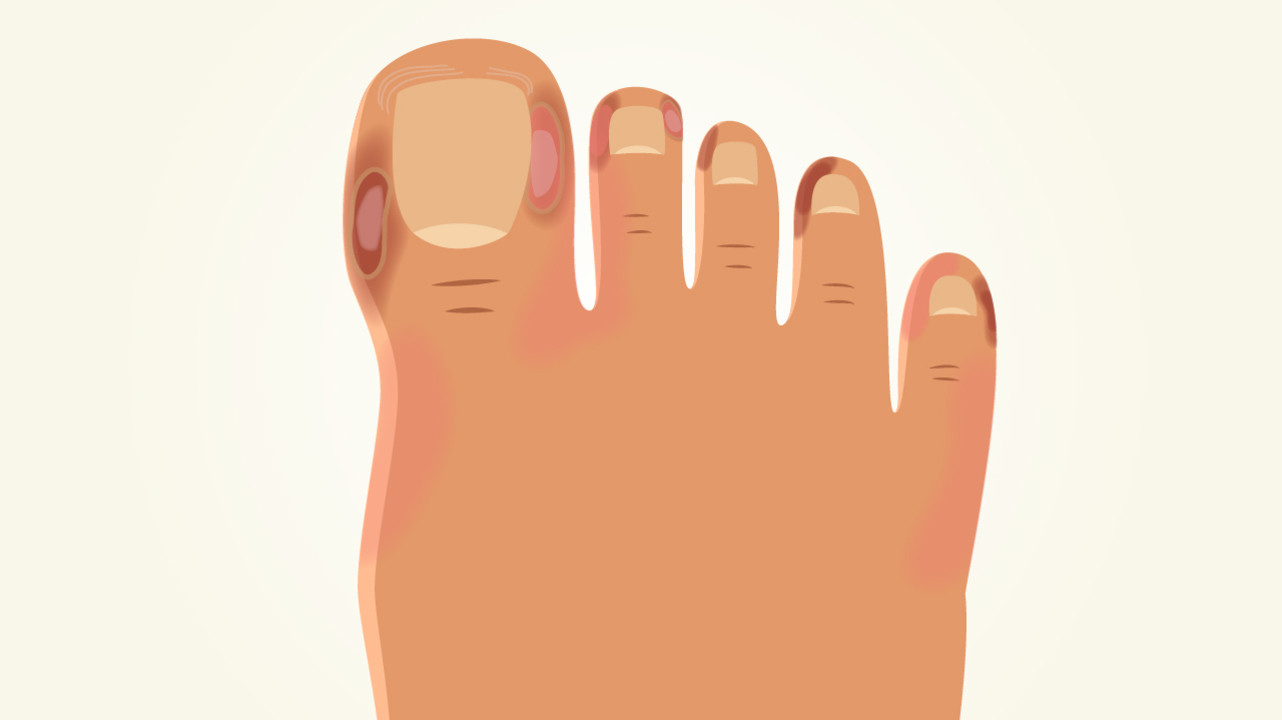
Еще один специфический симптом COVID-19 — так называемые «ковидные пальцы». Это пурпурно-красная кожная сыпь в виде папул, располагающаяся между пальцами верхних и (чаще) нижних конечностей. Внешне такие изменения могут быть похожи на термическое повреждение кожи (рис. 2). В некоторых наблюдениях сыпь сопровождается зудом и болью. Как правило, симптом наблюдается у детей и лиц молодого возраста.
 Рисунок 2. «Ковидные пальцы» — признак COVID-19. Источник: МедПортал
Рисунок 2. «Ковидные пальцы» — признак COVID-19. Источник: МедПортал
Редкие симптомы
Сравнительно редко при COVID-19 наблюдают расстройства психики. Как правило, они встречаются среди лиц старшего возраста, а также у людей с заболеваниями центральной нервной системы. Чаще всего это:
- раздражительность,
- бессонница,
- спутанность сознания,
- необоснованное, чрезмерное беспокойство,
- депрессия.
Также встречаются более тяжелые и редкие неврологические осложнения:
- судорожные припадки,
- нарушения мозгового кровообращения,
- повреждение периферических нервов (нейропатии).
В некоторых случаях, на фоне заболеваний зубов, десен или неправильного прикуса, COVID-19 способствует осложнениям в виде:
- истончения зубной эмали, ее разрушения,
- грибковых инфекций ротовой полости и даже потери зубов.
Новые симптомы
В редких случаях кожные высыпания при COVID-19 возникают не только в межпальцевых промежутках. Аналогичные «ковидным пальцам» элементы сыпи могут наблюдаться на коже конечностей и тела.
Очаги беловатого или розоватого цвета сыпи, напоминающей крапивницу, могут формироваться на теле и ладонях. Также возможно возникновение высыпаний в виде небольших, плоских или выпуклых волдырей. Чаще всего все вышеупомянутые симптомы сохраняются не более 10 дней.
Течение COVID-19 у детей
Дети болеют COVID-19 значительно реже, чем взрослые, а клинические проявления у них менее выражены. Основными симптомами у детей являются (рис. 3):
- повышение температуры тела,
- сухой кашель,
- незначительная боль в мышцах,
- общая слабость.
Также наблюдаются характерные изменения вкуса и утрата обоняния.
 Рисунок 3. Симптомы COVID-19 у детей и взрослых. Источник: МедПортал
Рисунок 3. Симптомы COVID-19 у детей и взрослых. Источник: МедПортал
В отличие от взрослых, у детей чаще встречаются расстройства желудочно-кишечного тракта в виде диареи, боли в животе, тошноты и рвоты. При этом нарушения работы ЖКТ в сочетании с лихорадкой у них часто являются единственными клиническими проявлениями коронавирусной болезни.
У детей на фоне инфицирования SARS-CoV-2 может развиваться мультисистемный воспалительный синдром, который считается аналогом «цитокинового шторма» у взрослых. Клинически он проявляется периодически возникающим повышением температуры тела до 38℃ и воспалительным поражением внутренних органов и систем, в том числе — дыхательной и сердечно-сосудистой систем, желудочно-кишечного тракта, почек, нервной системы, кожных покровов. В тяжелых случаях у детей наблюдают сепсис и полиорганную недостаточность, приводящие к смерти.
Что делать, если появились симптомы COVID-19?
При подозрении на развитие COVID-19, например — при контакте с больным человеком, необходимо придерживаться следующего порядка действий:
- Обратиться к семейному доктору или в поликлинику по телефону. Тщательно следовать всем предписаниям специалистов.
- Постараться самоизолироваться в отдельной комнате на срок не менее 14 дней, даже при условии отсутствия симптомов COVID-19. В противном случае соблюдать дистанцию не менее 1 метра с близкими, используя все средства индивидуальной защиты — медицинскую маску, перчатки, антисептики.
- Придерживаться постельного режима и употреблять большое количество теплой жидкости, например — чая.
- Исключить любой контакт с детьми, пожилыми людьми и членами семьи с хроническими заболеваниями.
Заключение
Учитывая все еще неполное понимание COVID-19 учеными и медиками, стоит прислушиваться к своему телу и обращать внимание на все изменения, которые в нем происходят. Несмотря на то, что в большинстве случаев коронавирусная инфекция сопровождается довольно характерными клиническими признаками, например — утратой обоняния и вкуса, заболевание также может протекать в стертой или бессимптомной форме. Нужно быть внимательным и при первых подозрениях обратиться за консультацией к специалисту.
Источники
- Официальный интернет-ресурс для информирования населения по вопросам коронавируса (COVID-19) — Стопкоронавирус.рф — 2020 год.
- Официальный ресурс Министерства здравоохранения РФ об COVID-19.
- Минздрав России — Методические рекомендации «Особенности клинических проявлений и лечения заболевания, вызванного новой коронавирусной инфекцией (covid-19) у детей» — Версия 2 — 2020 год.
- Richardson S, Hirsch JS, Narasimhan M, et al. «Presenting Characteristics, Comorbidities, and Outcomes Among 5700 Patients Hospitalized With COVID-19 in the New York City Area» // JAMA — 2020.
- Abdul Mannan Baig, Areeba Khaleeq, Usman Ali, and Hira Syeda «Evidence of the COVID-19 Virus Targeting the CNS: Tissue Distribution, Host—Virus Interaction, and Proposed Neurotropic Mechanisms» // ACS Chemical Neuroscience — 2020.
- Han C, Duan C, Zhang S, Spiegel B, Shi H, Wang W, Zhang L, Lin R, Liu J, Ding Z, Hou X. «Digestive Symptoms in COVID-19 Patients With Mild Disease Severity: Clinical Presentation, Stool Viral RNA Testing, and Outcomes» // Am J Gastroenterol — 2020.
- Alimohamadi Y., Sepandi M., Taghdir M., Hosamirudsari H. Determine the most common clinical symptoms in COVID-19 patients: a systematic review and meta-analysis. //J Prev Med Hyg — 2020 — Vol.61 — № 3 — p.E304-E312.
Источник
