Хирургическое лечение синдрома грушевидной мышцы

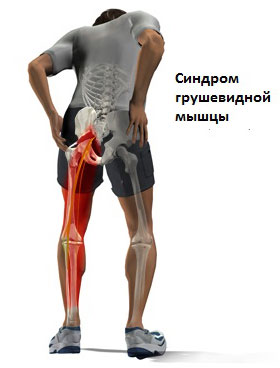
Грушевидная мышца – это небольшая мышца, расположенная в ягодичной области, напоминающая по форме грушу. Эта мышца функционально связывает между собой таз и бедро, принимая участие в движениях ноги во время ходьбы, а также в поддержании статических поз (например, в положении сидя нога на ногу).

Обновлено 15.09.2020
Вследствие того, что рядом с грушевидной мышцей проходит седалищный нерв, при ее избыточном сокращении возможно сдавление нерва, что приводит к появлению интенсивных болей от ягодицы до стопы. Основной задачей врача на первичном приеме является определение причин возникновения спазма, поиск основного источника болей (сама напряженная грушевидная мышца, сдавленный седалищный нерв, крестцово-подвздошное сочленение, органы малого таза, костная патология) и разработка правильного алгоритма лечения.
 Что такое синдром грушевидной мышцы?
Что такое синдром грушевидной мышцы?
В медицине под синдромом понимается совокупность признаков (симптомов), которые, как правило, сопровождают друг друга при определенном заболевании. У каждого заболевания есть свое «клиническое лицо», которое можно распознать при первичном осмотре или при проведении дополнительного обследования пациента. В состав синдрома грушевидной мышцы входят следующие симптомы:
- ноющие, тянущие мышечные боли в области крестца, ягодицы, паха, поясницы, усиливающиеся при активных движениях;
- стреляющие, жгучие боли и нарушение чувствительности, распространяющиеся от ягодицы до стопы, нарастающие при длительном пребывании в положении сидя на твердой поверхности или в глубоком мягком кресле;
- ограничение движений в крестцово-подвздошном сочленении, проявляющееся болями в области крестца при ходьбе, длительном пребывании в положении стоя.
Рассмотрим более подробно каждую из трех групп симптомов.
- Мышечные боли. Если грушевидная мышца так мала, почему ее спазм вызывает боли в таком обширном регионе? Причиной тому служит тот факт, что при спазме этой мышцы нарушается биомеханика тела – ограничивается амплитуда движений бедра, блокируется сустав, соединяющий таз и крестец. Для того, чтобы совершить такое привычное движение как шаг, требуется больше усилий со стороны мышц туловища и конечностей, что приводит к их перегрузке, спазму и появлению болей не только в ягодичной области, но и в бедре, паховой области, пояснице.
Известные исследователи мышечно-тонических синдромов Janet G. Travell и David G. Simons эмпирически описали характерные отраженные боли, возникающие при спазме грушевидной мышцы, локализующиеся во всей ягодичной области далеко за пределами самой мышцы, а также по задней поверхности бедра.
Природа таких болей до конца не определена, однако при расслаблении грушевидной мышцы они быстро исчезают, что позволяет рассматривать их отдельно от болевого синдрома, обусловленного спазмом соседних мышц.
- Нейропатические боли (боли вследствие сдавления седалищного нерва). Часто при появлении стреляющих болей в ноге пациент, да и врача тоже, думает: а не грыжа ли это? Действительно, при грыже межпозвонкового диска L5-S1, объединяющего последний крестцовый позвонок и крестец, характерно появление стреляющих болей по задней поверхности ноги. Однако при сдавлении структур, образующих спинномозговой корешок, боль распространяется от поясницы до стопы, усиливается при кашле и чихании, наклоне туловища вперед или в сторону боли.При сдавлении седалищного нерва грушевидной мышцей движения позвоночника, как правило, не ограничены, кашель и чихание не причиняют дополнительного страдания, а боль начинается от ягодицы и распространяется вниз по ноге. Так как в седалищном нерве проходят сенсорные (обеспечивающие чувствительность), двигательные (необходимые для выполнения движения) и вегетативные (питающие ткани) волокна, то при длительном сдавлении этого нерва грушевидной мышцей появляются нарушения чувствительности, слабость и атрофия мышц нижней конечности.
- Боли в области крестца или крестцово-подвздошного сочленения. Иногда основной жалобой может быть боль в области крестца, усиливающаяся при ходьбе. Это происходит при так называемом блоке крестцово-подвздошного сочленения, вызванного спазмом грушевидной мышцей, прикрепляющейся одним концом к крестцу, а другим к вертелу бедренной кости.Спазмированная мышца приводит к компрессии крестца и подвздошной кости, что частично или полностью блокирует движение в сочленении крестца и таза. В норме при каждом цикле шага таз «рисует восьмерку», левое и правое плечо которой должны совпадать по амплитуде.Это возможно при свободе движений в крестцово-подвздошных сочленениях. Напряжение грушевидной мышцы превращает элегантную походку в хромоту, лишая тело грации, заставляя человека шире ставить ноги во время ходьбы, сокращая при этом длину шага. «Восьмерка» становится неравномерной и асимметричной.
Случай из практики

Кандидат медицинских наук, остеопат, невролог, член экспертного совета международного института психосоматического здоровья.
Задать вопрос
Пациентка Н. 73 лет обратилась с жалобами на интенсивные боли в области левой ягодицы, распространяющиеся по задней поверхности левой ноги, возникающие в положении стоя или сидя на жестком сидении. 5 лет назад перенесла операцию по эндопротезированию левого тазобедренного сустава. 2 года назад появились боли в ягодице. Неоднократно обращалась к мануальному терапевту, регулярно занималась лечебной гимнастикой в центре Бубновского.
На фоне лечения у мануального терапевта и занятий ЛФК отмечалачь незначительная положительная динамика. При остеопатическом осмотре ввявлено анатомическое укорочение левой ноги 2,5-3 см. Проведено 3 сеанса остеопатического лечения, рекомендовано постоянное использование подпяточника под левую стопу и набойки на каблук левой туфли.
После остеопатического лечения и ортопедической коррекции неравной длины ног болевой синдром в области ягодицы регрессировал. Низкая эффективность мануальной терапии и лечебной гимнастики обусловлена игнорированием такого важного фактора, поддерживающего боль, как анатомическое укорочение левой ноги.
Причины появления заболевания.
При появлении первых симптомов мы часто недоумеваем, почему это произошло именно с нами. Зачастую мы не совершаем непривычных действий, не поднимаем сверхтяжелых грузов, не пребываем целый день в вынужденном положении.
 На самом деле у каждого из нас есть адаптационный резерв тела, благодаря которому мы долгое время не замечаем избыточного напряжения в мышцах, которые могут работать на пределе своих возможностей годами. Но наступает такой момент, когда мышца говорит нам на языке боли: «хозяин, я больше не могу работать в таком режиме». Мышечный спазм, сопровождающийся болью, — это крик мышцы о помощи.
На самом деле у каждого из нас есть адаптационный резерв тела, благодаря которому мы долгое время не замечаем избыточного напряжения в мышцах, которые могут работать на пределе своих возможностей годами. Но наступает такой момент, когда мышца говорит нам на языке боли: «хозяин, я больше не могу работать в таком режиме». Мышечный спазм, сопровождающийся болью, — это крик мышцы о помощи.
Причиной появления боли может быть одно неловкое движение, но история проблемы уходит в далекое прошлое, потому что раньше мы просто не замечали напряжения в мышце и не могли принять профилактических мер с целью предотвращения клинически значимой патологии. Поэтому целесообразнее сначала рассмотреть предпосылки появления избыточного напряжения грушевидной мышцы, а затем уже непосредственные причины появления синдрома грушевидной мышцы.
Знание функции мышцы позволяет определить потенциальные состояния, которые могут привести к ее избыточной нагрузке, называемые факторами риска. Грушевидная мышца участвует в наружной ротации ноги, то есть повороте переднего отдела стопы наружу при выпрямленной ноге.
Если согнуть ногу в тазобедренном суставе на 90 градусов, то эта мышца будет участвовать в отведении бедра, то есть перемещении колена наружу. Грушевидная мышца – это один из главных стабилизаторов тазобедренного сустава, предотвращающая избыточные движения при перемещении по скользким и наклонным поверхностям, пересеченной местности.
Основные факторы риска развития синдрома грушевидной мышцы
- Плоскостопие. При продольном плоскостопии происходит уплощение медиального (внутреннего) свода стопы, что приводит к пронации (внутреннему развороту) переднего отдела стопы. Мы помним, что грушевидная мышца поворачивает ногу наружу, то есть при плоскостопии вынуждена принимать на себя большую нагрузку, оказывая противодействие силам, стремящимся развернуть стопу и всю нижнюю конечность внутрь. Так как плоскостопие крайне редко бывает симметричным, то больше подвержена спазму грушевидная мышца на стороне более уплощенной стопы.
- Укорочение ноги. Функциональное или анатомическое укорочение нижней конечности приводит к асимметричной позиции таза и возникновению функционального блока в крестцово-подвздошном сочленении. Для компенсации нарушенной статики тела и стабилизации таза грушевидная мышца со стороны укороченной конечности вынуждена находиться в состоянии большего напряжения, что служит предпосылкой к возникновению синдрома грушевидной мышцы.
- Сколиотическая деформация позвоночника. Формирование сколиотических дуг позвоночника неизбежно влияет на положение таза и крестца, что сопровождается асимметричным напряжением мышц туловища и нижних конечностей и является предпосылкой к возникновению мышечно-тонических синдромов различной локализации.
- Коксартроз. Артроз тазобедренного сустава приводит к рефлекторному спазму мышц, участвующих в движении бедренной кости относительно таза. Так как грушевидная мышца – стабилизатор тазобедренного сустава, она неизбежно сокращается и может привести к развитию синдрома грушевидной мышцы.
- Патология органов малого таза. Любые объемные процессы в области малого таза (опухоли, аневризмы, абсцессы) способны привести к формированию рефлекторного спазма грушевидной мышцы. Об этом необходимо помнить и при наличии сопутствующих жалоб и симптомов со стороны органов малого таза, а также при нетипичных проявлениях синдрома грушевидной мышцы.
Непосредственные причины возникновения спазма грушевидной мышцы (возможно, вы узнаете себя в одной из представленных ситуаций)
- попытка предотвратить падение (поскользнулся на скользкой поверхности, чудом удержал равновесие, не упал, но спустя несколько часов появилась боль в крестце);
- длительное пребывание в вынужденной позе стоя широко расставив ноги, совершая физическую нагрузку (разгружал товар для стабилизации таза широко расставив ноги, перемещая груз сверху вниз, сначала почувствовал напряжение в пояснице и тазу, потом появились боли в ягодице);
- монотонное выполнение повторяющихся непривычных действий, к которым человек не был адаптирован (сажал/копал на даче картошку, решил за один день все закончить, а на следующее утро почувствовал сильную боль в ягодице);
- сильное интенсивное сокращение мышцы в высоком темпе при изменившихся условиях (раньше бегал по дорожке в зале, все было хорошо, но вот решил пробежаться по лесу и на следующий день появились боли в бедре и ягодице);
- длительное пребывание в положении сгибания ног в тазобедренных суставах с раздвинутыми коленями (всю беременность не было проблем с тазом, но после затяжных родов еле встала с кушетки, шла и ногу подволакивала, была боль в ягодице и отдавала в ногу);
- непосредственная травма ягодичной области (после ДТП серьезных травм, к счастью, не получил, удар был боковой со стороны водителя; сразу не почувствовал, но через пару дней стали беспокоить боли в ягодичной области);
- длительное фиксированное положение ноги (решили поехать с семьей в Сочи на автомобиле, чтобы время сэкономить решил без остановок ехать, за рулем просидел 18 часов, выхожу из машины, а нога словно не моя, онемела и болит).
Как лечить синдром грушевидной мышцы.
Медикаментозное лечение.
Для снижения выраженности мышечного спазма традиционно назначают миорелаксанты (мидокалм, сирдалуд, баклофен). В случае выраженного болевого синдрома могут применяться нестероидные противовоспалительные препараты (диклофенак, аэртал, мелоксикам, мовалис), а также проводиться медикаментозные блокады грушевидной мышцы (местные анестетики, гормональные препараты, витамин В12).
Применение медикаментозного лечения оправдано как средство скорой помощи для купирования острого болевого синдрома. Основное лечение должно быть направлено на модификацию факторов риска и устранение непосредственных причин возникновения спазма грушевидной мышцы.
Физиотерапия.
Традиционно при синдроме грушевидной мышцы назначают лазеротерапию (HILT), магнитотерапию, фонофорез с гидрокортизоном. Одним из наиболее эффективных физиотерапевтических методов является ударно-волновая терапия.
Хирургическое вмешательство.
По современным данным при синдроме грушевидной мышцы хирургическое лечение обладает сомнительной эффективностью. На сегодняшний день от него практически полностью отказались.
Мануальная терапия.
Мануальная терапия может быть использована для мобилизации крестцово-подвздошного сочленения. Также в арсенале мануального терапевта есть техники постизометрической релаксации грушевидной мышцы, более эффективные чем самостоятельная растяжка мышцы.
Лечебная физкультура.
Лечебная физкультура показана всем пациентам с синдромом грушевидной мышцы как важное дополнение к назначенному врачом лечению. Упражнения на расслабление грушевидной мышцы закрепляют терапевтический эффект и при регулярном выполнении служат профилактикой появления повторных эпизодов болей.
Лечение синдрома грушевидной мышцы у остеопата.
Остеопат способен комплексно оценить клиническую ситуацию, проанализировать все факторы риска, провести глобальную коррекцию состояния опорно-двигательного аппарата, при необходимости подключить к лечению смежных специалистов (травматолога-ортопеда, подиатра, ревматолога) для достижения положительного эффекта. Определение ведущей причины формирования синдрома грушевидной мышцы – приоритетная задача остеопата. Без этого невозможно добиться устойчивого терапевтического результата.
Заключение.
Синдром грушевидной мышцы – это не просто банальный мышечный спазм, а яркая иллюстрация срыва адаптационных ресурсов тела. Перед врачом стоит важная задача не просто победить боль при помощи таблетки или блокады, но определить предрасполагающие факторы и причину формирования спазма.
Для этого необходимо знать биомеханику (наука о движении тела), постурологию (наука о позе), неврологические аспекты регуляции мышечного тонуса. Все эти компетенции объединяет в себе врач остеопат. Поэтому при подозрении на синдром грушевидной мышцы в первую очередь следует обращаться именно к остеопату.

Вадим Иванов
Кандидат медицинских наук, остеопат, невролог, член экспертного совета международного института психосоматического здоровья.

Пациентам

Пациентам
Туннельная невропатия малоберцового нерва
При прохождении нервов в мягких тканях или в непосредственной близости от костных структур существуют уязвимые места или туннели, где нерв может сдавливаться, поэтому ущемление нерва в этих зонах называют туннельной (капканной, компрессионной) невропатией. У малоберцового нерва тоже есть такое уязвимое место. Но сначала давайте определимся, что это за нерв и где он проходит.
Читать далее »

Пациентам
Синдром грушевидной мышцы
Грушевидная мышца – это небольшая мышца, расположенная в ягодичной области, напоминающая по форме грушу. Эта мышца функционально связывает между собой таз и бедро, принимая участие в движениях ноги во время ходьбы, а также в поддержании статических поз (например, в положении сидя нога на ногу).
Читать далее »
Источник
Синдром грушевидной мышцы. Лечение
Боль в ягодице, с иррадиацией вниз по ноге, обычно называют пояснично-крестцовым радикулитом. Наиболее часто, причиной радикулита является раздражение спинномозговых нервов в области позвоночника. Иногда воздействие на нервы располагается ниже позвоночника вдоль ноги. Одной из возможных причин может быть синдром грушевидной мышцы. Синдром грушевидной мышцы может быть достаточно болезненным, но как правило, не представляет большой опасности и редко приводит к необходимости оперативного лечения. В большинстве случаев, удается вылечить этот синдром с использованием консервативных методов лечения (ФТО, ЛФК, блокады).
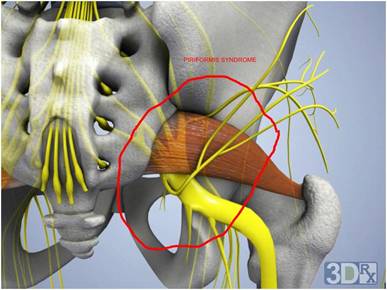
 Спинномозговые нервы в поясничном отделе выходят из позвоночника и часть из них, соединяясь формирует седалищный нерв. Седалищный нерв выходит из таза через большое седалищное отверстие .Грушевидная мышца начинается в тазу. Она прикреплена к крестцу (треугольному костному образованию), располагающемуся между костями таза и в основании позвоночника. Соединение крестца к тазовым костям формирует илеосакральные суставы. Вторая часть грушевидной мышцы крепится сухожилием к большому вертелу бедренной кости. Грушевидная мышца является одной из группы мышц, отвечающих за наружную ротацию бедра и ноги. Это означает, что мышца помогает повернуть стопу и ногу в сторону и наружу.
Спинномозговые нервы в поясничном отделе выходят из позвоночника и часть из них, соединяясь формирует седалищный нерв. Седалищный нерв выходит из таза через большое седалищное отверстие .Грушевидная мышца начинается в тазу. Она прикреплена к крестцу (треугольному костному образованию), располагающемуся между костями таза и в основании позвоночника. Соединение крестца к тазовым костям формирует илеосакральные суставы. Вторая часть грушевидной мышцы крепится сухожилием к большому вертелу бедренной кости. Грушевидная мышца является одной из группы мышц, отвечающих за наружную ротацию бедра и ноги. Это означает, что мышца помогает повернуть стопу и ногу в сторону и наружу.
Проблемы в грушевидной мышце могут влиять на седалищный нерв. Это происходит потому, что седалищный нерв проходит под грушевидной мышцей (иногда проходит через мышцу) и выходит из таза. Воспаление или спазм грушевидной мышцы могут воздействовать на седалищный нерв и вызывать симптомы радикулита.
Причины и симптомы
Симптомы ишиаса появляются вследствие раздражения седалищного нерва. До сих пор непонятно, почему грушевидная мышца начинает воздействовать на нерв. Многие считают, что это происходит, когда грушевидная мышца спазмируется и начинает придавливать нерв к тазовой кости. В некоторых случаях, грушевидная мышца повреждается в результате падения на ягодицы. Кровотечение внутри мышцы и вокруг, в результате травмы, приводит к появлению гематомы. Грушевидная мышца воспаляется и начинает давить на нерв. Гематома постепенно рассасывается, но спазм мышцы сохраняется.
Спазм мышцы продолжает вызывать воздействие на нерв. По мере регенерации, часть мышечных волокон заменяется рубцовой тканью, обладающей меньшей эластичностью, что может приводить к уплотнению мышечной ткани мышцы (это тоже может быть фактором давления на нерв).
 Чаще всего, синдром грушевидной мышцы проявляется болью по задней поверхности бедра (в ягодице). Как правило, боль бывает с одной стороны (но иногда ощущения могут быть с обеих сторон). Боль может иррадиировать в стопу, напоминая симптоматику грыжи диска поясничного отдела позвоночника. Нарушения чувствительности и слабость в ноге бывают крайне редко. У некоторых пациентов может быть ощущение покалывания в ноге.
Чаще всего, синдром грушевидной мышцы проявляется болью по задней поверхности бедра (в ягодице). Как правило, боль бывает с одной стороны (но иногда ощущения могут быть с обеих сторон). Боль может иррадиировать в стопу, напоминая симптоматику грыжи диска поясничного отдела позвоночника. Нарушения чувствительности и слабость в ноге бывают крайне редко. У некоторых пациентов может быть ощущение покалывания в ноге.
Пациентам не комфортно сидеть и они стараются избегать сидения. А если приходится садиться, то они приподнимают больную сторону, а не садятся не ровно.
Диагностика
Диагностика начинается с истории заболевания и физикального осмотра врачом. Врачу необходимо выяснить симптоматику, что вызывает изменение болевого синдрома (нагрузки, положение тела). Кроме того, имеет значение наличие травм в анамнезе и сопутствующей патологии (например, артрита). Затем врач проверит осанку, походку и локализацию боли. Будет проверена чувствительность, рефлекторная активность потому, что подчас, трудно дифференцировать боль, исходящую из илеосакрального сустава от боли позвоночного генеза. При подозрении на инфекцию или заболевание суставов возможно назначение лабораторных исследований крови, мочи.
Рентгенография – позволяет определить степень дегенеративных изменений в илеосакральных суставах и в позвоночнике.
МРТ позволяет более детально визуализировать морфологические изменения в области таза и в позвоночнике. Существует также специальный метод исследования называемый нейрографией, который позволяет визуализировать нервы. Это становится возможным при наличие специальных программ на компьютерах МРТ и позволяет увидеть зоны раздражения по ходу нерва.
 Радиоизотопное сканирование необходимо в случаях подозрения на инфекционное или онкологическое заболевание.
Радиоизотопное сканирование необходимо в случаях подозрения на инфекционное или онкологическое заболевание.
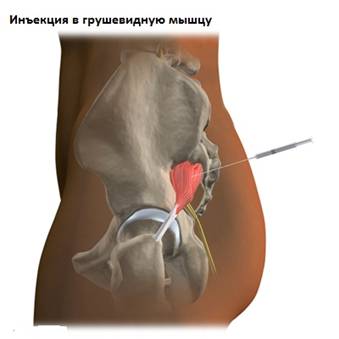
Наиболее достоверным способом диагностики синдрома грушевидной мышцы является диагностическая инъекция анестетика в мышцу. Введение лучше проводить под контролем рентгена или КТ. Исчезновение болей после инъекции местного анестетика в мышцу является подтверждение диагноза «синдром грушевидной мышцы».
Лечение
В основном, применяются консервативные методы лечения. В некоторых случаях, симптоматика исчезает сама, и врач только наблюдает за состоянием пациента.
Медикаментозное лечение. Как правило, это назначение противовоспалительных препаратов ( таких как ибупрофен, парацетамол и другие препараты этой группы).
Физиотерапия. Применяются различные физиотерапевтических процедуры (ультразвук, УВЧ, электрофорез и т.д.) для того, чтобы снять спазм грушевидной мышцы.
Мануальная терапия и массаж. Специальные техники глубокого воздействия на мышцы позволяют вернуть эластичность грушевидной мышце.
ЛФК. Целью физических упражнений является растяжение спазмированной грушевидной мышцы. В дальнейшем, упражнения необходимы для укрепления мышечных групп и профилактику появления синдрома.
Блокады. Введение в мышцу местного анестетика позволяет блокировать боль, а сочетание с стероидом (дексазон) уменьшить воспаление.
Лечение ботоксом. В некоторых случаях, практикуется введение ботокса в грушевидную мышцу. Но эффект длится всего несколько месяцев.
Автор: В.И. Дикуль
Источник
