Хронический болевой синдром головной боли
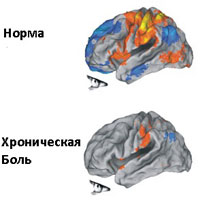
У большинства время от времени возникает головная боль. Но если вас более 15 дней в месяц беспокоит эта проблема, речь о хронической головной боли.
И это серьезный повод для обращения к врачу.
Постоянные головные боли очень сильно сказываются на вашей трудоспособности и качестве жизни.
Своевременная диагностика, агрессивное начальное лечение и постоянное наблюдение у специалиста могут помочь вам в долговременной перспективе.
Причины хронических головных болей
Причины многих случаев хронической головной боли не до конца понятны. Истинная (первичная) хроническая головная боль вызвана неизвестными первопричинами.
Возможные пусковые механизмы первичной головной боли включают:
• Необычно сильный ответ на болевые сигналы.
• Неправильная работа участка мозга, который подавляет болевые сигналы.
В других случаях хронические головные боли могут быть вызваны различными заболеваниями и состояниями, среди которых:
• Воспаление мозговых сосудов (васкулит).
• Разрыв или закупорка артерий мозга (инсульт).
• Слишком высокое или пониженное внутричерепное давление.
• Инфекции, такие как менингит.
• Черепно-мозговая травма.
• Опухоли мозга.
Парадокс, но многие люди, страдающие головными болями, на самом деле просто испытывают обратный эффект от постоянного приема анальгетиков. Если вы принимаете обезболивающие препараты чаще 3 раз в неделю (или 9-10 раз в месяц), то у вас есть серьезный риск развития медикаментозной головной боли.
Факторы риска хронических головных болей
Есть множество факторов риска, ассоциируемых с головными болями, включая:
• Тревожность.
• Депрессия.
• Нарушение сна.
• Храп.
• Ожирение.
• Переутомление.
• Злоупотребление кофеином.
• Злоупотребление анальгетиками.
• Положение тела, связанное с напряжением шеи.
Симптомы хронических головных болей
По определению, хронические головные боли должны беспокоить больного более 15 дней в месяц, в течение как минимум 3 месяцев подряд. Чтобы отнести их к первичным, или истинным головным болям, они не должны быть результатом другого заболевания (по итогам всестороннего обследования). Хронические головные боли разделяются по своей продолжительности – более 4 часов в день или менее 4 часов.
Длительные головные боли наблюдаются чаще, и их можно классифицировать так:
• Хроническая мигренозная головная боль.
• Хроническая головная боль напряжения.
• Вновь возникшая персистирующая головная боль.
• Гемикрания континуа.
Итак, остановимся кратко на каждом из этих типов:
1. Хроническая мигренозная головная боль.
Эти головные боли развиваются из эпизодов мигрени без ауры. По рекомендациям американских специалистов, чтобы вам поставили диагноз хроническая мигрень, у вас должны не менее 15 дней в месяц возникать приступы мигрени или головной боли напряжения. Вдобавок, более 8 дней в неделю у вас должны возникать указанные ниже симптомы. Для хронической головной боли характерны:
• Боль только в одной половине головы.
• Ощущение биения, пульсации в голове.
• Боль бывает сильной или средней интенсивности.
• Боль усиливается при незначительной физической активности.
Хронические мигренозные боли вызывают одно из следующих явлений:
• Тошнота, иногда доходящая до рвоты.
• Повышенная чувствительность к свету и звуку.
Есть еще один критерий, по которому можно определить мигрень. Если головная боль отвечает на лекарственные препараты группы триптанов (Суматриптан, Антимигрен) или алкалоидов спорыньи (Номигрен), то, скорее всего, это мигрень.
2. Хроническая головная боль напряжения.
Такая боль начинается с редких эпизодов головной боли напряжения. Эти эпизоды могут длиться по несколько часов. Хроническая головная боль напряжения должна иметь, по крайней мере, две из перечисленных ниже характеристик:
• Боль слабая или умеренная.
• Боль в обеих половинах головы.
• Ощущение давления и стягивания головы, но не пульсации.
• Боль не обостряется при легкой физической активности.
Вдобавок, головная боль напряжения может вызывать или незначительную тошноту, или гиперчувствительность к свету и звуку.
3. Вновь возникшая персистирующая головная боль.
Эти головные боли становятся постоянными уже через пару дней с того момента, как вы впервые почувствовали их. Вновь возникшая персистирующая головная боль обычно умеренной интенсивности, возникает в обеих половинах головы и не вызывает ощущения пульсации, характерного для мигрени.
4. Гемикрания континуа.
Эта головная боль возникает только в одной половине головы, причем сторона никогда не меняется.
Для такой боли характерны:
• Ежедневные боли, без периодов облегчения.
• Умеренная интенсивность, с возможными пиками сильной боли.
• Хороший ответ на противовоспалительный препарат индометацин (Метиндол).
• Гемикрания иногда дает очень сильную боль, напоминающую мигрень.
Кроме того, гемикрания континуа вызывает хотя бы один из таких симптомов:
• Слезотечение или покраснение глаза с больной стороны.
• Опущение века или сужение зрачка.
• Заложенность носа или ринорея.
Когда следует обратиться к врачу?
Редкие эпизоды головной боли – это обычное, очень распространенное явление. Но, несмотря на это, очень важно всегда относиться к головной боли серьезно.
Обратитесь к своему врачу в таких случаях:
• У вас возникает более одного эпизода головной боли в неделю.
• Вы принимаете анальгетики против головной боли чаще 1 раза в неделю.
• Вам нужно превышать обычную дозу анальгетика, чтобы снять боль.
• Характер вашей головной боли по какой-то причине изменился.
• Ваша головная боль усугубилась.
Внимание! Немедленно обратитесь за медицинской помощью в следующих случаях:
• Внезапная и нестерпимая головная боль.
• Боль последовала после травмы головы, даже через несколько часов.
• Боль ухудшается, несмотря на прием обезболивающих средств.
• Боль сочетается с повышением температуры, скованностью в шее, помутнением сознания, двоением в глазах, слабостью, онемением тела, нарушением речи.
Диагностика хронических головных болей
Ваш врач вначале проведет внимательный физический осмотр, чтобы проверить вас на признаки тех или иных болезней, дающих головную боль. В том случае, если причина головной боли остается неопределенной, вам может понадобиться анализ крови, мочи и ряд диагностических процедур. Иногда больным назначают компьютерную томографию (КТ) и магнитно-резонансную томографию (МРТ) головы, что позволяет увидеть опухоли, анатомические аномалии или очаги инфекции. Электроэнцефалография (ЭЭГ) также может помочь при диагностике опухолей мозга, травм и воспаления.
Лечение хронических головных болей
Лечение первоначального заболевания обычно прекращает головные боли. Если во время обследования не выявлено никаких возможных первопричин, то лечение фокусируется на купировании боли и предотвращении приступов. Конкретные стратегии профилактики головной боли значительно отличаются. Это зависит от типа головной боли и ряда других моментов. Если вы уже принимаете обезболивающие препараты чаще 3 дней в неделю, то первым шагом должна стать именно отмена этих препаратов.
Когда вы будете готовы начать профилактическое лечение, врач порекомендует вам такие варианты:
1. Антидепрессанты.
Трициклические антидепрессанты, такие как нортриптилин (Памелор), могут использоваться в лечении хронической головной боли. Эти медикаменты также помогают при депрессии, тревожности и расстройствах сна, часто сопровождающих головные боли. Другие антидепрессанты, включая ингибиторы обратного захвата серотонина (флуоксетин), могут быть также полезны в лечении боли и сопутствующей депрессии.
2. Бета-блокаторы.
Эти препараты, обычно используемые для лечения гипертонической болезни, могут быть главным средством для профилактики эпизодов мигрени. К группе бета-блокаторов относятся атенолол (Тенормин, Атенол), метопролол (Корвитол, Лопрессор), пропранолол (Индерал) и другие. Иногда бета-блокаторы назначают в комбинации с антидепрессантами, и обычно эта комбинация более эффективна, чем каждый из этих препаратов по отдельности.
3. Противосудорожные препараты.
Некоторые противосудорожные препараты способны предотвращать приступы мигрени. Эти лекарства могут быть использованы для профилактики хронических ежедневных головных болей. Выбор достаточно широкий: габапентин (Тебантин), топирамат (Топамакс) и производные вальпроевой кислоты, такие как Депакот.
4. Нестероидные противовоспалительные средства (НПВС).
НПВС – это очень обширная группа препаратов, которые обладают обезболивающим и противовоспалительным, а иногда и выраженным жаропонижающим действием. Безрецептурный препарат напроксен (Налгезин) может быть полезен при головной боли, особенно если вы переживаете головные боли после отмены других анальгетиков. НПВС также могут использоваться в случаях периодических, редких головных болей слабой и средней интенсивности.
5. Ботулотоксин типа А.
Токсин ботулизма типа А, один из самых сильных биологических ядов, показал свою эффективность в лечении хронических головных болей у некоторых людей. Инъекции ботулотоксина могут стать ценной находкой для тех людей, которые не переносят ежедневный прием «традиционных» медикаментов.
Стоит заметить, что, несмотря на широкий выбор вариантов лечения, некоторые случаи оказываются резистентными ко всем перечисленным лекарствам.
Нетрадиционные методы лечения хронических головных болей
Для многих людей нетрадиционные методы лечения, которые пока не были одобрены научной медициной, становятся весьма полезным дополнением, а то и основой лечения. Но здесь важно проявлять осторожность, доверять только надежным источникам и всегда консультироваться с врачом. Не каждый нетрадиционный метод лечения может быть безопасным и эффективным в вашем случае.
Применяемые на Западе нетрадиционные методы лечения головной боли включают:
1. Иглоукалывание (акупунктура).
Это древняя восточная техника, при которой используются тончайшие иглы, влияющие на определенные рефлекторные точки тела человека. Исследования показывают, что акупунктура помогает уменьшить интенсивность и частоту приступов головной боли.
2. Метод биологической обратной связи.
Метод биологической обратной связи может быть очень полезен в лечении хронических головных болей. Используя этот метод, вы можете научиться контролировать боль, и даже управлять такими функциями организма, как пульс или мышечный тонус.
3. Медитация.
Практикуя медитацию, вы сможете достигать физического и эмоционального расслабления. Эта техника помогает отдохнуть и полностью снять стресс – один из главных триггеров головной боли.
4. Массаж.
Давно доказано, что массаж снимает стресс, облегчает боль и способствует релаксации. Ценность массажа для лечения головной боли недостаточно определена, но эта приятная процедура поможет расслабить мышцы спины, плеч, шеи и задней части головы.
5. Электрическая стимуляция затылочного нерва.
Для этой процедуры больному имплантируется миниатюрное электрическое устройство, которое располагают рядом с затылочным нервом. Устройство посылает нерву заданные электрические импульсы, что способствует облегчению боли. Этот подход в лечении головных болей все еще экспериментальный, но он уже показал обнадеживающие результаты.
6. Травяные добавки, витамины и минералы.
Есть свидетельства того, что некоторые растения, в том числе пиретрум девичий, могут предотвращать приступы мигрени и уменьшать их интенсивность.
Высокие дозы рибофлавина (витамин В2) также могут предотвращать мигрень, устраняя дефицит этого витамина в нервных клетках.
Коэнзим Q10 может быть полезен некоторым больным (доступен в форме пищевых добавок). Пероральный прием сульфата магния в некоторых исследования продемонстрировал эффективность, но мнения ученых расходятся.
Обязательно проконсультируйтесь с врачом, прежде чем начать принимать что-либо из вышеперечисленного. Не принимайте пиретрум и высокие дозы витамина В2 в период беременности!
Осложнения хронических головных болей
Если вы страдаете хроническими головными болями, у вас значительно выше риск развития депрессии, тревожных расстройств, нарушений сна и других психических и физических проблем.
Профилактика хронических головных болей
Нужно многое изменить в своей повседневной жизни, чтобы предотвратить приступы головной боли, а именно:
1. Избегайте опасных триггеров.
Если вы не знаете, что именно провоцирует у вас головную боль, начните вести дневник. Включайте в него все детали о своей головной боли:
• Когда началась боль?
• Что вы делали в этот момент?
• Что вы ели в этот день?
• Как вы спали накануне?
• Был ли у вас стресс?
• Как долго длилась боль?
• Что помогло ее облегчить?
Каждый раз отвечайте на все перечисленные вопросы, и очень скоро вы сможете вычислить опасные для вас триггеры. Более того, эти записи будут очень полезны для врача, если вы обратитесь по поводу своей боли.
2. Избегайте злоупотребления анальгетиками.
Прием анальгетиков (даже безрецептурных) более 2 раз в неделю может участить приступы и усилить ваши головные боли. Это кажется невероятным, но это факт. Если вам приходится часто принимать анальгетики, то, возможно, самое время обратиться к специалисту, а не продолжать самолечение.
3. Хорошо высыпайтесь.
Среднестатистический взрослый человек нуждается в 8 часах здорового ночного сна. Кроме того, лучше всего в одно и то же время ложиться спать и просыпаться, то есть соблюдать определенный режим.
4. Не пропускайте приемы пищи.
Начинайте каждый свой день со здорового завтрака. Устраивайте себе ланч и обед примерно в одно и то же время, не пропуская и не откладывая. Избегайте любых напитков и блюд, которые содержат кофеин и другие вещества, способные спровоцировать головную боль.
5. Регулярно занимайтесь физически.
Ежедневная аэробика может не только улучшить ваше здоровье и трудоспособность, но и побороть стресс. Если врач разрешил, выберите любой вид спорта, который вам нравится – велосипед, плавание, бег. Подвижные упражнения – именно то, что нужно для здоровья, долголетия и прекрасного самочувствия.
6. Снижайте уровень стрессов.
Стресс – это один из самых важных триггеров головной боли, особенно у деловых людей. Будьте собраны. Не поддавайтесь панике. Планируйте все свои дела наперед. Оставайтесь позитивными.
7. Расслабляйтесь.
Попробуйте йогу, медитацию и другие упражнения для релаксации. Позволяйте себе полностью отдохнуть от своих проблем. Съездите на природу, послушайте музыку, почитайте или примите горячую ванну.
8. Откажитесь от кофеина.
Действительно, некоторые комбинированные препараты от головной боли содержат кофеин, который усиливает их обезболивающее действие. Но злоупотребление кофеином может вызывать головную боль. Попробуйте отказаться от лишней чашечки кофе, или избегайте кофеина вовсе. Посмотрите, как это скажется на вашем самочувствии.
Константин Моканов: магистр фармации и профессиональный медицинский переводчик
Источник

Боль всегда даст о себе знать. Боль может быть жгучей как после ожога или в виде укола иглой, так и тупой, как боли в области лба после рабочего дня. Боль может также резко ограничить движения, например боль в пояснице после подъема тяжести. Боль в норме является защитной функцией организма и помогает предотвратить повреждение организма. Но в некоторых случаях боль теряет защитную функцию и значительно ухудшает качество жизни. Боль это чувство, которое имеет сложную структуру, и восприятие боли очень различается у разных людей, даже при одинаковых повреждениях или состояниях.
В 1931 году французский медик Альберт Швейцер писал: «Боль является более страшным наказанием человечества, чем даже сама смерть». На сегодняшний день, боль (особенно хроническая) стала универсальным состоянием и серьезной проблемой, как для самого человека, так и для семьи, друзей, и дорогостоящей проблемой здравоохранения, которое должно оказывать поддержку человеку, страдающему как от физических, так и эмоциональных последствий боли.
Древние цивилизации, которые оставили о себе информацию надписями на камнях свидетельствуют о том, что для лечения боли люди использовали тепло, воду, давление и солнечный свет. Боль древние люди объясняли силами зла (демонами, магией) и поэтому лечением боли занимались шаманы, жрецы, колдуны, которые использовали травы, обряды и церемонии для купирования боли.
Жители Греции и Рима были первыми, кто начал связывать восприятие боли с мозгом и нервной системой. Но наибольший расцвет эта идея получила только в средневековье в эпоху Ренессанса-1400-1500 г. Леонардо, да Винчи и его современники пришли к выводу, что мозг это главный орган, ответственный за ощущения. Да Винчи также разработал теорию, что спинной мозг передает ощущения в мозг.
В 17 и 18 веках, изучение организма человека и чувств по-прежнему является источником непознанного для ученых людей. В 1664 году французский философ Рене Декарт описал то, что по сей день еще иногда называют “болевой путь “. Декарт показал, что болевые ощущения в ногах доходят до мозга и производят эффект сопоставимый со звоном колокола.
В 19 веке, изучение боли становится научным, и появились более четкие способы лечения болей. Врач обнаружили, что такие препараты как морфин, кодеин, кокаин могут быть использованы для лечения боли. Со временем изучение наркотиков привело к созданию такого препарата как аспирин, который не имеет такого побочного эффекта как привыкание, характерного для наркотиков. Через некоторое время были разработаны как препараты для общей, так и местной анестезии, что позволило проводить операции безболезненно. Только в 21 веке стали появляться системные объяснения болевых проявлений.
Что такое боль? Международная ассоциация по изучению боли определяет ее как: неприятное сенсорное и эмоциональное переживание, связанное с реальным или потенциальным повреждением ткани или описанием в терминах такого повреждения.
Как правило, различают два основных типа болей, острые боли и хронические боли, и они сильно отличаются друг от друга
- Острая боль, чаще всего, является результатом заболеваний, воспаления или повреждения тканей. Этот тип боли обычно возникает внезапно, например, после травмы или операции, и может сопровождаться беспокойством или эмоциональным истощением. Причину острой боли, как правило, удается диагностировать и лечить, и боль регрессирует в течение определенного периода времени. В некоторых случаях, боль может стать хронической.
- Хроническая боль как полагают, представляет саму болезнь. Боль может усугубляться окружающими и психологическими факторами. Хроническая боль сохраняется в течение более длительного периода времени, чем острая боль и устойчива к большинству медицинских назначений. Как правило, хроническая боль создает серьезные проблемы для пациента. У человека может быть два или более одновременно существующих хронических болевых синдрома. Такие синдромы могут включать в себя: синдром хронической усталости, эндометриоз, фибромиалгия, воспалительные заболевания кишечника, интерстициальный цистит, дисфункция височно-нижнечелюстного сустава. Не исключено что эти синдромы общую причину.
Сотни болевых синдромов составляют спектр болей. Существуют самые безвредные, мимолетные ощущения боли, такие как укол иголкой. В тоже время существуют интенсивные боли как, например, при родах или сердечном приступе или при трамве. Кроме того, боли могут сопровождать раковые заболевания или последствия тяжелой травмы головы или спинного мозга.
Чаще всего болевые синдромы обусловлены следующими заболеваниями.
Арахноидиты это состояние, при котором происходит воспаление паутинной оболочки головного мозга. Причиной развития арахноидита могут быть инфекции или травмы. Арахноидит может приводить к развитию головных болей, которые могут быть как эпизодическими, так и постоянными.
Артриты. Миллионы людей страдают от воспалительных заболеваний, таких как остеоартрит, ревматоидный артрит, анкилозирующий спондилит, и подагра. Эти заболевания характеризуются болями в суставах.
Многие другие воспалительные заболевания мягких тканей вызывают развитие болевых проявлений, например тендиниты, бурситы, миозиты.
Боль в спине (в том числе хроническая) является наиболее частым болевым синдромом и является своеобразной платой за блага цивилизации и малоподвижный образ жизни. Боль в спине, которая иррадиирует в ногу называется люмбоишалгией. Как правило, боли в спине обусловлены проблемами в межпозвонковых дисках. Изменения в дисках (грыжи, протрузии дисков) приводят к воздействию на нервные структуры и появлению болей. Спондилолистез также может быть причиной болевого синдрома, так как при этом состоянии происходит смещение одного позвонка по отношению к другому и воздействие на нервные структуры, что приводит к развитию болей.
Радикулопатия также является одной из причин болей и обусловлена компрессией нервного корешка.
Спинальный стеноз представляет собой сужение спинномозгового канала. Чаще всего стеноз спинномозгового канала обусловлен возрастными изменениями и проявляется болями в ногах и слабостью в ногах.
Боль при ожогах может быть очень интенсивной и создавать большие проблемы для медицинских работников, так как иногда очень сложно купировать такие болевые проявления. Ожоги 1 степени являются наименее тяжелыми; при ожогах третьей степени боль может быть мучительной и сохраняться даже после заживления ожога и стать хронической болью.
Боль при онкологических заболеваниях (рак, саркома) может быть обусловлена как непосредственным воздействием на ткани (по мере роста опухоли, или метастазов), так и интоксикацией организма, связанной с опухолевым процессом. В большинстве случаев боли обусловленные опухолями можно значительно уменьшить.
Головные боли беспокоят миллионы людей. Существует три наиболее часто встречающихся типа хронической головной боли: мигрени, кластерные головные боли и головные боли напряжения.
- Мигрень характеризуется головной болью с ощущением пульсации, а также сопровождаться другими симптомами, такими как тошнота и зрительные нарушения. Мигрень встречается у женщин чаще, чем мужчин. Стресс может провоцировать приступ мигрени и вероятность развития инсульта у этих пациентов.
- Головные боли кластерного типа характеризуются мучительными прокалывающими болями в половине головы, и они встречаются чаще у мужчин, чем женщин.
- Головная боль напряжения характеризуется нередко пациентами как стягивающий обруч вокруг головы.
Боль в голове или лице может быть также обусловлена проблемами в зубах или повреждением периферических нервов, вследствие травмы или воспалительных явлений (например, невралгия тройничного нерва). Боли в области виска могут быть связаны с нарушениями в височно-нижнечелюстном суставе.
Мышечные боли могут варьировать от болей в мышцах, обусловленных спазмом или напряжением, к болям при спастическом сокращении мышц при параличах. Другим источником болей в мышцах может быть такое заболевание, как фибромиалгия. Для фибромиалгии характерно наличие таких симптомов, как хроническая усталость скованность, болезненность в суставах и широко разлитая боль в мышцах. Такие заболевания как полимиозит, дерматомиозит и миозит могут также быть причиной болей в мышцах и обусловлены воспалением мышечной ткани. Воспалительный процесс в мышцах может быть вызван инфекцией или аутоиммунными процессами, связанными с такими заболеваниями соединительной ткани как СКВ или ревматоидный артрит. Для миофасциальных болевых синдромов характерно наличие триггерных точек, расположенных в мышцах. Миофасциальные болевые синдромы, иногда неправильно диагностируется и могут доставлять длительный дискомфорт пациенту и ухудшать качество жизни. Фибромиалгия считается одной из разновидностей миофасциального болевого синдрома.
Нейропатические боли являются одним из видов боли, которые могут возникать в результате повреждения нервов (в периферической или центральной нервной системе). Нейропатические боли могут возникать в любой части тела и часто проявляются ощущениями жжения. Такие боли могут быть результатом заболеваний, которые приводят к повреждению нервных волокон (например, сахарный диабет, травмы, или, токсическое действие химиотерапии при лечении онкологических заболеваний). Наиболее распространена диабетическая нейропатия, обусловленная повреждением нервных волокон вследствие вторичных сосудистых изменений, возникающих при диабете.
Фантомные боли это специфический болевой синдром, когда пациент чувствует боли в конечностях, которые ампутированы.
Постгерпетическая невралгия может давать хронические болевой синдром вследствие повреждения вирусом опоясывающего лишая чувствительных нервных волокон.
Центральный болевой синдром, который может возникнуть в результате травмы головного или спинного мозга.
Рефлекторный симпатический дистрофический синдром сопровождается жгучими болями и повышенной чувствительностью к температуре. Синдром часто обусловлен травмой или повреждением нерва и нередко кожа в области поражения становится неестественно блестящей. В последние годы РСДС стали называть региональным болевым синдромом, а в прошлом называли каузалгией.
Боли в мышцах могут быть обусловлены стрессовым повреждением мышц, возникающим в результате повторяющихся движений, совершаемых в процессе работы или другой повседневной деятельности. Такие мышечные боли включают в себя:
- Писчий спазм, который возникает у писателей или музыкантов.
- Туннельные синдромы (например, синдром запястного канала, обусловленный хроническим перенапряжением запястья).
- Тендинит или тендовагинит с поражением одного или несколько сухожилий.
Кроме того, существуют другие заболевания приводящие к болевым проявлениям в кожных покровах:
- Васкулиты (воспаление кровеносных сосудов);
- Инфекции (в том числе простой герпес)
- Опухоли, связанные с неврофиброматозом
Спортивные травмы являются частыми источниками хронических болей. Растяжение связок, сухожилий, ушибы, вывихи и переломы это достаточно частые термины в спорте. Как правило, травмы в спорте и болевые проявления имеют острый характер и после адекватного лечения исчезают. Хронические болевые проявления, как правило, обусловлены серьезными травмами (например, травмы головы или позвоночника).
Центральный болевой синдром, который может возникнуть в результате травмы головного или спинного мозга.
Травма может произойти как в дома, так и на рабочем месте или во время спортивных мероприятий, или в результате ДТП. Любая из этих травм может привести к тяжелой инвалидности и болям. Некоторые пациенты, у которых были травма спинного мозга, испытывают сильные боли в виде покалывания или жжения. Такие пациенты как правило очень чувствительны к температурным воздействиям на кожу. У этих людей небольшое прикосновение может восприниматься как сильное жжение, так как передача сигналов в мозг и из мозга нарушена. Это состояние называется центральным болевым синдромом или, если повреждение в таламусе (в центре мозга отвечающий за телесные ощущения) таламическим болевым синдромом. Такой болевой синдром встречается у пациентов с рассеянным склерозом, болезнью Паркинсона, травмах спинного мозга или инсультах. Центральный болевой синдром очень тяжело поддается лечению и приходится использовать комплекс мероприятий включающих анальгетики, антидепрессанты, противосудорожные препараты, электростимуляцию.
Сосудистые заболевания или травмы – например, заскулит, ишемическая болезнь сердца, нарушение кровообращения также нередко являются источником болевых проявлений. Сосудистая боль беспокоит миллионы человек и происходит, когда связь между кровеносными сосудами и нервами нарушается. Разрывы, судороги, сужение или закупорка кровеносных сосудов, а также состояние при которых происходит нарушение кровообращения (ишемия) органов,тканей или конечностей могут приводить к возникновению болей.
Диагностика
В настоящее время не существует объективных методов измерения боли, нет способов измерения силы боли и нет также способов визуализации болевых проявлений. Поэтому, оценка болей имеет субъективный характер и основана на описание ощущений болей и описаний ее характеристик самим пациентом. Подробное описание болей позволяет в большинстве случаев определить (предположить) причину болевых проявлений. Но, тем не менее, инструментальные методы и объективные методы исследования позволяют определить морфологический источник боли.
В первую очередь к ним относятся:
- ЭМГ и ЭНМГ позволяют определить проводимость импульса по нервным волокнам и мышцам и таким образом обнаружить наличие повреждений нервных волокон.
- МРТ. Самый современный метод нейровизуализации позволяет получить детальное изображение тканей.
Физикальное обследование, включая определение неврологического статуса, при котором врач определяет состояние рефлекторных функций, чувствительность, координацию движений, равновесия позволяет выявить клинические проявления заболеваний.
- Рентгенография позволяет получить изображение костных тканей, и наиболее часто применятся при диагностике травм.
- УЗИ исследование позволяет определить изменения в мягких тканях сосудах
- Лабораторные исследования позволяют определить наличие воспалительных процессов
Лечение
Медикаментозное лечение
НПВС и анальгетики (включая опиоды) назначаются при лечении болей чаще всего. Препараты группы НПВС позволяют снизить воспалительный процесс и таким образом уменьшить (ликвидировать) болевые проявления, особенно когда боль обусловлена воспалительным процессом (например, при артритах). На протяжении многих лет ученые трудились над созданием лекарства, которое действует так же, как морфин, но без негативных побочных эффектов. Нестероидные противовоспалительные средства оказывают действие за счет того, что блокируют два фермента циклооксигеназу-1 и циклооксигеназу-2, оба эти фермента участвуют в синтезе гормонов, которые называются простагландинами, которые в свою очередь ответственны за воспаление, повышение температуры и боли. Новые ингибиторы ЦОГ-2,в первую очередь, блокируют циклооксигеназу-2 и в меньшей степени, чем НПВС имеют побочные действия на желудочно-кишечный тракт. Тем не менее, прием этих препаратов не должен быть длительным, так как существуют определенные данные, что эти препараты увеличивают риск развития инфаркта.
Противосудорожные препараты. Эта группа препаратов в основном предназначена для лечения эпилепсии и судорожных состояний, но показало свою эффективность при некоторых болевых синдромах (например, при неврите тройничного нерва). Это такие препараты как карбамазепин или габапентин. Применение габапентин возможно и при нейропатической боли.
Антидепрессанты довольно часто назначаются при лечении хронических болевых синдромов так же, как и транквилизаторы или нейролептики. Эффект этих препаратов обусловлен воздействием на центральные механизмы боли. Кроме того, транквилизаторы (бензодиазепины) оказывают релаксирующее действие и уменьшают мышечный спазм.
Миорелаксанты (мидокалм, сердалуд, баклофен) оказывают определенное обезболивающее действие при наличии мышечного спазма.
Препараты для лечения мигрени включают триптаны – суматриптан (Imitrex), наратриптан (Amerge) и золмитриптан (Zomig) – и используются специально для лечения мигрени. Они могут иметь серьезные побочные эффекты у некоторых людей, и поэтому должны применяться только под наблюдением врача.
Возможно также использование мазей с содержанием как НПВС так таких веществ как капсицаин.
Мануальная терапия позволяет уменьшить боли в спине, восстановить мобильность двигательных сегментов.
Физиотерапия. Существует достаточно много различных физиотерапевтических методик, позволяющих уменьшить болевые проявления и снять воспалительный процесс в различных тканях или суставах. Из современных методов получили широкое распространением такие методики, как чрескожная электронейростимуляция, воздействие лазером (как низкоинтенсивным так высокоэнергетическим, таким как ХИЛТ).
Стимуляция спинного мозга проводится в некоторых случаях. Электроды хирургическим способом вводятся в эпидуральное пространство и на электроды подаются электрически импульсы, которые поступают из электронного устройства, размещенного на теле пациента.
Стимуляция головного мозга применятся крайне редко и, как правило, включает стимуляцию таламуса. Симуляция головного мозга используется при ограниченном числе состояний, например при центральном болевом синдроме, болям при раке, фантомной боли.
ЛФК. Доказано, что существует четкая связь между хронической болью в спине и напряженными слабыми мышцами. В таких случаях даже умеренные физические нагрузки позволяют улучшить кровообращение в мышцах и снизить болевые проявления. Физические упражнения также увеличивают выработку таких веществ как эндорфины, которые обладают обезболивающими свойствами.
Хирургическое лечение
Хирургическое вмешательство может потребоваться для купирования болей, особенно болей, связанных с позвоночником или при серьезных травмах опорно-двигательного аппарата. Хирургические методы лечения направлены на декомпрессию нервных корешков и в последнее время получили развитие малоинвазивные методы оперативного вмешательства (например, микродискэктомия). При сильном болевом синдроме, обусловленном онкологическим процессом возможно проведение операции ризотомии, при которой проводится разрез нерва ближе к спинному мозгу или кордотомия. Возможно также селективное повреждение нервных клеток в целевой области мозга.
При периферических болевых синдромах проводится такая операция как нейроэктомия, при которой проводится разрушение поврежденного нерва. Кроме того, возможно введение специальных препаратов (например, гуанетидина) в симпатические узлы, такая манипуляция называется симпатэктомия, в тех случаях, когда необходимо снять избыточный сосудистый спазм (например, при симпатическом дистрофическом синдроме)
Источник
