Интерстициальная миома код по мкб 10
Содержание
- Описание
- Дополнительные факты
- Причины
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Интерстициальная миома матки.
Интерстициальная миома матки
Описание
Интерстициальная миома матки. Опухолевидное узловое образование доброкачественной природы, развивающееся из миометрия на фоне его повышенной чувствительности к дисбалансу половых стероидов. Проявлениями интерстициальной миомы матки могут служить тяжесть и боли внизу живота, мено- и метроррагия, анемия, дизурия, запоры, бесплодие, осложнения беременности и родов. Интерстициальную миому матки диагностируют с помощью УЗИ, КТ (МРТ) органов малого таза, доплерографии, гистероскопии, лапароскопии. Для лечения интерстициальной миомы матки предлагаются гормональная терапия, ФУЗ-абляция, ЭМА, лазерная вапоризация, миомэктомия и гистерэктомия.
Дополнительные факты
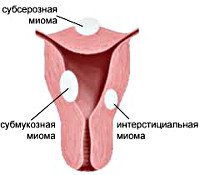
Интерстициальная миома матки (лейомиома, фибромиома) – гормонально-зависимая доброкачественная опухоль тела или шейки матки, расположенная в толще мышечного слоя. Считается самой распространенной формой миомы (50-61% наблюдений). В 95% случаев поражает тело матки, в 5% диагностируется шеечная миома. Интерстициальная миома матки может локализоваться в границах миометрия (интрамуральная форма), расти внутрь полости матки (интерстициально-субмукозная) или в сторону брюшной полости, выступая наружу (интерстициально-субсерозная). Наиболее часто интерстициальная миома обнаруживается у пациенток детородного возраста (30-45 лет) – в этом возрасте на ее долю приходится около трети всей гинекологической патологии.

Интерстициальная миома матки
Причины
Основная роль в морфологической перестройке миометрия (гиперплазии и гипертрофии гладкомышечных клеток) принадлежит нарушению экскреции и метаболизма эстрогенов и баланса между его фракциями (эстроном, эстрадиолом и эстриолом) в разные фазы цикла. Ткань миомы по сравнению с нормальным миометрием богата рецепторами к эстрадиолу и прогестерону. Половые стероиды реализуют регуляцию роста миомы через комплекс ростовых факторов и индукторов (ИПФР I и II, ТФР-бета, ЭФР, СЭФР-А, ангиогенина, ФРФ-2), контролирующих пролиферацию, апоптоз и ангиогенез в ткани опухоли. Определяющим в развитии миоматозных узлов является избыточный уровень эстрогенов, способствующий ускорению митотической активности и гипертрофии клеток измененного миометрия, увеличению объема межклеточного матрикса.
Провоцировать развитие миомы матки (в т. , интерстициальной) могут имеющиеся у женщины эндокринные нарушения, травмы органа (частые «агрессивные» оперативные вмешательства – аборты, РДВ) и ожирение. Важным моментом выступает наследственная предрасположенность – наличие миомы у матери или сестры. Зачатки миомы могут формироваться еще в эмбриогенезе вследствие множественных соматических аберраций в нормальных клетках миометрия и после менархе начинать свой рост на фоне высокой активности яичников. Факторами риска миомы являются раннее менархе, бездетность, дисфункция гипофиза и щитовидной железы, этническая принадлежность (самая высокая частота миомы у афро-американских женщин), стрессовые ситуации.
Интерстициальная миома представлена четко отграниченным, плотным округлым узлом из измененных гладкомышечных клеток, соединительнотканных волокон и сосудов, располагающимся в толще мышечной стенки матки; чаще является множественной. Миоматозные узлы имеют разную скорость роста (простые и пролиферирующие) и в связи с этим – разный размер. Величину миоматозных узлов в гинекологии соотносят с размером матки на определенном сроке беременности. При больших объемах миом отмечается сильная деформация тела матки (асимметрия, шаровидность), нарушение ее сократительной способности. Миомы, локализованные на передней и задней стенке матки, считаются более благоприятными в плане наступлении и течения беременности, чем расположенные на шейке, перешейке матки и возле устьев маточных труб.
Диагностика
Диагноз интерстициальной миомы матки устанавливают с помощью УЗИ, КТ (МРТ) органов малого таза, гистероскопии, при необходимости – РДВ, диагностической лапароскопии. При интерстициальной миоме во время гинекологического осмотра можно определить увеличение размеров и деформацию (бугристость поверхности, повышенную плотность) матки.
УЗИ малого таза позволяет визуализировать даже незначительные интерстициальные миоматозные узлы до 0,8-1 см, оценить гистологическое строение миомы, направление роста (центрифугальное, центрипетальное). Однородность, гиперэхогенность миоматозных узлов указывает на преобладание фиброзной ткани, наличие интранодулярных гипоэхогенных включений – на кистозные полости или некроз, гиперэхогенные элементы с акустическим эффектом поглощения – на процесс кальцинирования. С помощью допплерографии исследуют пери- и интранодулярный кровоток в сосудистой сети миоматозного узла и определяют морфотип опухоли. При простой миоме фиксируется единичный периферический кровоток, при пролиферирующей – усиленный центральный и периферический. Низкая скорость кровотока говорит о некрозе или гиалинозе узла.
Гистероскопия помогает выявить интерстициальные миомы с центрипетальном ростом за счет деформации внутренней поверхности матки, наличие вторичных изменений в миоматозных узлах. Также проводится определение онкомаркеров в крови, РДВ с морфологическим анализом ткани эндометрия. Интерстициальную миому матки необходимо дифференцировать от других видов миомы, опухолей матки, малого таза и брюшной полости (в первую очередь, злокачественных), патологических процессов эндометрия.
Лечение
Радикальный метод лечения интерстициальной миомы – удаление матки (гистерэктомия, надвлагалищная ампутация матки без придатков) – показан при множественных, крупных размерах (13-14 недель) и быстром росте миоматозных узлов, особенно в постменопаузу, некрозе или шеечном расположении миомы, выраженных кровотечениях, сочетанной патологии. У молодых пациенток репродуктивного возраста предпочтительны малоинвазивные, органосохраняющие способы лечения.
Функциональная хирургия матки с удалением миоматозных узлов (миомэктомия) дает возможность сохранить менструальную и репродуктивную функции, предупредить опущение и нарушение работы тазовых органов. Лапаротомный доступ показан при множественных объемных (7-10 см) интерстициальных миомах, шеечных и перешеечных узлах, особенно задней и боковой локализации. Небольшие интерстициальные узлы удаляют лишь при подготовке к беременности, перед стимуляцией яичников при бесплодии у женщин. Лапароскопический доступ применяется реже и часто не рекомендуется из-за риска разрывов матки во время беременности и родов. Беременность можно планировать через 6 мес. После миомэктомии, родоразрешение предпочтительно методом кесарева сечения.
При небольших интерстициальных миомах матки без заметных симптомов возможно динамическое наблюдение с ежегодным УЗИ контролем, исключением тепловых и солнечные ванн, массажа, физиопроцедур. В качестве консервативной терапии используются КОК, гестагены, иногда андрогены. Возможно применение внутриматочной гормональной системы «Мирена». С целью создания медикаментозной менопаузы применяются антигестагены (мифепристон), аналоги гонадолиберина, в перименопаузу эффективны агонисты ГнРГ. Инновационными препаратами для лечения миомы являются противофибротические и антиангиогенные средства, аналоги соматостатина. Альтернативой оперативному лечению интерстициальной миомы матки выступают ЭМА (эмболизация маточных артерий), неинвазивная ФУЗ-МРТ-абляция, лазерная вапоризация (лапароскопический миолиз).
Прогноз интерстициальной миомы матки считается благоприятным: опухоль доброкачественная, риск малигнизации минимален. Однако в некоторых случаях на фоне миомы может развиться первичное и вторичное бесплодие, при радикальном хирургическом лечении возможна потеря менструальной и репродуктивной функции у молодых пациенток.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Содержание статьи
Миомы матки классификация – это определение вида образования по количеству узлов, по локализации в матке.
Миомы классификация по количеству образований:
- Одиночный узел.
- Множественные узлы.
Локализация узлов:
- Новообразования, расположенные под слизистым слоем, ближе к полости органа – подслизистые узлы.
- Локализованные в мышечном слое – межмышечные, интрамуральные, интерстициальные узлы.
- Субсерозное образование формируется под наружным серозным слоем органа.
- Новообразование между широкими связками матки – интралигаментарный узел.
- Образование в тканях шейки органа – шеечный узел.
Получить больше информации по классификации доброкачественного образования шейки и миоме тела матки, МКБ10 и методам лечения поможет консультация по e-mail. Классификация миомы матки по МКБ 10 у взрослых женщин – это международная классификация болезней, в которой закодированы медицинские диагнозы. Миома матки в МКБ 10 проходит под кодом D25. Найти коды в МКБ миомы тела матки и шейки детородного органа можно с помощью последовательного поиска:
- Класс – новообразования – откроются новообразования С00-D48.
- Заболевание относится к доброкачественным новообразованиям – D10-D36.
- Миома матки код МКБ – D25
Миома матки код по МКБ 10
| Код МКБ 10 | Вид миомы | Описание |
| D25 | Лейомиома (фиброма), новообразования с морфологическим кодом М889, кодом характера новообразования фибромиомы /0. | Доброкачественное опухолеподобное образование миометрия матки. |
| D25.0 | Субмукозная (подслизистая) | Формируется под слизистым слоем в миометрии, узлы растут в полость матки. Большие и множественные узлы вызывают деформацию органа, бесплодие. Могут поражать шейку, перешеек или тело детородного органа. |
| D25.1 | Интрамуральная | Такой тип новообразования поражает мышечный слой детородного органа. Может формироваться как шеечный, субсерозный, субмукозный узел, она может быть множественной или одиночной. Характеризуется обильными менструациями, болью, анемией. |
| D25.2 | Субсерозная | Находится под серозным слоем матки, на внешней стороне стенки органа, характеризуется ростом в область брюшной полости. Наибольшую опасность представляет узел на тонкой ножке. Чаще диагностируются множественные небольшие субсерозные новообразования. |
| D25.9 | Неуточненный тип | Образование медленно развивается, имеет маленький размер, скрытые видимые формы. Такой тип требует постоянного наблюдения. |
При появлении первых признаков заболевания женщине необходимо записаться на приём, пройти полное обследование. Очень редко, но встречаются случаи формирования внутри тканей доброкачественного узла лейосаркомы – злокачественного новообразования.
При лечении миомы код по МКБ 10 указывается в карточке пациентки, в коде содержатся все данные о типе миомы. МКБ 10 периодически пересматривается (каждые 10 лет) под руководством Всемирной организации здравоохранения. Миома код МКБ – это алфавитно-цифровая система кодов, которая включает все виды заболевания и заменила старую цифровую систему. Диагностикой и лечением занимаются клиники лечения миомы. Основное направление деятельности клиник – профилактика и диагностика заболевания, усилия врачей направлены на сохранение репродуктивной функции женщины. В качестве лечения применяют органосохраняющие методики: ЭМА, лапароскопическую и гистероскопическую миомэктомию. ЭМА относится к малоинвазивным методам, не требует применения общего наркоза, не проводятся разрезы или проколы на передней брюшной стенке, после проведения процедуры идет быстрый процесс восстановления. ЭМА дает шанс женщинам на рождение ребенка.
Список литературы:
- Савицкий Г. А., Иванова Р. Д., Свечникова Ф. А. Роль локальной гипергормонемии в патогенезе темпа прироста массы опухолевых узлов при миоме матки //Акушерство и гинекология. – 1983. – Т. 4. – С. 13-16.
- Сидорова И.С. Миома матки (современные аспекты этиологии, патогенеза, классификации и профилактики). В кн.: Миома матки. Под ред. И.С. Сидоровой. М: МИА 2003; 5—66.
- Мериакри А.В. Эпидемиология и патогенез миомы матки. Сиб мед журн 1998; 2: 8—13.
- Бобров Б.Ю. Эмболизация маточных артерий в лечении миомы матки. Современное состояние вопроса // Журнал акушерства и женских болезней. 2010. №2. С. 100-125
- Б. Ю. Бобров, С. А. Капранов, В. Г. Бреусенко и др. Эмболизация маточных артерий: современный взгляд на проблему. «Диагностическая и интервенционная радиология» том 1 № 2 / 2007
Эндоваскулярный хирург, кандидат медицинских наук, самый большой персональный опыт ЭМА в России
Гинеколог, кандидат медицинских наук
Акушер-гинеколог, онколог, кандидат медицинских наук
Врач акушер-гинеколог
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Миома матка – доброкачественная гормонально зависимая опухоль, развивающаяся из мышечного слоя матки.
Опухоль состоит из гладкомышечных волокон с включением соединительнотканных. Мышечная ткань является паренхимой опухоли, а соединительная – стромой. Развитие опухолей данного типа сопровождается абсолютной или относительной гиперэстрогенией.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
Эпидемиология
Это одна из наиболее часто встречающихся опухолей женских половых органов. Она выявляется у 10-27% гинекологических больных, а при проведении профилактических осмотров, впервые обнаруживается у 1-5% обследованных.
После 50 лет миома развивается у 20% – 80% женщин.
[12], [13], [14], [15], [16], [17], [18], [19], [20], [21], [22]
Причины миомы матки
Точная причина развития миомы матки неясна. Тем не менее, предполагается роль гормонального дисбаланса, ожирения и генетической предрасположенности в развитии заболевания.
[23], [24], [25], [26]
Симптомы миомы матки
Миома матки имеет очень полиморфные симптомы и зависят они от возраста пациентки, длительности заболевания, локализации и величины опухоли, ее морфогенетического типа, а также сопутствующих генитальных и экстрагенитальных заболеваний. В 42% случаев опухоли длительное время развиваются бессимптомно.
Риск злокачественного превращения миомы матки достаточно низкий – в пределах 0,25-0,75% (в постменопаузе – 2,6-3,7%). В то же время эти новообразования нередко сочетается с раком эндометрия (4-37%), молочных желез (1,3-5,7%), поджелудочной железы (до 16,5%).
Симптомы имеют тесную связь с месторасположением миоматозного узла, его величиной и темпами роста опухоли. Первые симптомы миомы матки в большинстве случаев дают о себе знать в тридцать пять-сорок лет, так как именно в этот период начинает снижаться продукция половых гормонов в организме. На ранних стадиях некоторые формы заболевания могут протекать бессимптомно.
Основные признаки:
- маточные кровотечения;
- обильные и продолжительные месячные;
- тянущая и давящая боль в нижней части живота;
- иррадиация боли в поясничный отдел, нижние конечности;
- частые мочеиспускания;
- запоры;
- приливы жара;
- анемия.
- боль,
- кровотечение,
- нарушение функции соседних органов,
- рост опухоли.
Частые позывы к мочеиспусканию появляются в случае, если рост новообразования происходит в сторону мочевого пузыря, оказывая на него компрессию. Запоры связаны с ростом новообразования по направлению к прямой кишке, из-за чего сдавливается её просвет и происходит задержка стула. Следует также обратить внимание на то, какие симптомы при миоме матки являются вторичными. К ним относятся головокружения, головная боль и общее ухудшение самочувствия, часто связанное с анемией, возникающей в результате понижения уровня гемоглобина и эритроцитов, могут беспокоить сердечные боли, также дискомфортные и болевые ощущения могут возникать при половом контакте.
Боль
Как правило, боль локализуется в нижних отделах живота и пояснице. Постоянные ноющие боли сопутствуют подбрюшинной миоме и обусловлены растяжением брюшины и/или сдавленией нервных сплетений малого таза. Часто выраженные длительные боли связаны с быстрым ростом опухоли. Острые боли возникают, главным образом, при нарушении кровоснабжения в опухоли, прогрессирование которых может привести к развитию клинической картины острого живота. Схваткообразные боли во время менструации сопутствуют подслизистой локализации опухоли и свидетельствуют о давности патологического процесса. В то же время боли у пациенток с миомой матки могут быть обусловлены заболеваниями других органов или систем: цистит, колит, эндометриоз, воспаление придатков матки, невриты различного происхождения и др.
Кровотечение
Кровотечение является наиболее частым признаком миомы матки. Обильные и длительные менструации (меноррагия) характерны для подслизистой локализации опухоли. Происхождение их обусловлено снижением маточного тонуса, увеличением менструирующей поверхности, а также особенностями строения сосудов, кровоснабжающих подслизистые миоматозные узлы (в этих сосудах утрачена адвентициальная оболочка, что повышает их проницаемость и одновременно снижает сократительную активность при нарушении целостности сосудов). Ациклические маточные кровотечения (метроррагия) более характерны для межмышечной и подбрюшинной локализации новообразования, однако наиболее частой их причиной являются сопутствующие патологические изменения в эндометрии.
[27], [28], [29], [30], [31], [32]
Нарушение функции соседних органов
Изменение функции соседних органов наблюдается, как правило, при подбрюшинной, шеечной и межевязочной локализации узлов и/или сравнительно больших размерах опухоли. Узлы, расположенные кпереди от матки, оказывают давление на мочевыводящие пути и способствуют нарушению мочеиспускания с последующим формированием гидроуретера, гидронефроза и пиелонефрита; позадишеечные опухоли затрудняют акт дефекации. Однако в ряде случаев причиной нарушения функции смежных органов может быть миома матки небольших размеров; данный факт объясняется общими механизмами иннервации, крово- и лимфообращения половой и мочевой систем у женщин, а также анатомическими и эмбриональными взаимосвязями между органами этих систем.
Рост опухоли
Рост миомы матки часто определяет клиническое течение заболевания. В основном, рост опухоли медленный, вместе с тем наблюдается и быстрое увеличение размеров опухоли. Под быстрым ростом новообразования подразумевают увеличение ее параметров за год или менее короткий период на величину, соответствующую 5-недельной беременности. Причинами быстрого роста новообразования могут быть ускоренные процессы пролиферации в ткани опухоли, злокачественное ее превращение. Увеличение размера матки возможно при развитии отека узла вследствие нарушения его кровоснабжения.
Субмукозная миома матки
Одним из самых распространённых признаков образования субмукозной миомы являются маточные кровотечения. Они могут наблюдаться и в процессе менструаций, и в период между ними. Во время менструаций могут быть боли схваткообразного характера. И только в очень редких случаях может никак себя не проявлять. Количество выделяемой крови не имеет связи с размерами узлового образования. Также к признакам субмукозной миомы относят анемическое состояние пациентки, характеризующееся общей слабостью, бледностью кожных покровов, связанное с обильными кровопотерями, как во время месячных, так и между ними.
Формы
Миома матки может быть классифицирована по гистологическому строению, морфогенетическому типу, а также по количеству и локализации миоматозных узлов.
По гистологическому строению опухоли выделяют: собственно миому – опухоль, развивающуюся преимущественно из мышечной ткани; фибромиому – опухоль из соединительной ткани; фибраденомиому – опухоль преимущественно из железистой ткани.
По морфогенетическому типу, в зависимости от функционального состояния мышечных элементов различают:
- простые (доброкачественные мышечные гиперплазии, митозы отсутствуют);
- пролиферирующие (клетки опухоли сохраняют нормальное строение, однако в сравнении с простой миоимой матки количество их на единицу площади значительно выше, количество митозов не превышает 25%);
- предсаркомы (опухоли с наличием множественных очагов пролиферации миогенных элементов с явлениями атипии, количество митозов достигает 75%).
По локализации миоматозных узлов выделяют следующие виды:
- субсерозные – очаги расположены преимущественно под брюшиной на поверхности матки;
- интрамуралъные – с расположением узлов в толще миометрия;
- субмукозные или подслизистые – с миоматозными узлами, локализующимися под эндометрием и нарушающими форму полости матки;
- интрапигаментарные – очаги расположены в толще широкой связки матки, изменяют топографию маточных сосудов и мочеточников;
- шеечные характеризуются низким расположением новообразования в области шейки и перешейка матки.
Миоматозные узлы недостаточно снабжены кровеносными сосудами, основная часть которых проходит в соединительнотканной капсуле.
Степень развития сосудов зависит от расположения узлов. Интрамуральные узлы имеют выраженную сосудистую ножку; субсерозные узлы плохо снабжены сосудами; субмукозные узлы сосудистой ножки не имеют. Непосредственно в миоматозных узлах сосуды прямолинейные, слабо ветвящиеся, и в них отсутствует адвентиция. Все это предрасполагает к некробиотическим процессам в опухоли, застою, варикозным расширениям сосудов, тромбозам, геморрагическим инфарктам.
[33], [34], [35], [36], [37], [38]
Осложнения и последствия
Осложнения, связанные с нарушением кровообращения в области опухоли, сопровождаются в большинстве случаев клиникой острого воспалительного процесса вплоть до развития картины острого живота.
- Отек. Узлы мягкие, на разрезе – бледной окраски, влажные с «лестящей гомогенной поверхностью. Соединительнотканные и мышечные элементы раздвигаются за счет пропотевания жидкости и подвергаются дегенеративным изменениям. Такие же процессы происходят в стенках сосудов. Чаще всего отеку подвергаются интерстициальные миомы. При прогрессировании отека происходит образование полостей, наполненных жидкостью. Мышечные волокна подвергаются гиалиновому перерождению. При отеке узла происходит его гиалинизация и в дальнейшем наступают различные нарушения его питания. Такие новообразования называются кистозными.
- Некроз узлов. Отмечается в 6,8-16% случаев. Чаще наблюдается в субсерозных и субмукозных узлах, особенно при беременности и в послеродовом периоде. Встречается сухой, влажный и красный некроз. При сухом (коагуляционном) некрозе происходит сморщивание ткани, в участках подвергшихся некрозу образуются полости. Эти изменения происходят, в основном, в менопаузальном периоде. При влажном некрозе отмечается размягчение и влажное омертвление с образованием кистевидных полостей, наполненных некротической тканью. Красный некроз (геморрагический инфаркт) чаще развивается во время беременности и в интрамуральных миомах. Узел становится красным или коричнево-красным, мягкой консистенции с запахом протухшей рыбы. Микроскопически – расширение и тромбоз вен с явлениями гемолиза крови. Клинические проявления некроза узла – сильные боли внизу живота, иногда схваткообразного характера, повышение температуры тела, озноб.
- Инфицирование узлов, нагноение и абсцесс. Эти изменения чаше бывают на почве некроза субмукозных узлов вследствие восходящей инфекции. Возможны подобные изменения в субсерозных и в интрамуральных узлах – гематогенным путем. Чаще всего причинами являются стрепто-, стафилококки и кишечная палочка. Симптомы при нагноении узла проявляются повышением температуры, ознобом, изменением общего состояния, болями внизу живота.
- Отложение солей в узлах. Отмечаются в очагах, подвергшихся вторичным изменениям. Импрегнируются фосфорно-кислые, углекислые и сернокислые соли. Эти отложения чаше наблюдаются на поверхности опухоли, образуя каменистой плотности каркас. Возможно и тотальное обызвествление опухоли.
- Слизистое превращение. Выявляются миксоматозные изменения. Опухоль имеет желеобразный вид с массивными полупрозрачными желтоватыми включениями.
- Атрофия узлов. Определяется постепенное сморщивание и уменьшение опухоли. Чаще всего подобные изменения наступают в менопаузальном периоде. Атрофия возможна и при кастрации или при лечении андрогенами.
- Нередко возникает гиперплазия эндометрия различного вида. Железисто-кистозная гиперплазия эндометрия отмечается в 4% случаев, базальная гиперплазия – в 3,6%, атипический и очаговый аденоматоз – в 1,8% и полипы эндометрия – в 10% наблюдений. По данным Я. В. Бохмана (1985), атипическая гиперплазия отмечается в 5,5%, аденокарцинома – в 1,6% случаев.
[39], [40], [41]
Диагностика миомы матки
Анамнез. Характерным является возраст больных, т. к. миома матки встречается чаше в активном репродуктивном возрасте, пременопаузе; нарушение менструальной функции, болевой синдром, признаки сдавления смежных органов.
Гинекологический статус. При осмотре шейки матки необходимо исключить наличие шеечных узлов, цервицитов, заболеваний шейки матки, провести кольпоскопию.
При шеечной миоме определяется смещение наружного зева, увеличение размеров шейки, уплотнение и деформирование ее.
При влагалищном исследовании необходимо обратить внимание на подвижность и размеры шейки, величину, консистенцию и особенности поверхности матки. Для выяснения локализации узлов необходимо обратить внимание на состояние связочного аппарата, расположение придатков.
Ультразвуковая диагностика способствует точному выявлению опухоли, ее локализации, размеров, а также дифференциации миоматозных узлов от опухолей яичников и других процессов в малом тазу. Современные принципы диагностики миомы матки предусматривают определение объема матки при ультразвуковом исследовании, так как этот показатель наиболее объективно отражает истинные размеры опухоли.
Размеры матки при объективном и ультразвуковом исследовании
Менструации (нед) | Срок по зачатию (нед) | Длина (мм) | Ширина (мм) | Передне-задний размер (мм) | Объем (мм2) |
5 | 3 | 71 | 50 | 40 | 74000 |
6 | 4 | 80 | 57 | 45 | 94 000 |
7 | 5 | 91 | 68 | 49 | 119000 |
8 | 6 | 99 | 74 | 52 | 152000 |
9 | 7 | 106 | 78 | 55 | 1 S3 000 |
10 | 8 | 112 | 83 | 58 | 229 000 |
11 | 9 | 118 | 39 | 62 | 287 000 |
12 | 10 | 122 | 95 | 66 | 342 000 |
13 | 11 | 135 | 102 | 70 | 365000 |
Магнитно-резонансная томография у больных с миомой матки и эндометриозом способствует определению локализации узлов, в том числе шеечных, и установлению дегенеративных изменений. При субсерозных узлах можно определить «ножку» узла, центрипетальный его рост. Кроме того, выявляется четкая картина отношения к полости и стенкам матки, контурируется капсула очагов.
Большая роль среди методов диагностики принадлежит инвазивным методам обследования, таким как: зондирование матки, гистероскопия и диагностическое выскабливание полости матки.
Зондирование. При интрамуральных и субмукозных узлах полость матки увеличивается и выявляется выпячивание стенок матки при наличии субмукозных узлов.
Диагностическое выскабливание. Проводится для диагностики изменений состояния эндометрия: фазы менструального цикла, полипоза и рака. В практике для исключения рака цервикального канала проводится раздельное диагностическое выскабливание слизистой оболочки матки и цервикального канала.
Зондирование и особенно выскабливание матки при миоме опасны из-за возможности занесения инфекции в узлы и нарушения целостности субмукозных узлов. С учетом вышесказанного, целесообразно более широкое использование гистероскопии.
Гистероскопия. Используется для диагностики субмукозных узлов и определения состояния эндометрия.
[42], [43], [44], [45], [46], [47], [48], [49]
Лечение миомы матки
Тактика пассивного врачебного наблюдения за больными должна быть исключена.
Лечение миомы матки зависит от симптомов, размеров, количества и локализации миоматозных узлов, желания пациентки сохранить репродуктивную функцию, возраста, наличия сопутствующей патологии, особенностей пато- и морфогенеза опухоли, локализации очагов.
Патогенетически обоснованной концепцией лечения является комбинированное воздействие – хирургическое и медикаментозное. Поэтому, несмотря на появление
