Эпилепсия и эпилептические синдромы у детей

Эпилепсия у детей – это хроническое церебральное расстройство, характеризующееся повторяющимися, стереотипными припадками, возникающими без явных провоцирующих факторов. Ведущими проявлениями эпилепсии у детей служат эпилептические припадки, которые могут протекать в виде тонико-клонических судорог, абсансов, миоклонических судорог с нарушением сознания или без его нарушения. Инструментальная и лабораторная диагностика эпилепсии у детей включает проведение ЭЭГ, рентгенографии черепа, КТ, МРТ и ПЭТ головного мозга, биохимического анализа крови и спинномозговой жидкости. Общие принципы лечения эпилепсии у детей предполагают соблюдение охранительного режима, терапию антиконвульсантами, психотерапию; при необходимости – нейрохирургическое лечение.
Общие сведения
Эпилепсия у детей – хроническая патология головного мозга, протекающая с периодически повторяющимися неспровоцированными судорогами или их вегетативными, психическими, сенсорными эквивалентами, обусловленными гиперсинхронной электрической активностью нейронов мозга. Согласно имеющейся в педиатрии статистике, эпилепсия встречается у 1-5% детей. У 75% взрослых, страдающих эпилепсией, дебют заболевания приходится на детский или подростковый возраст.
У детей, наряду с доброкачественными формами эпилепсии, встречаются злокачественные (прогрессирующие и резистентные к проводимой терапии) формы. Нередко эпилептические припадки у детей протекают атипично, стерто, а клиническая картина не всегда соответствует изменениям на электроэнцефалограмме. Изучением эпилепсии у детей занимается детская неврология и ее специализированный раздел – эпилептология.
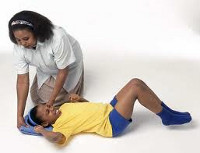
Эпилепсия у детей
Причины
Фактором эпилептогенеза в детском возрасте выступает незрелость мозга, характеризующаяся преобладанием процессов возбуждения, необходимых для формирования функциональных межнейронных связей. Кроме этого, эпилептизации нейронов способствуют преморбидные органические поражения мозга (генетические или приобретенные), вызывающие повышенную судорожную готовность. В этиологии и патогенезе эпилепсии у детей немалую роль играют наследственная или приобретенная предрасположенность к заболеванию.
- Наследственный фактор. Развитие идиопатических форм эпилепсии у детей в большинстве случаев связано с генетически обусловленной нестабильностью мембран нейронов и нарушением нейромедиаторного баланса. При наличии идиопатической эпилепсии у одного из родителей, риск развития эпилепсии у ребенка составляет около 10%. Эпилепсия у детей может быть ассоциирована с наследственными дефектами обмена веществ (фенилкетонурией, лейцинозом, гиперглицинемией, митохондриальными энцефаломиопатиями), хромосомными синдромами (болезнью Дауна), наследственными нейрокожными синдромами (нейрофиброматозом, туберозным склерозом) и др.
- Пренатальное поражения головного мозга. Среди пренатальных факторов ведущую роль играют токсикозы беременности, гипоксия плода, внутриутробные инфекции, фетальный алкогольный синдром (ФАС), внутричерепные родовые травмы, тяжелая желтуха новорожденных.
- Раннее органическое поражение мозга. Может быть связано с врожденными аномалиями мозга, перенесенными ребенком нейроинфекциями (менингитами, энцефалитами, арахноидитами), ЧМТ; осложнениями общих инфекционных заболеваний (гриппа, пневмонии, сепсиса и др.), поствакцинальными осложнениями и пр. У детей с ДЦП эпилепсия выявляется в 20-33% случаев.
Криптогенные формы эпилепсии у детей имеют предположительно симптоматическое происхождение, однако их достоверные причины так и остаются невыясненными даже при использовании современных методов нейровизуализации.
Классификация
В зависимости от характера эпилептических припадков, выделяют:
1. Фокальную эпилепсию у детей, протекающую с фокальными (локальными, парциальными) приступами:
- простыми (с двигательными, вегетативными, соматосенсорными, психическими компонентами)
- сложными (с нарушением сознания)
- с вторичной генерализацией (переходящими в генерализованные тонико-клонические приступы)
2. Генерализованную эпилепсию у детей, протекающую с первично-генерализованными приступами:
- абсансами (типичными, атипичными)
- клоническими припадками
- тонико-клоническими припадками
- миоклоническими припадками
- атоническими припадками
3. Эпилепсию у детей, протекающую с неклассифицируемыми припадками (повторными, случайными, рефлекторными, эпилептический статус и пр.).
Локализационно-обусловленные и генерализованные формы эпилепсии у детей с учетом этиологии подразделяются на идиопатические, симптоматические и криптогенные. Среди идиопатических фокальных форм заболевания у детей чаще всего встречается доброкачественная роландическая эпилепсия, эпилепсия с затылочными пароксизмами, эпилепсия чтения; среди генерализованных идиопатических форм – доброкачественные судороги новорожденных, миоклоническая и абсансная эпилепсия детского и юношеского возраста и др.
Симптомы эпилепсии у детей
Клинические проявления эпилепсии у детей многообразны, зависят от формы заболевания и типов приступов. В этой связи остановимся лишь на некоторых эпилептических припадках, встречающихся в детском возрасте.
В продромальном периоде эпилептического припадка обычно отмечаются предвестники, включающие аффективные нарушения (раздражительность, головную боль, страх) и ауру (соматосенсорную, слуховую, зрительную, вкусовую, обонятельную, психическую).
При «большом» (генерализованном) припадке ребенок, страдающий эпилепсией, внезапно теряет сознание и падает со стоном или криком. Тоническая фаза приступа длится несколько секунд и сопровождается напряжением мускулатуры: запрокидыванием головы, сжиманием челюстей, апноэ, цианозом лица, расширением зрачков, сгибанием рук в локтях, вытяжением ног. Затем тоническая фаза сменяется клоническими судорогами, которые длятся 1-2 минуты. В клоническую фазу приступа отмечается шумное дыхание, выделение пены изо рта, нередко – прикусывание языка, непроизвольное мочеиспускание и дефекация. После стихания судорог дети обычно не реагируют на окружающие раздражители, засыпают и приходят в себя в состоянии амнезии.
«Малые» припадки (абсансы) у детей, страдающих эпилепсией, характеризуются кратковременным (на 4-20 секунд) выключением сознания: замиранием взгляда, остановкой движений и речи с последующим продолжением прерванной деятельности и амнезией. При сложных абсансах могут иметь место моторные феномены (миоклонические подергивания, закатывание глазных яблок, сокращения мышц лица), вазомоторные нарушения (покраснение или побледнение лица, саливация, потливость), двигательные автоматизмы. Приступы абсансов повторяются ежедневно и с большой частотой.
Простые фокальные припадки при эпилепсии у детей могут сопровождаться подергиваниями отдельных мышечных групп; необычными ощущениями (слуховыми, зрительными, вкусовыми, соматосенсорными); приступами головных и абдоминальных болей, тошнотой, тахикардией, потливостью, повышением температуры; психическими нарушениями.
Осложнения
Длительное течение эпилепсии приводит к изменению нервно-психического статуса детей: у многих из них наблюдается синдром гиперактивности и дефицита внимания, трудности в обучении, нарушения поведения. Некоторые формы эпилепсии у детей протекают со снижением интеллекта.
Диагностика
Современный подход к диагностике эпилепсии у детей основывается на тщательном изучении анамнеза, оценке неврологического статуса, проведении инструментальных и лабораторные исследований. Детскому неврологу или эпилептологу необходимо знать частоту, продолжительность, время возникновения приступов, наличие и характер ауры, особенности течения припадка, постприступного и межприступного периодов. Особое внимание обращается на наличие перинатальной патологии, раннего органического поражения мозга у детей, эпилепсии у родственников. Инструментальная диагностика:
- Электроэнцефалография. Проводится с целью определения участка повышенной возбудимости в головном мозге и формы эпилепсии. Типичным для эпилепсии у детей служит наличие ЭЭГ-знаков: пиков, острых волн, комплексов «пик-волна», пароксизмальных ритмов. Поскольку эпилептические феномены не всегда обнаруживаются в покое, нередко возникает необходимость записи ЭЭГ с функциональными пробами (световой стимуляцией, гипервентиляцией, депривацией сна, фармакологическими пробами и т. д.) ночного ЭЭГ-мониторинга или длительного ЭЭГ-видеомониторинга, увеличивающих вероятность выявления патологических изменений.
- Методы нейровизуализации. Для определения морфологического субстрата эпилепсии у детей проводится рентгенография черепа, КТ, МРТ, ПЭТ головного мозга.
- ЭФИ сердца. С целью исключения пароксизмов кардиогенного происхождения выполняется электрокардиография и суточное мониторирование ЭКГ ребенку.
- Лабораторная диагностика. Для выяснения этиологического характера эпилепсии у детей может потребоваться исследование биохимических и иммунологических маркеров крови, проведение люмбальной пункции с исследованием цереброспинальной жидкости, определение хромосомного кариотипа.
Эпилепсию необходимо дифференцировать с судорожным синдромом у детей, спазмофилией, фебрильными судорогами и другими эпилептиформными приступами.
Лечение эпилепсии у детей
Первая помощь при эпилептическом приступе
Родители детей, страдающих эпилепсией, должны уметь оказать ребенку неотложную помощь при эпилептическом припадке. При возникновении предвестников приступа следует уложить ребенка на спину, освободив от тесной одежды и обеспечив свободный доступ воздуха. Во избежание западания языка и аспирации слюны голову ребенка необходимо повернуть набок. С целью купирования длительных судорог возможно ректальное введение диазепама (в виде суппозиториев, раствора).
Консервативная терапия
При организации режима ребенка, больного эпилепсией, следует избегать перегрузок, волнений, в отдельных случаях – длительной инсоляции, просмотра телевизора или работы за компьютером.
Детям, страдающим эпилепсией, необходима длительная (иногда пожизненная) терапия индивидуально подобранными противосудорожными препаратами. Антиконвульсанты назначаются в режиме монотерапии с постепенным наращиванием дозы до достижения контроля над приступами. Традиционно для лечения эпилепсии у детей используются различные производные вальпроевой кислоты, карбамазепин, фенобарбитал, бензодиазепины (диазепам), а также антиконвульсанты нового поколения (ламотриджин, топирамат, окскарбазепин, леветирацетам и др.). При неэффективности монотерапии по назначению врача подбирается дополнительный противоэпилептический препарат.
Из немедикаментозных методов лечения эпилепсии у детей может применяться психотерапия, БОС-терапия. Положительно зарекомендовали себя при эпилепсии у детей, резистентной к противосудорожным препаратам, такие альтернативные методы, как гормональная терапия (АКТГ), кетогенная диета, иммунотерапия.
Нейрохирургическое лечение
Нейрохирургические методы лечения эпилепсии у детей пока не нашли широкого применения. Тем не менее, имеются сведения об успешном хирургическом лечении резистентных к терапии форм эпилепсии у детей посредством гемисферэктомии, передней темпоральной лобэктомии, экстратемпоральной неокортикальной резекции, ограниченной темпоральной резекции, стимуляции блуждающего нерва с помощью имплантируемых устройств. Отбор пациентов для оперативного лечения проводится коллегиально с участием нейрохирургов, детских неврологов, психологов с тщательной оценкой возможных рисков и предполагаемой эффективности вмешательства.
Прогноз
Успехи современной фармакотерапии эпилепсии позволяют добиться полного контроля над приступами у большинства детей. При регулярном приеме противоэпилептических препаратов дети и подростки с эпилепсией могут вести обычный образ жизни. При достижении полной ремиссии (отсутствии приступов и нормализации ЭЭГ) через 3-4 года врач может постепенно полностью отменить прием антиэпилептических препаратов. После отмены у 60% пациентов приступы в дальнейшем не возобновляются.
Менее благоприятный прогноз имеет эпилепсия у детей, характеризующаяся ранним дебютом приступов, эпилептическими статусами, снижением интеллекта, отсутствием эффекта от приема базовых лекарственных препаратов.
Профилактика
Профилактика эпилепсии у детей должна начинаться еще во время планирования беременности и продолжаться после рождения ребенка. В случае развития заболевания необходимо раннее начало лечения, соблюдении схемы терапии и рекомендованного образа жизни, наблюдение ребенка у эпилептолога. Педагоги, работающие с детьми, страдающими эпилепсией, должны быть информированы о заболевании ребенка и о мерах оказания первой помощи при эпилептических приступах.
Источник
Детская эпилепсия: причина, клиника, диагностикаЗаболеваемость эпилепсией составляет около 0,05% (после первого года жизни, когда она встречается чаще), распространённость — 0,5%. Это значит, что в большинстве крупных средних школ насчитывается примерно по 6 детей с детской или ювенильной эпилепсией. На практике применяется международная классификация эпилепсии. В общих чертах судороги классифицируются следующим образом: Проявление фокальных судорог зависит от области мозга, из которой исходят патологические разряды: Парциальные судороги подразделяются также в зависимости от уровня сознания: Зачастую трудно отличить простые судороги от сложных парциальных приступов, отсюда следует новый термин — «неклассифицированный приступ».
Генерализованные эпилепсии у детейI. При генерализованных приступах: II. Абсансы: III. Миоклонические судороги: короткие, повторяющиеся, отрывистые движения конечностей, шеи или туловища IV. Тонические судороги: генерализованное повышение тонуса V. Тонико-клонические судороги: VI. Атонические приступы: Фокальные (парциальные) судороги у детейI. Парциальные судороги у детей: II. Простые парциальные судороги: ребенок в ясном сознании III. Сложные парциальные судороги: изменённое состояние сознания или спутанность сознания из-за патологической электрической активности, распространяющейся из очага IV. Парциальные судороги с вторичной генерализацией: фокальный приступ манифестирует клинически или только на ЭЭГ, затем следуют генерализованные тонико-клонические судороги Эписиндромыа) Генерализованные судороги: б) Парциальные судороги у детей: Эпилептические синдромы у детейА. Генерализованная эпилепсия у детей: II. Синдром Леннокса-Гасто. 1-3 года. Множественные типы приступов, но главным образом внезапные падения (дроп-атаки, астатические приступы), тонические приступы и атипичные абсансы. Также задержка или деградация психического развития и нарушения поведения III. Типичные абсансы (petit rnal). 4-12 лет. На мгновение — остановка взгляда, замирание, могут быть моргание и мелкие движения кистей. Длится лишь несколько секунд, но не более 30. Во время приступа ребёнок не реагирует, после восстановления сознания осознает, что пропустил что-то, и выглядит растерянным или извиняется. Развитие в норме, но приступы могут повлиять на обучение в школе. Составляет лишь 2% детских эпилепсии IV. Ювенильная мио-клоническая эпилепсия. Пубертатный период и взрослые. Миоклонии, но могут быть генерализованные тонико-клонические судороги и абсансы в основном сразу после пробуждения. Типичный анамнез: утром разбрасывает напитки и воздушную кукурузу из-за начавшейся миоклонии. На обучение не влияет Б. Фокальные эпилепсии у детей: II. Доброкачественная детская эпилепсия с затылочными пароксизмами. 1-14 лет. У младших детей — периоды отсутствия контакта, девиации глаз, рвоты и вегетативных симптомов. У старших детей — головная боль и зрительные нарушения, включая искажение изображений и галлюцинации. Диагноз в первую очередь основывается на подробном рассказе ребёнка и очевидцев, подтверждённом по возможности видеозаписью. Клиническая оценка должна включать осмотр кожи на предмет нейромышечных признаков и подробный неврологический осмотр для выявления любых неврологических отклонений. Несмотря на то что эпилепсия обычно является идиопатической, могут проявиться симптомы или осложнения сопутствующего неврологического заболевания. – Также рекомендуем “Методы исследования детей при судорогах: ЭЭГ, нейровизуализация” Оглавление темы “Нервные болезни детей”:
|
Источник
