Клинико лабораторные синдромы при циррозе печени
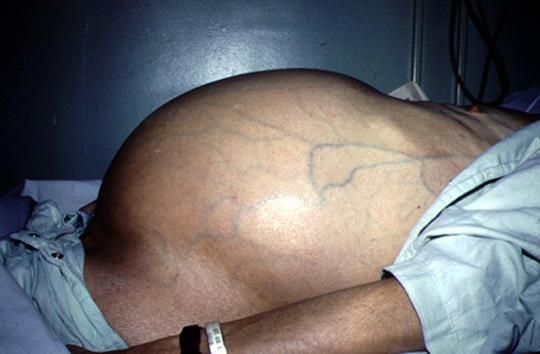
Цирроз печени – хроническое полиэтиологическое прогрессирующее заболевание печени, характеризующееся значительным уменьшением количества функционирующих гепатоцитов, нарастающим фиброзом, перестройкой нормальной структуры паренхимы и развитием в последующем печеночной недостаточности и портальной гипертензии.
Классификация цирроза печени:
1) по этиологии:
а) алкогольный – занимает 1-ое место в РБ
б) вирусный – как исход ХВГ В, С, D
в) аутоиммунный (люпоидный)
г) лекарственный (токсический)
д) первичный (холестатический) и вторичный (при обструкции внепеченочных желчных ходов) билиарный
е) застойный – возникает при венозном застое в печени (прежнее название – кардиальный)
ж) метабоилческий – обусловлен генетически (гемохроматоз, болезнь Вильсона-Коновалова)
и) криптогенный – неизвестной или неустановленной этиологии
2) по морфологическим признакам:
а) макронодулярный (крупноузловой) – нерегулярно расположенные крупные узлы до 5 см в диаметре, разделенные различной ширины тяжами соединительной ткани; чаще вирусного генеза
б) микронодулярный (мелкоузловой) – регулярно расположенные мелкие узлы 1-3 мм в диаметре, разделенные сетью рубцовой ткани; чаще алкогольного генеза
в) микро-макронодулярный (смешанный)
3) По клиническим особенностям:
а) стадия процесса: начальная, выраженных клинических проявлений, терминальная
б) фаза процесса: активная (минимальная, умеренная, высокоактивная) и неактивная
в) степень функциональных нарушений: легкая, средняя, тяжелая (гепатергия)
г) выраженность (скрытая, умеренная, резко выраженная) и тип (подпеченочная, внутрипеченочная, надпеченочная) портальной гипертензии
д) наличие гиперспленизма: отсутствует или выражен
Патогенез цирроза печени:
Некроз гепатоцитов ® активизация регенерации, гиперобразование коллагеновых волокон ® перицеллюлярный фиброз, фиброзное сдавление венозных сосудов, формирование соединительно-тканных септ, соединяющих центральные вены с портальными полями и содержащими сосудистые анастомозы ® сброс крови в систему печеночной вены, минуя паренхиму долек, по новообразованным сосудистым анастомозам ® нарушение кровоснабжения гепатоцитоз, развитие портальной гипертензии ® некроз гепатоцитов (патологический круг)
Клинико-лабораторные синдромы при циррозе печени:
1) мезенхимально-воспалительный синдром – выражен менее, чем при ХГ; обусловлен сопутствующим циррозу воспалением гепатоцитов
2) цитолитический синдром – цифры гиперферментемии на порядок ниже, чем при ХГ (т.к. при циррозе уже резко снижена синтетическая функция печени)
3) диспепсический синдром – боль в правом подреберье, усиливающаяся после еды, тошнота, рвота, горечь во рту, вздутие живота и чувство переполненного желудка после приема любой пищи
4) астеновегетативный синдром с прогрессирующим похуданием и признаками полигиповитаминоза при достаточно полноценном питании
5) синдром желтухи и холестаза – характерен для билиарных циррозов печени (желтушность кожи и склер, выраженный кожный зуд, расчесы на коже)
6) синдром портальной гипертензии (варикозно-расширенные вены пищевода, кардии желудка, прямой кишки, передней бршной стенки – «голова медузы», олигурия, асцит)
7) синдром малых признаков (обусловлен гиперэстрогенемией) – «сосудистые звездочки» (телеангиэктазии) на коже верхней половины туловища, пальмарная эритема («печеночные ладони», «руки любителей пива») – ярко-красная окраска ладоней в области тенара, гипотенара, фаланг пальцев, лакированный язык, карминово-красная окраска губ, гинекомастия у мужчин, атрофия половых органов и уменьшение выраженности вторичных половых признаков
8) спленомегалия (из-за венозного застоя) и гиперспленизм (повышенное разрушение форменных элементов крови в селезенке с развитием панцитопении, анемического и геморрагического синдромов)
9) гепаторенальный синдром – возникает при декомпенсации цирроза печени, характеризуется азотемией и признаками почечной недостаточности (при этом морфологические изменения почек не выявляются)
10) токсическая энцефалопатия (нарушение сна, головные боли, снижение памяти, парестезии, дрожание конечностей, апатия)
11) синдром печеночно-клеточной недостаточности вплоть до печеночной комы – развивается в исходе цирроза печени
Пальпаторно печень увеличена, плотная («каменистая), бугристая с острым краем.
Клиническая триада цирроза печени: признаки портальной гипертензии + плотная «каменистая» печень при пальпации + печеночные стигмы.
Осложнения цирроза печени:
1) кровотечение из варикозно расширенных вен пищевода и желудка
2) печёночная энцефалопатия и кома
3) эрозии и язвы желудка, двенадцатиперстной кишки
4) тромбоз воротной вены
5) цирроз-рак
6) асцит-перитонит
7) печёночная нефропатия (гепаторенальный синдром)
Диагностика:
1. ОАК, ОАМ, качественные реакции на содержание в моче билирубина и уробилина
2. БАК: билирубин и его фракции, общий белок и его фракции, мочевина, креатинин, активность АСТ и АЛТ, ЩФ, ГГТП, органоспецифичные ферменты печени (фруктозо-1-фосфатальдолаза, аргиназа, орнитинкарбамоилтрансфераза), ХС, ТАГ, фракции ЛП, мочевая кислота, глюкоза, фибрин, серомукоид, сиаловые кислоты, тимоловая и сулемовая пробы, коагулограмма
3. Иммунограмма крови: содержание В- и Т-лимфоцитов, субпопуляций Т-лимфоцитов, Ig, циркулирующих ИК, АТ к печёночным специфическим ЛП, маркёров гепатита B, C, D
4. ФЭГДС
5. УЗИ печени, желчевыводящих путей, селезёнки
6. Радиоизотопное сканирование печени
7. Лапароскопия с прицельной биопсией печени
8. КТ
Лечение цирроза печени:
1) ограничение физических и психических нагрузок, исключение гепатотоксических ЛС и алкоголя, стол № 5 (ограничение животных жиров, соли, жидкости), разгрузочные дни (тыква, ягоды, фрукты, творог)
2) при обнаружении вирусов гепатита в фазе репликации – антивирусная терапия (интерферон как при ХВГ)
3) улучшение метаболизма гепатоцитов: витамины Ундевит, Декамевит, Дуовит, витамин В12; липолевая кислота; гепатопротекторы (эссенциале, лив-52, карсил)
4) лечение отёчно-асцитического синдрома (лазикс до 80 мг/сутки, гипотиазид до 100 мг/сутки, верошпирон до 200 мг/сутки); при неэффективности – парацентез
5) иммунодепрессантная терапия: ГКС используют при высокой степени активности патологического процесса (40-60 мг/сутки с постепенным снижением дозы, курс до 6 месяцев)
6) дезинтоксикационная терапия: в/в 200-300 мл 5-10% р-р глюкозы с добавлением 10-20 мл эссенциале или 4 мл 0,5% р-ра липоевой кислоты; в/в гемодез 200 мл 2-3 инфузии
7) лечение печеночной энцефалопатии: лактулоза 30 мг 3-5 раз/день после еды, гепа-Мерц, уросан, урсофальк и др.
8) при возникновении кровотечения из варикозно расширенных вен пищевода или желудка: строгий постельный режим, холод на эпигастральную область, инфузии полиглюкина, 5% глюкозы в/в, вазопрессин 20 ЕД в 100-200 млл 5% глюкозы за 15-20 мин в/в капельно + нитроглицерин сублингвально, общая гемостатическая терапия, местный гемостаз (лазеротерапия, эндоскопическая склеротерапия), балонная тампонада
9) трансплантация печени – показана при: 1) терминальной стадии хронических диффузных заболеваний печени, в том числе алкогольном циррозе 2) нарушении метаболизма на фоне врождённых дефектов развития гепатоцитов 3) острой печёночной недостаточности 4) нерезектабельных очаговых заболеваниях печени
41. Хронический панкреатит: этиология, патогенез, клинические варианты, диагностика, принципы лечения.
Хронический панкреатит (ХП) – хроническое полиэтиологическое воспаление поджелудочной железы, продолжающееся более 6 месяцев, характеризующееся постепенным замещением паренхиматозной ткани соединительной и нарушением экзо- и эндокринной функции органа.
Эпидемиология: чаще страдают мужчины среднего и пожилого возраста; частота у взрослых 0,2-0,6%
Основные этиологические факторы:
1) алкоголь – основной этиологический фактор (особенно при сочетании с курением)
2) заболевания желчного пузыря и желчевыводящих путей (хронический калькулезный и бескаменный холецистит, дискинезии желчевыводящих путей)
3) злоупотребление жирной, острой, соленой, перченой, копченой пищей
4) лекарственная интоксикация (в первую очередь эстрогены и ГКС)
5) вирусы и бактерии, попадающие в проток поджелудочной железы из ДПК через фатеров сосочек
6) травмы поджелудочной железы (при этом возможно склерозирование протоков с повышением внутрипротокового давления)
7) генетическая предрасположенность (часто сочетание ХП с группой крови О(I)
8) беременность на поздних сроках (приводит к сдавления поджелудочной железы и повышению внутрипротокового давления)
Патогенез хронического панкреатита:
В развитии хронического панкреатита основную роль играют 2 механизма:
1) чрезмерная активация собственных ферментов поджелудочной железы (трипсиногена, химотрипсиногена, проэластазы, липазы)
2) повышение внутрипротокового давления и затруднение оттока поджелудочного сока с ферментами из железы
В результате наступает аутолиз (самопереваривание) ткани поджелудочной железы; участки некроза постепенно замещается фиброзной тканью.
Алкоголь является как хорошим стимулятором секреции соляной кислоты (а она уже активируют панкреатические ферменты), так и приводит к дуоденостазу, повышая внутрипротоковое давление.
Классификация хронического панкреатита:
I. По морфологическим признакам: интерстициально-отечный, паренхиматозный, фиброзно-склеротический (индуративный), гиперпластический (псевдотуморозный), кистозный
II. По клиническим проявлениям: болевой вариант, гипосекреторный, астеноневротический (ипохондрический), латентный, сочетанный, псевдотуморозный
III. По характеру клинического течения: редко рецидивирующий (одно обострение в 1-2 года), часто рецидивирующий (2-3 и более обострений в год), персистирующий
IV. По этиологии: билиарнозависимый, алкогольный, дисметаболический, инфекционный, лекарственный
Клиника хронического панкреатита:
1) боль – может быть внезапной, острой или постоянной, тупой, давящей, возникает через 40-60 мин после еды (особенно обильной, острой, жареной, жирной), усиливается в положении лежа на спине и ослабевает в положении сидя при небольшом наклоне вперед, локализована при поражении головки – справа от срединной линии, ближе к правому подреберью, при поражении тела – по срединной линии на 6-7 см выше пупка, при поражении хвоста – в левом подреберье, ближе к срединной линии; в 30% случаев боль носит опоясывающий характер, еще в 30% – не имеет определенной локализации; половина больных ограничивают себя в приеме пищи из-за боязни болей
2) диспепсический синдром (отрыжка, изжога, тошнота, рвота); рвота у части больных сопровождают болевой синдром, многократная, не приносит никакого облегчения
3) синдром экзокринной недостаточности поджелудочной железы: «панкреатогенная диарея» (связана с недостаточным содержанием в выделенном панкреатическом соке ферментов, при этом характерно большое количество каловых масс, содержащих много нейтрального жира, непереваренных мышечных волокон), синдром мальабсорбции, проявляющийся рядом трофических нарушений (снижение массы тела, анемия, гиповитаминоз: сухость кожи, ломкость ногтей и выпадение волос, разрушение эпидермиса кожи)
4) синдром эндокринной недостаточности (вторичный сахарный диабет).
Диагностика хронического панкреатита:
1. Сонография поджелудочной железы: определение ее размеров, эхогенности структуры
2. ФГДС (в норме ДПК, как «корона», огибает поджелудочную железу; при воспалении эта «корона» начинает расправляться – косвенный признак хронического панкреатита)
3. Рентгенография ЖКТ с пассажем бария: контуры ДПК изменены, симптом «кулис» (ДПК выпрямляется и раздвигается, как кулисы на сцене, при значительном увеличении pancreas)
4. КТ – в основном используется для дифференциальной диагностики ХП и рака поджелудочной железы, т.к. их симптомы схожи
5. Ретроградная эндоскопическая холангиодуоденопанкреатография – через эндоскоп специальной канюлей входят в фатеров сосочек и вводят контраст, а затем делают серию рентгенограмм (позволяет диагностировать причины внутрипротоковой гипертензии)
6. Лабораторные исследования:
а) ОАК: при обострении – лейкоцитоз, ускорение СОЭ
б) ОАМ: при обострении – увеличение диастазы
в) БАК: при обострении – повышение уровня амилазы, липазы, трипсина
в) копрограмма: нейтральный жир, жирные кислоты, непереваренные мышечные и коллагеновые волокна
Лечение хронического панкреатита.
1. При обострении – стол № 0 в течение 1-3 дней, затем стол № 5п (панкреатический: ограничение жирной, острой, жареной, пряной, перченой, соленой, копченой пищи); вся пища вареная; питание 4-5 раз/сутки малыми порциями; отказ от употребления алкоголя
2. Купирование боли: спазмолитики (миолитики: папаверин 2% – 2 мл 3 раза/сут в/м или 2% – 4 мл на физрастворе в/в, дротаверин / но-шпа 40 мг 3 раза/сут, М-холиноблокаторы: платифиллин, атропин), анальгетики (ненаркотические: анальгин 50% – 2 мл в/м, в тяжелых случаях – наркотические: трамадол внутрь 800 мг/сут).
3. Антисекреторные препараты: антациды, блокаторы протонной помпы (омепразол по 20 мг утром и вечером), блокаторы Н2-рецепторов (фамотидин по 20 мг 2 раза/сут, ранитидин) – снижают секрецию желудочного сока, который является естественным стимулятором секреции поджелудочной железы
4. Ингибиторы протеаз (особенно при интенсивном болевом синдроме): гордокс, контрикал, трасилол, аминокапроновая кислота в/в капельно, медленно, на физрастворе или 5% растворе глюкозы, октреотид / сандостатин 100 мкг 3 раза/сут п/к
5. Заместительная терапия (при недостаточности экзокринной функции): панкреатин 0,5 г 3 раза/сут во время или после еды, креон, панцитрат, мезим, мезим-форте.
6. Витаминотерапия – для предупреждения трофических нарушений как результата синдрома мальабсорбции
7. Физиотерапия: ультразвук, синусомоделированные токи различной частоты, лазер, магнитотерапия (при обострении), тепловые процедуры: озокерит, парафин, грязевые аппликации (в фазе ремиссии)
Диспансерное наблюдение: 2 раза/год на уровне поликлиники (осмотр, основные лабораторные тесты, УЗИ).
Рак поджелудочной железы: клинические проявления в зависимости от локализации. Метастазирование. Диагностика, дифференциальная диагностика. Симптоматическая терапия в амбулаторных условиях
Рак поджелудочной железы (РПЖ) – злокачественная опухоль, развивающаяся преимущественно из эпителия мелких и мельчайших панкреатических протоков.
Эпидемиология: на 4-ом месте среди опухолей ЖКТ (после опухолей желудка, толстой кишки, пищевода); ежегодно в РБ выявляют более 700 больных раком поджелудочной железы, в течение года умирает около 600 больных.
Этиология рака поджелудочной железы:
а) характер питания – западная диета – избыточное употребление мяса и животных жиров, стимулирующих выработку панкреозимина, который вызывает гиперплазию клеток поджелудочной железы
б) курение – увеличивает риск заболевания в 2 раза
в) алкоголизм – увеличивает риск заболевания в 2 раза
г) сахарный диабет – сопровождается гиперплазией протоков поджелудочной железы
д) хронический панкреатит – в 50-60% сочетается с РПЖ
е) болезни желчного пузыря – способствуют попаданию в панкреатические протоки канцерогенов, содержащихся в желчи
Головка железы поражается раком в 60-70% случаев, тело – в 20-30%, хвост – в 5-10%.
В зависимости от преобладания тех или иных начальных проявлений болезни выделяют клинические формы РПЖ: 1) болевую (25-30%) 2) иктерообтурационную (35-40%) 3) маскированные (псевдопневмонические, диабетоидные, тромботические, геморрагические и др., 30-35%)
Основные клинические проявления в зависимости от локализации РПЖ:
а) рак головки поджелудочной железы:
– боль в эпигастральной области, правом подреберье, иррадиирует в спину, появляется за несколько недель или месяцев до желтухи
– выраженное похудание (из-за нарушения пассажа панкреатического сока в кишечник)
– диспепсические расстройства (анорексия, тошнота, отрыжка, чувство тяжести в эпигастрии, рвота, иногда поносы, запоры)
К данной триаде симптомов при дальнейшем развитии опухоли присоединяется ряд других симптомов:
а) опухоль из эпителия конечной части панкреатического протока ® вовлечение в процесс общего желчного протока ® быстро нарастающая желтуха; увеличенный желчный пузырь(симптом Курвуазье); увеличенная печень безболезненная при пальпации, с острым краем; бесцветный кал, темная моча; интенсивный кожный зуд, особенно по ночам; геморрагический синдром с носовыми кровотечениями, кровавой рвотой, меленой (как результат холемии)
б) опухоль из эпителия ацинозной части железы ® прорастание в 12-перстную кишку ® клиника язвенной болезни 12-перстной кишки или стеноза привратника
В дальнейшем при прогрессировании может быть: асцит, кишечное кровотечение, тромбозы сосудов нижних конечностей, инфаркты легких и селезенки.
Источник
Каждый из показателей оценивают в баллах (1,2 или 3). Интерпретация осуществляется по следующим критериям:
Асцит — это скопление жидкости в брюшной полости, которое, как правило, проявляется чувством вздутия, тяжести, полноты, иногда распиранием в животе. Визуально может определяться увеличение живота. Достаточно просто диагностируется при УЗИ и КТ органов брюшной полости.

Средний и большой асцит (белее 4 л жидкости) проявляется увеличением массы тела на 5-6 кг. Первично диагностированный асцит требует выполнения пункции брюшной полости для исследования жидкости на микрофлору, определения уровня pH, микроскопического, цитологического и серологического анализа.
Спонтанный бактериальный перитонит (СБП) — осложнение асцита,возникающего при ЦП, которое проявляется в большинстве случаев положительными перитонельными синдромами и лихорадкой. При таком осложнении часто не удаётся выявить первичный инфекционный очаг.
Предполагается, что в развитии СБП важную роль играет условно-патогенная микробная флора кишечника: при возникновении лимфостаза (отёка конечностей) условно-патогенные кишечные бактерии проникают в брюшную полость и активизируются. Из асцитической жидкости чаще высевается кишечная палочка и другие грамотрицательные кишечные микроорганизмы, реже — стрептококки и пневмококки.
Энцефалопатия — осложнение, возникающее из-за печёночной депрессии в результате печёночно-клеточной и портально-печёночной недостаточности. Оба вида энцефалопатии требуют дифференциальной диагностики с передозировками лекарственных средств (в частности, седативных и наркотических средств), острыми цереброваскулярными заболеваниями (включая субдуральную гематому) и острым отравлением алкоголем с определением уровня этилового спирта в крови.
Гепаторенальный синдром — тяжёлая функциональная острая почечная недостаточность у пациентов, имеющих выраженную печёночную недостаточность, которая возникает в результате острого или хронического заболевания печени, чаще всего цирроза.
Диагностика гепаторенального синдрома основана на критериях International Ascites Club (1996 год). К большим критериям относятся:
- хроническое или острое заболевание печени с печёночной недостаточностью и портальной гипертензией;
- низкая клубочковая фильтрация — креатинин сыворотки более 225 мкмоль/л или скорость клубочковой фильтрации менее 40 мл/мин в течении суток при отсутствии противоотёчной терапии;
- отсутствие шока, текущей бактериальной инфекции мочевыводящих путей или нефротоксической терапии;
- отсутствие стойкого улучшения почечной функции при прекращении противоотёчной терапии диуретиками и в/в введении 1,5 л жидкости;
- протеинурия (> 500 мг/сутки) и отсутствие признаков обструкции мочевыводящих путей или заболеваний почек по данным УЗИ.
К методам диагностики ЦП относятся сбор анамнеза, лабораторные и инструментальные исследования, а также проводится дифференциальная диагностика.
Сбор анамнеза
При расспросе пациента уделяется особое внимание наличию в прошлом желтухи, зуда, острых, хронических или наследственных заболеваний печени, употреблению наркотиков, алкоголя, переливаниям препаратов крови и т. д.
Лабораторные исследования
Клинический анализ крови необходим для определения состояния клеток печени. У людей ЦП отмечается тромбоцитопения и тенденция к снижению количества лейкоцитов и нейтрофилов в крови при гиперспленизме. СОЭ часто увеличена. Анемия любой степени тяжести может свидетельствовать о недавно перенесённом кровотечении.
Биохимический анализ крови зависит от причины и выраженности цирроза. При подозрении на заболевание в сыворотке крови определяют уровень активности аминотрансфераз (АЛТ, АСТ), общего и прямого билирубина. Для оценки белково-синтетической функции печени используют протромбиновый индекс, устанавливают количество аммиака и уровень АФП и другое.
Специфические лабораторные тесты для установления причины цирроза предполагают определение наличия аутоантител и проводение серологической диагностики гепатотропных вирусов (HBsAg, HBeAg, Anti-HBc, anti-HCV).
При функциональном обследовании у 80-90% пациентов выявляется повышенная активность аминотрансфераз (обычно в 2-6 раз больше нормы), при аутоиммунных поражениях печени показатели могут быть выше.
Важное значение имеют гамма-глобулин сыворотки (повышен у 90% пациентов с ЦП), сулемовая проба (положительна у 85% пациентов), уровень билирубина (повышен в 2-5 раз у 80-90% пациентов) и содержание аммиака (увеличено у 80-85% людей с ЦП).
Сывороточные маркеры фиброза пока не позволяют точно определить стадию фиброза. Однако Французскими учёными был изобретён тест «ФиброМакс» – метод неинвазивной (без биопсии) структурной оценки состояния ткани печени. Он состоит из нескольких лабораторных исследований, результаты которых используются для расчёта пяти основных показателей состояния ткани печени:
- стадия фиброза по шкале METAVIR (Fibro test);
- степень некровоспалительной реакции (Acti test);
- степень стеатоза и жирового перерождения ткани печени (Steato test);
- диагностика неалкогольного стеатогепатита (Nash test);
- диагностика алкогольного повреждения печени с определением его активности (Ash test).
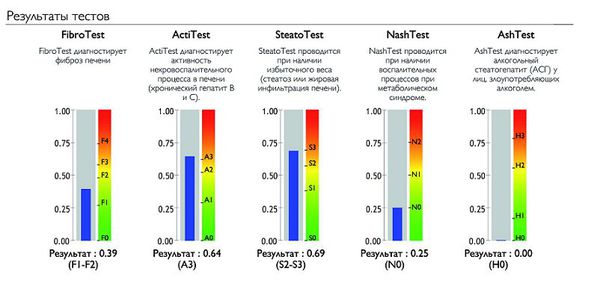
«ФиброМакс» является альтернативой биопсии печени. Он позволяет комплексно оценить изменения, вызванные заболеванием печени.[9][10][11]
Инструментальная диагностика
Ультразвуковое исследование органов брюшной полости (УЗИ) — высокоинформативный метод диагностики ЦП, который позволяет поставить предварительный диагноз. С его помощью можно выявить увеличение плотности печени, узловатую деформацию контуров, расширение внутрипечёночных ветвей воротной и селезёночной вен, а также размеры селезёнки. При высокоактивном ЦП с помощью УЗИ и УЗДГ выявляются чёткие изменения у 80% обследованных, при малоактивных формах ЦП — у 40-60%.
Компьютерная томография (КТ) по диагностической информативности превосходит УЗИ, поэтому она обязательно проводится в сомнительных случаях и при подозрении на онкологические заболевания.
Магнитно-резонансная томография (МРТ) не обладает преимуществами по сравнению с КТ, но такую разновидность МРТ, как магнитно-резонансная холецистопанкреатография, необходимо проводить людям с первичным билиарным циррозом.
УЗДГ (допплерографию) проводят преимущественно для диагностики и оценки выраженности портальной гипертензии.
УЗ-эластография (эластометрия) представляет неинвазивное определение эластичности печени, взаимосвязанное со стадией фиброза по шкале METAVIR.
Видиоэзофагогастродуоденосскопия (ВЭГДС) в 60-70% случаев позволяет выявить узловое расширение вен пищевода (иногда вен кардиального отдела желудка), а в 15-20% — признаки разных стадий язвенной болезни.
Биопсия печени — это морфологическое инвазивное исследование, обладающее высокой информативностью и специфичностью. Оно является золотым стандартом в диагностике ЦП и других заболеваний печени.[17]
Дифференциальная диагностика
Дифференциальная диагностика ЦП проводится с нецирротическими причинами увеличения печени, асцита, портальной гипертензии и энцефалопатии.
При высокоактивных формах ЦП важно дифференцировать заболевание от острого (вирусного, алкогольного или лекарственного) гепатита. Для этого широко используются маркеры вирусов гепатита, ПЦР и иммунология.
Так же дифференциальную диагностику цирроза печени проводят с:
- обструкцией желчевыводящих путей;
- токсическими воздействиями различных веществ, тяжёлых металлов и лекарств;
- аутоиммунным гепатитом;
- первичным и вторичным билиарным циррозом;
- первичным склерозирующим холангитом;
- опухолью или метестазами в печени;
- неалкогольной жировой болезнью печени;
- врождённые патологии (наследованный гемохроматоз, болезнь Вильсона — Коновалова, недостаточность альфа 1 антитрипсина).
Для диагностики, профилактики и поиска оптимального лечения прибегают к помощи дополнительных специалистов: офтальмолога, кардиолога, психиатра, генетика и трансплантолга (для определения возможности и необходимости пересадки печени).[12][13][14]
Диета
Лечебные мероприятия начинаются с рациональной диеты. Она должна быть высококалорийной и высокобелковой (за исключением тяжёлых форм печёночной энцефалопатии), при асците — низкосолевой, с потреблением белка в определённом количестве (из расчёта на 1,5 г/кг массы тела и до 40 ккал/кг в день).
В качестве нутритивной поддержки рекомендуется дополнительные приёмы пищи в виде энтерального питания смесями, обогащёнными пищевыми волокнами, с низким содержанием ароматических аминокислот.
Этиотропное лечение
Этиотропная терапия предполагает лечение основного заболевания, на фоне которого развился цирроз:
- при вирусных гепатитах — противовирусная терапия аналогами нуклеозидов;
- при алкогольном стеатогепатите — исключение приёма алкоголя;
- при лекарственных стеатогепатитах в результате одновременного назначения множества лекарств — ограничение гепатотоксичных и нефротоксичных лекарственных препаратов с сохранением лекарства только по жизненным показаниям;
- при гемохроматозе — отмена препаратов железа.
Патогенетическая терапия
Лечение проводится в зависимости от механизмов развития ЦП, лечения обострений и наличия у пациента хронических заболеваний.
У пациентов с алкогольным циррозом печени (АЦП) возникает дефицит витаминов группы В. Поэтому в этих случаях необходимо принимать 100 мг тиамина, 30 мг пиридоксина и 1 мг фолиевой кислоты в сутки. Для восстановления нарушенной структуры мембран гепатитов используют эссенциальные фосфолипиды, разведённые с кровью пациента по 10 мл на 500 мг в сутки в течение не более 14 дней. Также можно использовать препараты селимарина («Силибинин», «Легалон») и адеметионина («Гептор», «Гептрал») по 800 мг в сутки в/в струйно, метионин и липовую кислоту.
При стойком холестазе и нехватке жирорастворимых витаминов в отсутствии признаков острой печёночной недостаточности в/в водят ретинол (витамин А), эргокальциферол (витамин D), токоферол (витамин Е), викасол (витамин К) и препараты кальция. Для купирования холестаза, развившегося на фоне АЦП, часто назначают препараты урсодезоксихолевой кислоты («Урсосан», «Урсофальк», «Урдокса», «Урсо 100»).
При аутоиммунном гепатите (АИГ) показана иммуносупрессивная и противовоспалительная терапия глюкокортикостероидами (преднизолон, метилпреднизолон). Приём азатиоприна позволяет снизить дозировку глюкокортикостеройдов. Вместо азатиоприна могут быть использованы 6-меркаптопурин, циклоспорин А, циклофосфамид, микофенолата мофетил.
| Суточная доза препаратов | |
|---|---|
| Преднизолон: 60 мг — 1-я неделя; 40 мг — 2-я неделя; 30 мг — 3-я и 4-я неделя; 20 мг — поддерживающая дозировка. | Преднизолон: 30 мг — 1-я неделя; 20 мг — 2-я неделя; 15 мг — 3-я и 4-я неделя; 10 мг — поддерживающая дозировка. Азатиоприн: 50 мг — постоянно. |
Источник
