Лейкоз лимфобластный код мкб

Связанные заболевания и их лечение
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Причины
- Патогенез
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Острый лимфобластной лейкоз.
Острый лимфобластной лейкоз
Описание
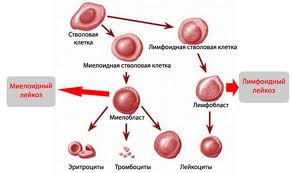
Острый лимфобластный лейкоз – это группа гетерогенных злокачественных новообразований из клеток – лимфоидных предшественников (лимфобласты), имеющих определенные генетические и иммунофенотипические характеристики.
Острые лимфобластные лейкозы самые распространённые лейкозы в детском и юношеском возрасте. Пик заболеваемости приходится на возраст от 1 года до 6 лет. Протекают с поражением костного мозга, лимфатических узлов, селезёнки, вилочковой железы, а также других органов.
Причины
В генетической основе развития острого лимфобластного лейкоза лежат изменения в структуре хромосом, т. Е. Хромосомные аберрации. При лейкозах выделяют специфические или первичные и неспецифические хромомомнве аберрации. К первичным принято относить транслокации, делеции, инверсии, амплификации участков хромосом, содержащих онкогены, гены клеточных рецепторов, гены ростовых факторов. Подобные изменения способны образовывать новые последовательности ДНК и появление новых свойств у клетки, образование специфического клона. Вторичные хромосомные аберрации появляются на стадии опухолевой прогрессии в результате изменений сформировавшегося клона. Причем схожие аберрации могут наблюдаться при различных вариантах лейкозов. Так, филадельфийская хромосома может выявляться как при острых, так и при хронических лейкозах.
Причины развития острого лимфобластного лейкоза у детей до сих пор точно не установлены, однако имеются данные о большом значении инфекционных заболеваний в младенческом возрасте, воздействию различных физических (например, рентгенодиагностика, лучевая терапия, ионизирующая радиация), действие химических мутагенов. При воздействию бензола, среди больных, получавших цитостатические иммунодепрессанты (имуран, циклофосфан, лейкаран, сарколизин, мустарген и ), биологических (вирусных) мутагенов на организм матери во время беременности. Доказана также связь между многими врожденными хромосомными аномалиями и развитием острого лейкоза.
Патогенез
В костном мозге, периферической крови и в других органах обнаруживаются опухолевые клетки типа лимфобластов с ШИК-положительными гранулами в цитоплазме, не дающие реакций на пероксидазу, эстеразы и не содержащие липиды.
В 2/3 случаев в опухолевых клетках обнаруживаются цитогенетические нарушения в виде полиплоидии, филадельфийской хромосомы и реципрокной транслокации между хромосомами.
Цитогенез острого лимфобластного лейкоза связан с предшественниками T- и B-лимфоцитов. На T-клеточные лейкозы в странах Европы приходится 10-15 % наблюдений. Преобладают B-клеточные лейкозы.
Руководствуясь иммунологическими фенотипами опухолевых клеток, выделяют несколько форм лимфобластного лейкоза, что имеет значение для выбора терапии и прогноза. Преобладающие B-лимфобластные лейкозы представлены ранним, промежуточным и поздним вариантами, отличающимися по экспрессии параглобулина CD10, поверхностного иммуноглобулина и активности терминальной диоксинуклеотидтрансферазы. Маркерами T-лимфобластного лейкоза являются антигены CD7 и T-рецепторов.
Симптомы
Различают два типа течения острого лимфобластного лейкоза: В-линейный и Т-линейный, в зависимости от типа клеток – лимфоидных предшественников.
Все лейкоциты в организме человека делятся на 2 типа – гранулоцитарные и агранулоцитарные (зернистые и незернистые), эти две группы, в свою очередь, подразделяются на эозинофилы, базофилы, нейтрофилы (гранулоцитарные), и лимфоциты (В- и Т-типа) и моноциты (агранулоцитарные). В процессе созревания и развития (дифференцировки) все клетки проходят несколько этапов, первым из которых является бластный этап (лимфобласты). Из-за поражения костного мозга опухолью, лимфоциты не успевают достаточно развиться для того, чтобы полноценно исполнять свои защитные функции. По большей части, при остром лимфобластном лейкозе поражаются В-лимфоциты (примерно в 85% случаев), отвечающие за образование антител в организме.
Клинические признаки острого лимфобластного лейкоза.
Синдром интоксикации – слабость, лихорадка, недомогание, потеря веса. Лихорадка может быть связана и с наличием бактериальной, вирусной, грибковой или протозойной (реже) инфекцией, особенно у детей с нейтропенией (менее 1500 нейтрофилов в 1 мкл).
Гиперпластический синдром – увеличение всех групп периферических лимфоузлов. Инфильтрация печени и селезенки приводит к их увеличению, что может проявляться болями в животе. Могут появиться боль и ломота в костях из-за лейкемической инфильтрации надкостницы и суставной капсулы и опухолевого увеличения объема костного мозга. При этом на рентгенограммах можно обнаружить характерные для лейкемической инфильтрации изменения, особенно в трубчатых костях, возле крупных суставов.
Анемический синдром – бледность, слабость, тахикардия, кровоточивость слизистых полости рта, геморрагический синдром на коже, бледность. Слабость возникает в результате анемии и интоксикации.
Геморрагический синдром связан как с тромбоцитопенией, так и с внутрисосудистым тромбозом (особенно при гиперлейкоцитозе) и приводит к появлению петехий, экхимозов на коже и слизистых, кровоизлияниям, мелене, рвоте с кровью.
У мальчиков может обнаруживаться инициальное увеличение яичек ( 5-30% случаев первичного ОЛЛ). Это безболезненные, плотные, одно- или двусторонние инфильтраты. Особенно часто это бывает при гиперлейкоцитозе и Т-клеточном варианте ОЛЛ.
Дыхательные нарушения, связанные с увеличение лимфоузлов средостения, которые могут привести к дыхательной недостаточности. Этот признак характерен для Т-линейного ОЛЛ.
Могут появиться кровоизлияния в сетчатку глаза, отек зрительного нерва. При офтальмоскопии могут обнаруживаться лейкемические бляшки на глазном дне.
Из-за сильно сниженного иммунитета любое повреждение кожи является очагом инфекции, могут появиться паронихии, панариции, инфицированные укусы насекомых и следы инъекций.
Достаточно редкими осложнениями могут являться поражения почек в результате инфильтрации (клинические проявления могут и отсутствовать) и выпотной перикардит из-за нарушения лимфооттока между эндокардом и эпикардом.
Ассоциированные симптомы: Боль в шейном отделе позвоночника. Высокая температура тела. Вялость. Изменение аппетита. Изменение веса. Истощение. Лейкоцитоз. Лимфоцитоз. Ломота в суставах. Ломота в теле. Нарушение терморегуляции. Общая потливость. Отсутствие аппетита. Потеря веса. Разбитость. Рвота. Слабость. Тошнота. Холодный пот.
Диагностика
Для постановки диагноза острого лимфобластного лейкоза содержание бластных клеток в костном мозге должно быть больше 30%. Если содержание бластных клеток в крови превышает 30%, диагноз может быть поставлен и без исследования костного мозга.
Лечение
Существует несколько различных способов лечения пациентов с взрослым ОЛЛ.
Некоторые способы лечения являются стандартными (применяются в настоящее время), а некоторые новые способы лечения проходят клинические испытание. Клиническое испытание – это исследовательское изучение, целью которого является улучшение стандартного способа лечения или получение информации о результатах новых способов лечения онкобольных. Если клинические испытания показывают, что новый способ лечения лучше, чем стандартный, новый способ лечения может впоследствии стать стандартным способом лечения. Пациенты также могут принимать участие в клинических испытаниях. В некоторых клинических испытаниях могут принимать участия только пациенты, которые не проходили никакого лечения.
Лечение взрослого острого лимфобластного лейкоза обычно проходит в два этапа.
Этапы лечение взрослого острого лимфобластного лейкоза:
Ремиссионо-индукционная терапия. Цель данного этапа лечения – уничтожить лейкозные клетки в крови и костном мозгу и достичь ремиссии.
Постремиссионная терапия. Это второй этап лечения. Начинается сразу, как только удается достичь ремиссии. Цель постремиссионной терапии – уничтожить оставшиеся лейкозные клетки, которые могут быть и не активными, но впоследствии могут начать расти и это приведет к рецидиву. Этот этап называется также продолжением ремиссионнной терапии.
Лечебно-профилактическая терапия центральной нервной системы обычно проводится на каждом этапе лечения. Из-за того, что химиотерапевтические препараты принимаются перорально или делаются инъекции внутривенно, лекарственное вещество часто не может уничтожить лейкозные клетки, попавшие в ЦНС – центральную нервную систему (мозг и спинной мозг). Лейкозные клетки находят «убежище» (прячутся) в центральной нервной системе. Интратекальная химиотерапия и радиационная терапия могут уничтожить лейкозные клетки, попавшие в ЦНС, и тем самым предотвратить рецидив заболевания. Такой вид лечения называется лечебно-профилактическая терапия ЦНС.
На сегодняшний день существует четыре стандартных способа лечения:
Химиотерапия.
Химиотерапия – способ лечения онкологических заболеваний сильнодействующими химиотерапевтическими препаратами. Химиотерапевтические препараты способны остановить и уничтожить рост раковых клеток, предотвратить их отделение и проникновение в другие ткани и органы. При химиотерапии лекарства могут приниматься перорально (в виде таблеток, капсул) или вводятся внутривенные или внутримышечные инъекции. Лекарственное вещество попадает в кровоток, распространяется по организму и поражает раковые клетки (систематическая химиотерапия). Если химиотерапевтические препараты вводятся непосредственно в позвоночник (интратекальная химиотерапия), орган или полость (например, брюшную), лекарственное вещество поражает главным образом раковые клетки в данных участках (региональная химиотерапия). Комбинированная химиотерапия – лечения, при котором используется более одного противоракового химиотерапевтического препарата. Способ применения химиотерапии зависит от вида и стадии онкологического заболевания.
Интратекальная химиотерапия может применяться при лечении взрослого ОЛЛ, который имеет тенденцию к распространению в мозг и спинной мозг. Терапия, применяемая во избежание распространения раковых клеток в организме и их проникновения в мозг или спинной мозг, называется лечебно-профилактическая терапия ЦНС. Интратекальная химиотерапия проводится в сочетании с обычной химиотерапией, при которой лекарственные препараты принимаются перорально или в виде инъекций.
Интратекальная химиотерапия. Противоопухолевые средства вводятся в интратекальную полость позвоночного канала, где находится цереброспинальная жидкость (ЦСЖ показана голубым на рисунке). Существует два разных способа введения химиотерапевтических препаратов. Первый способ, изображен в верхней части рисунка, лекарственный препарат вводиться в резервуаре Оммайя. (Выпуклый контейнер, который вводят в желудочки мозга. Контейнер удерживает основную часть лекарственного препарата, чтобы лекарственное вещество могло медленно поступать в мозг через маленькие трубочки). Другой метод, показан в нижней части рисунка, лекарственный препарат вводится непосредственно в цереброспинальную жидкость в позвоночный столб на уровне поясницы. Процедура проводиться под местным наркозом.
Лучевая терапия.
Лучевая терапия – это способ лечения онкозаболевания, при котором используются жесткое рентгеновское излучение или другие виды радиационных излучений для уничтожения раковых клеток или предотвращения роста раковых клеток. Существует два вида лучевой терапии. Лучевая внешняя терапия – специальный аппарат фокусирует радиационное излучение в области опухоли. Лучевая внутренняя терапия – применение радиоактивных веществ, герметично запакованных в иголки, капсулы, стержни или катетеры, которые размещаются непосредственно в или возле опухоли. Лучевая внешняя терапия может применяться для лечения взрослого ОЛЛ, который имеет тенденцию к распространению в мозг и спинной мозг. Это называется лечебно-профилактическая терапия ЦНС.
Химиотерапия с последующей трансплантацией стволовых клеток.
Перед трансплантацией стволовых клеток проводят химиотерапию. Трансплантация стволовых клеток применятся для замещения аномальных кровообразующих клеток полноценными. Стволовые клетки (незрелые клетки крови) берутся из крови или костного мозга пациента или донора, замораживаются и сохраняются. По завершении курса химиотерапии сохраненные стволовые клетки размораживают и вводят пациенту в виде инфузий стволовых клеток. Пересаженные стволовые клетки приживаются и помогают восстановить клетки костного мозга, продуцирующие клетки крови.
Терапия ингибитором тирозин киназы.
Противораковые лекарственные препараты, называемые ингибиторами тирозин киназы, используются для лечения некоторых видов взрослого ОЛЛ. Препарат блокирует фермент, тирозин киназа, который способствует развитию из стволовых клеток большого количества лейкоцитов (гранулоцитов или бластных клеток). На сегодняшний день применяются два таких препарата Иматиниб (Гливек) (imatinib mesylate) (Gleevec) и Дасатиниб.
Некоторые новые способы лечения проходят клинические испытания.
Этот раздел описывает виды лечения, которые находятся на стадии клинических испытаний. Невозможно рассказать обо всех новых способах лечения, которые изучаются. Информация о клинических испытаниях доступна на сайте NCI.
Биологическая терапия.
Биологическая терапия – это способ лечения, который задействует иммунную систему пациента в борьбе с онкологическим заболеванием. Вещества, которые вырабатываются в организме или которые синтезируются в лаборатории, используются для стимулирования или восстановления природных механизмов защиты и борьбы с онкозаболеваниями. Такой вид лечения онкозаболевания также называется биотерапией или иммунотерапией.
Пациенты также могут принимать участие в клинических испытаниях.
Для некоторых пациентов участие в клинических испытаниях – это наилучший выбор. Клинические испытания являются частью исследовательского процесса. Цель проведения клинических испытаний установить: является ли новый способ лечения безопасным и эффективным или более лучшим, чем стандартный способ лечения.
Многие из нынешних стандартных способов лечения основаны на результатах раннее проведенных клинических испытаний. Пациенты, принимающие участие в клинических испытаниях, могут получать стандартное лечение или проходить курс нового способа лечения.
Пациенты, которые принимают участие в клинических испытаниях, вносят большой вклад в исследования и помогают улучшить способ лечения рака в будущем. Даже, если результаты клинических испытаний не свидетельствуют об эффективности нового способа лечения, но они часто дают ответы на очень важные вопросы и помогают продвигать исследования на шаг вперед.
Пациенты могут участвовать в клинических испытаниях перед, во время и после того, как они начали проходить курс лечения.
В некоторых клинических испытаниях могут принимать участие только пациенты, которые не проходили никакого лечения. Пациенты, у которых заболевание не поддается лечению, также могут участвовать в клинических испытаниях. Существуют также клинические испытания, которые исследуют новые способы предотвращения рецидива или устранения побочных эффектов, возникающих вследствие лечения рака.
Проведение повторного обследования.
Некоторые анализы, которые были сделаны для диагностики рака или стадии или формы заболевания могут быть сделаны повторно. Иногда анализы проводятся повторно, чтобы проследить за эффективностью лечения. Решение о продолжении, изменении или прекращении лечения основывается на результатах этих анализов.
Некоторые анализы необходимо делать время от времени и после окончания лечения. Результаты анализов могут показать изменение состояния пациента или наличие рецидива заболевания. Иногда такие анализы называют контрольными.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Острый лимфобластный лейкоз (острый лимфолейкоз), являющийся наиболее частым онкологическим заболеванием у детей, также поражает и взрослых всех возрастов. Злокачественная трансформация и неконтролируемая пролиферация аномально дифференцированных, долго живущих гемопоэтических клеток-предшественников приводит к появлению циркулирующих властных клеток, замещению нормального костного мозга злокачественными клетками и потенциальной лейкемической инфильтрацией центральной нервной системы и абдоминальных органов. Симптомы включают утомляемость, бледность, инфекции, склонность к кровотечениям и подкожным кровоизлияниям. Изучения мазка периферической крови и костного мозга обычно достаточно для установления диагноза. Лечение включает комбинированную химиотерапию для достижения ремиссии, интратекальную химиотерапию для профилактики поражения центральной нервной системы и/или облучение головы при внутримозговой лейкемической инфильтрации, консолидационную химиотерапию с трансплантацией стволовых клеток или без нее и поддерживающее лечение в течение 1 -3 лет для профилактики рецидива заболевания.
Две трети всех случаев острого лимфобластного лейкоза регистрируется у детей. Пик заболеваемости приходится на возраст от 2 до 10 лет. Острый лимфобластный лейкоз является наиболее частым видом рака у детей и второй причиной смертности у детей младше 15 лет. Второй пик заболеваемости приходится на возраст старше 45 лет.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Код по МКБ-10
C91.0 Острый лимфобластный лейкоз
Рецидивы острого лимфобластного лейкоза
Лейкозные клетки могут повторно появиться в костном мозге, центральной нервной системе или яичках. Костномозговой рецидив наиболее опасен. Хотя вторая линия химиотерапии может индуцировать повторную ремиссию у 80-90 % детей (30-40 % взрослых), последующие ремиссии обычно короткие. Только небольшая часть больных с поздним костномозговым рецидивом достигает длительной повторной ремиссии без заболевания или излечения. При наличии HLA-совместимого сиблинга трансплантация стволовых клеток является наилучшим шансом на продолжительную ремиссию или излечение.
При выявлении рецидива в центральной нервной системе лечение включает интратекальное введение метотрексата (с цитарабином и глюкокортикоидами или без них) дважды в неделю до исчезновения всех симптомов болезни. Вследствие высокой вероятности системного распространение бластных клеток большинство режимов включают системную реиндукционную химиотерапию. Роль продолжительного использования интратекальной терапии или облучения центральной нервной системы неясна.
Тестикулярный рецидив может проявляться безболезненным плотным увеличением яичка или может быть выявлен при биопсии. При клинически явном одностороннем поражении яичка необходимо произвести биопсию второго яичка. Лечение заключается в лучевой терапии пораженных яичек и применении системной реиндукционной терапии, как и при изолированном рецидиве в центральной нервной системе.
Какие анализы необходимы?
Лечение острого лимфобластного лейкоза
Протокол лечения острого лимфобластного лейкоза включает 4 фазы: индукция ремиссии, профилактика поражения центральной нервной системы, консолидация или интенсификация (после ремиссии) и поддержание ремиссии.
Ряд режимов придают особое значение раннему применению интенсивной многокомпонентной терапии. Режимы индукции ремиссии предусматривают ежедневный прием преднизолона, еженедельное введение винкристина с добавлением антрациклина или аспараги-назы. Другие препараты и комбинации, применяемые на ранних этапах лечения, включают цитарабин и этопозид, а также циклофосфамид. Некоторые режимы содержат средние или высокие дозы метотрексата внутривенно с лейковорином, применяемым с целью снижения токсичности. Комбинации и дозы препаратов могут модифицироваться в зависимости от наличия факторов риска. Аллогенная трансплантация стволовых клеток рекомендуется в качестве консолидации при Ph-позитивном остром лимфобластном лейкозе или при втором или последующем рецидиве или ремиссии.
Мозговые оболочки являются важной локализацией поражения при остром лимфобластном лейкозе; при этом профилактика и лечение могут включать интратекальное введение высоких доз метотрексата, цита-рабина и глюкокортикоидов. Может потребоваться облучение черепных нервов или всего головного мозга, эти методы часто используются у больных с высоким риском поражения центральной нервной системы (например, высокое количество лейкоцитов, высокий уровень лактатде-гидрогеназы в сыворотке, В-клеточный фенотип), но в последние годы их распространенность снизилась.
Большинство режимов включают поддерживающую терапию метотрексатом и меркаптопурином. Длительность терапии обычно составляет 2,5-3 года, но может быть короче при режимах, более интенсивных в ранних фазах и при В-клеточных (L3) острых лимфобластных лейкозах. У больных с продолжительностью ремиссии 2,5 года риск возникновения рецидива после прекращения терапии составляет менее 20 %. Обычно рецидив регистрируется в течение года. Таким образом, если удается прекратить лечение, большинство больных излечиваются.
Прогноз острого лимфобластного лейкоза
Прогностические факторы помогают более точно определить протокол лечения и его интенсивность. Благоприятными прогностическими факторами являются возраст от 3 до 7 лет, уровень лейкоцитов менее 25 000/мкл, FAB L1 вариант острого лимфобластного лейкоза, кариотип лейкозных клеток с наличием более 50 хромосом и t (12;21), отсутствие поражения центральной нервной системы на момент диагноза. Неблагоприятными факторами являются кариотип лейкозных клеток с нормальным числом хромосом, но аномальной морфологией (псевдодиплоидный) или наличие филадельфийской хромосомы t (9;22); пожилой возраст у взрослых и В-клеточный иммунофенотип с поверхностным или цитоплазматическим иммуноглобулином.
Несмотря на факторы риска, вероятность достижения первичной ремиссии у детей составляет более 95 % и у взрослых – 70-90 %. Приблизительно у 3/4 детей наблюдается значительная продолжительность без заболевания в течение 5 лет, и они считаются излеченными. В большинстве исследуемых протоколов для более интенсивного лечения выбирают больных с неблагоприятным прогнозом, поскольку увеличенный риск неэффективности лечения и впоследствии смерти перевешивает повышенный риск и токсичность терапии.
Источник
