Миокардит у детей код по мкб

Утратил силу — Архив

РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив – Клинические протоколы МЗ РК – 2007 (Приказ №764)
Категории МКБ:
Другие виды острого миокардита (I40.8)
Общая информация
Краткое описание
Острый миокардит – это заболевание миокарда, в основе которого лежит воспалительная инфильтрация с некрозом и/или дегенерацией миоцитов, проявляющееся широким спектром клинических проявлений от минимальных до фатальных.
Код протокола: H-P-010 “Острый миокардит у детей”
Профиль: педиатрический
Этап: стационар
Код (коды) по МКБ-10:
I40 Острый миокардит
I09.0 Ревматический миокардит
I09.2 Хронический ревматический перикардит
Мобильное приложение “MedElement”
– Профессиональные медицинские справочники. Стандарты лечения
– Коммуникация с пациентами: онлайн-консультация, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Мобильное приложение “MedElement”
– Профессиональные медицинские справочники
– Коммуникация с пациентами: онлайн-консультация, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Классификация
Период возникновения заболевания:
– врожденный: ранний и поздний;
– приобретенный.
– вирусный;
– вирусно-бактериальный;
– бактериальный;
– паразитарный;
– грибковый;
– аллергический;
– идиопатический.
Форма (по преимущественной локализации процесса):
– миокардит;
– с поражением проводящей системы сердца.
– острое;
– подострое;
– хроническое.
– легкий;
– среднетяжелый;
– тяжелый.
Форма и степень сердечной недостаточности:
– левожелудочковая I, IIА, IIБ, III;
– правожелудочковая I, IIА, IIБ, III;
– тотальная IIБ, III.
Исходы и осложнения:
– выздоровление;
– кардиосклероз;
– гипертрофия миокарда;
– нарушения ритма и проводимости;
– легочная гипертензия;
– поражение клапанного аппарата;
– констриктивный миоперикардит;
– тромбоэмболический синдром.
Диагностика
Диагностические критерии
Критерии большой значимости:
1. Увеличение общих размеров сердца и его полостей (по клиническим данным, подтвержденным объективными методами – рентгенографией и эхокардиографией).
2. Снижение сократительной способности миокарда, проявляющееся признаками сердечной недостаточности и подтвержденное функциональными методами (эхокардиография).
Критерии средней значимости:
1.Отсутствие влияния вегетативной нервной системы на деятельность сердца, которое клинически проявляется ригидностью ритма, отсутствием дыхательной аритмии и может быть подтверждено кардиоинтервалографией.
2. Обнаружение в крови сердечного антигена и антикардиальных антител.
3. Повышение в крови кардиоспецефических фракций изоферментов лактатдегидрогеназы, малатдегидрогеназы, креатинфосфокиназы.
4. Комплекс ЭКГ признаков гипертрофии отделов сердца, ишемии миокарда.
Критерии малой значимости:
1. Боли в области сердца.
2. Ослабление 1 тона.
3. Тахи – или брадикардия.
4. Ритм галопа.
5. Апикальный систолический шум, если он до того отсутствовал.
6. Нарушения проводимости.
7. Эктрасистолия.
8. Смещение интервала S-T.
9. Изменения зубца Т.
1. Наличие инфекции (главным образом, вирусной):
– в анамнезе;
– по клиническим данным;
– по серологическим данным – повышение титра антивирусных антител.
2. Повышение уровня иммуноглобулина Е в сыворотке крови.
Диагноз кардита считается достоверным при сумме баллов 5 и более, при наличии хотя бы одного из признаков большой и средней значимости.
Жалобы и анамнез: боль в груди, утомляемость.
Физикальное обследование
Объективные данные часто незначительны и неспецифичны.
Можно выслушивать шум трения перикарда.
Часто выслушивают «ритм галопа».
В тяжелых случаях возникает сердечная недостаточность.
Лабораторные исследования: в острой фазе заболевания часто повышена активность кардиоспецифических ферментов, а также содержание тропонина Т.
Инструментальные исследования:
1. ЭКГ:
– изменение сегмента ST и зубца Т;
– желудочковые аритмии;
– нарушения проводимости;
– ЭКГ может быть нормальной.
2. ЭхоКГ:
– дилатация левого желудочка и снижение его сократимости;
– локальная гипокинезия, первоначально возникающая вследствие местного отека.
Показания для консультации специалистов: по показаниям.
Дифференциальный диагноз: нет, у взрослых проводят с инфарктом миокарда.
Перечень основных диагностических мероприятий:
1. Электрокардиография.
2. Эхокардиография с доплеровским исследованием.
3. Рентгенография грудной клетки (одна проекция).
4. УЗИ органов брюшной полости.
5. Измерение артериального давления.
6. Общий анализ крови (6 параметров).
7. Определение антистрептолизина-О.
8. Определение С-реактивного белка.
9. Определение сиаловой пробы.
10. Определение общего белка.
11. Определение белковых фракций.
12. Определение электролитов – калий, натрий.
13. Иммунограмма.
14. Общий анализ мочи.
15. Посев биологических жидкостей с отбором колоний.
16. Анализ чувствительности микробов к антибиотикам.
17. Определение тимоловой пробы.
18. Определение АЛТ.
19. Определение АСТ.
20. Определение билирубина.
Перечень дополнительных диагностических мероприятий:
1. УЗИ сосудов.
2. Эзофагогастроскопия.
3. Суточное мониторирование ЭКГ по Холтеру.
4. Кардиоинтервалография.
5. Рентгенография сердца в проекциях с контрастированием пищевода.
6. Определение в крови сердечного антигена и антикардиальных антител.
7. Определение в крови кардиоспецефических фракций изоферментов лактатдегидрогеназы, малатдегидрогеназы, креатинфосфокиназы.
8. Коагулограмма.
9. Определение мочевины.
10. Определение креатинина.
11. Определение глюкозы.
12. Консультация окулиста.
13. Магнитно-резонансная томография сердца.
Необходимый объем обследований перед плановой госпитализацией:
1. Общий анализ крови.
2. ЭКГ.
3. Рентгенографии органов грудной клетки.
4. Консультация кардиоревматолога.
Лечение
Цели лечения:
– купирование острого воспалительного процесса в миокарде;
– уменьшение симптомов недостаточности кровообращения;
– купирование нарушений ритма и проводящей системы сердца;
– стабилизация гемодинамики;
– дифференциальная диагностика с кардиомиопатиями;
– улучшение сердечной деятельности по клиническим и инструментальным (ЭКГ, рентгенография, ЭхоКГ) критериям.
Немедикаментозное лечение: постельный режим.
Медикаментозное лечение
1. Противовоспалительная терапия – НПВС: ацетилсалициловая кислота 60-100 мг на кг, но не более 2,0 гр. в сутки, или индометацин 2-2,5-3 мг/кг/сут., или диклофенак 2-3 мг/кг/сут., или ибупрофен 30-40 мг/кг/сут., или напроксен 10-20 мг/кг/сут., или нимесулид 5 мг/кг/сут.
2. Глюкокортикостериоды – преднизолон 0,5-1,0 мг/кг/сут. сроком на 2-3 недели с последующим медленным снижением по 2,5 мг в неделю, распределение в течение суток в соответствии с физиологическим ритмом коры надпочечников – в первую половину дня.
3. Иммуносупрессивная терапия:
– хингамин 4 мг/кг/сут. (но не более 250 мг в сутки) – 1 раз в сутки (на ночь);
– гидроксихлорохин (плаквенил) в дозе 8 мг/кг/сут. (но не более 400 мг в сутки) – 1 раз в сутки (на ночь), курсом не менее 6 – 8 месяцев;
– при тяжелом течении – азатиоприн 1,5- 2,0 мг/кг/сут в 1-2 приема.
4. Антибактериальная терапия:
– амоксициллин по 0,125-0,5 г 3 раза в день 10 дней;
– амоксициллин/клавуланат 1,875 г в 3 приема 10 дней;
– эритромицин 0,4-1,0 г в сутки в 4 приема 10 дней;
– азитромицин 10 мг/кг 1 раз в день, курсом 3 дня;
– спирамицин 1,5-9,0 млн. МЕ в сутки 10 дней;
– рокситромицин 5 мг/кг/сут. в 2 приема 10 дней;
– кларитромицин 15/мг/кг/сут. в 2 приема 10 дней;
– цефазолин 20-50-100 мг/кг/сут.;
– цефалексин 50-100 мг/кг/сут. в 4 приема 10-14 дней;
– цефуроксим по 50-100 мг/кг/сут. 3-4 раза в сутки 10-14 дней;
– цефтриаксон 50-100 мг/кг/сут.;
– цефтазидим* 1-6 г/сутки-10 дней.
5. Сердечные гликозиды и диуретики:
– сердечные гликозиды – дигоксин в поддерживающей дозе 0,005-0,01 мг/кг/сут. в 2 приема, коргликон 0,01 мг/кг 1 раз в сутки;
– диуретики: фуросемид 1-3 мг/кг/сут в 3 приема с переходом на или спиронолактон 3,3 мг/кг/сут. в 2-3 приема или триамтерен 1-2 мг/кг/сут.
6. Противовирусная и противогрибковая терапия (по показаниям):
– ацикловир 0,1-0,2 г 5 раз в день;
– индуктор эндогенного интерферона – циклоферон – 12,5% по 6-10 мг/кг/сут., в/м, через день;
– флуконазол 6-12 мг/кг/сут.
7. Противоаритмические препараты (по показаниям):
– пропранолол 0,25-0,5 мг/кг/сут. в 3 приема или атенолол 50-100 мг в сутки однократно или амиодарон 5-9 мг/кг/сут. в 3 приема или лидокаин 1-2 мг/кг однократно в/в, верапамил 1-3 мг/кг/сут. в 2-3 приема, аденозина фосфат 50 мкг/кг однократно в/в.
8. Ингибиторы АПФ: эналаприл 2,5-5-10 мг/сут. в 2 приема или каптоприл (доза подбирается индивидуально) 0,3-1,0 мг/кг/сут. в 3 приема.
9. Кардиометаболические препараты:
– оляризующая смесь (10% р-р глюкозы по 10-15 мг на 1 кг, 1 ЕД инсулина на 3 гр. вводимого сахара, панангин 1,0 мл. на 1 год жизни);
– карнитина хлорид 75-100 мг в сутки;
– инозин 0,4-0,8 г в сутки;
– кокарбоксилазы гидрохлорид 0,025 -0,05 -0,1 г в/м или в/в – 1 раз в день.
Одновременно назначать не более 2 препаратов кардиометаболического ряда с последующей заменой препаратов.
10. Микроэлементы, витамины и препараты других групп:
– препараты калия и магния 1-3 таблетки в сутки;
– аскорбиновая кислота 0,05-0,250 г/сут.;
– токоферола ацетат 50-100 мг/сут.;
– эссенциале по 1-2 капс. 3 раза в день;
– комбинированный препарат, содержащий гидроокись алюминия и окись магния 2,0-5 мл 4 раза в день.
11. Дезагреганты (по показаниям) – дипиридамол 5-10 мг/кг/сут.
Перечень основных медикаментов:
– *ацетилсалициловая кислота 100 мг, 250 мг, 325 мг, 500 мг таблетка
– *диклофенак натрия 25 мг, 100 мг, 150 мг табл.; 75 мг/3 мл раствор для инъекций; 50 мг суппозитории ректальные, гель для наружного применения 1%
– *преднизолон 30 мг/мл раствор для инъекций; 5 мг табл.
– *хлорохин 100 мг, 150 мг табл.
– *азатиоприн 50 мг табл.
– *амоксициллин 500 мг, 1000 мг, табл.; 250 мг; 500 мг, капс.; 250 мг/5 мл пероральная суспензия
– *амоксициллин/клавуланат 250 мг/125 мг, 500 мг/125 мг, 875 мг/125 мг, порошок для приготовления суспензии для приема внутрь 125 мг/31,25 мг/5 мл, 200 мг/28,5 мг/5 мл, 400 мг/57 мг/5 мл
– *эритромицин 250 мг, 500 мг, табл.; 250 мг/5 мл пероральная суспензия
– *азитромицин 125 мг, 500 мг табл.; 250 мг капс.; 200 мг/100 мл во флаконе
– *цефуроксим 250 мг, 500 мг табл.; 750 мг порошок для приготовления инъекционного раствора во флаконе
– *цефтриаксон 250 мг, 500 мг, 1 000 мг, во флаконе, порошок для приготовления инъекционного раствора
– цефтазидим – порошок для приготовления раствора для инъекций во флаконе 500 мг, 1 г, 2 г
– *дигоксин 62,5 мкг, 250 мкг табл.; 0,025% 1 мл амп.
– *фуросемид 40 мг, табл.; 20 мг/2мл, амп.
– *спиронолактон 25 мг; капсула 50 мг табл.
– *ацикловир 200 мг, 800 мг табл.
– *пропранолол 40 мг, табл.
– *верапамил 40 мг, 80 мг табл.
– *эналаприл 2,5 мг, 10 мг табл.; 1,25 мг/1 мл амп.
– *глюкозы 5%, 10% 400 мл, 500 мл во флаконе; 40% 5 мл, 10 мл амп.
– *аскорбиновая кислота 50 мг, 100 мг, 500 мг табл.; 5%, 10% 2 мл, 5 мл амп.
Перечень дополнительных медикаментов:
– индометацин 25 мг табл.
– напроксен 250 мг, табл.
– *ибупрофен 200 мг, 400 мг табл.
– нимесулид 500 мг табл.
– гидроксихлорохин (плаквенил) 200 мг табл.
– *спирамицин 1,5 млн ЕД, 375 тыс ЕД гранулы, 750 тыс ЕД для суспензии; 1,5 млн ЕД порошок для инфузий
– *кларитромицин250 мг, 500 мг табл.
– *цефазолин 1000 мг, порошок для приготовления инъекционного раствора
– *цефалексин 250 мг, 500 мг, табл., капс.; 125 мг, 250 мг/5 мл, суспензия и сироп
– рокситромицин 50 мг табл.
– циклоферон 12,5% 10000 мг во флаконе
– *флуконазол 50 мг, 150 мг капс.; 100 мл раствор во флаконе для в/в введения
– *атенолол 50 мг, 100 мг табл.
– *амиодарон 200 мг табл., 150 мг/3 мл амп.
– *лидокаин 10% 2 мл раствор для инъекций
– каптоприл 50 мг табл.
– панангин 1,0 мл амп.
– карнитина хлорид 75-100 мг табл.
Индикаторы эффективности лечения:
Уменьшение симптомов недостаточности кровообращения, улучшение сердечной деятельности по клиническим и инструментальным (ЭКГ, рентгенография, ЭхоКГ) критериям, стабилизация гемодинамики являются критериями перехода на амбулаторный этап лечения.
Нарастание симптомов сердечно-сосудистой недостаточности, возникновение жизнеугрожающих аритмий – перевод в ОРИТ для проведения интенсивной терапии.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств
Госпитализация
Показания для госпитализации:
1. Симптомы сердечно-сосудистой и дыхательной недостаточности.
2. Миокардит с нарушением ритма сердца.
3. Миокардит с фульминантным и хроническим течением.
Информация
Источники и литература
- Протоколы диагностики и лечения заболеваний МЗ РК (Приказ №764 от 28.12.2007)
- Список использованной литературы:
1. Rheumatic Carditis: A Reappraisal R Juneja, R Tandon. Department of Cardiology, All India
Institute of Medical Sciences and Sitaram Bhartia Institute of Science and Research, New Delhi.
www.g-i-n.net
2. Does rheumatic myocarditis really exists? Systematic study with echocardiography and
cardiac troponin I blood levels. November 2002. kamblock@mail.pf
3. Хауэрд Свонтон, Раджеш К. Харбанда.. Диагностика и лечение миокардита. 19.09.2001.
www.ncbi.nlm.nih.gov/entrez/query.fcgi
4. Наумов В.Г., Габрусенко С.А. Миокардиты в клинической практике. Институт
кардиологии им. А.Л. Мясникова РКНПК МЗ РФ. www.pdateam.ru/
5. Справочник терапевта. Глава II. Ревматические болезни. www.mail.ru
- Список использованной литературы:
Информация
Список разработчиков: Нусипбекова С.С., НЦ педиатрии и детской хирургии МЗ РК
Прикреплённые файлы
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях “MedElement (МедЭлемент)”, “Lekar Pro”,
“Dariger Pro”, “Заболевания: справочник терапевта”, не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения “MedElement (МедЭлемент)”, “Lekar Pro”,
“Dariger Pro”, “Заболевания: справочник терапевта” являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Миокардит.
Миокардит
Описание
Воспаление мышечной оболочки сердца (миокард), часто ревматическое, инфекционно-инфекционно-аллергическое по своей природе. Течение миокардита может быть острым или хроническим. Острый миокардит проявляется в виде одышки, цианоза, отека ног, отека вен шеи, сердечных болей, сердцебиения, аритмии. Нередко развитию миокардита предшествует инфекция (дифтерия, тонзиллит, скарлатина, грипп и т. Д. ). В дальнейшем возможны рецидивы заболевания (при ревматическом миокардите), развитие сердечной недостаточности и тромбоэмболии сосудов различных органов.
Дополнительные факты
Заболеваемость миокардитом намного выше, чем статистическая, из-за поздней диагностики и скрытых форм, когда заболевание стерто или умеренно. Признаки воспалительного процесса в миокарде в 4–9% случаев обнаруживаются только при вскрытии (по результатам патологических исследований). От острого миокардита умирает от 1 до 7% пациентов, у молодых людей в 17–21% случаев он вызывает внезапную смерть.
Миокардит приводит к развитию сердечной недостаточности и нарушений ритма сердца, которые являются основными причинами смерти. Миокардит чаще встречается у молодых людей (средний возраст пациентов составляет от 30 до 40 лет), хотя заболевание может возникнуть в любом возрасте. Мужчины заболевают миокардитом несколько реже, чем женщины, но у них часто развиваются тяжелые формы заболевания.
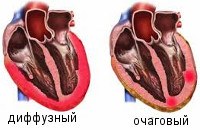
Миокардит
Причины
Миокардит включает в себя большую группу заболеваний сердечной мышцы воспалительного происхождения, проявляющихся повреждением и нарушением функции миокарда. Распространенной причиной миокардита являются различные инфекционные заболевания:
• вирусные (вирус Коксаки, грипп, аденовирус, герпес, вирусы гепатита В и С);
• бактериальные (коринеобактерии, дифтерия, стафилококки, стрептококки, сальмонелла, хламидии, риккетсии);
• грибковые (аспергилл, кандида);
• паразит (трихинелла, эхинококк) и т. Д. ;
Тяжелая форма миокардита может возникнуть при дифтерии, скарлатине, сепсисе. Вирусы, которые вызывают миокардит в 50% случаев, обладают высокой кардиотропностью. Иногда миокардит развивается при системных заболеваниях соединительной ткани: системной красной волчанке, ревматизме, васкулите, ревматоидном артрите и аллергических заболеваниях. Кроме того, причиной миокардита могут быть токсические эффекты некоторых лекарств, алкоголя и ионизирующих излучений. Тяжелое прогрессирующее течение отличается идиопатическим миокардитом неизвестной этиологии.
Провокационными моментами возникновения миокардита являются острые (обычно вирусные) инфекции, очаги хронической инфекции; аллергия, нарушение иммунологических реакций; токсическое воздействие на организм (наркотики, алкоголь, наркотики, ионизирующее излучение, при тиреотоксикозе, уремии и т. Д. ;).
Патогенез
Миокардит в большинстве случаев сопровождается эндокардитом и перикардитом, реже воспалительный процесс поражает только миокард. Повреждение миокарда может происходить при прямом миокардиоцитолитическом действии инфекционного агента; под влиянием токсинов, циркулирующих в крови (при системной инфекции); и после аллергической или аутоиммунной реакции. Часто возникают инфекционные аллергические миокардиты.
Иммунные нарушения, наблюдаемые при миокардите, проявляются нарушением всех звеньев иммунной системы (клеточный, гуморальный, фагоцитоз). Инфекционный антиген запускает механизм аутоиммунного повреждения кардиомиоцитов, приводя к значительным изменениям в миокарде: дистрофические изменения в мышечных волокнах, развитие экссудативных или пролиферативных реакций в интерстициальной ткани. Следствием воспалительных процессов при миокардите является разрастание соединительной ткани и развитие кардиосклероза. При миокардите насосная функция сердечной мышцы значительно снижается, что часто является необратимым и приводит к серьезному состоянию недостаточности кровообращения, нарушениям ритма сердца и проводимости и вызывает инвалидность и смерть в молодом возрасте.
Классификация
В зависимости от механизма возникновения и развития миокардита выделяют следующие формы:
• инфекционные и инфекционно-токсичные (с гриппом, вирусами группы Коксаки, дифтерией, скарлатиной и т. Д. );
• аллергический (иммунный) (сывороточный, инфекционно-аллергический, трансплантационный, медикаментозный, миокардит при системных заболеваниях);
• токсико-аллергические (при тиреотоксикозе, уремии и алкогольном поражении сердца);
• идиопатический (необъяснимый характер).
В зависимости от распространенности воспалительных поражений миокардит делится на диффузный и очаговый. С течением времени выделяется острый, подострый, хронический (прогрессирующий, рецидивирующий) миокардит. По степени тяжести – миокардит легкой, средней и тяжелой степени.
Экссудативно-пролиферативный (воспалительно-инфильтративный, сосудистый, дистрофический, смешанный) и альтернативный (дистрофически-некробиотический) миокардит отличается характером воспаления. В развитии инфекционного миокардита (как наиболее распространенного) выделяют 4 патогенетические стадии:
• Токсичные инфекционные.
• иммунологический.
• дистрофический.
• миокардиосклеротический.
По клиническим вариантам (по преобладающим клиническим симптомам) миокардит различают:
• низкий симптом.
• боль или псевдокоронарное.
• декомпенсация (при нарушениях кровообращения).
• аритмичный.
• тромбоэмболический.
• псевдоклапан.
• смешанный.
Симптомы
Клинические симптомы миокардита зависят от степени повреждения миокарда, локализации, степени тяжести и прогрессирования воспалительного процесса в сердечной мышце. Включает проявления дефицита сократительной функции миокарда и нарушения ритма сердца. В отличие от ревматического миокардита, аллергический инфекционный миокардит обычно начинается на фоне инфекции или сразу после нее. Начало заболевания может быть бессимптомным или скрытым.
Основными жалобами пациентов являются сильная слабость и усталость, одышка при физической нагрузке, боль в области сердца (боль или пароксизм), нарушения ритма (сердцебиение, перерывы), повышенное потоотделение и иногда боль солидарной. Температура тела обычно низкая или нормальная. Типичными проявлениями миокардита являются увеличение размеров сердца, падение артериального давления, недостаточность кровообращения.
Кожа больных миокардитом бледная, иногда синюшная. Частый пульс (иногда замедление) может быть аритмичным. При тяжелой сердечной недостаточности шейные вены набухают. Существует нарушение внутрисердечной проводимости, которое даже при незначительных травмах может вызвать аритмию и привести к смерти. Нарушение ритма сердца проявляется наджелудочковой (наджелудочковой) экстрасистолой, реже – приступами мерцательной аритмии, что значительно ухудшает гемодинамику, усиливая симптомы сердечной недостаточности.
В большинстве случаев только некоторые из вышеуказанных симптомов преобладают в клинической картине миокардита. Примерно у трети пациентов миокардит может протекать бессимптомно. При миокардите, возникающем в контексте коллагеновых заболеваний, в дополнение к вирусной инфекции часто встречается сопутствующий перикардит. Идиопатический миокардит имеет тяжелое, иногда злокачественное течение, приводящее к кардиомегалии, серьезным нарушениям ритма и проводимости сердца и сердечной недостаточности.
Боль в груди слева. Боль в грудной клетке. Боль за грудиной. Изменение аппетита. Недомогание. Одышка. Потеря веса. Потливость. Слабость. Увеличение подмышечных лимфоузлов.
Возможные осложнения
При длительном течении миокардита развиваются склеротические поражения сердечной мышцы, возникает миокардит, кардиосклероз. При остром миокардите с тяжелыми нарушениями работы сердца, сердечной недостаточности, аритмии, которая вызывает внезапную смерть, быстро прогрессирует.
Диагностика
Значительные трудности в диагностике миокардита вызваны отсутствием специфических диагностических критериев. Меры по выявлению воспалительного процесса в миокарде включают в себя:
• История взятия.
• Физикальное обследование пациента – симптомы варьируют от умеренной тахикардии до декомпенсированной желудочковой недостаточности: отек, отек шейных вен, нарушение сердечного ритма, легочная гиперемия.
• ЭКГ – нарушение сердцебиения, возбудимости и проводимости. Изменения ЭКГ при миокардите неспецифичны, так как они сходны с изменениями при различных заболеваниях сердца.
• Эхокардиография – обнаруживается патология миокарда (расширение камер сердца, снижение сократимости, нарушение диастолической функции) в различной степени, в зависимости от тяжести заболевания.
• Общие иммунологические, биохимические и иммунологические анализы крови не столь специфичны для миокардита и показывают увеличение содержания α2 и γ – глобулинов, увеличение титра антител для сердечной мышцы, положительный RTML (реакция ингибирования миграции). Лимфоцит), положительный тест на С-реактивный белок, увеличение сиаловых свойств. Кислоты, активность кардиоспецифических ферментов. Исследование иммунологических показателей должно проводиться динамически.
• Рентгенография легких помогает обнаружить увеличение размеров сердца (кардиомегалия) и застой в легких.
• Анализ крови для выявления возбудителя или диагностики с помощью ПЦР.
• Эндомиокардиальная биопсия с использованием зондирования полостей сердца, включая гистологическое исследование образцов биопсии миокарда, подтверждает диагноз миокардита не более чем в 37% случаев из-за того, что может иметь место очаговое повреждение миокарда. Результаты повторной биопсии миокарда позволяют оценить динамику и исход воспалительного процесса.
• Сцинтиграфия (радиоизотопное исследование) миокарда – это физиологическое исследование (прослеживается естественная миграция лейкоцитов в очаг воспаления и нагноения).
• Магнитно-резонансная томография (МРТ сердца) с контрастом дает визуализацию воспалительного процесса, отека в миокарде. Чувствительность этого метода составляет 70-75%.
Лечение
Острая стадия миокардита требует госпитализации в кардиологическом отделении, ограничения физической активности, строгого постельного режима от 4 до 8 недель, пока кровообращение не будет сбалансировано и нормальные размеры сердца не восстановятся. Диета против миокардита включает ограниченное использование соли и жидкостей, обогащенного белка и обогащенных продуктов для нормализации обменных процессов в миокарде.
Лечение миокардита проводится одновременно по четырем направлениям, проводится этиологическое, патогенетическое и метаболическое симптоматическое лечение. Этиологическое лечение направлено на подавление инфекционного процесса в организме. Лечение бактериальных инфекций происходит после выделения и определения чувствительности патогенного микроорганизма к антибиотикам. При миокардите вирусного происхождения назначено назначение противовирусных препаратов.
Необходимым условием успешного лечения миокардита является выявление и реабилитация инфекционных очагов, поддерживающих патологический процесс: тонзиллит, средний отит, синусит, пародонтит, аннекс, простатит и После реабилитации от вспышек (хирургических или терапевтических), курса противовирусной или антибиотикотерапии, необходим микробиологический контроль лечения.
Патогенная терапия при миокардите включает противовоспалительные, антигистаминные и иммунодепрессивные препараты. Назначение нестероидных противовоспалительных препаратов осуществляется индивидуально, с подбором дозировок и продолжительности лечения; Критерием отмены является исчезновение лабораторных и клинических признаков воспаления в миокарде. При тяжелом и прогрессирующем миокардите назначают глюкокортикоидные гормоны. Антигистаминные препараты помогают блокировать медиаторы воспаления.
Добавки калия, инозин, витамины, АТФ, кокарбоксилаза используются для улучшения метаболизма сердечной мышцы при миокардите. Симптоматическое лечение миокардита направлено на устранение аритмий, артериальной гипертонии, симптомов сердечной недостаточности и профилактику тромбоэмболии. Продолжительность лечения миокардита определяется тяжестью заболевания и эффективностью комплексной терапии и составляет в среднем около шести месяцев, а иногда и дольше.
Прогноз
При латентном, менее симптоматическом течении миокардита спонтанное клиническое излечение возможно без отдаленных последствий. В более тяжелых случаях прогноз миокардита определяется распространенностью повреждения миокарда, характеристиками воспалительного процесса и тяжестью фонового заболевания.
При развитии сердечной недостаточности у 50% пациентов наблюдается улучшение по результатам лечения, через четверть наблюдается стабилизация сердечной деятельности, у оставшихся 25% состояние прогрессивно ухудшается. Прогноз для миокардита, осложненного сердечной недостаточностью, зависит от тяжести дисфункции левого желудочка.
Неудовлетворительный прогноз обнаружен для некоторых форм миокардита: гигантских клеток (100% смертность при консервативной терапии), дифтерии (смертность до 50-60%), миокардит из-за болезни Шагаса (американский трипаносомоз) и т. Д. У этих пациентов возникает проблема Пересадка сердца адресована, хотя риск повторного миокардита и отторжения трансплантата не исключен.
Профилактика
Чтобы снизить риск развития миокардита, рекомендуется принимать меры предосторожности при контакте с инфекционными больными, дезинфицировать очаги инфекции в организме, избегать укусов клещей и делать прививку от кори, краснухи , грипп, эпидемический паротит и полиомиелит.
Пациенты, перенесшие миокардит, проходят повторное наблюдение у кардиолога один раз в 3 месяца с постепенным восстановлением диеты и активности.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
|
