Мкб 10 коды тендомиозит
Миозит – заболевание скелетной (поперечнополосатой) мускулатуры, характеризующееся воспалением различной этиологии, пролиферацией и экссудацией мышечного волокна с преимущественной инфильтрацией лейкоцитов. В международной классификации болезней миозит имеет код M.60 и классифицируется как воспалительное мышечное заболевание. Патология проявляется локальной болью и в период острого течения может существенно ограничивать способность больного к самостоятельному передвижению, самообслуживанию и выполнению профессиональных обязанностей, что является основанием для выдачи больничного листа.
Продолжительность больничного при миозите определяется не только условиями труда и специальностью пациента, но и его возрастом, а также степенью риска возможных осложнений и негативных последствий. В ряде случаев ранее возвращение к труду может стать причиной ограничения подвижности в пораженном сегменте, кальцификации воспаленных мышц и инвалидизации, поэтому экспертиза временной нетрудоспособности при миозите предполагает комплексную оценку всех факторов и условий труда.
Миозит код по МКБ-10
Что это такое?
Под термином «миозит» подразумеваются любые воспалительные заболевания поперечнополосатых мышц, характеризующиеся прогрессирующим развитием миастении (синдрома мышечной слабости), а также частичной или полной атрофией мышечной ткани вследствие изменения трофических показателей мышечного волокна. Патофизиологические и морфологические изменения при миозите представлены следующими процессами:
- пролиферация (разрастание) мышечной ткани;
- образование инфильтрационного (лейкоцитарного) вала, ограничивающего очаг инфекции на участках с некротическими изменениями мышечного волокна (при инфекционном миозите);
- диффузная воспалительная реакция с образованием абсцессов и пиогенных капсул (гнойных оболочек);
- тяжелые расстройства кровообращения (в тяжелых случаях возможна полная остановка движения крови и лимфы);
- скопление фибринозной экссудативной жидкости, содержащей большое количество полинуклеаров с нейтрофильной зернистостью.
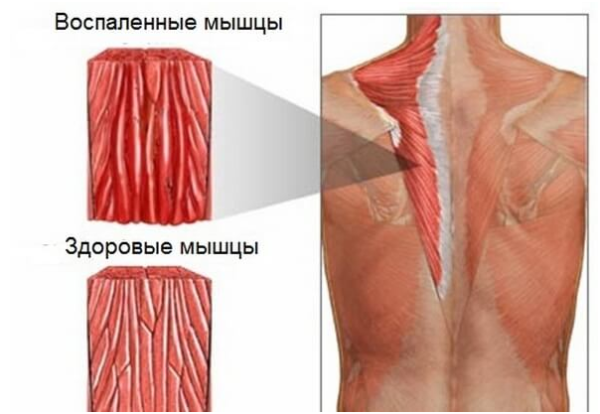
Воспаленные мышцы при миозите
Поперечнополосатые мышцы при миозите уплотняются, мышечная ткань истончается, развиваются атрофические изменения в структуре пораженной мышцы. Больной ощущает нарастающую мышечную слабость, боль в мышцах и суставах. Со временем у таких пациентов наблюдается прогрессирующее ограничение подвижности. Достаточно распространенным осложнением миозита является кальцификация (обезызвествление) воспаленной мышечной ткани и расположенных по соседству мышц. Инфекционное воспаление (особенно гнойно-некротические формы) может привести к проникновению гноеродных бактерий в системный кровоток и развитию смертельно опасной воспалительной реакции – сепсиса крови.
Обратите внимание! Несмотря на то, что при своевременной диагностике миозит любой этиологии достаточно хорошо поддается лечению, патология может спровоцировать развитие тяжелые осложнений, поэтому при появлении боли и скованности в мышцах откладывать визит к врачу не стоит.
Причины заболевания
Причин, которые могут вызвать воспаление скелетных мышц, много. Одним из основных факторов является нерациональная физическая нагрузка, не соответствующая тренированности и физической подготовке человека, а также его возрасту. Наиболее часто миозит выявляется у лиц, длительно пребывающих в статическом положении тела (офисные сотрудники, водители), регулярно испытывающих повышенные силовые нагрузки (профессиональные спортсмены) или подвергающихся микротравмам и повреждениям. Миозит также считается «профессиональной» болезнью пловцов, у которых первичное поражение скелетных мышц может быть результатом сильного мышечного спазма или судорог во время заплыва.

Офисные работники чаще других профессий подвержены миозиту
Примерно 9,1% пациентов с диагнозом «хронический миозит» составляют лица, пребывающие в состоянии постоянного стресса, проживающие в социально неблагополучной обстановке, страдающие алкогольной и наркотической зависимостью. Мышечное напряжение является естественной защитной реакцией организма в ответ на воздействие стрессовых факторов, поэтому люди, испытывающие постоянное эмоциональное напряжение, входят в группу повышенного риска по развитию мышечных заболеваний. Сюда же можно отнести пациентов с невротическими, депрессивными и психогенными расстройствами.
Ядовитые вещества, содержащиеся в винном спирте и табачном дыме, негативно влияют на всасывание полезных витаминов, усвоение белков и аминокислот, что определяет высокую частоту выявления миозита и других неуточненных поражений скелетной мускулатуры у пациентов с алкогольной и табачной зависимостью.
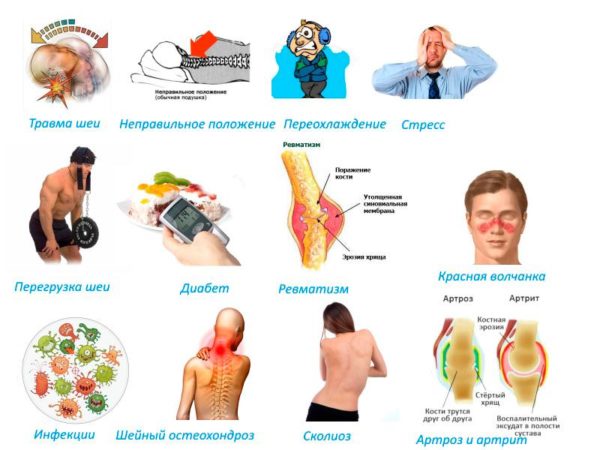
Причины развития миозита
Другими причинами миозита также могут быть:
- травмы мышц и расположенных рядом костно-хрящевых структур;
- инфекционные заболевания (включая патологии дыхательной системы – ангину, грипп, фарингит, пневмонию и т.д.);
- переохлаждение;
- хронические заболевания опорно-двигательной системы (максимальное число случаев миозита диагностируется у больных с остеохондрозом и межпозвоночными грыжами);
- хроническая инвазия гельминтами.
Паразитарный миозит встречается довольно редко и имеет свои морфологические особенности. Паразит попадает в мышцу путем восходящей диффузии из органов пищеварительного тракта и питается кровью, повреждая кровеносные и лимфатические сосуды. Вокруг паразита образуется фиброзная капсула, которая со временем неизбежно кальцифицируется, что приводит к частичному окостенению мышечного волокна. Ткани, расположенные по окружности капсулы отмирают, а на участке поражения развивается воспалительная реакция с инфильтрацией лимфоцитов, нейтрофилов и эозинофилов.
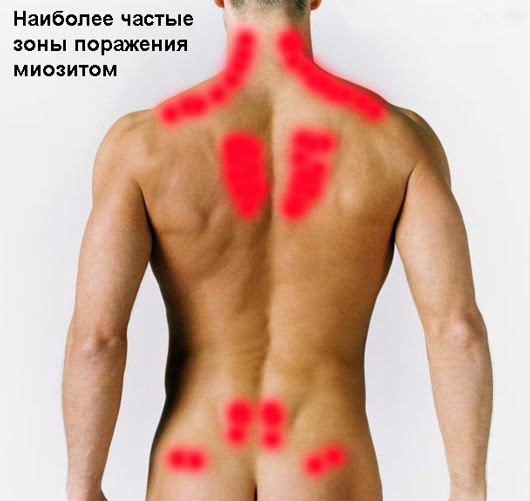
Зоны, которые наиболее часто поражает миозит
Важно! Людям, у которых уже был диагностирован миозит, а также пациентам из группы повышенного риска по данному заболеванию, необходимо особое внимание обращать на условия труда. Запрещена трудовая деятельность на вредных производствах (с выбросом химических и ядовитых веществ), на сквозняках, а также в неблагоприятных температурных условиях.
При каких симптомах необходимо обратиться к врачу?
Основанием для открытия больничного листа при миозите является первичная постановка диагноза «неуточненное поражение мышц» (код по МКБ-10 — M.62). Данный диагноз до прохождения комплексного обследования ставится на основании физикального осмотра, в котором большое значение имеет пальпации триггерных точек, а также данных медицинского анамнеза. Триггерными точками называются участки максимальной болезненности и мышечного напряжения в виде подкожных шишек и узелков, образующихся в месте воспаления.
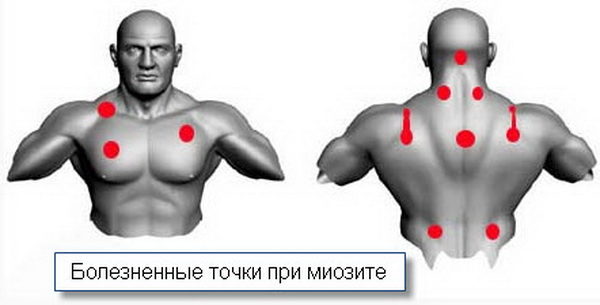
Места локализации болезненных точек при миозите
Выявление триггерных точек и признаков миофасциального болевого синдрома является основанием для предварительного диагностирования миозита при сочетании со следующими клиническими симптомами:
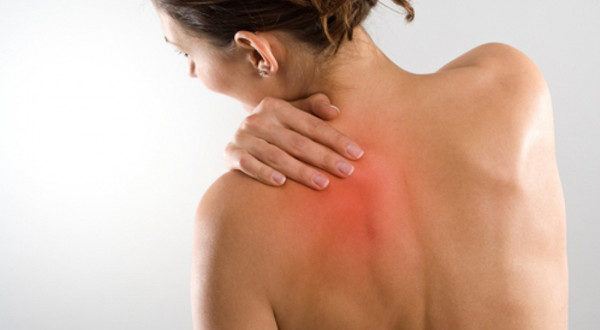
- Локальная мышечная боль. Больной может точно показать место, в котором у него возникают болезненные или неприятные ощущения, а также описать связь болевого синдрома с физической нагрузкой, стрессовым воздействием и другими внешними факторами. Боли усиливаются при надавливании на пораженную мышцу и являются результатом защитной мышечного напряжения.
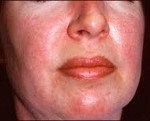
- Гиперемия кожи. Кожа в области воспаления становится горячей, краснеет, а под кожей явно прощупывается скопление воспалительного экссудата (внешне выглядит как отек и припухлость).
- Отсутствие облегчения после отдыха. Это один из симптомов, позволяющих отличить миозит от других мышечных заболеваний. Боли при воспалении мышц не проходят после длительного покоя и могут усиливаться при отсутствии нагрузки (например, после ночного сна). Часть пациентов описывают связь мышечных болей с изменениями погодных условий.
- Мышечная слабость. В зависимости того, какие именно мышцы поражены, пациент может жаловаться на слабость в определенных частях тела. При прогрессирующем течении наблюдается резкое снижение способности к самообслуживанию и выполнению трудовых обязанностей.

Так выглядит мышца пораженная миозитом
При распространении патологического процесса на мышцы дыхательной системы или глотки могут появляться специфические симптомы миозита: одышка, нарушение глотания, ощущение инородного тела в горле, постоянный умеренный кашель без отделения мокроты.
Инфекционный миозит нередко протекает на фоне повышенной температуры тела и проявлений общей интоксикации: головной боли, отсутствия аппетита, головокружения, сонливости, астенического синдрома.
Как подтверждается диагноз?
Основным методом диагностики миозита является ЭМГ (электромиография). Исследование мышечной проводимости может проводиться как с накожным стимулированием электродами, так и внутримышечным введением игольчатых электродов, которые фиксируют колебания в отдельных мышцах или мышечных группах. При отсутствии достаточных данных и невозможности постановки диагноза пациенту назначаются дополнительные обследования: исследование крови, рентгенография, МРТ, мультиспиральная компьютерная томография. В ряде случаев может применяться гистологическое исследование мышечной ткани с применением биопсии (забора биологического материала).
Видео – Симптомы и лечение миозита
Дают ли больничный при миозите?
Лист временной нетрудоспособности при миозите оформляется при наличии следующих показаний:
- интоксикационный синдром с выраженной гипертермией и ухудшением общего самочувствия при инфекционном воспалении;
- сильный болевой синдром, ограничивающий возможность самостоятельного передвижения и выполнения профессиональных обязанностей;
- необходимость лечения в стационаре;
- рецидив заболевания (в случаях, когда с момента предыдущей терапии не прошло 30 дней).
Независимо от формы, миозит в больничном листе обозначается кодом M.60, но данная кодировка может меняться с учетом выявленных осложнений или присоединения вторичных патологий.
Кодировка миозита по МКБ-10
| Код (указан в больничном листе) | Что это за диагноз? |
|---|---|
| M.60 | Воспалительные заболевания поперечнополосатой мускулатуры |
| M.61 | Кальцификация (обезызвествление, окостенение) скелетных мышц, оссифицирующий миозит |
| M.62 | Поражения мышечной ткани невыясненного (неуточненного) генеза |
| M.63 | Заболевания мышц, связанные с эндокринологическими патологиями и возникающие на фоне нарушения обменных процессов |

Опасность миозита
Обратите внимание! Миозит может сочетаться с дистрофией мышечного волокна и хроническими расстройствами нервно-мышечной передачи, которые классифицируются в международной классификации болезней как G71 и G72.
Болезнь Вагнера как одна из разновидностей миозита
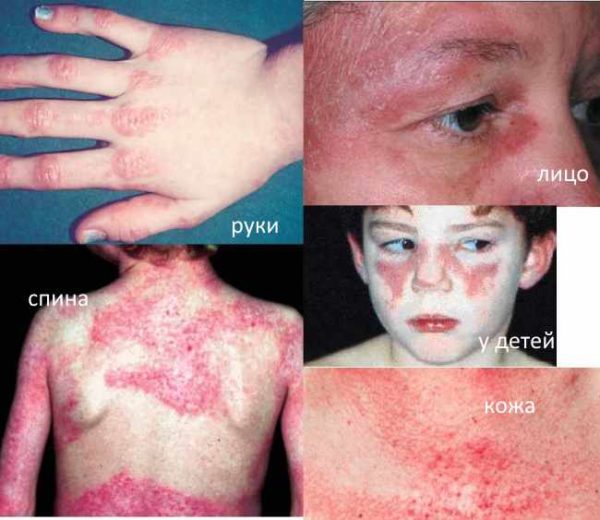
Синдромом Вагнера называется дерматомиозит – системное заболевание мышц (включая гладкую мускулатуру) и фиброзной ткани, характеризующееся изменениями кожного покрова и стойким прогрессирующим расстройством двигательной функции. Дерматомиозит относится к редким видам миозитов и встречается чаще у пациентов женского пола в возрасте 30-50 лет. В основе патофизиологии болезни Вагнера лежит отечность кровеносных и лимфатических сосудов микроциркуляторного русла, кальцификация воспаленных мышц и поражение кожи по типу узелковой эритемы. Нередко заболевание осложняется гнойно-некротическими поражениями поперечнополосатых и гладких волокон и поражением внутренних органов: желудка, кишечника, бронхо-легочной системы и т.д.
Дерматомиозит в МКБ-10 обозначается кодом M.33. Продолжительность больничного листа при данной форме миозита определяется морфологическими и клиническими изменениями и может составлять от 2 недель до 3-6 месяцев.
Симптомы болезни Вагнера (лиловой болезни)
| Пораженный орган (группа или система органов) | Клинические признаки |
|---|---|
| Кожный покров и слизистые | На коже появляются красноватые узелки и шишки, имеющие неяркую окраску и шелушащуюся структуру. От других кожных заболеваний подобные высыпания отличаются своей локализацией (преимущественно в области разгибательной поверхности суставов). Мелкоточечная сыпь красного или розового цвета также может появляться по всей поверхности тела, включая веки, ягодицы и голени. При локализации гелиотропной сыпи в области век у больного нередко возникает вторичный отек глазного яблока |
| Бронхо-легочная система | Поражение дыхательных путей выявляется примерно у 35% пациентов с диагнозом «дерматомиозит». Морфологические изменения могут проявляться экссудативной пневмонией, альвеолитом, плевритом и снижением вентиляционной функции легких. Больного может мучать сухой кашель, одышка, хрипы во время дыхания и разговора |
| Мышцы | Миофасциальный синдром при дерматомиозите может быть слабо или умеренно выражен. Основным клиническим проявлением заболевания является миастения (патологическая слабость в воспаленной мышце). На начальной стадии больной может не ощущать болезненных ощущений, но при прогрессирующем течении достаточно выражен синдром сухожильно-мышечных контрактур. Для дерматомиозита также характерно симметричное поражение мышц. Клинически изменения в мышечной ткани могут выражаться существенным ограничением двигательной активности и нарушением нервно-мышечной передачи: больному тяжело подниматься по лестнице, удерживать голову, наклоняться и выполнять привычные действия |
Среди других клинических проявлений дерматомиозита также могут быть расстройства со стороны пищеварительного тракта (нарушение желудочно-кишечной моторики, слабые кровотечения) и сердца. Кардиологическая симптоматика болезни Вагнера проявляется изменением сердечного ритма, поражением миокарда, приглушенностью сердечных тонов, тахикардией.

Дерматомиозит
Важно! Длительность больничного при дерматомиозите определяется клинической картиной и имеющимися нарушениями. Например, при поражении легких (пневмонии) пациент чаще всего нуждается в стационарном лечении, а общая продолжительность лечения может составлять до 3-4 недель. Вовлечение в воспалительный процесс миокарда может стать причиной инфаркта: в этом случае лист временной нетрудоспособности выдается на срок от 1 до 3-4 месяцев (период лечения, поддерживающей терапии, восстановления и реабилитации).
Базовая терапия: препараты и физиолечение
Базовое лечение миозита проводится с применением методов ЛФК, массажа, физиопроцедур и лекарственной коррекции. В период острого течения подбирается индивидуальная схема медикаментозного лечения, которая может включать следующие препараты (зависит от типа миозита и имеющихся симптомов):
- НПВС в комбинации с обезболивающими препаратами, например, парацетамолом («Паноксен», «Ибуклин»);
Препарат Ибуклин
- мази и гели с согревающим действием, содержащие муравьиный или камфорный спирт 2% (камфорное масло, «Капсикам»);

Мазь Капсикам
- местнораздражающие средства с пчелиным ядом или ядом змей («Випросал», «Апизартрон»);

Мазь Випросал
- корректоры микроциркуляции («Трентал», «Актовегин»);
Форма выпуска препарата Актовегин
- противовоспалительные и противоотечные глюкокортикоидные средства («Дипроспан», «Преднизолон»).
Суспензия для инъекций Дипроспан
После регресса острых симптомов применяются другие методы консервативной коррекции.
Миозит – самая распространенная мышечная патология, которая в МКБ-10 классифицируется как болезни мышц воспалительной этиологии. Диагноз «миозит» ставится на основании жалоб и визуального осмотра пациента и подтверждается аппаратной и лабораторной диагностикой. Тяжелые формы миозита могут вызывать серьезные последствия, поэтому обращаться к врачу нужно при появлении первых возможных симптомов, ведущими из которых являются миастенический синдром, боль и скованность в пораженных мышцах. Прогноз при своевременном лечении благоприятный.
Миозит – клиники в
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
Миозит – специалисты в Москве
Выбирайте среди лучших специалистов по отзывам и лучшей цене и записывайтесь на приём
Рекомендуем статьи по теме
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Дерматомиозит.

Дерматомиозит
Описание
Дерматомиозит — воспалительное поражение мышц, характеризующееся поражением поперечно-полосатой и гладкой мускулатуры с нарушением двигательной функции, а также поражением кожи в виде покраснения и отёка, преимущественно на открытых участках тела.
Преобладающий возраст развития заболевания: определяют два пика заболеваемости — в возрасте 5—15 и 40—60 лет. Преобладающий пол — женский (2:1).
Симптомы
Мышечная слабость: затруднения при причёсывании, чистке зубов, вставании с низкого стула, посадке в транспорт.
Поражение кожи: фотодерматит и «солнечный» отёк окологлазной области, покраснение кожи лица и в зоне «декольте», красные шелушащиеся высыпания над мелкими суставами кистей, покраснение и шелушение кожи ладоней (рука механика).
Нарушения глотания.
Сухость слизистых оболочек.
Поражение лёгких.
Поражение сердца.
Симметричное поражение суставов без деформаций, поражающий чаще всего мелкие суставы кистей; часто развивается в дебюте заболевания.
Синдром запястного канала: отёк кистей, боль и снижение чувствительности в I—III пальцах кистей и IV пальца.
Поражение почек.
Боль в груди слева. Боль в грудной клетке. Боль в шее спереди. Боль в шейном отделе позвоночника. Высокая температура тела. Глубокий сухой кашель. Лейкоцитоз. Ломота в мышцах. Моноцитоз. Нарушение терморегуляции. Недомогание. Нейтрофилез. Ночная потливость у женщин. Ночная потливость у мужчин. Разбитость. Слабость в ногах. Слабость в руках. Слабость мышц (парез). Снижение потоотделения. Увеличение СОЭ.
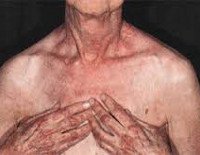
Дерматомиозит
Причины
Причина возникновения дерматомиозита не известна. Обсуждают возможную роль вирусных факторов, прежде всего пикорнавирусов. Наличие связи между онкологией и дерматомиозитом позволяет предположить аутоиммунную реакцию, обусловленную антигенной маскировкой тканей опухоли и мышечной ткани.
Лечение
Гормоны служат препаратом выбора при лечении дерматомиозита (например, преднизолон). В острой стадии заболевания начальная доза преднизолона — 1 мг/кг/сут. При отсутствии улучшения в течение 4 недель следует увеличить дозу по 0,25 мг/кг/мес до 2 мг/кг/сут с адекватной оценкой клинической и лабораторной эффективности. После достижения клинико-лабораторной ремиссии (но не ранее чем через 4—6 недель от начала лечения) дозу преднизолона постепенно снижают (около 1/4 суточной дозы в течение каждого месяца под клинико-лабораторным контролем, при отрицательной динамике дозу вновь увеличивают). Общая продолжительность лечения дерматомиозита — приблизительно 2—3 года.
Метотрексат. При приёме внутрь начальная доза 7,5 мг/нед с повышением на 0,25 мг/нед до получения эффекта (не более 25 мг/нед). При внутривенном введении начальная доза 0,2 мг/кг/нед с повышением на 0,2 мг/кг/нед (не более 25 мг/нед) до получения эффекта. При данном заболевании метотрексат в/м не вводят! Клинический эффект препарата развивается обычно через 6 недель, максимальный эффект — через 5 месяцев. По достижении ремиссии метотрексат отменяют, постепенно снижая дозу (на 1/4 в неделю). При лечении дерматомиозита необходимо проведение общих анализов крови, мочи, а также функциональных проб печени. Метотрексат противопоказан при беременности, заболеваниях печени, почек, костного мозга; несовместим с антикоагулянтами, салицилатами и лекарствами, угнетающими кроветворение.
Азатиоприн (менее эффективен, чем метотрексат). Доза 2—3 мг/кг/сут. Максимальный эффект развивается обычно через 6—9 месяцев. Далее суточную дозу снижают на 0,5 мг/кг каждые 4—8 недели до минимальной эффективной. Азатиоприн противопоказан при выраженном угнетении кроветворения, тяжёлых заболеваниях печени, беременности.
Циклоспорин: начальная доза 2,5—3,5 мг/кг, поддерживающая доза 2—2,5 мг/кг.
Циклофосфамид применяют при развитии поражения легких по 2 мг/кг/сут.
Аминохинолиновые производные (гидроксихлорохин 200 мг/сут) позволяют контролировать кожные проявления дерматомиозита.
Иммуноглобулин внутривенно в дозе 0,4—0,5 г/кг (лечение продолжительное).
Плазмаферез, лимфоцитоферез.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник