Многоформная экссудативная эритема с синдромом стивенса джонсона
Многоформная экссудативная эритема — остро развивающееся заболевание, характеризующееся полиморфными высыпаниями на коже и слизистых оболочках, циклическим течением и склонностью к рецидивам, преимущественно в осенне-весенний период. Многие авторы различают две формы многоформной экссудативной эритемы — идиопатическую и симптоматическую. Учитывая результаты проведенного в последние годы изучения патогенеза так называемой идиопатической формы экссудативной эритемы (Абрамова Е.И. и др., 1975), мы считаем более правильным называть идиопатическую форму инфекционно-аллергической, а симптоматическую — токси- ко-аллергической формой многоформной экссудативной эритемы.
Этиология и патогенез многоформной экссудативной эритемы неясны. При инфекционно-аллергической форме у больных с помощью кожных тестов нередко определяется аллергическая реакция на бактериальные аллергены – стафилококковый, стрептококковый, кишечную палочку. Л.В.Попова (1975) более чем у 72% больных многоформной экссудативной эритемой выявила аллергию к стафилококковым и стрептококковым аллергенам различной степени выраженности. По ее данным, в патогенезе многоформной экссудативной эритемы определенную роль играют аутоиммунные процессы, причем их выраженность возрастает по мере нарастания тяжести заболевания, особенно при вовлечении в процесс слизистой оболочки полости рта. Одновременно Л.В.Попова установила подавление факторов естественной резистентности организма у больных многоформной экссудативной эритемой в период обострения болезни.
Состояние инфекционной аллергии, отмечающееся у ряда больных многоформной экссудативной эритемой, косвенно подтверждается комплексом серологических реакций — определением антистрептолизина О, С-ре- активного белка идр. (Абрамова Е.И. идр., 1975). Наиболее выраженные аллергические реакции регистрируют у больных с тяжелым течением заболевания, при частых рецидивах. Однако сезонный характер заболевания, кратковременность приступов болезни, спонтанное регрессирование заболевания, отсутствие анамнеза, характерного для аллергического заболевания, свидетельствует о том, что в основе многоформной экссудативной эритемы лежат не только аллергические механизмы и она не может быть отнесена к группе чисто аллергических заболеваний. Этиологическими факторами токсико-аллергической формы многоформной экссудативной эритемы чаще всего являются медикаменты, в первую очередь сульфаниламидные препараты, антипирин, амидопирин, барбитураты, тетрациклин и др.
Клиническая картина. Инфекционно-аллергическая форма экссудативной эритемы обычно начинается остро, часто после переохлаждения. Температура тела повышается до 38—39°С, возникают головная боль, недомогание, часто боли в горле, мышцах, суставах. Спустя 1—2 дня на этом фоне появляются высыпания на коже, слизистой оболочке полости рта, красной кайме губ и изредка на гениталиях. Высыпания могут отмечаться только во рту. Слизистая оболочка полости рта при многоформной экссудативной эритеме поражается примерно у ‘/3 больных; изолированное поражение слизистой оболочки полости рта наблюдается примерно у 5% больных. Shklar (1965) наблюдал поражение слизистой оболочки рта при многоформной экссудативной эритеме у 80% больных. Через 2—5 дней после появления высыпания общие явления постепенно проходят, однако у ряда больных температурная реакция и недомогание могут держаться в течение 2—3 нед.
На коже при многоформной экссудативной эритеме появляются отечные резко ограниченные пятна или отечные плоские папулы розового цвета, слегка возвышающиеся над окружающей кожей. Пятна и папулы быстро увеличиваются до размеров 2—3-копеечной монеты (17-22 мм), центральная часть их западает и принимает синюшный оттенок, а периферия сохраняет розоватокрасный цвет (кокардоформный элемент). В центральной части элемента может возникнуть субэпидермальный пузырь, наполненный серозным, реже геморрагическим содержимым, иногда пузыри появляются и на неизмененной коже.
Излюбленной локализацией высыпаний является кожа тыла кистей и стоп, разгибательная поверхность предплечий, голеней, локтевых и коленных суставов, реже — кожа ладоней и подошв, половых органов.
Тяжесть течения многоформной экссудативной эритемы в основном обусловлена поражением слизистой оболочки полости рта. Процесс во рту чаще локализуется на губах, дне полости рта, преддверии рта, на щеках и небе. Многоформная экссудативная эритема во рту начинается с внезапного появления разлитой или ограниченной отечной эритемы, особенно на губах. Спустя 1—2 дня на этом фоне образуются пузыри, которые существуют 2—3 дня, затем вскрываются, и на их месте образуются очень болезненные эрозии, которые могут сливаться в сплошные эрозивные очаги, иногда захватывающие значительную часть слизистой оболочки полости рта и губы. Эрозии могут покрываться желтовато-серым налетом, при снятии которого легко возникает кровотечение. По краю некоторых эрозий в первые дни после вскрытия пузырей можно видеть серовато-белые обрывки эпителия, которые являются остатками покрышек пузырей. Симптом Никольского отрицательный. У некоторых больных приступ многоформной экссудативной эритемы сопровождается лишь единичными весьма ограниченными малоболезненными эритематозными или эритематозно-буллезными высыпаниями. На поверхности эрозий, расположенных на красной кайме губ, образуются кровянистые корки, которые затрудняют открывание рта (рис. 33). При присоединении вторичной инфекции корки приобретают грязно-серый цвет.
При распространенном поражении рта вследствие резкой болезненности, обильного отделяемого с поверхности эрозий, слюнотечения затруднена речь, невозможен прием даже жидкой пищи, что резко истощает и ослабляет больного. Плохое гигиеническое состояние рта, наличие кариозных зубов, воспаление десневого края отягощают процесс. На слизистой оболочке полости рта разрешение высыпаний происходит в течение 3—6 нед.
Для многоформной экссудативной эритемы характерно рецидивирующее течение. Рецидивы обычно возникают весной и осенью. В редких случаях заболевание принимает персистирующее течение, когда высыпания рецидивируют почти непрерывно в течение нескольких месяцев и даже лет (Л.Н.Машкиллейсон, Н.Д.Шеклаков и др.). Мы наблюдали больную многоформной экссудативной эритемой с высыпаниями только на слизистой оболочке полости рта, у которой приступы заболевания возникали после каждого даже незначительного охлаждения. Больной достаточно было в прохладную погоду выйти на улицу, как у нее на следующий день возникал рецидив.
Токсико-аллергическая форма многоформной экссудативной эритемы по характеру высыпаний, т.е. по их внешнему виду, почти аналогична таковым при инфекционно-аллергической, классической форме заболевания. При токсико-аллергической форме высыпания могут иметь распространенный характер. При распространенных высыпаниях в отличие от инфекционно-аллергической формы слизистая оболочка рта поражается почти у всех больных. Если же процесс носит фиксированный характер, то при рецидивах болезни высыпания обязательно возникают в местах, где они уже появлялись при предыдущем приступе болезни; одновременно высыпания могут отмечаться и на других участках. Слизистая оболочка полости рта является наиболее частой локализацией высыпаний при фиксированной разновидности токсико-аллергической формы многоформной экссудативной эритемы, причиной которой обычно является повышенная чувствительность к медикаментам. На слизистой оболочке рта при этой форме нередко возникают пузыри на внешне неизмененном фоне, эрозии на месте которых заживают очень медленно. Иногда воспалительные явления присоединяются позднее, после вскрытия пузырей. Поражение полости рта при фиксированной форме чаще всего сочетается с высыпаниями на гениталиях и вокруг заднего прохода.
Токсико-аллергической форме многоформной экссудативной эритемы несвойственна сезонность рецидивов, обычно ее развитию предшествуют общие симптомы. Иногда эти симптомы, в основном в виде температурной реакции, могут сопровождать появление высыпаний при распространенной разновидности заболевания. Возникновение токсико-аллергической формы многоформной экссудативной эритемы, частота ее рецидивов зависят от контакта больного с этиологическим фактором. Характер этиологического фактора и состояние иммунной системы организма определяют длительность течения рецидивов и тяжесть поражения при каждом из них.
Гистологическая картина при экссудативной эритеме характеризуется отеком и воспалительной круглоклеточной инфильтрацией сосочкового и верхних отделов сетчатого слоя соединительной ткани, преимущественно вокруг сосудов. При пузырной форме определяют подэпителиальные полости с серозным экссудатом, в котором имеется небольшое количество нейтрофилов и эритроцитов. Эпителий, образующий покрышку пузыря, находится в состояний некроза.
Синдром Стивенса—Джонсона (син.: острый слизисто-кожноглазной синдром, ectodermosis erosiva pluriorifialis, дерматостоматит Баадера и др.) представляет собой тяжелейшую форму многоформной экссудативной эритемы, протекающую со значительным нарушением общего состояния больных. Наряду с типичными для многоформной экссудативной эритемы высыпаниями на коже и слизистых оболочках на фоне тяжелого общего состояния на губах, языке, мягком и твердом небе, задней стенке зева, дужках, иногда в гортани и на коже появляются пузыри. Образующиеся после вскрытия пузырей эрозии сливаются в сплошное или почти сплошное кровоточащее эрозивное поражение. Часть эрозий покрывается сероватобелым налетом. Из-за тяжелого поражения полости рта и губ больные не могут разговаривать и принимать даже жидкую пищу. Процесс нередко отягощается тяжелым поражением глаз: развивается конъюнктивит и кератит.
Диагностика. При изолированном поражении слизистой оболочки рта диагностика многоформной экссудативной эритемы может представлять трудности, так как она имеет сходство с рядом заболеваний. В отличие от пузырчатки многоформная экссудативная эритема имеет острое начало с быстрой динамикой высыпаний, при ней некоторое время сохраняются пузыри, располагающиеся на воспаленном фоне, симптом Никольского отрицательный, в мазках-отпечатках нет акантолитических клеток.
Острое начало, значительная выраженность воспалительных явлений, цикличность течения отличают эритему от доброкачественной неакантолитической пузырчатки слизистой оболочки только полости рта. От герпетического стоматита многоформную экссудативную эритему отличает более распространенный характер поражения, отсутствие герпетиформного расположения высыпаний и полициклического очертания эрозий, образующихся после вскрытия пузырей, отсутствие в мазках-отпечатках (соско- бе) герпетических клеток.
Ограниченные формы многоформной экссудативной эритемы могут иметь сходство с сифилитическими папулами, но в основании последних всегда имеется инфильтрация. Гиперемия вокруг папул, в том числе эрози- рованных, имеет вид резко отграниченного от здоровой слизистой оболочки узкого ободка, в то время как при многоформной экссудативной эритеме воспаление не только более интенсивное, но и значительно более распространенное. В соскобах с поверхности сифилитических папул обнаруживают бледные трепонемы, реакция Вассермана и РИТ при сифилисе положительные.
Для диагностики токсико-аллергической формы многоформной экссудативной эритемы, вызванной медикаментами, так же как и для выявления повышенной чувствительности к различным аллергенам, применяют иммунологические методы исследования in vitro: тесты дегрануляции базофи- лов Шелли, тест бласттрансформации лимфоцитов и цитопатический эффект. Следует учесть, что достоверные данные получают лишь при постановке всех трех указанных тестов, так как каждый из них выявляет разные стороны иммунных нарушений, лежащих в основе гиперчувствительности замедленного типа, проявлением которой является токсико-аллергическая форма многоформной экссудативной эритемы.
Синдром Стивенса—Джонсона имеет некоторое сходство с синдромом Лайелла, который возникает как наиболее тяжелая форма лекарственной болезни. Этот синдром в отличие от синдрома Стивенса—Джонсона сопровождается обширным некролизом эпидермиса и эпителия во рту, высыпания напоминают ожог III степени. На слизистой оболочке полости рта при синдроме Лайелла мы совместно с Е.И.Пискуновой наблюдали обширные участки эрозирования на твердом и мягком небе, деснах, щеках. По краю ярко-красных эрозий имелись серовато-белые свободно свисавшие обрывки эпителия. Слизистая оболочка вокруг таких эрозий имела нормальный вид. Симптом Никольского у больных с синдромом Лайелла обычно положительный. В мазках-отпечатках, взятых с поверхности эрозий, при синдроме Лайелла медикаментозной этиологии часто находят акантолитические клетки, весьма похожие на таковые при вульгарной пузырчатке.
193
Синдром Лайелла возникает обычно после приема какого-либо лекарства. Ряд авторов, к которым мы присоединяемся, считают синдром Лайелла медикаментозной этиологии токсико-аллергическим вариантом синдрома Стивенса—Джонсона.
Лечение. Каждый больной многоформной экссудативной эритемой должен быть обследован для выявления у него очагов фокальной инфекции, в первую очередь локализующихся в челюстно-лицевой области. Непременным условием успешного лечения многоформной экссудативной эритемы является санация организма, в первую очередь ликвидация очагов фокальной инфекции.
При легком течении заболевания назначают салицилат натрия по 1 г 4 раза в день, достаточные дозы витаминов группы В, витамины С, РР, хлорид кальция или глюконат кальция. В более тяжелых случаях применяют антибиотики широкого спектра действия, а также глюкокортикоидные препараты – преднизолон (триамцинолон, дексаметазон) — по 20—30 мг в день в зависимости от тяжести процесса. Препарат в такой дозе больной принимает в течение 5—7 дней, а затем каждые 2—3 дня дозу преднизолона снижают на 1 таблетку до полной отмены препарата.
Для ослабления бактериальной аллергии рекомендуют специфическую десенсибилизацию повторными курсами стафилококкового анатоксина. Хороший эффект дает гистоглобин, который вводят по 2 мл подкожно 2 раза в неделю, всего 8—10 инъекций, а также противокоревой и антистафи- лококковый гамма-глобулин (5—7 инъекций на курс лечения).
Л.В.Попова наблюдала хорошие терапевтические результаты от применения у больных многоформной экссудативной эритемой этакридина лактата в сочетании с антигистаминными препаратами. Этакридин в желатиновых капсулах назначали по 0,05 г 3 раза в день после еды в течение 10—20 дней до полного выздоровления.
При синдроме Стивенса—Джонсона обязательно применение больших доз кортикостероидов (60—80 мг преднизолона), детоксицирующих (тиосульфат натрия, гемодез, полиглюкин) и десенсибилизирующих средств. При токсико-аллергической форме заболевания на первый план выступает выведение из организма лекарства, вызвавшего заболевания. По данным А.М.Алиханова, применение иммуномодулятора левамизола (декарис) по 150 мг 2 дня подряд раз в неделю быстро (в течение недели) купировало высыпания многоформной экссудативной эритемы.
Для местного лечения процесса на слизистой оболочке рта применяют полоскания легкими дезинфицирующими средствами (перманганат калия 1:5000, 2% раствор борной кислоты, настойка ромашки и пр.). Для обезболивания слизистой оболочки полости рта перед едой рекомендуют ванночки из 0,5% раствора новокаина. Корки на красной кайме губ снимают с помощью наложения мазей с бактерицидными веществами (дибиомицино- вая, эритромициновая). После удаления корок рекомендуют применение кортикостероидных мазей, содержащих бактерицидные вещества (геокси- зон, лоринден С, дермозолон и др.).
Прогноз благоприятный при многоформной эритеме независимо от ее клинической формы и весьма серьезный при синдромах Стивенса—Джонсона и Лайелла.
Профилактика многоформной экссудативной эритемы заключается в санации организма, закаливании. У ряда больных хороший эффект дают повторные курсы введения гамма-глобулина, стафилококкового анатоксина, а также курортное лечение на побережье Черного моря.
Источник
Введение
Синдром Стивенса — Джонсона (ССД) — это тяжелая форма многоформной экссудативной эритемы, которая характеризуется поражением кожи и слизистых оболочек двух и более органов, сопровождается выраженными водно-электролитными нарушениями, массивной потерей белка и высоким риском сепсиса [1, 2]. С каждым годом отмечается рост аллергических заболеваний, что в большой мере вызвано увеличенным потреблением лекарственных препаратов, широким применением профилактических прививок, появлением огромного количества новых химических веществ [2–4]. Частота встречаемости синдрома составляет 1–6 случаев на 1 млн населения, и в последние десятилетия этот показатель растет. ССД развивается, главным образом, у мужчин в возрасте 20–40 лет [2, 5]. Заболевание является следствием распространенной клеточной смерти кератиноцитов, что ведет к отделению значительных участков кожи в эпидермодермальном соединении, эти участки принимают вид ошпаренной кожи. Клеточная гибель также ведет к отслойке слизистой оболочки, что вызывает типичные симптомы ССД: высокую лихорадку, боль в коже от умеренной до сильной, страх и слабость. Заболевание имеет непредсказуемое течение [6]. Причиной ССД служат инфекционные агенты: вирусы — простого герпеса, Коксаки, ЕСНО (Enteric Cytopathic Human Orphan — эховирусы), гриппа, паротита, ВИЧ и др.; бактерии — микоплазма, гистоплазма, тифозная, туберкулезная и дифтерийная палочки, а также хламидии, гемолитический стрептококк и др.; лекарственные препараты (пенициллин, стрептомицин, тетрациклин, сульфаниламиды, барбитураты, ацетилсалициловая кислота, гризеофульвин, аминазин, кодеин); вакцины полиомиелита, БЦЖ [7–9]. В последние десятилетия значительно увеличилась частота заболеваемости ССД, что подчеркивает актуальность данной темы. К группе повышенного риска относятся пациенты с ВИЧ, онкологическими заболеваниями. Чем старше пациент, тем серьезнее сопутствующее заболевание и чем обширнее поражение кожи, тем хуже прогноз. Смертность составляет 5–12% [5, 10].
Цель исследования: изучить структуру заболеваемости и клинические особенности ССД у больных, находившихся на стационарном лечении в аллергологическом отделении ГБУЗ РБ ГКБ № 21 (Уфа) в 2008–2018 гг.
Материал и методы
Проведен ретроспективный анализ историй болезни 147 больных ССД и синдромом Лайелла, находившихся на стационарном лечении в аллергологическом отделении ГБУЗ РБ ГКБ № 21 (Уфа) в 2008–2018 гг. Все пациенты — 54 (37%) мужчины и 93 (63%) женщины — находились под нашим наблюдением. Средний возраст пациентов составил 46,65±1,4 года. Диагноз ССД устанавливался на основании комплекса исследований, которые включали в себя сбор анамнеза, объективный осмотр, лабораторные (общий и биохимический анализ крови, общий анализ мочи) и инструментальные (ЭКГ, рентгенологическое исследование органов грудной клетки) исследования. У пациентов с ССД вирусной этиологии проведен серологический иммуноферментный анализ на выявление вирусных антител классов IgG, IgM в сыворотке крови к вирусу простого герпеса (ВПГ), цитомегаловирусу (ЦМВ), вирусу Эпштейна — Барр (ВЭБ). В исследовании использовались аналитический метод (анализ и обоснование полученных результатов на основе данных специальной литературы) и статистический метод — статистическая обработка данных с помощью программного пакета Microsoft Office Excel 2013.
Результаты исследования
За 2008 г. в аллергологическом отделении ГБУЗ РБ ГКБ № 21 (Уфа) пролечено 18 больных с диагнозом ССД, за 2009-й — 24 больных, за 2010-й — 14, за 2011-й — 15, за 2012-й — 12, за 2013-й — 9, за 2014-й — 16, за 2015-й — 15, за 2016-й — 4, за 2017-й — 7, за 2018-й — 8. Синдром Стивенса — Джонсона диагностирован у 133 (91%) пациентов, синдром Лайлелла — у 14 (9%).
Аллергию в анамнезе имели 94 (64%) пациента, аллергические реакции в анамнезе отрицали 53 (36%) больных. Причиной развития ССД у 23 (15,6%) больных явилась вирусная инфекция (ЦМВ, ВПГ и ВИЧ (у 6 человек)), у 94 (64%) — различные лекарственные средства. Этиология заболевания не выяснена у остальных 30 (20,4%) пациентов.
Причиной развития заболевания в основном были: антибиотики (37%), чаще всего цефалоспорины и пенициллины; нестероидные противовоспалительные препараты (НПВП, 20,5%), антидоты, унитиолсодержащие препараты (10%) и др. (табл. 1). Среди 94 случаев, вызванных лекарственными препаратами, в 6 случаях пациенты принимали несколько препаратов, и поэтому причинный медикамент не был идентифицирован.

В клинической картине ССД преимущественно преобладало поражение слизистой оболочки полости рта с образованием пузырей, эрозий с белесоватым налетом либо покрытых геморрагическими корками (136 (98%) случаев); кожные проявления характеризовались полиморфными высыпаниями в виде эритематозных пятен и пузырей, часто с геморрагическим содержимым (13 (194%) случаев). Эрозивные или язвенные поражения конъюнктивы и роговицы глаз, поражения в виде катарального или гнойного кератоконъюнктивита наблюдались у 96 (69%) пациентов. В 74 (53%) случаях было отмечено эрозивное поражение слизистых мочеполовой системы, интоксикация с лихорадкой встречалась у 67 (48%) больных.
По данным лабораторных исследований: лейкоцитоз — 82% случаев; эозинофилия — 19%; ускоренная СОЭ — 76%. В общем анализе мочи протеинурия — 23% случаев, лейкоцитурия — 16%.
Были проведены обследования 52 больных ССД на ВПГ, ВЭБ, ЦМВ. Выявили иммуноглобулины IgG к ЦМВ у 24 (46,2%), IgM — у 5 (9,6%); IgG к ВПГ — у 42 (80,8%) человек, IgM к ВПГ не обнаружены; IgG к ВЭБ — у 15 (28,8%), ВИЧ — у 6 человек.
Все пациенты получали лечение по схеме терапии ССД (кортикостероиды, десенсибилизирующие, детоксикационные препараты). Продолжительность стационарного лечения составила 14–18 дней; 140 пациентов выписались из стационара в удовлетворительном состоянии, 7 пациентов умерли (из них 2 пациента с ВИЧ).
Клиническое наблюдение 1
Пациентка Н., 25 лет. Обратилась самостоятельно и была госпитализирована 15.10.2016 в ГБУЗ РБ ГКБ № 21 (Уфа). Предъявляла жалобы на отек губ, глаз, покраснения на запястьях, высыпания в виде пузырей на ладонях, эрозии в полости рта, болезненное мочеиспускание.
Из анамнеза: вредные привычки отсутствуют, воздействию профессиональных вредностей не подвергалась. Операции не проводились. Аллергологический анамнез отягощен: аллергия на пыльцу березы, семейный анамнез не отягощен.
При сборе анамнеза установлено, что ухудшение состояния наступило с 09.03.2016: во время отдыха в Таиланде появились высыпания, обратилась в местный госпиталь с жалобами на слабость, температуру 39 оС, отек губ, подбородка и языка. Через 2 дня на губах и в полости рта появились единичные болезненные пузырьковые высыпания, зажившие через неделю. Обострение повторилось 06.08.2016: отек губ, век, затем появились эритематозные высыпания, пузырьки на губах, в полости рта, на сгибательных поверхностях кистей. Лечилась антигистаминными и глюкокортикостероидными препаратами в амбулаторных условиях.
Настоящее ухудшение (15.10.2016) — в течение 2 дней, обострение заболевания ни с чем не связывает.
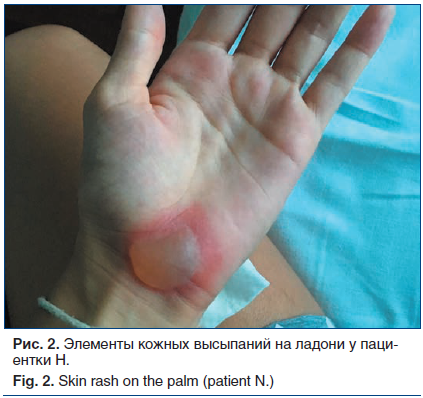
При физикальном обследовании: общее состояние средней тяжести, сознание ясное. Телосложение правильное, конституция нормостеническая, рост 165 см, масса тела 52 кг, индекс массы тела 19,1 кг/м2. Кожные покровы: множественные пустулезные пузырьки на кайме губ (рис. 1), на слизистой оболочке щек, неба небольшие эрозии, покрытые налетом, на месте заживления корочки; пузырьки диаметром 0,5–2,0 см на ладонях, очаги покраснения на пальцах рук и ног (рис. 2). Лимфатические узлы, доступные для пальпации, не увеличены, безболезненны. Кости, мышцы, суставы без видимых изменений. Дыхание везикулярное, частота дыхательных движений (ЧДД) 16 в минуту. Область сердца и крупных сосудов визуально не изменена, тоны сердца ясные, ритмичные, частота сердечных сокращений (ЧСС) 75 уд./мин, артериальное давление (АД) 125/80 мм рт. ст. Со стороны органов пищеварения патологии не выявлено, живот при пальпации мягкий, безболезненный, размеры печени по Курлову 9×8×8 см. Селезенка не увеличена, не пальпируется. Стул регулярный. Область почек визуально не изменена, почки не пальпируются. Неврологический статус: сознание ясное, в пространстве и времени ориентирована правильно.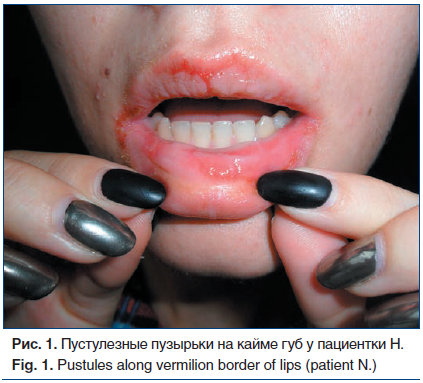

Клинический анализ крови: лейкоцитоз (лейкоциты 13,5×109/л), ускоренная СОЭ (26 мм/ч).
Биохимический анализ крови: глюкоза 3,3 ммоль/л, общий белок 75 г/л, креатинин 50 мкмоль/л, аланинаминотрансфераза (АЛТ) 20 Ед/л, аспартатаминотрансфераза (АСТ) 14 Ед/л.
Общий анализ мочи: удельный вес 1020 г/л, протеинурии нет, лейкоциты единичные в поле зрения, эритроциты 3–5 в поле зрения.
Проведен иммуноферментный анализ крови на ВПГ, ЦМВ, ВЭБ. Выявлены высокие титры: ВПГ — положительный и ЦМВ — резко положительный.
ЭКГ: ритм правильный, горизонтальное положение электрической оси сердца, синусовая тахикардия, ЧСС 90 уд./мин.
Таким образом, на основании клинических данных и результатов иммунологического исследования выставлен клинический диагноз: многоформная экссудативная эритема, синдром Стивенса — Джонсона вирусной этиологии (ВПГ, ЦМВ), среднетяжелое течение.
Больной проводилось следующее лечение: валацикловир 1000 мг 2 р./сут 5 дней; преднизолон 5 мг 5 таблеток в сутки 5 дней, затем снижение дозы на 5 мг каждые 3 дня; преднизолон 120 мг на 200 мл физиологического р-ра в/в капельно 1 р./сут 3 дня; хлоропирамин 2 мл 1 р./сут 7 дней. Дезинтоксикационная терапия: натрия хлорид 0,9% — 400 мл 1 р./сут, глюкоза 5% — 200 мл, калия хлорид 4% — 10 мл, магния сульфат 25% — 10 мл в/в капельно 1 р./сут 5 дней; наружная обработка пораженных участков (слизистая полости рта — 1% р-р метиленового синего, водорода пероксид 1%), на область губ — аппликации с гидрокортизоновой мазью 1% 2 р./сут.
Выписана 26.10.2016 в удовлетворительном состоянии.
Таким образом, установлена вирусная (ВПГ и ЦМВ) этиология обострений ССД.
Клиническое наблюдение 2
Пациент М., 32 года. Обратился самостоятельно и был госпитализирован 26.09.2015 в ГБУЗ РБ ГКБ № 21 (Уфа). Предъявлял жалобы на дискомфорт, язвочки и пузыри в полости рта, зуд кожи, везикулы по всему телу и буллы на ладонях, общую слабость.
Из анамнеза: вредные привычки отсутствуют, воздействию профессиональных вредностей не подвергался. Операция: аппендэктомия в 2008 г. Аллергологический и семейный анамнез не отягощен.
При сборе анамнеза заболевания установлено, что ухудшение состояния наступило 22.09.2015: заболел остро, когда повысилась температура тела до 38,2 °C, появился дискомфорт в полости рта, эрозии, зуд кожи, везикулезно-буллезные элементы по всему телу, общая слабость. Вышеперечисленные жалобы связывает с инъекциями диклофенака, которые без назначения врача делал по поводу болей в спине, высыпания появились после 3-й инъекции. Самостоятельно никаких мер не принимал, обратился в ГБУЗ РБ ГКБ № 21, госпитализирован
на 4-й день болезни.
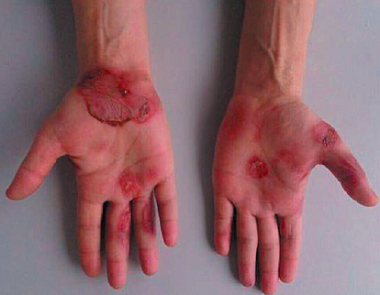
При физикальном обследовании: общее состояние тяжелое, сознание ясное. Температура тела 38,0 °C. Телосложение правильное, конституция нормостеническая, рост 179 см, масса тела 80 кг, индекс массы тела 25,0 кг/м2. Кожные покровы: высыпания эритематозно-экзематозно-папулезного характера с отслойкой эпидермиса (рис. 3), отек лица; на слизистых ротовой полости — эрозии и язвы, местами кровоточащие (рис. 4). Лимфатические узлы, доступные для пальпации, не увеличены, безболезненны. Кости, мышцы, суставы без видимых изменений. Дыхание везикулярное, ЧДД 26 в минуту. Область сердца и крупных сосудов визуально не изменена, тоны сердца ясные, ритмичные, ЧСС 89 уд./мин, АД 120/75 мм рт. ст. Со стороны органов пищеварения патологии не выявлено, живот при пальпации мягкий, безболезненный, размеры печени по Курлову 9×8×7 см. Селезенка не увеличена, не пальпируется. Стул регулярный. Область почек визуально не изменена, почки не пальпируются. Неврологический статус: сознание ясное, в пространстве и времени ориентирован правильно.


Клинический анализ крови: лейкоцитоз (лейкоциты 10,5×109/л), ускоренная СОЭ (30 мм/ч).
Биохимический анализ крови: глюкоза 4,1 ммоль/л, общий белок 69 г/л, креатинин 58 мкмоль/л, АЛТ 18 Ед/л, АСТ 16 Ед/л.
Общий анализ мочи: удельный вес 1021 г/л, протеинурии нет, лейкоциты единичные в поле зрения.
ЭКГ: ритм правильный, горизонтальное положение электрической оси сердца, синусовая аритмия, ЧСС 69 уд./мин.
Таким образом, на основании клинических данных выставлен клинический диагноз: многоформная экссудативная эритема, синдром Стивенса — Джонсона лекарственной этиологии (диклофенак), тяжелое течение.
Больному проводилось следующее лечение: преднизолон 5 мг — 5 таблеток в сутки 5 дней, затем снижение дозы на 5 мг каждые 3 дня; преднизолон 120 мг на 200 мл физиологического р-ра в/в капельно 1 р./сут 4 дня; хлоропирамин 2 мл 1 р./сут 10 дней; наружная обработка пораженных участков (слизистая полости рта — 1% р-р метиленового синего, водорода пероксид 1%), на область губ — аппликации с гидрокортизоновой мазью 1% 2 р./сут 10 дней, на корки — 0,1% гентамициновая мазь 2 р./сут 7 дней [11, 12]. Дезинтоксикационная терапия: натрия хлорид 0,9% — 400 мл 1 р./сут, глюкоза 5% — 200 мл, калия хлорид 4% — 10 мл, магния сульфат 25% — 10 мл в/в капельно 1 р./сут 7 дней [13, 14].
На фоне проведенной терапии проявления регрессировали, пациент выписан на 17-е сут в удовлетворительном состоянии.
Заключение
ССД относится к редким заболеваниям, встречается в любом возрасте, преимущественно у людей 20–40 лет. Большинство исследователей отмечают преобладание патологии у пациентов женского пола [3, 12], эти результаты согласуются с данными, полученными в нашем исследовании: ССД чаще наблюдался у женщин (63%), чем у мужчин (37%). Факторами развития ССД в 74–94% случаев являются лекарственные препараты и возбудители вирусных и бактериальных инфекций [11, 13]. По нашим данным, причиной развития ССД у 23 пациентов (15,6%) явилась вирусная инфекция и у 94 (64%) — различные лекарственные препараты. В ряде случаев установить истинную причину ССД трудно или даже невозможно. Это обусловлено несколькими обстоятельствами. Во-первых, пациент принимает лекарственные препараты по поводу определенного заболевания. И возбудитель заболевания, и лекарственный препарат могут быть причинами развития ССД. Во-вторых, врач нередко назначает больному одновременно несколько препаратов различных групп. При обследовании пациентов с ССД не удалось установить причину заболевания у 30 (20,4%) человек. Многие патогенные микроорганизмы являются триггерами ССД, но лидируют среди них вирусы. У наших пациентов были выявлены ВПГ, ВЭБ, ЦМВ, ВИЧ.
Следует отметить, что атопический анамнез, аллергические кожные проявления (сыпь, отек Квинке и др.), возникшие при предшествующем применении лекарственного препарата, при повторном его введении повышают вероятность развития ССД. Таким образом, лекарственные препараты являются весомым причинным фактором развития ССД. Любой лекарственный препарат может быть потенциальным индуктором этой жизнеугрожающей патологии. Для профилактики ССД перед назначением лекарственных препаратов необходимо тщательно собрать аллергологический анамнез больного, назначения делать строго по показаниям, соблюдать дозировки препаратов, избегать полипрагмазии и не допускать самолечения.
Сведения об авторах:
1Нуртдинова Гузель Масхутовна — к.м.н., доцент кафедры пропедевтики внутренних болезней, ORCID iD 0000-0002-1662-821X;
1Галимова Елена Станиславовна — д.м.н., профессор кафедры пропедевтики внутренних болезней, ORCID iD 0000-0002-3788-2284;
2Кучер Ольга Ивановна — заведующая аллергологическим отделением, ORCID iD 0000-0003-3874-6492;
1Муслимова Виктория Камилевна — студентка 5-го курса, ORCID iD 0000-0001-6074-0551.
1ФГБОУ ВО БГМУ Минздрава России. 450008, Россия, г. Уфа, ул. Ленина, д. 3.
2ГБУЗ РБ ГКБ № 21. 450071, Россия, г. Уфа, проезд Лесной, д. 3.
Контактная информация: Галимова Елена Станиславовна, e-mail: lenagalimova@mail.ru. Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах. Конфликт интересов отсутствует. Статья поступила 30.01.2020.
About the authors:
1Guzel M. Nurtdinova — MD, PhD, Associate Professor of the Department of Propaedeutics of Internal Diseases, ORCID iD 0000-0002-1662-821X;
1Elena S. Galimova — MD, PhD, Professor of the Department of Propaedeutics of Internal Diseases, ORCID iD 0000-0002-3788-2284;
2Olga I. Kucher — MD, Head of the Department of Allergy, ORCID iD 0000-0003-3874-6492;
1Viktoriya K. Muslimova — student of the 5th course, ORCID iD 0000-0001-6074-0551.
1Bahkir State Medical University. 3, Lenin str., Ufa, 450008, Russian Federation.
2City Clinical Hospital No. 21. 3, Lesnoi passage, Ufa, 450071, Russian Federation.
Contact information: Elena S. Galimova, e-mail: lenagalimova@mail.ru. Financial Disclosure: no authors have a financial or property interest in any material or method mentioned. There is no conflict of interests. Received 30.01.2020.
Источник
