Носовая косточка при синдроме дауна

УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Задача пренатального скрининга – выявление беременных женщин группы высокого риска по рождению детей с хромосомными болезнями и врожденными пороками развития с целью более детального анализа состояния плода с помощью специальных методов [1].
С конца прошлого века в алгоритм пренатального скрининга включен расчет индивидуального комбинированного риска, центральное место в котором занимают ультразвуковой и биохимический скрининг в I триместре (11-14 нед беременности). Были созданы компьютерные программы расчета риска, учитывающие возраст, ультразвуковой маркер I триместра (толщина воротникового пространства – ТВП) и биохимические маркеры крови (β-hCG и PAPP-A) беременной женщины [2].
За последние 10 лет данная система полностью оправдала себя и получила дальнейшее развитие, путем прибавления к расчету риска добавочных ультразвуковых маркеров (оценка носовой кости, венозного протока, трикуспидальной регургитации, некоторых маркерных врожденных пороков развития). Расширение протокола осмотра с оценкой новых ультразвуковых маркеров (оценка носовой кости, кровоток в венозном протоке и на трикуспидальном клапане) улучшает чувствительность комбинированного скрининга благодаря увеличению частоты обнаружения и уменьшению частоты ложноположительных результатов [3].
Однако их оценка требует соответствующего углубленного обучения врача УЗД и получение сертификата компетентности на проведение данного вида исследования, так как только после получения доступа на конкретный вид исследования программа расчета риска будет учитывать эти данные в своих расчетах [1-3].
Преимуществами проведения УЗИ в 11-14 нед помимо установки точного срока беременности являются: ранняя диагностика многих пороков развития плода, оценка маркеров хромосомных аномалий для выявления беременных высокого риска по хромосомным аномалиям у плода, при многоплодной беременности именно в ранний срок возможно установить хориальность, что является важнейшим фактором, определяющим исход многоплодной беременности, возможность выявить женщин группы высокого риска по развитию преэклампсии в поздние сроки беременности [3, 4].
Копчико-теменной размер плода (КТР) для проведения скрининга I триместра должен быть в пределах 45-84 мм. Для оценки носовой кости в I триместре беременности необходимо соблюдать строгие условия. Это адекватное увеличение (на снимке должны быть только голова и верхняя часть грудной клетки), среднесагиттальный скан (должны быть визуализированы эхогенный кончик носа, небный отросток верхней челюсти, диэнцефалон), нос представлен тремя “К” (кончик носа, кожа, кость). Кожные покровы и кости носа визуализируются в виде знака “равенства”, нос параллелен датчику.
Такие правила, как размер плода, адекватное увеличение, среднесагиттальный скан идентичны таковым при измерении ТВП. Таким образом, при выведении корректного скана для измерения ТВП, что является обязательным при проведении УЗ-исследования в сроки 11-14 нед беременности, оценка носовой кости проводится в том же самом срезе, не требуя получения дополнительных изображений.
Если все критерии соблюдены, то на уровне носа плода должны быть видны три четко различимые линии: верхняя линия представляет собой кожу, книзу от нее визуализируется более толстая и более эхогенная, чем кожа носовая кость. Третья линия, визуализируемая кпереди от носовой кости и на более высоком уровне, чем кожа – это кончик носа (рис. 1).
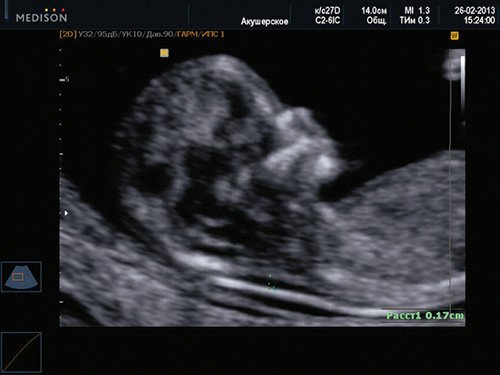
Рис. 1. Нормальная носовая кость.
Считается, что носовая кость нормальна, когда она по своей структуре более эхогенна, чем надлежащая кожа и патологична, если она не видна (аплазия) (рис. 2) или ее длина меньше нормы (гипоплазия) (рис. 3). В случае одинаковой или меньшей эхогенности носовой кости чем кожи носовая кость считается патологической (рис. 4).
Рис. 2. Аплазия носовой кости.
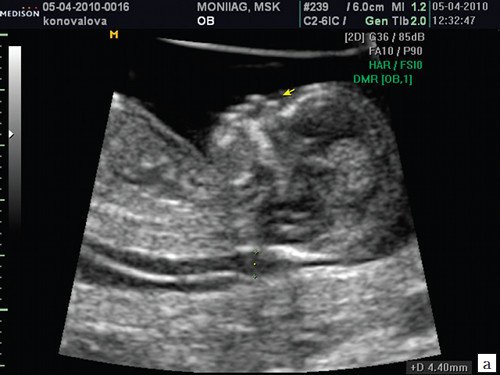
а) Стрелкой указана эхогенная кожа плода.
б) Стрелкой указано отсутствие носовой кости.
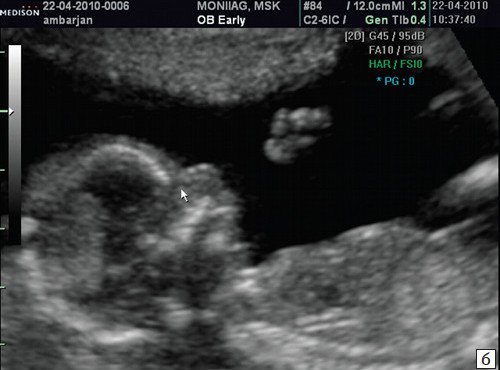
Рис. 3. Гипоплазия носовой кости.
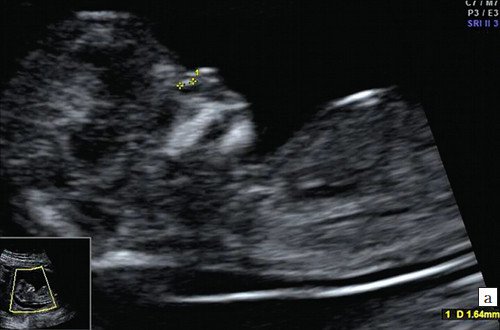
а) Носовая кость в 12 нед и 2 дня длиной 1,4 мм (меньше нижней границы нормы).
б) Носовая кость 2,1 мм в 14 нед у плода с синдромом Дауна.
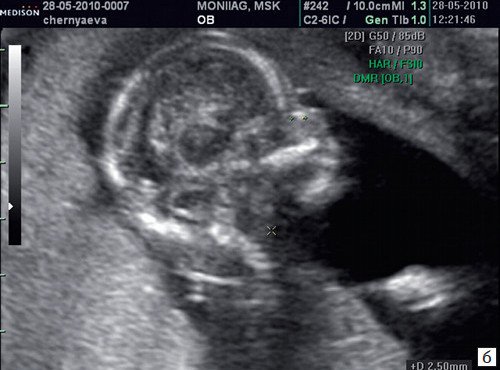
Рис. 4. Патология носовой кости
Рис. 4. Сниженная эхогенность носовой кости.
Итак, патологией носовой кости считается:
- отсутствие носовой кости (аплазия);
- изменение ее длины (гипоплазия);
- изменение ее эхогенности.
Учитывая то, что многие работы по изучению этого важного маркера были проведены на различных по составу группах населения, данные по частоте отсутствия носовой кости у разных авторов отличаются. Так, по усредненным данным по мультицентровым исследованиям FMF в 11-14 нед носовая кость отсутствует у эуплоидов (в случае нормального кариотипа) от 1 до 2,6% плодов [2, 5, 6], при хромосомных патологиях: у плодов с трисомией 21 – в 60%, с трисомией 18 – в 50%, у плодов с трисомией 13 – у 40% [3].
Проводились многочисленные работы, посвященные измерению и оценке носовой кости в срок 11-14 нед беременности. Некоторые авторы предлагают оценивать лишь ее наличие или отсутствие (+/-) [7]. Некоторые работы кроме оценки носовой кости посвящены ее измерению, сравнивая длину с нормативными для данного срока значениями [8-10].
Эволюция развития оценки этого маркера и мнение специалистов на этот счет, пожалуй, одна из самых дискутабельных проблем, не до конца решенных в скрининге I триместра беременности. Большинство авторов считают оценку носовой кости в I триместре одной из самых сложных задач среди всех остальных маркеров. И это мнение не лишено оснований.
Безусловно, сторонники теории о том, что для каждой расы (азиаты, афро-американцы и т.д.) и популяции народов (буряты, калмыки, народы Северного Кавказа) должны существовать свои процентильные нормативы для каждого КТР правы. Однако проведение этих исследований возможно лишь тогда, когда в рамках безвыборочного скрининга на нормальных плодах будут проведены мультицентровые исследования с измерением носовой кости.
В программе расчета риска Astraia при оценке носовой кости есть 4 поля: норма, патология (аплазия/гипоплазия), четко не видна, оценить не удалось, т.е. для того, чтобы поставить диагноз “Гипоплазия носовой кости” нужно удостовериться, что она на самом деле меньше нормативных значений для данного срока беременности, а это можно сделать только путем ее измерения и сравнения с известным нормативом.
Метод оценки носовой кости только лишь “да/нет”, когда предлагается только увидеть носовую кость и сравнить ее эхогенность с кожей весьма “аппаратозависим”, т.е. очень вариабелен и зависит от технических настроек ультразвукового сканера. При получении “жесткого” изображения, характерного для некоторых ультразвуковых аппаратов со специфическими заводскими пресетами (настройками) для осмотра плода в I триместре, всегда эхогенность кожи будет сопоставима, т. е. одинакова с эхогенностью носовой кости. Таким образом, у врачей практического звена, не имеющих возможности работать на сканерах премиум класса, возникают объективные трудности с оценкой этого важного дополнительного диагностического маркера.
Как сторонники метода измерения носовой кости в 11-14 нед приведем данные по Московской области. Область является разнородной по населяющему ее национальному составу. В своей работе мы пользовались нормативными значениями длины носовой кости, опубликованными J. Sonek и соавт. в 2003 году [8], за нижнюю границу нормы принимая значение 5-го процентиля (таблица).
Таблица. Нормативы длины носовой кости (НК) в срок 11-14 недель.
| Срок, недель | 11 | 12 | 13 | 14 |
|---|---|---|---|---|
| Длина НК, мм | 1,4 | 1,8 | 2,3 | 2,5 |
Экспертами окружных кабинетов Московской области проводилась оценка не только присутствия и отсутствия носовой кости, но и ее измерение у всех беременных женщин (около 150 тысяч обследованных за 3,5 года работы скрининга). Все 31 эксперт Московской области имеют действующий сертификат компетенции FMF как на ТВП, так и на оценку носовой кости. Проведенный анализ выявления патологии (аплазия/гипоплазия) носовой кости у плодов с хромосомной патологией показал, что из пренатально выявленных 266 случаев синдрома Дауна у плода в I триместре носовая кость была патологична в 248 случаях, что составляет 93,2%.
Это высокая частота патологии носовой кости при синдроме Дауна свидетельствует о правильно выбранном алгоритме оценки носовой кости от которого мы никогда не намерены отказываться, получая такие высокочувствительные результаты, особенно, что касается диагностики синдрома Дауна. В случаях выявления других хромасомных аномалий, частота выявления патологии носовой кости была сопоставима с данными литературы. При синдроме Эдвардса носовая кость патологична у 78 плодов, что составляет 71%, при синдроме Патау – у 24 (59%) плодов, при моносомии Х – в 24 (42%) случаях, при триплоидии – у 22 (49%) плодов.
Особо хотелось бы подчеркнуть, что в нашем исследовании было 10 беременных корейской национальности, попавших в группу риска по хромосомной патологии. У 4 из них была диагностирована патология носовой кости у плода. Можно было ожидать, что это этническая особенность, однако все данные плоды при пренатальном кариотипировании имели хромосомную патологию (трисомию 21). И, наоборот, у 6 плодов, имеющих нормальный кариотип как по длине, так и по эхогенности носовой кости были в пределах нормативных для данного срока значений.
В работах некоторых авторов установлено, что при трисомии 21 в I триместре беременности лишь у 25% плодов носовая кость отсутствовала, в более высокой частоте она была гипоплазирована (36%) [11].
Так как у нормальных плодов отсутствие носовой кости более характерно для срока 11 нед беременности, чем 13 нед, FMF дает практическую рекомендацию о том, что если в этот срок (11 – начало 12 нед) у плода отсутствует носовая кость при условии нормальных показателей других маркеров (ультразвуковых и биохимических) не стоит учитывать этот показатель при расчете индивидуального риска. В дальнейшем рекомендуется провести дополнительное ультразвуковое исследование через одну неделю. В том случае, если носовая кость останется патологична, необходимо учитывать этот факт при перерасчете величины индивидуального риска по хромосомным аномалиям [4].
Оценка носовой кости улучшает результаты комбинированного скрининга. Частота обнаружения патологии увеличивается с 90 до 93%. Частота ложноположительных результатов уменьшается с 3,0 до 2,5% [2, 3, 5, 6].
Таким образом, собственные данные позволяют нам рекомендовать оценивать носовую кость в сроки 11-14 нед по двум параметрам: эхогенность и длина, принимая за патологию носовой кости ее отсутствие, гипоплазию и снижение эхогенности.
Литература
- Баранов В.С., Кузнецова Т.В., Кащеева Т.К. и др. Современные алгоритмы и новые возможности пренатальной диагностики наследственных и врожденных заболеваний. Методические рекомендации. С.-Петербург, 2013. С. 23-46.
- Nicolaides K.H. Screening for fetal aneuploidies at 11-13 weeks//Prenatal diagnosis. 2011, 31: 7-15.
- Nicolaides K.H. Пер. с англ. Михайлова А., Некрасовой Е. Ультразвуковое исследование в 11-13+6 недель беременности. С.-Петербург, 2007. ИД “Петрополис”, 142 с.
- https://www.fetalmedicine.org/the-11-13-weeks-scan
- Kagan K.O., Cicero S., Staboulidou I., Wright D., Nicolaides K.H. Fetal nasal bone in screening for trisomies 21, 18 and 13 and Turner syndrome at 11-13 weeks of gestation // Ultrasound Obstet Gynecol. 2009; 33: 259-264.
- Kagan K.O., Staboulidou I., Cruz J., Wright D., Nicoladides K.H. Two-stage first-trimester screening for trisomy 21 by ultrasound assessment and biochemical testing // Ultrasound Obstet Gynecol. 2010. V. 36. N 5. P. 542-547.
- Cicero S., Curcio P., Papageorghiou A., Sonek J., Nicolaides K. Absence of nasal bone in fetuses with trisomy 21 at 11-14 weeks of gestation: an observational study // Lancet 2001; 358:1665-1667.
- Sonek J.D., Mckenna D.,Webb D.,Croom C., Nicolaides K. Nasal bone length throughout gestation: normal ranges based on 3537 fetal ultrasound measurements // Ultrasound in Obstetrics & Gynecology. 2003. V. 21. N 2. P. 152-155.
- Kanellopoulos V., Katsetos C., Economides D.L. Examination of fetal nasal bone and repeatability of measurement in early pregnancy // Ultrasound Obstet Gynecol. 2003 Aug;22(2):131-4.
- Cicero S., Bindra R., Rembouskos G., Tripsanas C., Nicolaides K.H. Fetal nasal bone length in chromosomally normal and abnormal fetuses at 11-14 weeks of gestation // Matern Fetal Neonatal Med. 2002; 11: 400-402.
- Keeling J.W., Hansen B.F., Kjaer I. Pattern of malformations in the axial skeleton in human trisomy 21 fetuses // Am J Med Genet. 1997; 68: 466-471.

УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Источник
Каждая беременная женщина мечтает о том, чтобы у нее родился здоровый малыш. Однако никто не застрахован от различных патологий. Синдром Дауна – один из самых страшных диагнозов, который может услышать абсолютно любая беременная женщина. Выявить наличие этой патологии у плода можно благодаря УЗИ. Женщина, узнав заранее о синдроме, сможет принять решение о прекращении беременности или подготовиться к рождению больного ребенка.
Что такое синдром Дауна?
У каждого здорового человека вся генетическая информация сохранена в 23 парах хромосом. При изменении этого числа диагностируются генетические патологии. Одной из известных аномалий является синдром Дауна. Он обусловлен наличием дополнительной хромосомы в 21-й паре.
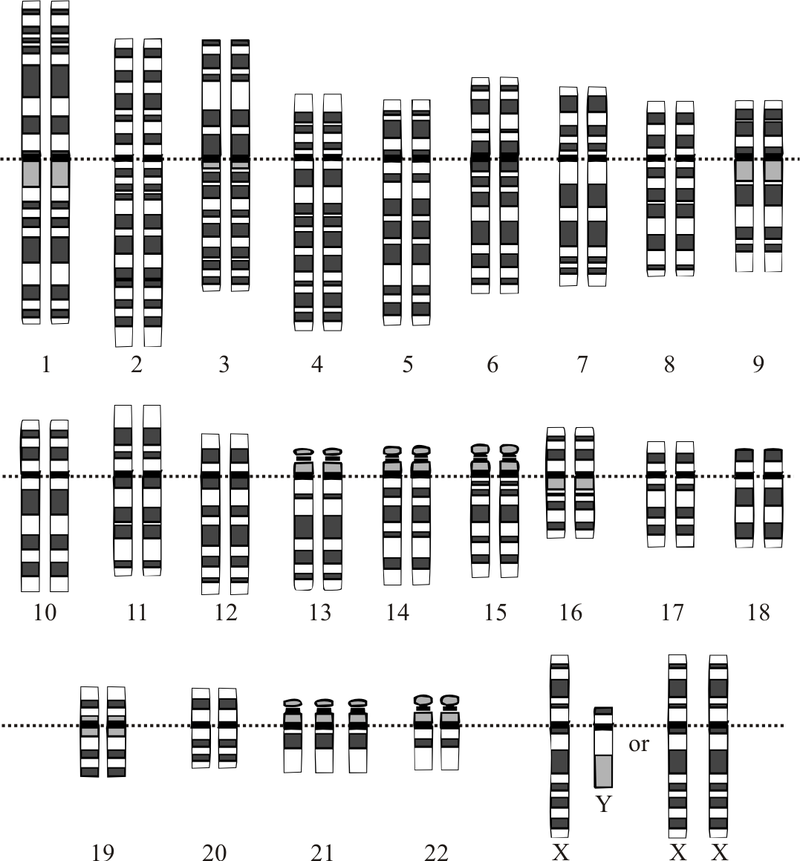
Хромосомный набор человека с синдромом Дауна: появляется лишняя (третья) хромосома в 21 паре.
Патология появляется во время внутриутробного развития. Она возникает у эмбриона в связи со случайными событиями, происходящими в период течения беременности. Риск рождения ребенка с хромосомной аномалией повышается с увеличением возраста будущей матери. Если женщине больше 35 лет, то вероятность того, что у нее родится даун, значительно выше.
Даун отличается от здорового малыша тем, что у него задерживается умственное и речевое развитие. Однако в период новорожденности невозможно точно сказать, насколько сильно будет проявляться отставание конкретного ребенка от своих сверстников. Развитие малыша зависит от врожденных способностей и от того, как занимаются с ним родители.
У людей, имеющих синдром Дауна, ослаблена иммунная защита организма. У детей часто возникают пневмонии, различные инфекционные заболевания. Синдром Дауна сопряжен и с другими недугами: врожденными пороками сердца, болезнями Альцгеймера, острыми миеловидными лейкозами.
Даун может прожить около 50 лет. В некоторых случаях продолжительность жизни составляет около 70 лет. Одни люди с синдромом Дауна работают, ведут полноценную жизнь, вступают в браки, а другие нуждаются в пожизненном уходе.
Диагностика хромосомной аномалии
Частота рождения даунов в настоящее время немного уменьшилась. Это связано с тем, что будущие матери проходят пренатальную (комплексную дородовую) диагностику с целью выявления патологий у ребенка. Во время беременности проводятся следующие тесты:
- скрининговые;
- диагностические.
Скрининговые тесты проходит абсолютно каждая женщина на 11–14 неделях беременности. Они безопасны для будущей матери и плода. Этот вид тестов включает в себя ответы на вопросы врача, анализ крови и УЗИ.

Диагностические тесты назначаются не всем женщинам, так как имеется риск осложнений. Есть небольшая вероятность, что прервется беременность. Диагностические тесты включают в себя инвазивные процедуры, определяющие то, родится ли даун или здоровый малыш:
Биопсия ворсин хориона
Под этой процедурой понимается взятие маленького образца плаценты. Ткань получают путем пункции матки через живот с использованием тонкой иглы. Риск потери ребенка после этой процедуры составляет около 1–2%. В редких случаях биопсия вызывает инфекцию.
Амниоцентез
В ходе этой процедуры специалисты осуществляют забор образца амниотической жидкости, которая окружает плод в матке. В ней имеются клетки ребенка, содержащие генетический материал. Полученную жидкость отправляют в лабораторию на исследование. Процедура представляет опасность для матери и ребенка. Может случиться выкидыш или развиться инфекционный процесс.
Проведение диагностики в I триместре беременности
Каждая будущая мама в женской консультации получает талон – направление на УЗИ. Оно проводится на аппарате с высоким разрешением. В ходе исследования оцениваются следующие важные показатели:
- воротниковое пространство, его толщина (ТВП);
- длина верхней челюсти;
- копчико-теменной размер (сокращенно КТР);
- длина ушной раковины;
- длина плечевой и бедренной костей;
- частота сердечного ритма плода (ЧСС);
- объем плаценты.
Воротниковое пространство входит в ультразвуковые признаки генетической патологии. Под этим термином понимается скопление жидкости в тыльной области шеи плода под кожей. В норме этот показатель составляет 1,2–2,7 мм. При хромосомной аномалии толщина воротникового пространства увеличивается.
Слева – нормальный плод, справа – плод с признаками синдрома Дауна: увеличенная толщина воротникового пространства (ТВП) и отсутствующая перегородка
Каждый даун имеет недоразвитую верхнюю челюсть. Именно поэтому у людей с заболеванием «уплощенное лицо». Недоразвитость челюсти легко обнаруживается при УЗИ. Кость хорошо визуализируется. Во время УЗИ специалист измеряет ее длину. При синдроме значение оказывается меньше нормы.
КТР в норме составляет 45–84 мм. При синдроме значение этого показателя точно такое же. Размеры плода не отличаются от нормальных значений. Если же выявляется замедление развития, то это свидетельствует о наличии другой хромосомной патологии.
Отсутствие или наличие синдрома Дауна у плода можно определить по размеру ушных раковин. Проводится измерение во время ультразвукового исследования на 11–13 неделях беременности. Если значение оказывается меньше нормы, то подтверждается наличие хромосомной патологии.
Дети с синдромом Дауна имеют небольшой рост. Это обусловлено тем, что размеры плечевой и бедренной костей меньше нормы. В I триместре выявить эти признаки невозможно. Размеры костей соответствуют норме. А вот во II триместре беременности можно уже увидеть при проведении УЗИ заметное уменьшение длины плечевой и бедренной костей.
Частота сокращений сердца у плода при неосложненном течении беременности на 5 неделе составляет около 100 ударов в минуту. К 10 неделе этот показатель увеличивается до 170 ударов в минуту. Затем он начинает снижаться. На 14 неделе беременности ЧСС равно 155 ударам в минуту. При синдроме частота сокращений немного больше нормы. При других хромосомных патологиях может наблюдаться тахикардия или брадикардия.
Во время проведения УЗИ рассчитывается объем плаценты. У здорового плода значение этого показателя растет с увеличением копчико-теменного размера. При синдроме объем плаценты не отличается от нормы. Значительное снижение показателя может свидетельствовать о наличии другого генетического заболевания.
Проведение диагностики во II триместре беременности
Патология может быть выявлена и во II триместре беременности. Для хромосомного заболевания характерны следующие признаки:
- гипоплазия костей носа;
- аномалии развития сердца;
- аномалии развития конечностей;
- гидронефроз.
При синдроме у 65% плодов выявляется гипоплазия костей носа. В ходе УЗИ они не визуализируются или их длина составляет менее 2,5 мм. Эти признаки можно обнаружить и у здоровых детей. Форма и размер носа определяется наследственностью и не всегда по нему можно определить, родится ли даун.
У 40% плодов при синдроме выявляются аномалии развития сердца и магистральных сосудов. Патологии возникают из-за комбинации генетических факторов и неблагоприятного воздействия на ребенка извне.
О наличии синдрома Дауна можно говорить при обнаружении аномалий развития конечностей. Довольно часто при этом генетическом заболевании выявляется клинодактилия (врожденный дефект пальцев, внешне проявляющийся в их искажении или искривлении). В ультразвуковые признаки синдрома Дауна входит также сандалевидная щель стопы, т. е. наличие небольшого промежутка между первым и вторым пальцами.
Хромосомные заболевания могут сочетаться с аномалиями мочевыделительной системы. Например, при синдроме часто выявляется умеренный гидронефроз. Под этой патологией понимается расширение почечной лоханки и чашечек. Выраженный гидронефроз может свидетельствовать о наличии других генетических заболеваний.
Результаты исследования
После неинвазивного пренатального скрининга беременная женщина получает результат. Из него можно узнать риск рождения ребенка с генетической патологией. Например, тест показывает, что риск составляет 1:250. Это значит, что у 249 женщин родится здоровый малыш. Только у одной женщины появится на свет даун.
Результаты неинвазивного пренатального скрининга могут говорить о низком или высоком риске. Специалистами установлено пограничное значение 1:100. Если результат составляет 1:300, то женщина попадает в группу низкого риска (ультразвуковые признаки заболевания не были обнаружены или удалось выявить несколько из них). Скорее всего, у нее родится здоровый малыш, а не даун.
Если результат теста составляет 1:2, то женщина попадает в группу высокого риска (в ходе исследования были выявлены ультразвуковые признаки в значительном количестве). Вероятность того, что у нее родится даун, равна 50%. Может появиться на свет и здоровый малыш. Именно поэтому после УЗИ и сдачи крови назначается инвазивный диагностический тест, который дает однозначный ответ насчет того, имеется ли у конкретного плода синдром Дауна.
УЗИ во время беременности – высокоэффективный метод диагностики, направленный на обнаружение серьезной генетической патологии у плода. Исследование проводится в интересах семьи. Родители должны знать о здоровье будущего ребенка. Благодаря исследованию удается выявить ультразвуковые признаки заболевания и с высокой долей вероятности определить, кто родится – даун или здоровый малыш.
Эхографические признаки патологии
Источник
