Объективный синдром при родовой травме головного мозга является
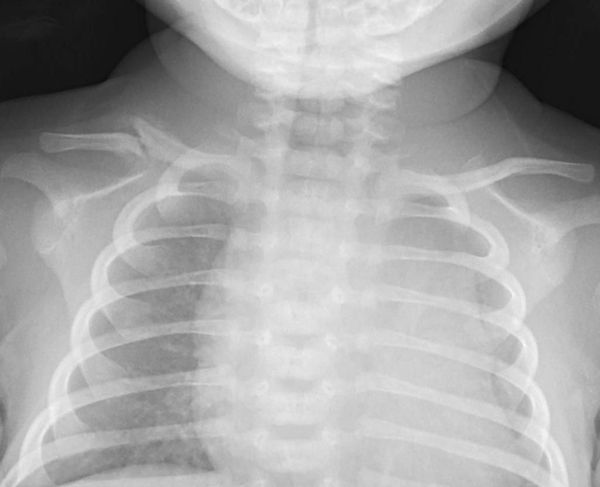
Родовая травма (РТ) — это нарушение целостности тканей или органов плода во время родов, развивающееся вследствие местного действия на плод механических сил. Частота травмы в родах составляет 14-33 случаев на 1000 родившихся живыми, в том числе, тяжелая родовая травма 2-7 случаев на 1000 родившихся живыми. Частота выявления внутричерепной РТ варьируется от 0,1 до 65-75%, в зависимости от возраста плода, квалификации акушеров и их тактики, диагностических возможностей клиники. Смерть новорожденных встречается в 2-3% от всего количества случаев тяжелой родовой травмы головного мозга.
Факторы риска возникновения родового травматизма
Среди факторов, способствующих родовому травматизму, наиболее существенными является неправильное соотношение между размерами таза матери и плодом. Со стороны матери — это суженный таз, ригидность мягких тканей родового канала, первые роды, стремительные роды, слабость родовой деятельности, многоплодная беременность, маловодность. Со стороны плода — это большая голова, аномальное предлежание, пороки развития, недоношенность, переношенность, гипоксия. Травмирование может происходить при акушерских манипуляциях (наложение акушерских щипцов, вакуум-экстрактора, проведения мониторинга состояния плода, разрезание скальпелем). Развитию родового травматизма способствуют нарушения формирования эластичных и коллагеновых волокон плода вследствие патологического течения беременности, внутриутробной инфекции, а также венозный застой, отек и разрыхления тканей плода под действием внутриутробной гипоксии.
От родовой травмы следует отличать повреждения в родах, которые по клиническим проявлениям напоминают родовую травму (кровоизлияние в мозг, другие органы, некрозы), но происходят под действием перинатальной гипоксии, дефицита факторов свертывания крови и тромбоцитов, недоношенности, внутриутробной инфекции, ятрогенных причин.
В основе травматических повреждений плода лежит неправильная гинеколого-акушерская тактика проведения родов, одновременно в большинстве случаев существует сочетание гипоксично-ишемических повреждений и собственно родовой травмы. На травматический характер повреждения могут указывать данные анамнеза, а также одновременное выявление РТ другой локализации.
Патогенез родовых травм плода
Во время родов на плод действуют силы изгнания со стороны матки и диафрагмы, с одной стороны, и силы, которые им противодействуют, со стороны мягких тканей и костей родового канала, что приводит к сжатию, вытягиванию, сгибанию, смещению тканей плода. Сжатия и конфигурация головы плода во время родов может сопровождаться разрывом артериол (мелких сосудов), синусов вне мозга – эпидуральные (в оболочку мозга), субдуральные (под оболочку мозга), субарахноидальные (в паутинную оболочку мозга), кровотечения в паренхиму (тело) мозга или в его желудочки, а также диффузное аксональное повреждение белого вещества мозга (нервных волокон).
Кроме нарушения целостности структур мозга — паренхимы, сосудов и оболочек-в патогенезе травмы важную роль играет высвобождение медиаторов воспаления в мозгу, ишемия вследствие действия вазоактивных веществ, окислительный стресс, нарушение гематоэнцефалического барьера, гипер-осмолярность в месте некроза, цитотоксический отек мозга с последующей внутричерепной гипертензией. При родовой травме в центральной нервной системе возрастает уровень возбуждающих медиаторов (глютамата, аспартата), активируются КМОА-рецепторы и соответствующие ферменты, что ведет к дальнейшей дегенерации и гибели нейронов путем некроза. Именно эти изменения могут определять течение и прогноз РТ.
Основные виды родовой травмы
Разрыв внутричерепных тканей и кровоизлияние в мозг – это наиболее часто встречающиеся виды родовой травмы. К травматическим внутричерепным кровоизлияниям (ВЧК) относят эпидуральные, субдуральные кровоизлияния, почти исключительно связанные с травмой, а также субарахноидальные, внутрижелудочковые, внутримозговые и внутримозжечковые кровоизлияния, причиной которых могут быть травматические поражения (гипоксия, дефицит факторов свертывания и т.п.)
Признаки многих видов внутричерепного кровоизлияния похожи и включают изменение поведения новорожденного (возбуждение, угнетение, сонливость, нарушение сознания до комы), симптомы, связанные с кровопотерей (бледность, желтуха, анемия, артериальная гипотония, шок, синдром диссеминированного внутрисосудистого свертывания), признаки повышенного внутричерепного давления (выпячивание родничка, различия черепных швов, напряженность мышц затылка, закидывание головы, срыгивания и рвота, тремор конечностей), признаки сдавления ствола мозга (апноэ (отсутствие дыхания или его затруднение), брадикардия (снижение частоты пульса), нестабильная температура тела, нестабильное артериальное давление) симптомы поражения черепных нервов. Проявлениями ВЧК являются судороги различного типа, парезы (неполные параличи конечностей), изменение тонуса мышц, изменение периостальных рефлексов и рефлексов орального и спинального автоматизма.
Течение ВЧК может быть постепенным, стремительным, а также бессимптомным.
В зависимости от локализации повреждения, клиническая картина может отличаться по последовательности развития симптомов: иногда тяжелое состояние отмечается уже с момента рождения; в большинстве случаев наблюдается “светлый” промежуток с последующим ухудшением общего состояния, иногда течение может быть подострым (появление клинических симптомов через 4 -14 суток) или даже хроническим.
Эпидуральное кровоизлияние (ЭДК, “внутренняя кефалогематома”) локализуется между костью и надкостницей на внутренней поверхности черепа. Частота её составляет примерно 2% от всех случаев внутричерепных кровоизлияний. Патоморфология: причиной кровоизлияния чаще являются перелом костей черепа, а источником — средняя мозговая артерия или главный венозный синус, откуда кровь изливается в эпидуральное пространство.
Патогенез: перелом костей черепа со смещением отломков способствует разрыву терминальных отделов средней мозговой артерии или главного венозного синуса. ЭДК без перелома костей, скорее всего, является следствием последовательного смещения костей внутрь и наружу с последующим разрывом артериол.
Признаки: через 6-72 часа после латентного периода у ребенка возрастают симптомы внутричерепной гипертензии, судороги, нарушение сознания, гемипарез на противоположной кровоизлиянию стороне, расширение зрачка на стороне поражения с постепенной утратой реакции зрачка на свет и парезом приведения этого глаза, птозом.
Субдуральное кровоизлияние (СДК) локализуется между твердой и мягкой (паутинной) мозговыми оболочками. Частота СДК составляет 27-54% всех внутричерепных кровоизлияний и чаще развивается у доношенных новорожденных. Патоморфология: главным источником кровоизлияния является разрыв намета мозжечка и серповидного отростка, разрыв твердой мозговой оболочки и крупных вен, проходящих между головным мозгом и синусами. Травмирование влечет нарушение конфигурации головы во время родов. Кроме травмы, СДК может возникнуть при гнойном менингите, внутрижелудочковом или субарахноидальном кровоизлиянии. Нередко субдуральное кровоизлияние сочетается с кровоизлияниями другой локализации, ишемическим поражением мозга.
Клиника субдурального кровоизлияния зависит от локализации и размера кровоизлияния, сопутствующих повреждений. Кровоизлияние расположенное над большими полушариями, дает длительный скрытый период. Симптомы развиваются чаще всего через несколько часов — дней после рождения и состоят из внутричерепной гипертензии, менингеальных симптомов, судорог, нарушения сознания и локальных мозговых симптомов, анизокория, коньюгационно-резорбционой гипербилирубинемии и анемии. Сопутствующие кровоизлияния в сетчатку глаза считаются сопутствующими для этого вида родовой травмы. Субдуральное кровоизлияние, локализованное на небольшом пространстве задней черепной ямки, проявляется обычно сразу после рождения в виде нарушения сознания до комы, угнетения врожденных рефлексов, снижение мышечного тонуса, симптомов сдавления ствола мозга (нарушение дыхания, апноэ, артериальная гипотония, температурная нестабильность, бульбарные нарушения), внутричерепной гипертензии, тонических судорог.
Разрыв намета мозжечка развивается вследствие нарушения конфигурации головы во время родов и проявляется крайне тяжелым состоянием сразу после рождения, симптомами растущей внутричерепной гипертензии, стволовыми нарушениями, нарушением дыхания и гемодинамики, тоническими судорогами.
Субарахноидальное кровоизлияние (САК) локализуется между мягкой мозговой оболочкой и поверхностью головного мозга, обычно связано с родовой травмой и является следствием кровотечения из вен в субарахноидальное пространство. Частота: субарахноидальное кровоизлияние является наиболее распространенным внутричерепным травмированием, доля его составляет 40-65%. Частота возникновения субарахноидального кровоизлияния обратно пропорциональна внутриутробному возрасту, но увеличивается при массе тела более 4000 г. САК может быть изолированным или сочетаться с субдуральным или паренхиматозным кровоизлиянием, определяющим клиническую картину и прогноз.
Патоморфология: характерными патоморфологическими признакам САК травматического генеза является сочетание с субдуральным кровоизлиянием, крупные очаги кровоизлияния. Различают субарахноидальные, смешанные кровоизлияния. Гематомы конечно односторонние, локализуются в височных и теменно-затылочных областях мозга. В коре и субкортикальном белом веществе мозга под САК развивается отек, стаз, отдельные васкулярные кровоизлияния, могут проявляться изменения нейронов коры, очаги субкортикальной лейкомаляции (повреждение серого вещества головного мозга), пролиферация (разрастание клеток) и гипертрофия (увеличение в размерах) астроцитов белого вещества мозга. Клиническая картина характеризуется возбуждением, гиперестезией, бодрствованием с широко открытыми глазами, рвотой, могут проявляться менингеальные симптомы, нистагм (повышенная двигательная активность глазных яблок), типичными являются судороги. В некоторых случаях единственным проявлением могут быть судороги. При большом объеме САК, совмещенном с кровоизлиянием другой локализации, состояние новорожденного быстро ухудшается, растет внутричерепная гипертензия, угнетение сознания до комы, быстро появляются менингиальные симптомы, стволовые симптомы, симптомы кровопотери – бледность кожных покровов, вплоть до синюшного оттенка, шок, артериальная гипотония.
Внутримозговые кровоизлияние (ВМК). Частота ВМК неизвестна, диагноз нередко выставляется только при патологоанатомическом исследовании (на вскрытии трупа). Однако внутримозговые родовые травмы развивается нечасто, что объясняется высокой упругостью костей черепа и меньшей вероятностью значительного перемещения вещества мозга в момент травмы.
Патоморфология: участок внутримозгового кровоизлияния обычно расположен в коре и прилегающей подкорковом белом веществе мозга и сочетает как зоны некроза, так и зоны кровоизлияния. Это также может быть участок разрывов и кровоизлияний в белом веществе полушарий, что распространяется на кору мозга или стенки боковых желудочков. Участки церебрального омертвения и гемморагические кровоизлияния являются следствием прямого сдавления при родах. Развитию ВМК способствует недостаток миелина в белом веществе незрелого мозга, гипоксия, пороки развития сосудов мозга.
Клиника внутримозгового кровоизлияния включает в себя угнетение сознания и врожденных рефлексов, мышечную гипотонию, нистагм, тонические судороги, стволовые нарушения, локальные неврологические симптомы в виде парезов, движения глазных яблок в сторону очага.
Внутрижелудочковые травматическое кровоизлияние (ВЖК) у доношенных новорожденных, в отличие от недоношенных, развивается, как правило, вследствие разрыва сосудов и обычно сопровождается значительным отеком мозга. Клиника: признаки сдавления ствола мозга (нарушение гемодинамики, асфиксия, температурная нестабильность, бульбарные симптомы), внутричерепная гипертензия, тремор, судороги, признаки кровопотери. При офтальмоскопии обнаруживают отек сетчатки и кровоизлияния на глазном дне.
Диагностические методы при родовых травмах
Диагностика внутричерепного кровоизлияния предусматривает осмотр невролога, окулиста, нейрохирурга. Результаты люмбальной пункции (спино-мозговой) зависят от типа кровоизлияния: При внутрижелудочковом, субарахноидальном и судбуральном кровоизлиянии — измененные и неизмененные эритроциты, нейтрофильно-лимфоцитарный цитоз, повышение уровня белка, при эпидуральном и внутримозговом кровоизлиянии — белково-клеточная диссоциация. Люмбальную пункцию следует проводить для исключения инфекционно-воспалительного процесса в центральной нервной системе, но желательно не ранее 4 дня жизни.
Нейросонография является информативным методом для выявления отека, аномалий развития, гематом, опухолей и кист головного мозга. При эпидуральном кровоизлиянии дает косвенные признаки в виде гиперэхогенности пораженного полушария, асимметрии боковых желудочков мозга; при субдуральном кровоизлиянии может выявить локализацию кровоизлияния, но неинформативная при его малых размерах; при субарахноидальном кровоизлиянии может выявить расширение субарахноидального пространства, но также неинформативная при малых размерах кровоизлияния; наиболее эффективна в диагностике родовых травм головного мозга. Значительно расширились возможности УЗИ благодаря допплерографии — исследование кровотока в мозговых сосудах.
Диагноз внутричерепного кровоизлияния подтверждается методами компьютерной томографии (КТ), магнитно-резонансной томографии (МРТ) мозга, радиоизотопным исследованием с применением технеция или ксенона.
Проводят методы обследования: общий анализ крови, определяют гематокрит, тромбоциты, время свертываемости крови, длительность кровотечения. Определяют группу крови, и резус на случай гемотрансфузии. Проводят бактериологическое и иммунологическое обследование для исключения внутриутробной инфекции. Проводят мониторинг жизненных функций организма.
Внутричерепные кровоизлияния при родовых травмах следует дифференцировать (сравнивать) с пороками развития мозга, гипоксически-ишемическим поражением, перинатальными инфекциями, метаболическими нарушениями (гипокальциемия, гипогликемия).
Лечение родовых травм головного мозга
Лечение внутричерепных кровоизлияний направлено, прежде всего, на поддержание жизненно важных функций организма — дыхания, гемодинамики, а также создание предохраняющего режима. В зависимости от состояния ребенка, проводится парентеральное (внутривенное) или энтеральное питание, контроль диуреза, артериального давления, частоты сердечных сокращений, частоты дыхания, температуры, массы тела. Проводят коррекцию анемии, гипербилирубинемии. Важно лечить судороги. Лечение крупных очагов внутричерепных кровоизлияний предусматривает проведение нейрохирургического вмешательства для удаления кровоизлияния и декомпрессии. Инкапсулированное (длительное время не рассысавающееся) кровоизлияние удаляют хирургическим путем.
Прогноз для жизни новорожденного при родовой травме головного мозга зависит от величины кровопотери, ее локализации, наличия сопутствующих поражений. Прогноз эпидурального кровоизлияния чаще всего неблагоприятный, без нейрохирургической операции новорожденные умирают в течение 24-72 часов. Прогноз субдурального кровоизлияния серьезный, смерть новорожденных может наступить при сдавлении ствола мозга от дыхательной и сердечной недостаточности. Этот вид гематомы также может инкапсулироваться с последующим превращением в костную ткань. Прогноз при разрыве намета мозжечка неблагоприятный. Следствием субарахноидального кровоизлияния может быть выздоровление, смерть, асептический менингит. Любой прогноз при внутримозговом кровоизлиянии зависит от его размеров и локализации.
- Автор: Юлия
- Распечатать
Меня зовут Юлия. Свою жизнь я решила связать с медициной, а именно с педиатрией. Моя любовь к деткам безгранична. Могу сказать, что мне в жизни повезло.
Оцените статью:
Источник
Дата публикации 5 июня 2019Обновлено 4 октября 2019
Определение болезни. Причины заболевания
Родовая травма — это повреждения тканей и органов ребёнка, вызванные механическими силами во время родов, и целостная реакция организма на эти повреждения, сопровождающаяся нарушением механизмов компенсации и приспособления[1].
Во время родов маме и малышу приходится вместе преодолевать возникающие трудности. Мир, в котором рос, развивался и жил малыш внутриутробно, вдруг становится каким-то маленьким, тесным, сдавливающим, подталкивающим куда-то в страшную неизвестность. И двери в этот Новый мир не всегда открываются легко и непринуждённо. Поэтому в процессе родов может случится повреждение. Чаще всего его сразу замечают и принимают необходимые меры, а иногда возникает минимальная, скрытая травма, которая проявится только в дальнейшем.
Спрогнозировать течение родов и их последствия, к сожалению, очень трудно. Никто не застрахован от внезапных проблем и ошибок. Даже спокойные роды, прошедшие нормально и обошедшиеся без травм, оказывают влияние на организм новорождённого, так как тело ребёнка подвергается давлению, да и сам малыш проводит колоссальную работу, пробираясь на свет.
Причин травмирования младенца при рождении множество. К травмам может привести образ жизни мамы, неблагополучное течение беременности, инфекции, аномалии развития плода, несоответствие размера головки ребёнка и таза мамы, вмешательство врачей, введение роженице препаратов для ускорения родов или обезболивания, операция кесарева сечения и вмешательство природы, случая[12].
По статистике, около 18 % малышей получают различные повреждения при рождении. Но статисты полагают, что показатель существенно занижен, поскольку диагностика родовых повреждений в роддомах России проводится очень редко. Зачастую педиатры и неонатологи списывают тревожные симптомы на врождённые патологии и неверный уход за младенцем.
Дело в том, что для диагностирования родовой травмы необходим комплекс обследований и анализов, которые назначаются чаще всего только при очевидных повреждениях. На деле же показатель травм различной степени очень высок: более 80 % новорождённых получают как микроповреждения, так и серьёзные травмы.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы родовой травмы
Травмироваться во время родов могут как головка младенца, так и позвоночник, внутренние органы, мягкие ткани, кости и суставы.
Серьёзные травмы приводят к внешне заметным нарушениям, которые видны врачам и персоналу роддома сразу после рождения. Микротравмы и скрытые повреждения, не очевидные на первый взгляд, таят в себе ещё большую опасность, поскольку могут остаться незамеченными и стать незаподозренной первопричиной дальнейших проблем со здоровьем малыша.
Есть несколько групп признаков, которые указывают на наличие родовой травмы:
- Признаки травмирования мягких тканей: царапины, ссадины, синяки, опухлость, отсутствие пульсации и безболезненность родничка, желтуха и анемия.
- Признаки травмирования костной системы: отёк, припухлость, малоактивность повреждённой конечности, боль, беспокоящая ребёнка и выливающаяся в постоянный сильный плач.
- Признаки внутричерепной травмы: слабость, скачки температуры, удушье, спонтанное движение конечностей и глаз, судороги, выпячивание родничка, сонливость, тихий крик, деформации, укорочение рук и ног.
- Признаки травм внутренних органов: вздутие живота, слабость в мышцах, слабые рефлексы, частые срыгивания и рвота, низкое давление, артериальная гипотония.
- Признаки нарушений центральной нервной системы (ЦНС): вялость, слабость рефлексов и мышц, тихий крик, потливость, одышка, выгнутость груди, воспаление лёгких, искривление рта, затруднение сосания, смещение глазного яблока.
Если обнаруживаются несколько симптомов одной из этих групп, а хуже того — нескольких групп, то это повод заподозрить родовую травму и как можно скорее принять меры для её диагностирования и лечения. Их нельзя игнорировать, особенно когда состояние малыша не улучшается даже после вмешательств врачей. Ведь в таком случае устранять нужно не симптомы, а первопричину.
Чаще всего в процессе родов возникают повреждения головы младенца, приводящие к поражениям ЦНС: головного и спинного мозга, периферической нервной системы. При обнаружении подобных патологий у ребёнка требуется уточнить и доказать, что именно травма во время родов привела к появлению нарушений. Только при подтверждении данного факта можно выставлять диагноз “родовая травма”[2].
Патогенез родовой травмы
По причине возникновения родовые травмы принято делить на неонатальные, спонтанные и акушерские.
Неонатальная родовая травма возникает из-за аномалий и патологий плода, которые можно диагностировать ещё на этапе беременности с помощью УЗИ, что позволяет предотвратить травму при появлении малыша на свет. Этот тип травмы также может появиться из-за проблем со здоровьем мамы во время вынашивания плода, быстрых или затяжных родов и т. д.
Спонтанная родовая травма наступает при обычных физиологических родах. Она связана со сбоями в родовом процессе или внешними факторами.
Акушерская родовая травма появляется в ходе действий медицинского персонала, направленных на ускорение родов, чаще необоснованно применённых. К ним относится использование ручных методов родовспоможения, акушерских щипцов и вакуум-экстракции, давление на живот матери, а также применение медикаментов — окситоцина и эпидуральной анестезии. В частности риск возникновения кефалогематомы при использовании щипцов во время рождения увеличивается в 4-5 раз, а при вакуум-экстракции — в 8-9 раз[12].
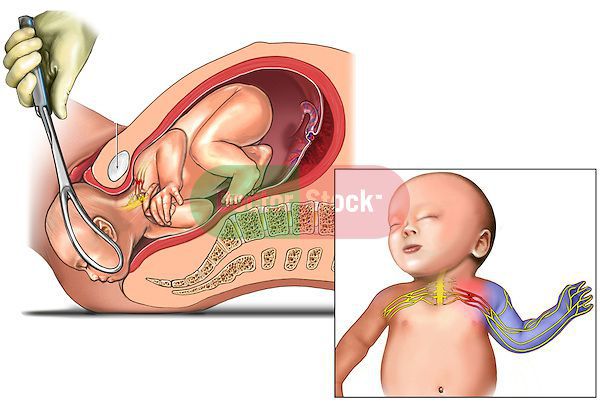
К травме зачастую приводит совокупность этих факторов, которые нарушают нормальное течение родов, и застраховаться от возможного сбоя биомеханики процесса рождения, к сожалению, невозможно.
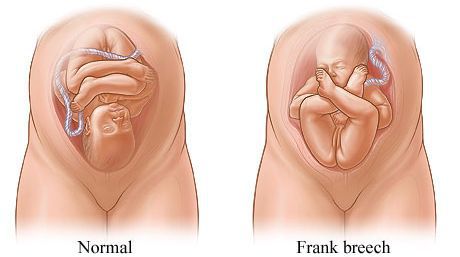
Родовые травмы нередко возникают во время родов при тазовом предлежании плода, причём как у малыша (разрывы мозжечкового намёта, кровоизлияния, субдуральные гематомы, повреждение органов брюшной полости, спинного мозга и других), так и у матери (разрывы шейки матки, влагалища и промежности, повреждение костного таза)[3][11].
Отдельно стоит сказать о методах стимуляции родов и популярной в последнее время эпидуральной анестезии. Применение различных стимуляций не может не вносить коррективы в родовой процесс. Например, введение окситоцина делает схватки интенсивнее, что сказывается на младенце, который получает тройную нагрузку давления, проходя родовые пути. А эпидуральная анестезия ослабляет мышцы таза, уменьшая опору для головки малыша и заставляя его проделывать ещё более сложный путь к рождению.
Любое вмешательство, любая деталь имеет значение в процессе рождения и пройти незаметно, увы, не может. Тем более грубое или необоснованное вмешательство, например, такое, как кесарево сечение без серьёзных показаний.
Данная операция нарушает естественный, заложенный природой механизм появления ребёнка на свет. Младенец лишается возможности плавно войти в этот мир: его резко вырывают из привычной тёплой водной среды в непривычный воздушный мир, и это, безусловно, приводит к последствиям для дальнейшей жизни.
Классификация и стадии развития родовой травмы
Родовые травмы условно делят на два вида:
- механические — вызванные действиями акушера или внешними факторами;
- гипоксические — связаны с повреждением, вызвавшим гипоксию (кислородное голодание).
По месту локализации различают четыре вида родовых травм:
- Травмы нервной системы (центральной и периферической). К ним относят внутричерепные и спинальные кровоизлияния, причём последние возникают чаще[11]. К внутричерепным родовым травмам относят эпидуральные, субдуральные кровотечения и разрыв намёта мозжечка с кровоизлиянием в заднюю черепную ямку. При присоединении к таким нарушениям соматической и инфекционной патологии прогноз травмы ухудшается. К спинальной родовой травме относят кровоизлияния в спинной мозг и его оболочки, эпидуральную клетчатку при надрыве или повышенной проницаемости сосудов, частичный или полный разрыв спинного мозга.
- Травмы мягких тканей (родовая опухоль и кефалогематома). Родовая опухоль образуется из-за разницы между внутриматочным и атмосферным давлением, в связи с чем участок мягкой ткани отекает и возникают мелкие петехиальные кровоизлияния. Через 1-2 дня такая опухоль рассасывается. Кефалогематома возникает при кровоизлиянии под надкостницу черепа, она ограничена пределами одной кости. Рассасывается медленно. При проникновении инфекции и нагноении может развиться гнойный менингит.
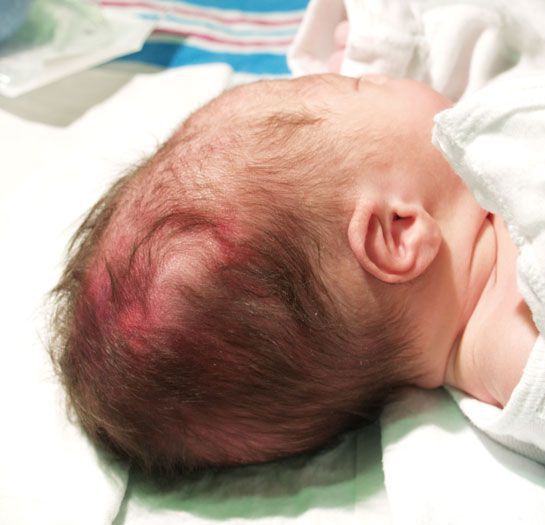
- Травма костной системы (переломы, вывихи). Кости черепа в основном повреждаются в области темени, где можно обнаружить впадины, трещины, и иногда переломы. Частой травмой костей скелета является перелом ключицы.
- Травма внутренних органов (сдавления, разрывы). Чаще всего травмируются печень, селезёнка и надпочечники[4].
Осложнения родовой травмы
При неблагоприятном течении родов травма плода может привести к серьёзным поражениям головного и спинного мозга, костей и позвоночника. В результате этого возникают тяжёлые неврологические заболевания (ДЦП), отставание в умственном развитии, наступает инвалидность и даже смерть[6].
В целом все болезни, возникающие в детстве, юности, зрелости и старости, не спонтанны. В 98 % случаев они являются закономерными этапами развития единого патологического процесса, начало которому положено ещё во младенчестве при появлении родовой травмы[5].
Изначальные деформации укрепляются в организме, приводя к ещё большим проблемам, которые углубляются, усугубляются и со временем становятся необратимыми. Так, первичные нарушения зрения приводят к слепоте, а детское нарушения осанки — к вегетососудистой дистонии, сколиозу, проблемам со зрением и слухом, головным болям и хроническим заболеваниям.
Психологи и психоаналитики говорят также о психологических последствиях родовой травмы, которые сопровождают людей и во взрослой жизни. Отсюда — наши страхи, комплексы, депрессии, тревожность. Рождение само по себе является шоком, стрессом, болью для нового человека, из-за чего оно отпечатывается на подсознательном уровне, оказывая влияние на нашу жизнь, отношения с собой и окружающим миром, заставляя мозг как бы переживать эти ощущения снова и снова, пытаясь освободиться от замкнутого круга.
Поэтому стоит говорить о совокупности последствий, которые отпечатываются на самом глубинном уровне и неизбежно отражаются на физическом здоровье.
Только вовремя распознав и приняв необходимые меры, можно минимизировать или устранить последствия родовых травм, а в идеале — их предупредить. И чем раньше родители обнаружат симптомы родовой травмы и обратятся к специалистам для установления первопричины нарушений у малыша, тем легче будет преодолеть последствия болезни, обеспечить ребёнку, а значит и будущему взрослому, здоровую жизнь.
Диагностика родовой травмы
Для диагностики врач первым делом должен выяснить, поговорив с мамой и проверив лично, руками, не получил ли ребёнок родовой травмы, а если да, то где она локализована и насколько тяжела. При необходимости назначаются дополнительные обследования — УЗИ, ЭЭГ, рентгенографию, офтальмоскопию и другие. Однако они не всегда позволяют обнаружить повреждения. Например, небольшое смещение косточки невозможно увидеть и диагностировать, но эта вроде бы мелочь нарушает целостную работу организма, приносит ребёнку беспокойство и боли. Такие небольшие нарушения редко связывают с проблемами во время родов, а относят к другим факторам или к норме, не обращая должного внимания (“перерастёт”). В связи с этим большинство травм не фиксируется в карточке малыша.

Чаще всего специалисты диагностируют и лечат такие последствия родовой травмы, как кривошея, сколиоз, нарушения речи, сна, аппетита, чрезмерная возбудимость и т. д. Но не устранив истинную, изначальную причину этих симптомов, помочь организму трудно.
Диагностикой и лечением родовой травмы занимаются не только педиатры и неонатологи, но и остеопаты. Они могут обнаружить механические повреждения черепа и головного мозга, в том числе незначительное смещение костей черепа, которое осталось незамеченным при обследованиях, а также снять физические и психосоматические последствия травмы.
Лечение родовой травмы
Помимо хирургических и медикаментозных методов лечения, а также любви и заботы, огромную роль в устранении и минимизации последствий родовой травмы, особенно тяжёлой, играет физическое воздействие на тело — массаж, лечебная физкультура, мануальные техники, работа остеопата. Это процедуры укрепляют мышцы, налаживают обменные процессы и кровообращение, помогают восстановить скоординированность движений и подвижность конечностей, исправляют сколиоз, а также в целом укрепляют тело и организм.

Остеопатия рассматривает организм, как единое целое, систему, малейшее повреждение в которой нарушает работу всего организма, а родовые травмы — как первопричину большинства проблем с самочувствием и развитием детей.
Чем раньше малыш окажется в руках остеопата, тем больше вероятность того, что травма ещё не оказала необратимое влияние на организм и развитие ЦНС и можно устранить или как минимум сгладить её последствия.
С помощью профессиональных манипуляций врач выявляет место смещения косточки, помогает восстановить её положение в черепе и кровообращение мозга. Методы воздействия — немедикаментозные, щадящие, бережные, а действия врача не приносят ребёнку стресса и боли, что также оказывает положительное влияние на процесс восстановления[7].
Если случай нетяжёлый, то после курса лечения поставленный диагноз снимается, но прежде это нужно подтвердить при помощи инструментального исследования (например, МРТ). При тяжёлой травме или несвоевременном обращении за помощью сеансы помогут значительно улучшить состояние маленького пациента.
Травмы при родах часто получают и роженицы, поэтому им также необходима помощь в устранении последствий.
Прогноз. Профилактика
Прогноз выздоровления после родовой травмы зависит от тяжести повреждений, а также от своевременно оказанной помощи, грамотной диагностики и терапии. Полностью избежать последствий при правильном лечении удаётся у 70-80 % детей. Могут оставаться небольшие проявления — отголоски травмы, отдельно поддающиеся лечению: беспокойство, энурез, головные боли, проблемы с аппетитом и т. п.
Если травмы не поддаются лечению или помощь была оказана поздно или неквалифицированно, то возможны и более страшные последствия: ДЦП, эпилепсия, задержки развития, умственная отсталость и летальный исход.
К мерам профилактики родовых травм можно отнести:
- грамотное ведение беременности;
- оценка и предотвращение возможных проблем, связанных с внутриутробными патологиями плода, анамнезом матери и возможными рисками;
- серьёзное и внимательное отношение будущей матери к беременности, отказ от вредных привычек;
- комфортное ведение родов, заботливое и аккуратное отношение к матери и ребёнку в процессе родоразрешения, недопущение необоснованного акушерского вмешательства и отказ от операций кесарева сечения без веских показаний[12];
- внимательность педиатра к симптомам и жалобам в первые дни после родов и его подготовленность в данном вопросе[9].
В самые первые дни жизни младенца рекомендуется обратиться к специалисту-остеопату и при обнаружении повреждений сразу исправить их, не дожидаясь появления симптомов или развития каких-либо последствий и проблем. Ведь “аукнуться” родовая травма может и спустя годы, напоминая о себе всю жизнь[8][10]. Выбирать специалиста необходимо тщательно и со всей серьёзностью, ведь от его действий зависит здоровье, а порой и полноценная жизнь маленького пациента.
Источник
