Остеохондроз позвоночника и его синдромы
Синдромы остеохондроза проявляются при значительном разрушении межпозвоночного диска, когда в процесс вовлекаются нервные волокна спинного мозга. Проявление заболевания зависит от места возникновения нарушения позвоночника и может различаться у разных пациентов при сходном дегенеративном процессе.
Боль, самый яркий синдром поражения позвоночника
Клиническое проявление обусловлено поражением сосудов и нервов, расположенных в месте нарушения позвоночного столба. Существует всего 4 синдрома (комплекс симптомов, объединенных причиной возникновения).
Статический синдром
Обусловлен возникновением нарушения строения позвоночного столба. Помимо искривления позвоночника, нарушается гибкость позвоночника, возникает чувство скованности в спине, туго подвижность (трудно разогнуться, согнуться, повернуться).
Неврологический синдром
Развивается при поражении нервов. Участок иннервируемый поврежденным нервом теряет чувствительность, могут присутствовать атрезии (нарушения чувствительности) или ослабление силы мышц.
Основным проявлением поражения нервного корешка будет боль.
На ранней стадии она четко ограниченна и возникает при значительной физической нагрузки или при переохлаждении. При прогрессировании (развитии) патологии боль приобретает постоянный характер и начинает отдаваться по ходу нерву (деформация переходит за пределы спины).
В редких случаях может произойти нарушение движения полное (паралич) или частичное (парез). Подобное состояние требует хирургического вмешательства для восстановления двигательной функции органа.
Сосудистый синдром
Развитию сосудистого синдрома способствует затруднение кровотока по полости сосуда за счет защемления. Возникают признаки ишемии (не достаточность питания части органа) и гипоксии (признаки недостатка кислорода: головокружения, апатия, головные боли, снижение работоспособности, бессонницы).
Трофический
Наиболее тяжелое поражение позвоночника (чаще поясницы) может вызывать трофические поражения на определенных участках (чаше на ногах). Возникает при одновременном повреждении сосудов (снижает питание тканей) и нервов (исчезает чувствительность и возникает риск микротравм кожных покровов).
Проявления поражения позвоночного столба в зависимости от локализации деформации:
Шейный
При остеохондрозе шейного отдела наиболее ярким симптомом будет головная боль. Возникает при длительном вынужденном положении, при работе в положении сидя или стоя, плохо подается лечению. Позже присоединяется чувство слабости или скованности в плечевом поясе, и лишь при значительном разрушении позвоночника шейного отдела возникает боль с иррадиацией в руки, голову, лицо.
Шейный остеохондроз сопровождается болевыми ощущениями в шее, руках, головными болями.
Все эти симптомы заставляют пациента в первую очередь обследовать голову и сердце. Не найдя патологии многие просто мирятся с положением, ищут таблетки посильнее и продолжают длительное время просто снимать боли. А некоторые изначально не обращаются в больницу по разнообразным причинам и приходят лишь в стадию декомпенсации, когда полное выздоровление уже невозможно.
У пожилых людей или людей проводящих мало времени на свежем воздухе шейный остеохондроз может проявляться тошнотой, головокружением, в редких случаях потерей сознания.
Все эти симптомы возникают из-за нарушения кровообращения при сдавливании сосудов измененными структурами позвоночного столба. При обнаружении беспричинной головной боли или повышенной утомляемости рекомендуется посетить невролога и пройти рекомендованное им обследование. При раннем выявлении деструкцию можно возвратить вспять с полным восстановлением нарушенных функций.
Грудной
Наиболее редкое явление, проявляющее себя разнообразными симптомами поражения внутренних органов (стенокардией, нарушениями в пищеварительной сфере и т.д.). Наиболее благоприятным в плане своевременного выявления болезни остается симптоматика межреберной невралгии, при которой пациент обращается по адресу (к неврологу) и он, проведя необходимое обследование назначает эффективное лечение.
Поясничный
Поражение спины в поясничном отделе чаще всего проявляется болевым синдромом или скованностью движений. Что не представляет сложности в диагностике.
- Сильные боли после физической нагрузки;
- Болевой синдром по ходу нерва от поясницы до пальцев ноги, боли появляются чаще с правой стороны;
- При тяжелых нарушениях позвоночного столба могут развиваться нарушения функционирования органов малого таза;
- Чувство онемения или нарушение движения нижней конечности при осложнении межпозвоночной грыжи.

Независимо от степени выраженности любые боли в спине или снижение подвижности позвоночных суставов рекомендовано обратиться к неврологу. Самолечение при не выясненной причине постепенно усугубляет ситуацию, лечебный эффект будет лишь при правильном выборе средства. Можно конечно угадать, но это удается лишь малому проценту людей.
Оценка статьи:
(Пока оценок нет)
Загрузка…
Источник
Остеохондроз позвоночника — это хроническое заболевание, при котором происходят дегенеративные изменения позвонков и находящихся между ними межпозвонковых дисков. В зависимости от места поражения позвоночника различают: остеохондроз шейного отдела, остеохондроз грудного отдела и остеохондроз поясничного отдела. Для диагностики остеохондроза позвоночника необходимо проведение рентгенографии, а в случае его осложнений (например, грыжи межпозвонкового диска) – МРТ позвоночника. В лечении остеохондроза позвоночника наряду с медикаментозными методами широко применяют, рефлексотерапию, массаж, мануальную терапию, физиопроцедуры и лечебную физкультуру.
Этиология и патогенез
В той или иной степени остеохондроз позвоночника развивается у всех людей в возрасте и является одним из процессов старения организма. Раньше или позже в межпозвонковом диске возникают атрофические изменения, однако травмы, заболевания и различные перегрузки позвоночника способствуют более раннему возникновению остеохондроза. Наиболее часто встречается остеохондроз шейного отдела и остеохондроз поясничного отдела позвоночника.
Разработано около 10 теорий остеохондроза: сосудистая, гормональная, механическая, наследственная, инфекционно-аллергическая и другие. Но ни одна из них не дает полного объяснения происходящих в позвоночнике изменений, скорее они являются дополняющими друг друга.
Считается, что основным моментом в возникновении остеохондроза является постоянная перегрузка позвоночно-двигательного сегмента, состоящего из двух соседних позвонков с расположенным между ними межпозвонковым диском. Такая перегрузка может возникать в результате двигательного стереотипа — осанка, индивидуальная манера сидеть и ходить. Нарушения осанки, сидение в неправильной позе, ходьба с неровным позвоночным столбом вызывают дополнительную нагрузку на диски, связки и мышцы позвоночника. Процесс может усугубляться из-за особенностей строения позвоночника и недостаточности трофики его тканей, обусловленных наследственными факторами. Чаще всего пороки в строении встречаются в шейном отделе (аномалия Кимерли, краниовертебральные аномалии, аномалия Киари) и приводят к сосудистым нарушениям и раннему появлению признаков остеохондроза шейного отдела позвоночника.
Возникновение остеохондроза поясничного отдела чаще связано с его перегрузкой при наклонах и подъемах тяжести. Здоровый межпозвоночный диск может выдерживать значительные нагрузки благодаря гидрофильности находящегося в его центре пульпозного ядра. Ядро содержит большое количество воды, а жидкости, как известно, мало сжимаемы. Разрыв здорового межпозвонкового диска может произойти при силе сдавления более 500 кг, в то время как измененный в результате остеохондроза диск разрывается при силе сдавления в 200 кг. Нагрузку в 200 кг испытывает поясничный отдел позвоночника человека весом 70 кг, когда он удерживает 15-ти килограммовый груз в положении наклона туловища вперед на 200. Такое большое давление обусловлено малой величиной пульпозного ядра. При увеличении наклона до 700 нагрузка на межпозвонковые диски составит 489 кг. Поэтому часто первые клинические проявления остеохондроза поясничного отдела позвоночника возникают во время или после подъема тяжестей, выполнения работы по дому, прополки на огороде и т. п.
При остеохондрозе пульпозное ядро теряет свои гидрофильные свойства. Это происходит из-за нарушений в его метаболизме или недостаточного поступления необходимых веществ. В результате межпозвонковый диск становится плоским и менее упругим, в его фиброзном кольце при нагрузке появляются радиальные трещины. Уменьшается расстояние между соседними позвонками и они смещаются по отношению друг к другу, при этом происходит смещение и в фасеточных (дугоотростчатых) суставах, соединяющих позвонки.
Разрушение соединительной ткани фиброзного кольца диска, связок и капсул фасеточных суставов вызывает реакцию иммунной системы и развитие асептического воспаления с отечностью фасеточных суставов и окружающих их тканей. Из-за смещения тел позвонков происходит растяжение капсул фасеточных суставов, а измененный межпозвонковый диск уже не так прочно фиксирует тела соседних позвонков. Формируется нестабильность позвоночного сегмента. Из-за нестабильности возможно ущемление корешка спинномозгового нерва с развитием корешкового синдрома. При остеохондрозе шейного отдела позвоночника это часто возникает во время поворотов головой, при остеохондрозе поясничного отдела — во время наклонов туловища. Возможно формирование функционального блока позвоночно-двигательного сегмента. Он обусловлен компенсаторным сокращением позвоночных мышц.
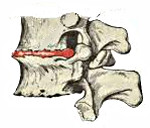
Грыжа межпозвоночного диска образуется, когда диск смещается назад, происходит разрыв задней продольной связки и выпячивание части диска в спинномозговой канал. Если при этом в спинномозговой канал выдавливается пульпозное ядро диска, то такая грыжа называется разорвавшейся. Выраженность и длительность болей при такой грыже значительно больше, чем при неразорвавшейся. Грыжа диска может стать причиной корешкового синдрома или сдавления спинного мозга.
При остеохондрозе происходит разрастание костной ткани с образованием остеофитов — костных выростов на телах и отростках позвонков. Остеофиты также могут вызвать сдавление спинного мозга (компрессионную миелопатию) или стать причиной развития корешкового синдрома.
Симптомы остеохондроза позвоночника
Главным симптомом остеохондроза позвоночника является боль. Боль может быть острой с высокой интенсивностью, она усиливается при малейшем движении в пораженном сегменте и поэтому заставляет пациента принимать вынужденное положение. Так при остеохондрозе шейного отдела позвоночника пациент держит голову в наименее болезненной позе и не может ее повернуть, при остеохондрозе грудного отдела боль усиливается даже при глубоком дыхании, а при остеохондрозе поясничного отдела пациенту сложно садиться, вставать и ходить. Такой болевой синдром характерен для сдавления корешка спинномозгового нерва.
Примерно в 80% случаев наблюдается тупая боль постоянного характера и умеренной интенсивности. В подобных случаях при осмотре врачу необходимо дифференцировать проявления остеохондроза позвоночника от миозита мышц спины. Тупая боль при остеохондрозе обусловлена избыточным компенсаторным напряжением мышц, удерживающих пораженный позвоночно-двигательный сегмент, воспалительными изменениями или значительным растяжением межпозвонкового диска. У пациентов с таким болевым синдромом вынужденное положение отсутствует, но выявляется ограничение движений и физической активности. Пациенты с остеохондрозом шейного отдела позвоночника избегают резких поворотов и наклонов головой, с остеохондрозом поясничного отдела – медленно садятся и встают, избегают наклонов туловища.
Все симптомы остеохондроза, проявляющиеся только в районе позвоночного столба, относятся к вертебральному синдрому. Все изменения, локализующиеся вне позвоночника, формируют экстравертебральный синдром. Это могут быть боли по ходу периферических нервов при сдавлении их корешков на выходе из спинного мозга. Например, люмбоишиалгия — боли по ходу седалищного нерва при остеохондрозе поясничного отдела позвоночника. При остеохондрозе шейного отдела позвоночника это сосудистые нарушения в вертебро-базилярном бассейне головного мозга, вызванные сдавлением позвоночной артерии.
Осложнения остеохондроза позвоночника
Осложнения остеохондроза связаны с грыжей межпозвонкового диска. К ним относят сдавление спинного мозга (дискогенная миелопатия), для которого характерно онемение, слабость определенных мышечных групп конечностей (в зависимости от уровня сдавления), приводящая к появлению парезов, мышечные атрофии, изменение сухожильных рефлексов, нарушения мочеиспускания и дефекации. Межпозвоночная грыжа может стать причиной сдавления артерии, питающей спинной мозг, с образованием ишемических участков (инфаркт спинного мозга) с гибелью нервных клеток. Это проявляется появлением неврологического дефицита (нарушение движений, выпадение чувствительности, трофические расстройства), соответствующего уровню и распространенности ишемии.
Диагностика остеохондроза позвоночника
Диагностику остеохондроза позвоночника проводит невролог или вертебролог. На начальном этапе производят рентгенографию позвоночника в 2-х проекциях. При необходимости могут сделать съемку отдельного позвоночного сегмента и съемку в дополнительных проекциях. Для диагностики межпозвонковой грыжи, оценки состояния спинного мозга и выявления осложнений остеохондроза применяют магнитно – резонансную томографию (МРТ позвоночника). Большую роль играет МРТ в дифференциальной диагностике остеохондроза и других заболеваний позвоночника: туберкулезный спондилит, остеомиелит, опухоли, болезнь Бехтерева, ревматизм, инфекционные поражения. Иногда в случаях осложненного остеохондроза шейного отдела позвоночника необходимо исключение сирингомиелии. В некоторых случаях при невозможности проведения МРТ показана миелография.

МРТ поясничного отдела позвоночника. 1- выраженная дегидратация межпозвонковых дисков во всех сегментах. 2- дегидратация в сегментах L3-L4, L4-L5 справа (разные пациенты)
Прицельное исследование пораженного межпозвонкового диска возможно при помощи дискографии. Электрофизиологические исследования (вызванные потенциалы, электронейрография, электромиография) применяют для определения степени и локализации поражения нервных путей, наблюдения за процессом их восстановления в ходе терапии.
Лечение остеохондроза позвоночника
В остром периоде показан покой в пораженном позвоночно-двигательном сегменте. С этой целью при остеохондрозе шейного отдела позвоночника применяют фиксацию с помощью воротника Шанца, при остеохондрозе поясничного отдела — постельный режим. Фиксация необходима и при остеохондрозе шейного отдела с нестабильностью позвоночного сегмента.
В медикаментозной терапии остеохондроза применяют нестероидные противовоспалительные препараты (НПВП): диклофенак, нимесулид, лорноксикам, мелоксикам, кеторалак. При интенсивном болевом синдроме показаны анальгетики, например, анальгетик центрального действия флупиртин. Для снятия мышечного напряжения используют миорелаксанты — толперизон, тизанидин. В некоторых случаях целесообразно назначение противосудорожных препаратов – карбамазепин, габапентин; антидепрессантов, среди которых предпочтение отдают ингибиторам обратного захвата серотонина (сертралин, пароксетин).
При возникновении корешкового синдрома пациенту показано стационарное лечение. Возможно локальное введение глюкокортикоидов, противоотечная терапия, применение вытяжения. В лечении остеохондроза широко используется физиотерапия, рефлексотерапия, массаж, лечебная физкультура. Применение мануальной терапии требует четкого соблюдения техники ее выполнения и особой осторожности при лечении остеохондроза шейного отдела позвоночника.
Операции на позвоночнике показаны прежде всего при значительном сдавлении спинного мозга. Оно заключается в удалении грыжи межпозвонкового диска и декомпрессии спинномозгового канала. Возможно проведение микродискэктомии, пункционной валоризации диска, лазерной реконструкции диска, замены пораженного диска имплантатом, стабилизации позвоночного сегмента.
Источник
Дата публикации 31 октября 2017Обновлено 2 апреля 2020
Определение болезни. Причины заболевания
От редакции: “остеохондроз позвоночника” — устаревший диагноз, который используют только в России и странах СНГ. Термин применяется специалистами, когда причины боли в спине и ограничения подвижности точно не ясны. Для постановки верного диагноза в этом случае нужна дополнительная диагностика, но она не проводится: пациенту назначают обезболивающие, ЛФК, а также процедуры и препараты с недоказанной эффективностью. В международной классификации болезней (МКБ-10) диагнозом “остеохондроз” обозначают следующие конкретные патологии: наследственные заболевания Шейермана-Мау (искривление позвоночника) и Кальве (омертвение одного из позвонков) у подростков и их последствия у взрослых, болезни Легга-Кальве-Пертеса (некроз головки бедра), Келера (заболевание костей стопы) и Фрейберга (поражение кости плюсны). Для обозначения синдромов, связанных с болью в спине, существует также диагноз “дорсопатия”.
Остеохондроз позвоночника — дегенеративные изменения, затрагивающие межпозвонковые диски, суставы, связки и другие ткани, образующие позвоночно-двигательный сегмент (ПДС). При этом заболевании первично поражаются межпозвоночные диски и вторично — другие отделы позвоночника и опорно-двигательного аппарата. Принято считать, что наибольшая распространенность этого заболевания встречается у относительно молодых людей и людей среднего возраста, имея тенденцию к уменьшению в пожилом и старческом возрасте.
В состав позвоночно-двигательного сегмента входят два рядом расположенные позвонка, верхне- и нижнележащий. Между ними расположен межпозвоночный диск, суставы и суставные остистые отростки. Соседние позвонки между суставными отростками образуют суставные соединения (дугоотросчатые, или фасеточные суставы). Остистые и поперечные отростки близлежащих позвонков скрепляются связками. Эта конструкция вместе с дисками обеспечивает позвоночнику подвижность и стабильность.
Не во всех этих структурах присутствует большое количество нервных окончаний и болевых рецепторов. Например, в передней продольной связке болевых рецепторов практически нет, и при возникновении межпозвоночной грыжи, обращенной кпереди, пациент практически не ощутит беспокойства. То же самое можно наблюдать с межпозвоночным диском: его внешние части достаточно богато иннервированы, а в центральной части нервных окончаний нет.[1]
Причины возникновения остеохондроза позвоночника до сих пор не определены. Однако тот факт, что он часто встречается у определенных профессиональных категорий взрослых людей, наводит на мысль, что ведущей причиной появления данного заболевания является малоподвижный образ жизни. В результате дефицита мышечных нагрузок, уменьшения физических мышечных усилий и замены их статическими в частях тела, которые от природы должны быть подвижными (шея, поясница) происходит ослабление рессорных и стабилизирующих функций мышц.
Дегенеративные изменения позвоночника происходят вследствие:
- избыточной статической или динамической нагрузки на позвоночник (например, поднятие тяжестей);
- наследственной предрасположенности;
- подтвержденных травм позвоночника в прошлом.[2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы остеохондроза
Основной симптом остеохондроза — болевой миофасциальный синдром, то есть болезненный спазм мышц, следствием которого становится мышечная дисфункция.
Говоря о причинах возникновения болевого синдрома, выделяют боль, которая вызвана патологией структур позвоночника (иначе, вертеброгенные болевые синдромы), или боль иного происхождения (невертеброгенная боль). От того, какой вид боли выявлен, зависит выбор методики лечения.
Виды боли в спине:
1. Ноцицептивная — обусловлена тем, что на периферические болевые рецепторы воздействуют различные провоцирующие факторы (травмы или воспаления) при интактности всех отделов нервной системы. Для такой боли характерно появление зон постоянной болезненности и повышения болевой чувствительности в местах повреждения тканей.
2. Невропатическая — возникающая как итог патологического раздражения нейронов в периферической или центральной нервной системе, отвечающих за реакцию на физическое повреждение организма. Часто характерным признаком невропатических болей является снижение мышечной силы и нарушение чувствительности, проявляющееся, в частности, тем, что пациент испытывает боль в ответ на неболевые раздражители.
3. Дисфункциональная (психогенная) — возникает в результате изменений функционального состояния нервной системы или измененного восприятия человека. Нередко наблюдается ее усиление в покое после напряженной деятельности.
4. Смешанная — проявляется сочетанием нескольких разновидностей боли, описанных ранее.
Обычно боль в спине связана с раздражением болевых рецепторов мышц, суставов и связок, и это боль ноцицептивного характера. Пациент ощущает ее в месте возникновения (локальная боль) или на отдалении (отраженная боль). Невропатическую боль в спине обычно связывают с тем, что в процесс вовлечен корешек нерва или спинномозгового ганглия. Такая боль носит хронический характер.
Отраженную боль в спине вызывают заболевания внутренних органов (иными словами, висцерогенная боль).
С учетом причины возникновения остеохондроза, клинические проявления заболевания могут быть связаны с грыжей межпозвонкового диска или с дегенеративными (патологическими) изменениями в самом позвоночнике (например, артроз межпозвонковых суставов или образование остеофитов).
4 основных клинических синдрома, к которым может приводить каждый из вышеперечисленных вариантов:
- локальная местная боль;
- отраженная (рефлекторная боль), связанная с поражением костно-мышечных (фасциальных) структур;
- корешковый синдром (радикулопатия), вызванный раздражением или сдавлением спино-мозговых корешков;
- миелопатия – боль, возникшая в результате сдавления спинного мозга или его сосудов.[3][4]
Патогенез остеохондроза
В основе развития остеохондроза лежит ряд патофизиологических механизмов. Заболевание развивается в результате дистрофических процессов, которые берут начало в достаточно раннем возрасте, а также асептического воспаления, дистонии, спазма.
При возникновении изменений корешка межпозвонкового диска в начале происходит повреждение оболочки вокруг нервных волокон (демиелинизация), потом наблюдаются повреждения отростков нервных клеток (аксонопатия), местное снижение кровообращения (ишемия) и далее — венозный застой. Совокупность этих процессов усугубляет ситуацию, и если отсутствует своевременное лечение, это ведет к возникновению периферической или центральной сенситизация.[5]
Чаще всего отмечается поражение студенистого ядра и фиброзного кольца межпозвонкового диска. Механические нагрузки приводят к тому, что упругое фиброзное кольцо диска утрачивает эластичность и происходит его выпячивание. Затем сквозь трещины фиброзного кольца происходит выпадение участков студенистого ядра позвоночника, т.е. протрузию диска сменяет грыжа диска.
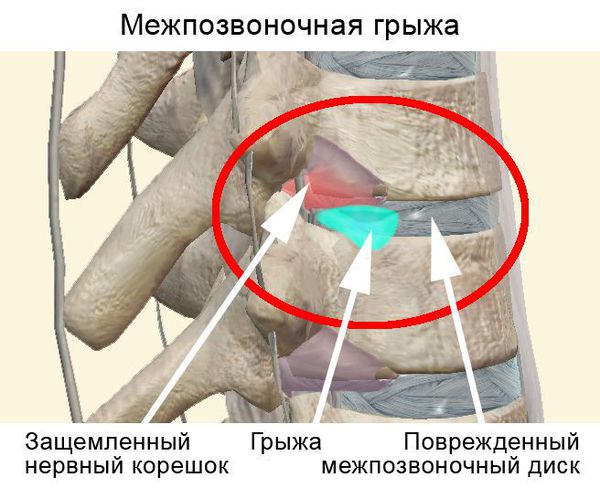
Грыжей межпозвоночного диска называется солидное образование, которое сохранаяет связь с телом межпозвонкового диска, но иногда происходит выпадение ее фрагментов в позвоночный канал (секвестрация диска).[6]
Классификация и стадии развития остеохондроза
С точки зрения локализации выделяют следующие разновидности заболевания:
- люмбалгия — боль в поясничном (пояснично-крестцовом) отделе спины;
- люмбоишиалгия — боль в спине, отдающая в ноги;
- люмбаго — поясничный прострел, т.е. острая интенсивная боль в пояснице;
- торакалгия — боль в грудной клетке;
- цервикалгия, цервикобрахиалгия — боль в шее и верхних конечностях.
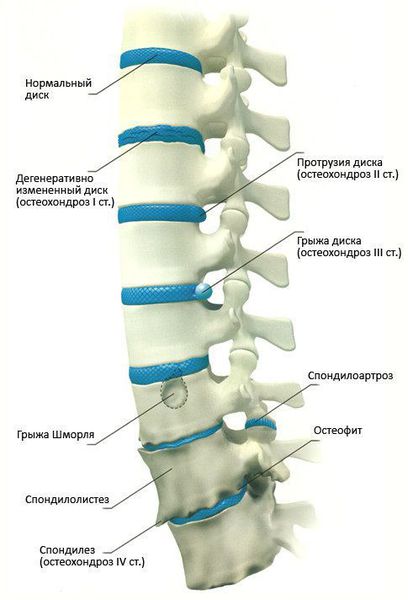
Классификация стадий развития остеохондроза (автор — А.И. Осна, 1971):
1 стадия: снижается количество влаги, межпозвонковый диск утрачивает свои упругие и эластичные свойства, а нагрузки остаются прежними. В результате диск уменьшается в высоту, расплющивается, происходит выпячивание.
2 стадия: если патология продолжает развиваться, в фиброзном кольце отмечается появление трещин, и поскольку высота расплющенного диска уже снижена, то результатом этого становится нестабильность состояния всего позвоночного сегмента.
3 стадия: образование разрыва в хрящевых тканях фиброзного кольца. Через него просачивается часть более жидкого ядра и происходит образование грыжи межпозвонкового диска. Подобные изменения зачастую можно встретить в поясничном и шейном отделах позвоночника.
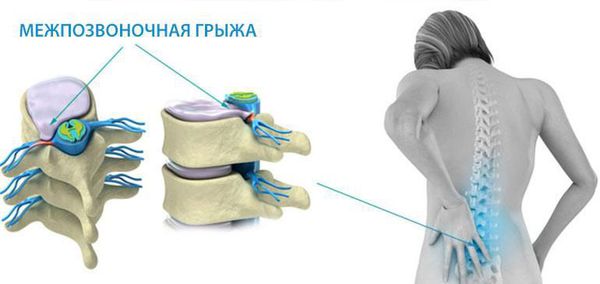
Впервые боль при наличии грыжи межпозвонкового диска появляется тогда, когда происходит раздражение болевых рецепторов наружных слоев фиброзного кольца и задней продольной связки.[7]
Осложнения остеохондроза
- Симптом люмбаго. На ранних стадиях отмечается возникновение периодических болей как реакции на какое-либо действие, например, как результат резкого движения, поднятия тяжестей, сильной нагрузки (длительной прогулки), долгого нахождения в обездвиженном положении. Этот вид боли знаком многим и описывается как «прихватило». Отличается редким возникновением, активизацией при движении и практически не проявляется в статичном положении. У этого вида боли нет серьезных последствий, и он самостоятельно проходит в течение недели.
- Люмбалгия. Этот вид боли имеет свойство обостряться при переохлаждении, имея интенсивные проявления во время движения. Не является реакцией на нагрузку на позвоночник, при неподвижном состоянии не прекращается, хотя стихает, оставляя ноющее ощущение.
- Люмбоишиалгия. Боль отдает в соседние отделы. Поясничный остеохондроз характеризуется иррадированием боли в ногу, грудной — в область руки или сердца; шейный проявляется мигренями.
- Судороги. Им часто подвергается трехглавая мышца голени. Помимо прочего, отмечается появление очень сильной боли при прикосновении в области спины или ноги.
- Кокцигодиния. Иррадирует в область копчика или паха. Боль ноющего, жгучего, сверлящего характера, которая может резко ограничить физическую активность больного.[8]
Диагностика остеохондроза
Диагностика остеохондроза включает в себя несколько этапов:
1. Сбор анамнеза. На этом этапе изучаются жалобы пациента и история заболевания. В беседе с пациентом выясняется, где в основном локализуются неприятные ощущения, их интенсивность, продолжительность, факторы, провоцирующие усиление болевых ощущений и способствующие облегчению боли. Кроме того, при постановке диагноза важным моментом является выяснение истории заболевания: появление неприятных ощущений и скованности; выявление вероятных причин их возникновения; собираются сведения о проведенном ранее лечении и его эффективности; собирается информация о последнем обострении и характере его протекания. Для диагностики также важно выяснить, в каких условиях пациент живет и работает, какой ведет образ жизни, какие вредные привычки имеет, какие перенес заболевания и травмы, немаловажным будет и учет наследственного фактора.
2. Во время физиологического осмотра производится оценка положения тела пациента, его походки и движений; кожных покровов (на предмет покраснений, сыпи, шелушения), производится сравнение симметричных участков тела здоровой стороны и болезненной; производится определение объема движений (наклоны, круговые движения туловища, объем вращательных движений в разных отделах позвоночника); прощупывается болезненный участок для определения температуры кожи, наличия спазмов в мышцах, отеков, болезненных уплотнений; пальпация глубоких и поверхностных слоев мышц позволяет оценить состояние мышечной системы (тонус мышц, увеличение или уменьшение их объема); с помощью постукивания специальным молоточком или пальцем определяется зона иррадиации боли; с помощью покалывания иголочкой определяется болевая чувствительность; в конце проводится ряд специальных приемов, чтобы выяснить симптомы корешкового натяжения.
3. Рентгенография. Для лучшей информативности производится исследование каждого отдела позвоночника по отдельности. Выполняется в двух косых проекциях и в двух взаимно перпендикулярных плоскостях (прямой и боковой). В некоторых случаях могут назначить функциональную рентгенограмму, когда больной находится в положении сгибания, разгибания или боковых наклонов. По особым показаниям для получения более качественного результата исследование проводят с введением контрастного вещества в позвоночный канал, в сонную или позвоночную артерию, в поврежденный межпозвоночный диск или в позвоночник: ангиография, дискография, миелография, пневмомиелография.
Основными рентгенологическими признаками остеохондроза считают:
- патологическую подвижность позвонков;
- смещение их тел;
- обызвествление диска (отложение солей);
- равномерное сужение межпозвонковой щели в поясничном и шейном отделах, а в грудном отделе сужение клиновидное;
- образование остеофитов (краевых разрастаний);
- образование на границе с пораженным диском уплотнения (краевого склероза).
4. Компьютерная томография (КТ) — это целенаправленные снимки одного или двух сегментов позвоночника. С помощью этого метода можно рассмотреть тела позвонков, сосуды, связки и мягкие ткани, а также определить сдавление нервных окончаний, разрывы контуров межпозвоночного диска, высоту диска, изменения в твердой мозговой оболочке, краевые разрастания, нестабильность позвонков. Компьютерную томографию проводят после рентгенологического исследования, чтобы уточнить состояние определенного межпозвоночного диска.
5. Магнитно-резонансная томография (МРТ) основана на том, что применяются электромагнитные волны, которые создают сигнал, характерный для каждой ткани. Он обрабатывается на компьютере и переводится в графическое изображение. С помощью этого метода можно четко рассмотреть сосуды, нервные отростки и межпозвоночные диски без вредного воздействия ионизирующего излучения на организм.[9]
Лечение остеохондроза
Основной принцип состоит в том, что нужно лечить не «остеохондроз», т.е. ренгенологические изменения в позвоночнике, а конкретную причину, вызвавшую боль и ограничение подвижности.
Основные принципы лечения остехондроза включают несколько групп мер, которые в комплексе могут остановить развитие заболевания.
Общими рекомендациями для пациентов будут соблюдение режима (например, если есть острая интенсивная боль, возможен постельный режим); ограничение физической активности (избегать наклонов и вращений туловища, поднятия тяжестей, длительного пребывания в сидячем положении) и ношение специального корсета (несколько дней в острый период заболевания).
Немаловажным фактором успешного лечения является своевременное и адекватное купирование боли. Наибольшую эффективность в острый период дает инъекционное введение противовоспалительных препаратов, и далее возможен переход на таблетированные формы.
Для предотвращения дальнейшего развития болезни в лечении применяются методы воздействия на мышечно-тонический компонент боли. В данном случае основными фармакологическими препаратами являются миорелаксанты, т.е препараты, купирующие спазмированные мышцы, методы постизометрической релаксации (например, мануальной терапии или иглорефлексотерапии).
Одним из наиболее эффективных средств быстрого купирования болевого синдрома остановки прогрессирования заболевания является местное инъекционное введение анестетиков и противовоспалительных препаратов (паравертебральные блокады). Данная процедура проводится только квалифицированным врачом, т.к. при инъекционном введении лечебного состава задействуются специальные триггерные точки в околопозвоночном пространстве).
Также для снятия местного воспаления могут применяться аппликации с противовоспалительными средствами.
Оперативное вмешательство показано только в редких случаях,[10] когда имеет место:
- острое сдавление межпозвонковых корешков в нижних отделах позвоночника (так называемый, синдром «конского хвоста»), сопрвождающееся нарастанием нижнего парапареза (обездвиживания нижних конечностей) и нарушением тазовых функций (мочеиспускания, дефекации, эрекции);
- сдавление спиномозговового корешка, вызывающее нарастающий парапарез (обездвиживание конечностей);
- тяжелый болевом синдром, не поддающийся консервативному лечению в течение 6-8 недель;
- стеноз (сужение) позвоночного канала, латерального кармана или межпозвонкового отверстия.
При лечении хронических болевых синдромов применяются медикаментозные средства: аналгетики, противовоспалительные препараты, миорелаксанты, расслабляющие спазмированные мышцы. В некоторых случаях, если боль носит затяжной характер, применяются антидепрессанты и антиконвульсанты.
Наибольшую эффективность показывают курсовые лечебно-диагностические блокады, при которых происходит местное введе
