Остеохондроз шейного и грудного отдела синдром шицу

Периартроз плечевого сустава
Помимо болевых явлений, ирритация вегетативных образований обусловливает развитие сложных нейродистрофических нарушений. Возникающие в капсуле сустава дистрофические изменения и реактивное воспаление приводят к появлению болей, иррадиирующих в шею и плечо. Попытки ротации и отведения руки обычно болезненны, в то время как маятникообразные движения руки вперед-назад остаются свободными. Специфична боль при попытке отведения руки за спину. Пациент щадит руку, а это еще более усугубляет развитие рубцового перерождения периартикулярных тканей. Возникает синдром «замороженной руки». В ряде случаев после стихания болей определяется в той или иной степени анкилоз плечевого сустава – плечо и лопатка при пассивных движениях образуют единый комплекс, поэтому поднятие руки выше горизонтального уровня оказывается порой невозможным. Все это сопровождается развитием атрофии мышц, окружающих сустав и при реперкуссии – в капсуле сустава появляется повышение сухожильно-надкостничных рефлексов на одноименной руке.
[7], [8], [9]
Синдром плечо-кисть, или синдром Стейн-брокера
Основным условием возникновения синдрома плечо-кисть является вовлечение шейных симпатических образований, в частности, симпатического ствола.
Специфика синдрома обусловлена сочетанием ряда факторов, приводящих к поражению кисти и плеча. Основные из них:
- факторы вызывающие (вертебральные патологические очаги);
- факторы реализующие (местные повреждения, которые обусловливают нейро-дистрофические и нейрососудистые изменения в области плеча и кисти, в их симпатических периартикулярных сплетениях);
- факторы способствующие (общецеребральные, общевегетативные, которые ведут к осуществлению специфических рефлекторных процессов).
Имеют значение перенесенные в прошлом висцеральные заболевания, предуготованность центральных вегетативных механизмов вследствие травмы, сотрясения, контузии мозга и пр.
Рассматривая по отдельности характер процесса плечо и кисти, следует отметить, что в зоне плеча процесс носит преимущественно нейродистрофический характер, а в области кисти – нейрососудистый.
Клиника складывается из болей в суставах и мышцах пораженной руки, гиперестезии и повышения температуры кожи, отечности и цианоза кисти. Позднее возникает атрофия кожи и подкожной клетчатки, ограничиваются движения руки с образованием сгибательных контрактур. Наконец, в третьей стадии выявляется атрофия мышц и диффузный остеопороз костей руки (костная дистрофия Зудека).
[10], [11], [12], [13]
Синдром передней лестничной мышцы
Известно, что эта мышца, начинаясь от передних бугорков поперечных отростков III-IV шейных позвонков, прикрепляется к верхней поверхности I ребра. Латеральнее к этому ребру прикрепляется имеющая сходное направление волокон и медиальная лестничная мышца. Между этими мышцами над I ребром остается щель треугольной формы, через которую проходят плечевое сплетение и артерия подключичная. Указанные анатомические отношения определяют возможность сдавления сосудисто-нервного пучка в случае спазма лестничной мышцы, причиной которого может служить ирритация иннервирующих ее корешков С5_7 и симпатических волокон. Компрессии обычно подвергается только нижний пучок плечевого сплетения (образованный корешками С3 и Th1).
Больной жалуется на чувство боли, тяжести в руке. Боль может быть легкой, ноющей, но может быть и резкой. Боль усиливается в ночное время, особенно при глубоком вдохе, при наклоне головы в здоровую сторону, она распространяется иногда на плечевой пояс, подмышечную область и грудную клетку (поэтому в ряде случаев возникает подозрение на поражение коронарных сосудов). Боли усиливаются также при отведении руки. Больные отмечают ощущения покалывания и онемения в руке, чаще по ульнарному краю кисти и предплечья. Выявляется при осмотре припухлость надключичной ямки, болезненность передней лестничной мышцы, места ее прикрепления к I ребру (тест Вартенберга). Мышца под пальцами ощущается уплотненной, увеличенной в размере. Может возникнуть и слабость кисти. Это, однако, не истинный парез, так как с исчезновением сосудистых нарушений и боли, исчезает и слабость.
При отведении головы в здоровую сторону может меняться кровенаполнение пальпируемой лучевой артерии. Если боли усиливаются при повороте головы в больную сторону, более вероятна компрессия корешка.
[14], [15], [16]
Эпикондилит (эпикондилез) локтевого сустава
Поражение надкостнично-связочных структур этого легко травмируемого участка (места прикрепления ряда мышц предплечья) проявляется характерной триадой симптомов: болью при пальпации надмыщелка, снижением силы в кисти и усилением боли при пронации, супинации и тыльном сгибании кисти.
Характерная мышечная слабость выявляется следующими тестами:
- симптом Томпсена: при попытке удержать сжатую в кулак кисть в положении тыльного сгибания, кисть быстро опускается;
- симптом Велша: одновременное разгибание и супинация предплечий – на пораженной стороне отстает;
- при динамометрии с пораженной стороны выявляется слабость кисти;
- при заведении руки за поясницу усиливается боль.
Итак, эпикондилит (эпикондилез) при шейной патологии является частью широкого круга нейродистрофических явлений в местах прикрепления фиброзных тканей к костным выступам. Явления эти возникают под влиянием из пораженного позвоночника или других поражений близлежащих тканей. Формирование того или иного патологического синдрома обусловлено фоновым состоянием периферии, где был предуготован субстрат.
[17], [18], [19], [20]
Кардиалгический синдром
Патология шейных вертебральных структур сказывается и на заболеваниях сердца. В иннервации сердца принимает участие верхний, средний и нижний сердечные нервы, получающие импульсы от шейных симпатических узлов. Таким образом, при шейной патологии может возникнуть кардиалгический синдром, который следует отличать от стенокардии или инфаркта миокарда. В гнезде данного болевого феномена лежат два основных механизма:
- это – ирритация синувертебрального нерва, постганглионарной ветви симпатической цепочки, вовлекающего затем в процесс звездчатый ганглий, который обеспечивает симпатическую иннервацию сердца;
- боли в мышцах передней поверхности грудной стенки, иннервируемой корешками С5-7.
Кардиалгические боли мало уступают медикаментозному воздействию, и в частности, не облегчаются при приеме нитроглицерина и валидола. Отсутствие изменений на повторных ЭКГ, не выявляющих какой-либо динамики даже на высоте болей, подтверждают диагноз некоронарного болевого синдрома.
[21]
Синдром позвоночной артерии
Особенность строения шейного отдела позвоночника заключается в наличии отверстий в поперечных отростках С2-С6 позвонков. Эти отверстия образуют канал, через который проходит основная ветвь подключичной артерии – позвоночная артерия с одноименным нервом.
От позвоночной артерии отходят ветви, участвующие в формировании синувертебрального нерва Люшка, который иннервирует капсульно-связочный аппарат шейных ПДС, надкостницу позвонков и межпозвонковые диски.
В зависимости от того, происходит ли спазм артерии вследствие раздражения эфферентных волокон позвоночного нерва (сплетение) или вследствие рефлекторного ответа на раздражение афферентных структур, позвоночная артерия может проявить свою клиническую нестабильность в 2 формах:
- в форме компрессионно-ирритативного синдрома позвоночной артерии;
- в форме рефлекторного ангиоспастического синдрома.
Компрессионно-ирритативная форма синдрома возникает вследствие механической компрессии позвоночной артерии. В результате имеет место раздражение ее эфферентных симпатических образований с нарушением вертебро-базилярного кровотока и ишемией мозговых структур.
Компремироваться артерия может на разных уровнях:
- до вхождения ее в канал поперечных отростков; чаще причиной компрессии служит спазмированная лестничная мышца;
- в канале поперечных отростков; в данном случае это происходит при увеличении, деформации крючковидных отростков, направленных латерально и оказывающих компрессию на медиальную стенку артерии; при подвывихах по Ковачу, когда передний верхний угол верхнего суставного отростка соскользнувшего вперед позвонка оказывает давление на заднюю стенку артерии; подобное действие на артерию оказывают суставные отростки при наличии передних их разрастаний вследствие спондилоартроза и периартроза;
- в месте выхода из канала поперечных отростков; компрессия артерии возникает при аномалиях верхних шейных позвонков; возможно прижатие артерии к суставу С1-С2спазмированной нижней косой мышцей головы.
ВНИМАНИЕ! Это единственный участок в «канале» позвоночной артерии, где она сзади не прикрыта суставными отростками и где она и пальпируется («точка позвоночной артерии»).
Рефлекторный ангиоспастический синдром позвоночной артерии возникает в связи с общностью иннервации самой артерии, межпозвонковых дисков и межпозвонковых суставов. При дистрофических процессах в диске происходит раздражение симпатических и других рецепторных образований, поток патологических импульсов достигает симпатической сети позвоночной артерии. В ответ на раздражение этих эфферентных симпатических образований позвоночная артерия реагирует спазмом.
К клиническим проявлениям синдрома позвоночной артерии относятся:
- приступообразные головные боли;
- иррадиация головной боли: начавшись в шейно-затылочной области, она распространяется на область лба, глаз, висков, ушей;
- боли захватывают половину головы;
- отчетливая связь головных болей с движением головы, длительной работой, связанной с напряжением мышц шеи, неудобном положении головы во время сна;
- при движениях головы (наклоны, повороты) нередко возникает боль, слышится «хруст», наблюдаются кохлео-вестибулярные нарушения: головокружение системного характера, шум, звон в ушах, снижение слуха, особенно на высоте боли, туман перед глазами, мелькание «мушек» (зрительные нарушения);
- повышенное артериальное давление («цервикальная гипертония»).
Хотя клинические проявления обеих форм синдрома сходны, все же рефлекторный ангиоспастический синдром имеет свои отличительные признаки. Для него характерны:
- двусторонность и диффузность церебральных вегетососудистых расстройств;
- преобладание вегетативных проявлений над очаговыми;
- относительно меньшая связь приступов с поворотами головы;
- компрессионно-ирритативный синдром чаще встречается при патологии нижнешейного отдела позвоночника и сочетается с брахиальными и пекторальными синдромами, рефлекторный – при поражении верхнего и среднего шейных уровней.
Одно из основных мест в клинике синдрома Барре занимают общеневротические симптомы: слабость, недомогание, раздражительность, нарушение сна, постоянное ощущение тяжести в голове, ухудшение памяти.
В отличие от переднего шейного симпатического синдрома, характеризующегося комплексом Горнера, задний шейный симпатический синдром столь же беден объективными симптомами, сколь богат субъективными.
Корешковый синдром
Компрессия спинномозгового корешка в шейном отделе позвоночника встречается относительно редко сравнительно с рефлекторными синдромами. Это объясняется следующими обстоятельствами:
- прочные связки унковертебральных «суставов» хорошо защищают корешок от возможного сдавливания фораминальной грыжей диска;
- величина межпозвонкового отверстия довольно мала и вероятность выпадения грыжи в него – наименьшая.
Компрессия корешка или корешковой артерии осуществляется различными структурами:
- передний отдел межпозвонкового отверстия сужается за счет грыжи диска или костно-хрящевых разрастаний при унковертебральном артрозе;
- задний отдел отверстия суживается при спондилоартрозе и цервикоспондилопериартрозе;
- при остеохондрозе уменьшается вертикальный размер межпозвонкового отверстия.
Корешковый синдром может возникнуть и при раздражении стенки корешковой артерии со спазмом последней, что приводит к ишемии корешка.
С компрессией каждого корешка связаны определенные двигательные, чувствительные и рефлекторные нарушения:
- Корешок С1 (краниовертебральный позвоночно-двигательный сегмент) лежит в борозде позвоночной артерии. Проявляется в клинике болью и нарушением чувствительности в теменной области.
- Корешок С2 (бездисковый позвоночно-двигательный сегмент C1-2). При поражении появляется боль в теменно-затылочной области. Возможна гипотрофия подъязычных мышц. Сопровождается нарушением чувствительности в теменно-затылочной области.
- Корешок С3 (диск, сустав и межпозвонковое отверстие С2_3). В клинической картине превалирует боль в соответствующей половине шеи и ощущение отечности языка на этой стороне, затруднено владение языком. Парез и гипотрофия подъязычных мышц. Нарушения обусловлены анастомозами корешка с подъязычным нервом.
- Корешок С4 (диск, сустав и межпозвонковое отверстие С3_4). Боли в надплечье, ключице. Слабость, снижение тонуса и гипертрофия ременной, трапециевидной, поднимающей лопатку и длиннейшей мышцы головы и шеи. В связи с наличием в корешке волокон диафрагмального нерва возможны нарушения дыхательной функции, а также наличие боли в области сердца или печени.
- Корешок С5 (диск, сустав и межпозвонковое отверстие С4_5). Боли иррадиируют от шеи до надплечья и наружной поверхности плеча. Слабость и гипотрофия дельтовидной мышцы. Нарушение чувствительности по наружной поверхности плеча.
- Корешок С6 (диск, сустав и межпозвонковое отверстие С5_6). Боли распространяются с шеи на лопатку, надплечье и к большому пальцу, сопровождаясь парестезиями дистальной зоны дерматома. Слабость и гипотрофия двуглавой мышцы. Снижение или отсутствие рефлекса с указанной мышцы.
- Корешок С7 (диск, сустав и межпозвонковое отверстие С6_7). Боли иррадиируют с шеи под лопатку по наружно-задней поверхности плеча и дорсальной поверхности предплечья ко II и III пальцам, возможны парестезии в дистальном отделе указанной зоны. Слабость и гипотрофия трехглавой мышцы, снижение или исчезновение рефлекса с нее. Нарушение чувствительности кожи по наружной поверхности предплечья на кисть до тыльной поверхности II-III пальцев.
- Корешок С8 (диск, сустав и межпозвонковое отверстие С7-Thj). Боль ирра-диирует от шеи до локтевого края предплечья и к мизинцу, парестезии в дистальных отделах этой зоны. Возможна частичная гипотрофия и снижение рефлекса с трехглавой мышцы, мышц возвышения мизинца.
[22], [23], [24], [25]
Источник
Шейный остеохондроз – это прогрессирующий дегенеративно-дистрофический процесс, который приводит к истощению, деформации и разрушению межпозвонковых дисков шейного отдела. Утрата амортизирующего хряща вызывает болезненные ощущения как за счет обнажения суставных поверхностей (спондилоартроз), так и за счет пережимания нервных корешков спинного мозга.
При отсутствии своевременного лечения возможно окостенение позвоночника с потерей его естественной гибкости, нарушение кровоснабжения головного мозга, ухудшение нервной проводимости в тех отделах организма, которые иннервируют корешки шейного отдела позвоночника.
Патология может развиваться как самостоятельно, так и в составе общего поражения позвоночника с охватом грудного, поясничного и крестцового отделов.
Общие сведения
Считается, что остеохондроз шейного отдела позвоночника встречается чаще, чем в других отделах. На самом деле это не так – дистрофические явления развиваются равномерно во всех точках максимальной нагрузки – в области основных изгибов позвоночного столба (чем ниже расположен отдел, тем большую нагрузку он несет). Однако симптомы шейного остеохондроза выражены сильнее, поэтому кажутся более частым явлением. Это связано с высокой подвижностью позвонков шеи, которые при этом держат голову, а также с особенностью расположения выходов корешков спинного мозга.
На заметку! Согласно статистике, заболевание поражает более 60% людей среднего и старшего возраста. Однако в последнее время наблюдается омоложение патологического процесса — патология встречается у молодежи и даже у подростков. Это связано с повальной компьютеризацией учебы и работы, а также снижением физической активности и ухудшением качества питания.
С учетом возрастной аудитории можно выделить 2 формы шейного остеохондроза – физиологическую и патологическую.
Физиологический процесс связан с естественным старением организма, когда симптомы заболевания – следствие постепенного износа межпозвонковых дисков. Процесс происходит под воздействием эндокринной системы и является следствием климактерических изменений. Разрушение хрящевых структур начинаются от центра межпозвоночного диска и сопровождается постепенной заменой хрящевой ткани фиброзной. Патология необратима, однако может быть компенсирована за счет специальных медикаментов.
Патологический процесс связан с аномальными деструктивными изменениями в организме – иммунными, дистрофическими, воспалительными, обменными. В первую очередь вовлекаются околохрящевые ткани – появляются отложения солей на костных структурах, воспаляются нервные корешки, возникает атрофия или гипертонус скелетной мускулатуры, что приводит к нарушению кровообращения в области головы-шеи-груди. При своевременной диагностике патология поддается лечению и заканчивается полным восстановлением здоровой функции органов и тканей.
Стадии шейного остеохондроза и их симптомы
Различают 4 основные стадии патологического процесса:
- 1-я стадия – выражается легким дискомфортом и перенапряжением мышц в больной области, хрящевые диски теряют свою стабильность;
- 2-я стадия – появляется локальная болезненность, особенно при движениях головой. Межпозвоночные диски деформируются, начинает разрушаться фиброзное кольцо, расстояние между позвонками сокращается;
- 3-я стадия – боль усиливается и становится постоянной, движения – ограниченными. Повороты головы могут провоцировать приступы головокружения, тошноту, нарушение кровоснабжения мозга приводит к общей вялости, быстрой утомляемости, нарушению концентрации внимания, хрящевая ткань истончается, позвонки смыкаются, фиброзное кольцо полностью разрушается с появлением риска межпозвонковой грыжи;
- 4-я стадия – болевой синдром полностью обездвиживает область шеи; кровообращение мозга нарушено и требует постоянной медикаментозной поддержки; позвонки начинают срастаться.
Шейный остеохондроз: признаки, симптомы, лечение патологии
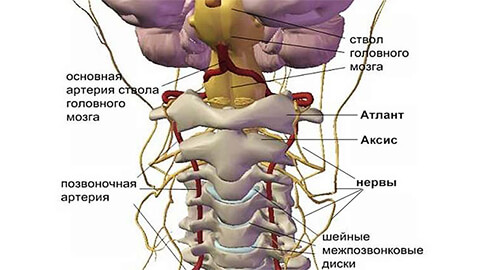
На первых стадиях остеохондроз протекает бессимптомно. По мере развития заболевания, отличительной особенностью становится наличие болезненных или дискомфортных ощущений в области головы, шеи и груди, реже – верхних конечностей.
Все возможные симптомы можно условно отнести к 4 типам синдромов: сердечный, позвоночный, корешковый (нервный) и синдром позвоночной артерии (с нарушением кровообращения).
Позвоночный синдром:
- хруст в шее при поворотах/наклонах головой;
- по мере прогресса заболевания возникают болезненность и затрудненность движения;
- морфологические нарушения структуры в теле позвонка и межпозвонковом пространстве (видны на рентгене).
Сердечный синдром:
- одышка, слабость;
- ощущение неполного вдоха, нехватки воздуха;
- спонтанные явления со стороны сердечно-сосудистой системы – стенокардия, загрудинные боли, жжение;
Корешковый синдром:
- онемение языка, плеч, пальцев рук, затылочной области;
- трудности с глотанием;
- неприятные ощущения в области между лопатками;
- головная боль в области затылка и лба.
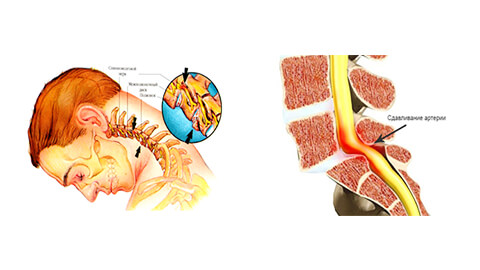
Синдром позвоночной артерии:
- необоснованные скачки артериального давления;
- головокружение, вплоть до потери сознания;
- шум в ушах, ощущение ваты в голове;
- временная односторонняя слепота, «мушки» в глазах;
- периодические приступы тошноты, особенно при движении головой;
- головные боли – преимущественно в области затылка, а также мигрени;
- сонливость, снижение работоспособности, памяти, концентрации внимания, депрессия.
Внимание! Все указанные синдромы должны сочетаться между собой. Отсутствие симптомов одного из них может стать поводом к дифференциальной диагностике с другими группами заболеваний.
Причины шейного остеохондроза
Дистрофические явления в области шейного отдела позвоночника связаны с вертикальным расположением скелета и специфическим распределением статических и динамических нагрузок, которые во многом зависят от преобладающей позы и степени развития скелетной мускулатуры.
Основные причины:
- недостаток движения – то, что не развивается – деградирует: мышцы слабеют, ткани разрушаются;
- неправильные статичные позы – мышечные зажимы ведут к нарушению кровообращения с последующей дистрофией тканей;
- недостаток питания или несбалансированный рацион – организм должен получать все необходимое для строительства и обновления костных и хрящевых структур скелета, поддержания мышечного тонуса;
- ожирение, избыточная масса тела, ношение тяжестей – повышается нагрузка на структуры скелета;
- постоянное нервное напряжение и нервные стрессы;
- переохлаждения шейной области – «застудили», «надуло» – провоцирует скрытые воспалительные процессы;
- наличие аутоиммунных заболеваний с вовлечением хрящевой ткани приводит к ее преждевременному разрушению;
- эндокринные патологии сбивают минеральный обмен, снижают усвояемость кальция, кремния, фосфора и других элементов костно-хрящевой ткани;
- травмы шейной области;
- врожденные аномалии позвоночника и прилегающих мышц.
Диагностика
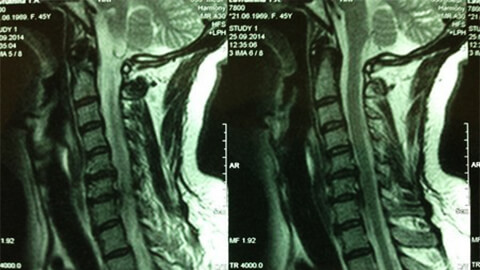
Постановку диагноза «остеохондроз шейного позвонка» затрудняют низкая специфичность симптомов и большое разнообразие их проявлений. В процессе обследования потребуется консультация невролога, хирурга, ортопеда, кардиолога.
Проводится физикальный осмотр у врача с опросом пациента. Основная диагностическая нагрузка лежит на инструментальных и лабораторных методах исследования.
Инструментальная диагностика:
- рентгенография шейного отдела; на начальной стадии процесса более информативной будет МРТ шейного отдела – она обеспечит качественную визуализацию твердых и мягких тканей – покажет состояние межпозвоночных дисков, наличие остеофитов, деформаций, повреждений нервных корешков и кровеносных сосудов; оценит состояние связок, мышц, костной ткани;
- УЗИ показывает динамическое состояние мягких тканей;
- допплерография сосудов шеи поможет оценить гемодинамику и степень повреждения кровеносных сосудов (в частности, состояние позвоночной артерии);
- контрастная миелография – поможет при подозрении на ущемление нервных отростков;
- ЭКГ и эхокардиографию сердца используют при дифференциальной диагностике кардиального синдрома с сердечно-сосудистыми заболеваниями.
Как лечить шейный остеохондроз
Комплекс лечебных мероприятий формируют с учетом стадии заболевания (острая, хроническая), степени повреждения и причин развития патологии. Используют консервативное лечение, оперативное вмешательство, смешанный подход.
Консервативное воздействие
Представляет собой постепенное восстановление или компенсацию повреждений на фоне симптоматического лечения. Включает медикаментозную терапию, физиопроцедуры, методы ЛФК и массажа.
Медикаментозное лечение:
- обезболивающие средства – преимущественно гели и мази местного воздействия; в тяжелых случаях – общие обезболивающие в виде таблеток;
- противовоспалительные препараты – НПВС, а также кортикостероиды (краткий курс по необходимости);
- лекарства для улучшения микроциркуляции и кровообращения в целом;
- хондропротекторы – средства для защиты и восстановления хрящевой ткани;
- миорелаксанты – для устранения мышечных зажимов и спазмов;
- витаминные и микроэлементные комплексы – необходимы для питания и поддержки тканей строительными элементами.
По мере ослабления острых симптомов подключают методы физиотерапии, ЛФК и самомассажа.
Лечебная гимнастика улучшает питание хрящевых и костных тканей.за счет восстановления кровоснабжения в поврежденном участке. Во избежание осложнений рекомендуется использовать метод изометрических движений, когда вместо реальных поворотов и наклонов головой, которые могут повредить, применяют их имитацию.
Внимание! Все действия следует выполнять только после диагностики и консультации с врачом.
Методика позволяет развить и укрепить атрофированные короткие мышцы шеи и стабилизировать положение шейного отдела позвоночника. Последовательность выполнения базовых упражнений:
- Ладонь правой руки уприте в боковую поверхность головы – в течение 10-ти секунд надавливайте ладонью на голову, одновременно напрягая мышцы головы и шеи для сопротивления – голова должна оставаться неподвижной.
- Опустите руку, максимально расслабляйте мышцы головы и шеи в течение 20-ти секунд.
- Повторите упражнение с левой рукой.
- Уприте обе руки ладонями в лоб – в течение 10-ти секунд надавливайте на лоб, словно пытаясь отклонить голову назад, одновременно напрягая мышцы шеи для сопротивления движению. Голова должна оставаться неподвижной.
- Опустите руки, максимально расслабляя мышцы аналогично предыдущему упражнению.
- Положите обе ладони в области над затылком. По аналогии выполняйте давящую нагрузку на мышцы шеи, пытаясь наклонить голову вперед – она все так же должна быть неподвижна.
- Опустите руки, расслабьте мышцы шеи и головы. Повторите комплекс упражнений 4-10 раз.
После укрепления коротких мышц шеи можно приступать к выполнению динамических упражнений.
На заметку! В качестве методики восстановления подвижности шейного отдела хорошо зарекомендовали себя плавание и водная гимнастика.
Самомассаж позволяет снизить интенсивность местных реакций и снять мышечные зажимы во время статической работы. Правила выполнения:
- область воздействия – затылок, задняя и боковые поверхности шеи;
- проводите процедуру в сидячем положении;
- движения следует выполнять по направлению от позвоночника;
- задействуйте только подушечки пальцев;
- избегайте давления на воспаленные участки;
- выполняйте движения плавно – резкие надавливания могут навредить.
Физиопроцедуры характерны для стационарного лечения и санаторно-курортной реабилитации. Хорошо зарекомендовали себя:
- электрофорез – прогревает зону, улучшает микроциркуляцию, используется для более глубокого проникновения препаратов местного действия;
- магнитотерапия;
- амплипульс;
- УВЧ.
Хирургическое вмешательство показано при осложненных экструзиях, ущемлениях спинного мозга и некупируемых болевых синдромах.
Чем опасен шейный остеохондроз
Область шеи концентрирует плотное переплетение магистральных кровеносных сосудов, нервных отростков и динамичных структур костного скелета. В отсутствии лечения можно наблюдать серьезные патологические изменения:
- ослабление фиброзного кольца провоцирует вывихи и подвывихи в области наиболее подвижных позвонков;
- наличие остеофитов и спазмирование мышц приводит к ущемлению нервных корешков и кровеносных сосудов с формированием компрессионных синдромов;
- деструкция хрящевых дисков и сближение позвонков приводит к межпозвонковым грыжам с ущемлением нервной ткани.
За каждым этим явлением следует выраженная негативная реакция со стороны всего организма.
Возможные осложнения и последствия
В список наиболее распространенных осложнений шейного остеохондроза можно включить:
- вегетососудистую дистонию;
- гипертонию;
- кислородное голодание мозга и его структур;
- дистрофию глазной сетчатки с нарушением зрения;
- сбой в работе щитовидной железы;
- нарушение функций пищевода и трахеи – затрудненное глотание и дыхательные спазмы;
- некупируемый болевой синдром в области головы, шеи, груди, верхних конечностей;
- судороги и онемение лица, рук;
- нарушения работы гипоталамо-гипофизарной системы, которое тянет за собой сбой всей гормональной деятельности организма.
Профилактические меры
Самое эффективное лечение – предупреждение заболевания. В этом вам поможет профилактика. Достаточно выполнять несколько базовых рекомендаций:
- откорректируйте свою осанку,
- создайте удобное рабочее место;
- во время сидячей работы делайте перерывы на «физкультминутку»;
- включите в свой рацион питания продукты, богатые кальцием, магнием, фосфором, кремнием – рыбу, орехи, семена, бобовые культуры, молочные продукты, свежие овощи, фрукты; ограничьте потребление соли, сладкого, мучных и острых блюд;
- для сна и отдыха используйте ортопедические матрас и подушку;
- займитесь несиловым видом спорта – предпочтение лучше отдать плаванию.
Даже если вы не в состоянии учесть все требования, умеренные физические нагрузки, правильное питание и внимательное отношение к своей осанке способны значительно сократить риск развития патологии.
Источник
