Острый холангит код мкб
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Холангит.
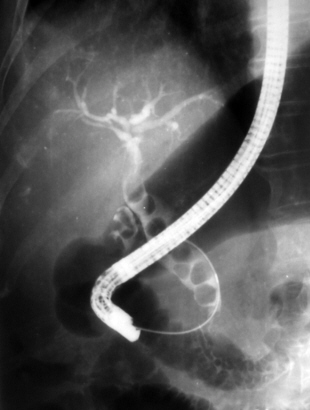
Эндоскопическая холангиограмма при холангит
Описание
Холангит – неспецифическое воспаление жёлчных протоков, возникающее вследствие нарушения проходимости желчевыводящих путей и инфицирования жёлчи. Наиболее часто при холангите из жёлчи высевают Е. Coli Чаще всего сочетается с холедохолитиазом, кистами общего желчного протока, раком желчных протоков.
Симптомы
О характеру течения выделяют острый и хронический холангиты. Острый холангит в зависимости от выраженности воспалительных изменений стенки желчных протоков может быть катаральным, гнойным, дифтеритическим и некротическим. Среди форм хронического холангита выделяют латентный, рецидивирующий, длительно текущий септический, абсцедирующий и склерозирующий.
Симптомы, течение. Клиническая картина зависит от наличия или отсутствия острого деструктивного холецистита, довольно часто осложняющегося холангитом. Заболевание обычно начинается с болевого приступа, напоминающего печеночную колику (проявление холедохолитиаза), после чего быстро проявляется механическая желтуха, повышение температуры, кожный зуд. При осмотре иктеричность кожных покровов, на коже следы расчесов, язык влажный, обложен, живот не вздут. При пальпации живота некоторая ригидность мышц в правом подреберье, болезненность, при глубокой пальпации определяется увеличение размеров печени, край ее закруглен. Температура иногда гектического типа, озноб. В крови-лейкоцитоз со сдвигом влево. Гипербилирубинемия в основном за счет прямого билирубина, повышение щелочной фосфатазы, умеренное повышение печеночных ферментов (АЛТ, ACT) за счет токсического поражения печеночной паренхимы. Существенную помощь в установлении диагноза холангита может оказывать ультразвуковое исследование печени и желчевыводящих путей.
При отсутствии своевременного лечения воспаление со стенки желчных протоков переходит на окружающие ткани и может вызвать пропитывание печеночно-двенадцатиперстной связки желчью и перитонит, образование внутрипеченочных абсцессов, развитие склеротических изменений в ткани печени и вторичный билиарный цирроз.
Причины
В большинстве случаев холангит возникает при попадании возбудителей бактериальной инфекции в желчные протоки из просвета двенадцатиперстной кишки (восходящая инфекция), гематогенным (через систему воротной вены) или лимфогенным (при заболеваниях желчного пузыря, поджелудочной железы или толстой кишки) путем.
Лечение
Больной с подозрением на холангит нуждается в срочной госпитализации, так как лечение преимущественно оперативное. На доврачебном этапе назначают спазмолитические и противовоспалительные средства, антибиотики широкого спектра действия, не обладающие гепатотоксическими свойствами.
Тактика ведения больных холангитом представляет значительные трудности, они обусловлены наличием гнойного процесса, механической желтухи и острого деструктивного холецистита. Каждый из этих моментов требует скорейшего разрешения, однако больные с механической желтухой не переносят длительных и травматичных оперативных вмешательств. Поэтому целесообразно в первую очередь обеспечить адекватный отток желчи, что одновременно уменьшает клинические проявления холангита, интоксикацию. Вторым этапом выполняют радикальное вмешательство, направленное на ликвидацию причины возникновения холангита.
В стационаре проводят дезинтоксикационную и антибактериальную терапию и готовят больного к оперативному вмешательству. Наибольшее распространение при остром холангите получили эндоскопические методы дренирования желчных протоков, обеспечивающего нормальный отток желчи. Прогноз катарального холангита при своевременном лечении благоприятный. При гнойном, дифтеритическом и некротическом холангите прогноз более серьезный и зависит от выраженности морфол. Изменений, общего состояния больного, а также от фактора, вызвавшего холангит. При длительно текущем хроническом холангит может развиться билиарный цирроз печени или абсцедирующий холангит, прогноз которого неблагоприятный. Профилактика заключается в своевременном выявлении и лечении заболеваний желчевыводящих путей и области большого дуоденального сосочка.
С целью декомпрессии желчных путей проводят эндоскопическую папиллосфинктеротомию после предварительной ретроградной холангиографии. При резидуальных камнях холедоха после папиллосфинктеротомии иногда отмечается отхождение конкрементов из желчевыводящих путей, явления холангита купируются и вопрос о необходимости повторной операции отпадает. Прогноз серьезный.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Холангит.

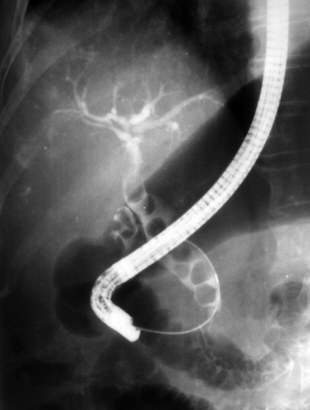
Эндоскопическая холангиограмма при холангит
Описание
Холангит – неспецифическое воспаление жёлчных протоков, возникающее вследствие нарушения проходимости желчевыводящих путей и инфицирования жёлчи. Наиболее часто при холангите из жёлчи высевают Е. Coli Чаще всего сочетается с холедохолитиазом, кистами общего желчного протока, раком желчных протоков.
Симптомы
О характеру течения выделяют острый и хронический холангиты. Острый холангит в зависимости от выраженности воспалительных изменений стенки желчных протоков может быть катаральным, гнойным, дифтеритическим и некротическим. Среди форм хронического холангита выделяют латентный, рецидивирующий, длительно текущий септический, абсцедирующий и склерозирующий.
Симптомы, течение. Клиническая картина зависит от наличия или отсутствия острого деструктивного холецистита, довольно часто осложняющегося холангитом. Заболевание обычно начинается с болевого приступа, напоминающего печеночную колику (проявление холедохолитиаза), после чего быстро проявляется механическая желтуха, повышение температуры, кожный зуд. При осмотре иктеричность кожных покровов, на коже следы расчесов, язык влажный, обложен, живот не вздут. При пальпации живота некоторая ригидность мышц в правом подреберье, болезненность, при глубокой пальпации определяется увеличение размеров печени, край ее закруглен. Температура иногда гектического типа, озноб. В крови-лейкоцитоз со сдвигом влево. Гипербилирубинемия в основном за счет прямого билирубина, повышение щелочной фосфатазы, умеренное повышение печеночных ферментов (АЛТ, ACT) за счет токсического поражения печеночной паренхимы. Существенную помощь в установлении диагноза холангита может оказывать ультразвуковое исследование печени и желчевыводящих путей.
При отсутствии своевременного лечения воспаление со стенки желчных протоков переходит на окружающие ткани и может вызвать пропитывание печеночно-двенадцатиперстной связки желчью и перитонит, образование внутрипеченочных абсцессов, развитие склеротических изменений в ткани печени и вторичный билиарный цирроз.
Причины
В большинстве случаев холангит возникает при попадании возбудителей бактериальной инфекции в желчные протоки из просвета двенадцатиперстной кишки (восходящая инфекция), гематогенным (через систему воротной вены) или лимфогенным (при заболеваниях желчного пузыря, поджелудочной железы или толстой кишки) путем.
Лечение
Больной с подозрением на холангит нуждается в срочной госпитализации, так как лечение преимущественно оперативное. На доврачебном этапе назначают спазмолитические и противовоспалительные средства, антибиотики широкого спектра действия, не обладающие гепатотоксическими свойствами.
Тактика ведения больных холангитом представляет значительные трудности, они обусловлены наличием гнойного процесса, механической желтухи и острого деструктивного холецистита. Каждый из этих моментов требует скорейшего разрешения, однако больные с механической желтухой не переносят длительных и травматичных оперативных вмешательств. Поэтому целесообразно в первую очередь обеспечить адекватный отток желчи, что одновременно уменьшает клинические проявления холангита, интоксикацию. Вторым этапом выполняют радикальное вмешательство, направленное на ликвидацию причины возникновения холангита.
В стационаре проводят дезинтоксикационную и антибактериальную терапию и готовят больного к оперативному вмешательству. Наибольшее распространение при остром холангите получили эндоскопические методы дренирования желчных протоков, обеспечивающего нормальный отток желчи. Прогноз катарального холангита при своевременном лечении благоприятный. При гнойном, дифтеритическом и некротическом холангите прогноз более серьезный и зависит от выраженности морфол. Изменений, общего состояния больного, а также от фактора, вызвавшего холангит. При длительно текущем хроническом холангит может развиться билиарный цирроз печени или абсцедирующий холангит, прогноз которого неблагоприятный. Профилактика заключается в своевременном выявлении и лечении заболеваний желчевыводящих путей и области большого дуоденального сосочка.
С целью декомпрессии желчных путей проводят эндоскопическую папиллосфинктеротомию после предварительной ретроградной холангиографии. При резидуальных камнях холедоха после папиллосфинктеротомии иногда отмечается отхождение конкрементов из желчевыводящих путей, явления холангита купируются и вопрос о необходимости повторной операции отпадает. Прогноз серьезный.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Тактика лечения
Выполняют холецистэктомию.
Операции разделяют по срокам выполнения. Срочные операции проводят в течение 72 часов с начала заболевания, отсроченные операции проводят приблизительно через 6 недель после консервативного лечения острых воспалительных явлений (антибактериальная, дезинтоксикационная инфузионная терапия).
Экстренная операция: экстренной операции подлежат больные с острым холециститом, осложненным перитонитом.
Срочную операцию (1-2 сутки наблюдения и консервативной терапии) проводят больным с сохраняющейся на фоне консервативной терапии симптоматикой.
Плановую операцию выполняют в случае эффективности консервативного лечения приступа острого холецистита.
Ранняя холецистэктомия по сравнению с отсроченной не имеет существенного различия в отношении осложнений, но при ранней холецистэктомии уменьшается пребывание в больнице на 6-8 дней.
Немедикаментозное лечение: постельный режим, диетотерапия – диета №5, исключение из рациона пряностей, копченостей, жиров животного происхождения, дробное питание (5-6 раз в день) без переедания, минеральные воды.
Медикаментозное лечение:
Консервативное – “холод, голод и покой”.
Спазмолитики.
Инфузионная терапия для снятия интоксикации и восполнения водно-электролитных и энергетических потерь.
Варианты антибактериальной терапии:
1. Ципрофлоксацин внутрь по 500-750 мг 2 раза в день, в течение 10 дней.
2. Доксициклин внутрь или в/в капельно. В 1-й день назначают 200 мг/сут., в последующие дни по 100-200 мг в сутки в зависимости от тяжести заболевания.
Продолжительность приема препарата до 2-х недель.
3. Цефтазидим порошок для приготовления раствора для инъекций во флаконе 500 мг, 1 гр, 2 г.
4. Эритромицин внутрь. Первая доза – 400-600 мг, затем 200-400 мг каждые 6 часов. Курс лечения в зависимости от тяжести инфекции 7-14 дней. Препарат принимают за 1 час до еды или через 2-3 часа после еды.
5. Для лечения и профилактики возникновения микоза при длительной массивной антибиотикотерапии – итраконазол оральный раствор 400 мгсут., в течение 10 дней.
6. Противовоспалительные препараты по 480-960 мг 2 раза в сутки с интервалом 12 часов. Курс лечения 10 дней.
7. Цефалоспорины для приема внутрь, например, цефуроксим по 250-500 мг 2 раза в сутки после еды. Курс лечения 10-14 дней.
Симптоматическая лекарственная терапия (используется по показаниям):
1. Цизаприд 10 мг 3-4 раза в день или дебридат 100-200 мг 3-4 раза в день, или метеоспазмил по 1 капс. 3 раза в день. Продолжительность курса – не менее 2-х недель.
2. Хофитол по 2-3 табл. 3 раза в день перед едой или аллохол по 2 табл. 3-4 раза в день после еды или другие препараты, усиливающие холерез и холекинез.
Продолжительность курса не менее 3-4 недель.
3. Полиферментный препарат, принимаемый в течение 3-х недель перед едой по 1-2 дозы, в течение 2-3 недель. Возможна коррекция терапии в зависимости от клинического эффекта и результатов исследования дуоденального содержимого.
4. Антацидный препарат, принимаемый по одной дозе спустя 1,5-2 часа после еды.
5. Симптоматическая терапия (анальгетики, спазмолитики, антоцидные средства и др.), возможна коррекция терапии в зависимости клинического эффекта.
Профилактические мероприятия
Для профилактики образования новых камней рекомендуется ограничение энергетической ценности пищи, потребления холестеринсодержащих продуктов (жир, яйца), назначение растительной клетчатки, пшеничных отрубей, овощей.
Вторичная профилактика представляет собой комплекс мероприятий, направленных на предупреждение обострения и дальнейшее прогрессирование заболеваний желчевыводящей системы.
Соблюдение рационального режима питания, занятия физической культурой, предупреждение нарушений жирового обмена, устранение очагов инфекций.
Важное место отводится диспансерному наблюдению, включающей проведение противорецидивного лечения, а также санаторно-курортное лечение, психологическая реабилитация и рациональное трудоустройство.
Перечень основных и дополнительных медикаментов:
1. *Тримепиридина гидрохлорид раствор для инъекций в ампуле 1% по 1 мл
2. *Цефуроксим 250 мг, 500 мг табл.
3. *Цефтазидим порошок для приготовления раствора для инъекций во флаконе 500 мг, 1 гр, 2 г
4. *Натрия хлорид 0,9% – 400 мл
5. *Глюкоза раствор для инфузий 5%, 10% во флаконе 400 мл, 500 мл; раствор 40% в ампуле 5 мл, 10 мл
6. *Итраконазол оральный раствор 150 мл – 10 мгмл
7. *Дифенгидрамин раствор для инъекций 1% 1 мл
8. Поливидон 400 мл, фл.
9. *Аминокапроновая кислота 5% – 100 мл, фл.
10. *Метронидазол р-р 5 мг/мл 100 мл
11. *Декстран мол.масса около 35000-400 мл
12. *Дротаверин раствор для инъекций 40 мг/2 мл
13. *Тиамин раствор для инъекций 5% в ампуле 1 мл
14. *Пиридоксин 10 мг, 20 мг табл.; раствор для инъекций 1%, 5% в ампуле 1 мл
15. *Рибофлавин 10 мг табл.
16. *Аскорбиновая кислота таблетка 50 мг, 100 мг, 500 мг; раствор для инъекций 5%, 10% в ампуле 2 мл, 5 мл
17. *Токоферола ацетат масляный раствор в ампулах по 1 мл 5%, 10%, 30% масляный раствор 50% в капсулах
18. *Цефазолин порошок для приготовления инъекционного раствора 1000 мг
Индикаторы эффективности лечения:
1. Устранение симптомных проявлений заболевания.
2. Сухая рана, отсутствие болей.
3. Заживление операционной раны первичным натяжением.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств.
Источник
Желчно-каменная болезнь — образование в желчном пузыре камней, различных по размеру и структуре. Желчно-каменной болезнью страдает примерно каждый десятый человек старше 40 лет, женщины страдают в два раза чаще. Реже болеют дети. Иногда предрасположенность к заболеванию передается по наследству. Чаще встречается у коренных жителей Америки и у людей испанского происхождения. К факторам риска относится избыточный вес, a также рацион питания с большим содержанием жиров.
Камни формируются из желчи (жидкости, с помощью которой осуществляется пищеварение). Желчь вырабатывается в печени, а затем скапливается в желчном пузыре. Выработка желчи происходит в основном за счет холестерина, пигментов и различных солей. Изменение химического состава желчи может стать причиной образования камней. Примерно каждый пятый камень состоит только из холестерина и примерно каждый двадцатый — только из пигментов. Обычно в желчном пузыре образуется большое количество камней, некоторые из них могут достигать значительных размеров.
Часто желчно-каменная болезнь развивается без каких-либо объективных причин. Тем не менее, камни, состоящие из холестерина, скорее образуются у людей со значительным избыточным весом.
К образованию пигментных камней может привести слишком интенсивный процесс разрушения красных кровяных телец, что бывает при гемолитической анемии и серповидно-клеточной анемии. Затрудненное опорожнение желчного пузыря, которое может привести к сужению желчных протоков, также повышает риск развития заболевания.
Желчно-каменная болезнь часто протекает без симптомов. Тем не менее, симптоматика может развиться, если один или более камней преграждают пузырный проток или общий желчный проток. Камень, частично или полностью преграждающий поток желчи, вызывает приступ, известный под названием желчной колики, которая проявляется следующими симптомами:
– боль в верхней правой части живота, варьирующаяся от умеренной до острой;
– тошнота и рвота.
Приступы обычно оказываются быстро проходящими. Обычно возникают после приема жирной пищи, которая заставляет желчный пузырь сжиматься. Застрявшие в желчных протоках камни преграждают выход желчи. Это может привести к сильному воспалению или инфицированию желчного пузыря и желчных протоков. Закупорка желчных протоков также может быть причиной развития желтухи.
Если на основе имеющихся симптомов врач заподозрил у пациента желчно-каменную болезнь, необходимо сдать анализ крови. Кроме того, пациент должен пройти ультразвуковое обследование. Если установлена закупорка желчного протока, точное местонахождение камня в желчном пузыре может быть обнаружено с помощью специальной процедуры — эндоскопической ретроградной холангио-панкреатографии, в ходе которой с помощью эндоскопа в желчные протоки вводится контрастное вещество, а затем делается рентгеновский снимок.
Желчно-каменная болезнь, протекающая без симптомов, не требует специального лечения. Если симптомы не постоянны или же носят мягкую форму, возникновения дальнейших эпизодов дискомфорта можно избежать с помощью диеты с низким содержанием жиров. Тем не менее, если симптомы не проходят или же состояние пациента ухудшается, возможно, необходимо прибегнуть к хирургическим методам лечения (удаление желчного пузыря с помощью традиционных хирургических методов или же щадящей хирургии). Удаление желчного пузыря обычно приводит к полному выздоровлению. Отсутствие желчного пузыря в большинстве случаев никак не отражается на здоровье пациента, желчь продолжает бесперебойно поступать через проток непосредственно в кишечник. Существуют медикаменты, с помощью которых можно добиться рассасывания камней, полностью состоящих из холестерина, но для полного их исчезновения могут потребоваться месяцы или даже годы. Альтернативный метод — лечение достигается с помощью ударного действия ультразвуковой волны, когда камни разбиваются на небольшие части, и в дальнейшем они безболезненно проходят в тонкий кишечник, а затем выводятся из организма с каловыми массами. Использование медикаментов и литотрипсии делает необязательным применение хирургических методов.
Источник
