Панкреонекроз код по мкб 10 у взрослых
Связанные заболевания и их лечение
Описания заболеваний
Содержание
- Описание
- Причины
- Симптомы
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
K86,8,1* Панкреонекроз.

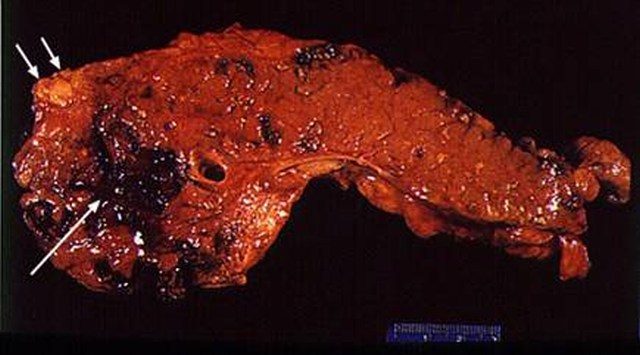
Макропрепарат поджелудочной железы при панкреонекрозе
Описание
Панкреонекроз – отмирание значительной части клеток поджелудочной железы.
Причины
Так как панкреонекроз является финалом развития некоторых видов воспаления поджелудочной железы, то его причинам будут все те, что приводят к панкреатиту.
Действие ядов. В том числе, и этанола.
Аутоиммунное воспаление железы. Действие клеток иммунитета против собственных тканей.
Разрушение ткани в результате прямого действия травмирующего фактора.
Разрушение железы в следствие опухолевого процесса.
Но самостоятельное развитие панкреонекроза возможно только при прямой травме железы. Во всех остальных случаях, он развивается после перенесенного острого панкреатита и всегда на фоне хронического воспалительного процесса в ткани железы.
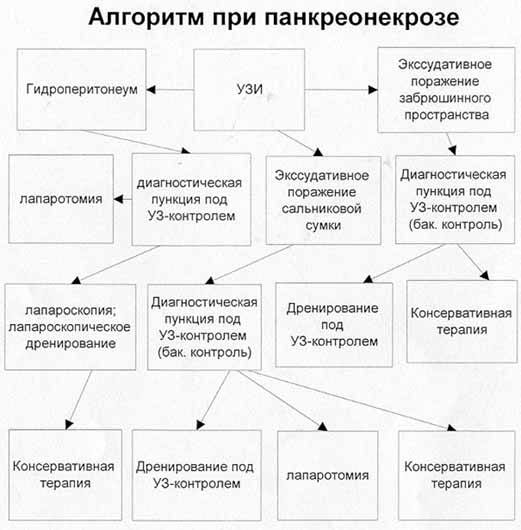
Лечебно-диагностическая программа при панкреонекрозе
Симптомы
В большинстве случаев панкреонекроз развивается быстро. Больного начинают внезапно беспокоить сначала чувство тяжести в области желудка и тошнота, которая затем переходит в многократную рвоту. Появляется сильная острая боль в левом подреберье. Часто боль носит опоясывающих характер – когда болит вся верхняя половина туловища чуть ниже ребер. При задней локализации панкреонекроза симптомы могут напоминать собой признаки сердечного приступа. Характерный синдром – боль может иррадиировать в левое плечо и под лопатку.
Добиться ослабления болевого синдрома пациенту удается только в положении сидя с плотно подтянутыми к животу согнутыми в коленях ногами. Все это может сопровождаться:
Повышением температуры тела до субфебрильных цифр;
Многократной обильной рвотой, после которой больной человек не испытывает никакого облегчения;
Покраснением кожных покровов или их бледностью в стадии развития сосудистого коллапса;
Повышением уровня панкреатической амилазы при проведении биохимических анализов крови и мочи;
Появление кожных участков повышенной болевой чувствительности (гиперестезии).
На фоне развития некроза поджелудочной железы может развиваться флегмона брюшной полости, асцит. В тяжелых случаях выпот жидкости наблюдается в перикардиальных оболочках, что существенно затрудняет деятельность сердечно-сосудистой системы. С развитием симптомов панкреонекроза образуется геморрагический выпот в плевральной полости.
При поражении тканей островковых клеток резко повышается уровень сахара в крови, что может привести к развитию гипергликемической комы. Характерный для панкреонекроза симптом – появление пятен темного синего цвета на боковых поверхностях передней стенки живота. Этот симптом носит название Грея-Тернера. При синдроме Грюнвольда синюшные и багровые пятна можно обнаружить вокруг пупочной впадины, а если синяки образуются на ягодичной области и под ребрами сзади, то устанавливается синдром Дэвиса.
Диагноз устанавливается при наличии многократной рвоты желчью на фоне сильнейшего болевого синдрома опоясывающего характера. Это может сопровождаться вздутием живота и метеоризмом. При этом пальпация передней стенки живота в области эпигастрия и правом подреберье не дают такого болевого синдрома, на который жалуется больной. Боли чаще всего носят острый, нестерпимый характер. Больные испытывают чувство жжения со спины и чуть правее области желудка.
Лечение
Лечение включает как консервативные так и оперативные методы лечения.
Для интенсивной терапии, применяются следующие группы препаратов.
Спазмалитики: платифиллин, атропин, папаверин. Это препараты способствуют расслаблению тканей железы и ее протоков. В результате улучшается отток секрета железы.
Блокаторы работы ферментов: контрикал, гордокс, фторурацилы. Они, связываясь с активными центрами ферментов, приводят к уменьшению их химической активности, практически до нуля.
Антисекретолитики: омез, ранитидин, фамотидин и Данные препараты снижают секрецию желудочного сока, что рефлекторно уменьшает активность работы поджелудочной железы.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Геморрагический панкреонекроз – крайне тяжелая патология поджелудочной железы, при которой происходит процесс быстрого и практически необратимого отмирания ее клеток.
В большинстве случаев острый геморрагический панкреонекроз бывает при остром панкреатите или развивается при обострении хронической формы воспаления поджелудочной железы.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12]
Причины геморрагического панкреонекроза
Причины геморрагического панкреонекроза специалисты связывают с такими факторами, как:
- воспаления поджелудочной железы, сопровождаемые ее частичной дисфункцией и нарушением нормального оттока панкреатического сока;
- интоксикация организма этанолом при хроническом алкоголизме;
- постоянный заброс (рефлюкс) панкреатического сока в панкреатические протоки (бывает, как правило, при камнях в желчном пузыре);
- инфекционные поражения желчных протоков и желчевыводящих путей (холангит, холецистит);
- тромбогеморрагический или ДВС-синдром (диссеминированное внутрисосудистое свертывание крови), развивающийся при острых бактериально-вирусных инфекциях, после химиотерапии онкологических заболеваний, а также при воздействии высоких доз ионизирующего излучения;
- аутоиммунные заболевания (геморрагический васкулит);
- травматические повреждения паренхимы органа, в том числе при хирургических вмешательствах.
Но какая бы первоначальная причина ни привела к диагнозу локальный или тотальный геморрагический панкреонекроз (то есть гибель части или всех клеток), заболевание обязательно затрагивает ацинус – секреторный отдел поджелудочной железы, клетки которого вырабатывают ферменты, входящие в состав панкреатического сока. Все формы панкреонекроза возникают, когда активность этих ферментов достигает аномально высокого уровня, и они начинают негативно воздействовать на ткань органа – гидролизировать ее белки. Кроме того, фермент эластаза может повреждать даже стенки кровеносных сосудов, что приводит к кровоизлияниям. В клинической гастроэнтерологии это явление часто называют аутоагрессией панкреатических ферментов.
Геморрагический панкреонекроз развивается из-за агрессивного воздействия трипсина, химотрипсина и эластазы (панкреатопептидазы E) – основных протеолитических (расщепляющих молекулы белка) ферментов поджелудочной железы, которые необходимы для переваривания белковой пищи.
Исследуя причины геморрагического панкреонекроза, гастроэнтерологи пришли к выводу, что немаловажную роль в патогенезе данного заболевания играет сбой в сложном гуморальном процессе регулирования выработки пищеварительных ферментов. А в нем участвует множество гормонов. Так, тормозят секрецию протеолитических ферментов гормоны глюкагон и соматостатин (вырабатываемые клетками островков Лангерганса в поджелудочной железе), кальцитонин (синтезируется щитовидной железой), а также особые сывороточные белки антитрипсины. Стимуляторами выработки ферментов и их активности являются: синтезируемый слизистой тонкого кишечника секретин, продуцируемый двенадцатиперстной кишкой холецистокинин (панкреозимин), а также инсулин, гастрин и, конечно, серотонин, львиная доля которого синтезируется в тонком кишечнике и поджелудочной железе.
[13], [14], [15], [16], [17], [18], [19]
Симптомы геморрагического панкреонекроза
Наиболее характерные симптомы геморрагического панкреонекроза проявляются в виде:
- острой, порой нестерпимой боли, локализованной в левом подреберье и отдающей в поясничную область, в левую половину грудной клетки и плечо;
- обложенного языка и ощущения сухости во рту;
- тошноты и не приносящей облегчения многократной рвоты;
- вздутия брюшной полости, метеоризма и поноса;
- повышения температуры тела и лихорадки;
- гиперемии кожи лица;
- сине-багровых пятен на передней стенке или по бокам брюшины;
- скачкообразного повышения и понижения артериального давления;
- одышки и учащенного пульса;
- уменьшения объема выделяемой мочи;
- расстройств психики (состояния общего возбуждения или заторможенности).
Острый геморрагический панкреонекроз почти у пятой части пациентов вызывает состояние коллапса, а у трети – кому или острое психическое расстройство. Образование поджелудочно-забрюшинной фистулы приводит к тому, что в брюшную полость попадает содержимое поджелудочной железы, частицы ее омертвевших тканей и геморрагический экссудат. Именно это становится причиной абсцесса тканей брюшины и гнойного перитонита.
[20], [21], [22], [23], [24], [25], [26]
Диагностика геморрагического панкреонекроза
Диагностика геморрагического панкреонекроза проводится не только на основании осмотра пациента, но и с помощью проведения УЗИ или КТ органов брюшной полости.
Кроме того, поставить точный диагноз и дифференцировать панкренекроз от других остро протекающих желудочно-кишечных патологий помогают следующие лабораторные исследования:
- анализ крови на уровень содержания панкреатических ферментов (альфа-амилазы, трипсина, эластазы, фосфолипазы, холестеролэстеразы и др.);
- анализ мочи на трипсиноген и уроамилазу;
- анализ желудочного сока на уровень кислотности;
- анализ панкреатического сока на содержание ферментов и бикарбонатов (зондирование);
- анализ кала (копроскопия) на содержание остаточных жиров;
- анализ состава выдыхаемого воздуха (на триглицериды, амилазу и др.);
- эндоскопическая ретроградная панкреатохолангиография;
- чрезкожная пункция зоны некроза.
Для уточнения диагноза в некоторых случаях проводится лапароскопия брюшной полости, которая позволяет окончательно убедиться в степени поражения поджелудочной железы и оценить состояние всех органов брюшной полости.
[27], [28], [29], [30], [31]
Какие анализы необходимы?
Лечение геморрагического панкреонекроза
Обычно пациенты с панкреонекрозами попадают в лечебные учреждения по вызову неотложной медицинской помощи. Лечение геморрагического панкреонекроза проводится исключительно в условиях стационара (часто – в реанимационном отделении). Усилия врачей направлены на то, чтобы одновременно решить нескольких стратегических задач, а именно: купировать болевой синдром, временно заблокировать ферментную активность поджелудочной железы, снять спазмы и тем самым повысить проходимость протоков железы, уменьшить выработку желудочного сока и снизить его pH (и таким образом минимизировать нагрузку на поджелудочную железу), а также не допустить развитие инфекции и вывести из организма токсины, которые образуются в ходе некротического распада клеток.
С этой целью в терапии геморрагического панкреонекроза применяется целый ряд соответствующих медикаментозных средств. Для обезболивания вводятся такие спазмолитики и анальгетики, как Но-шпа, Папаверин, Платифиллина гидротартат, Кетанов. Быстро снимает боли новокаиновая блокада – введение в брюшинно-поясничные области раствора Новокаина в смеси с глюкозой или Промедола в смеси с Сульфатом атропина и Димедролом.
Для торможения активности протеолитических ферментов применяются внутривенные вливания и капельные инфузии Контрикала, Трасилола, Гордокса, Пантрипина, Фторафура, Рибонуклеазы. Чтобы снизить уровень кислотности желудочного сока как минимум до pH 5,0 – параллельно с полным голоданием – используется Атропин, Эфедрин, Циметедин, Квамател (внутривенно). Антибиотики (чаще всего – Канамицин, Гентамицин, Цефалексин или Цепорин) применяются в целях предупреждения нагноения в поджелудочной железе и брюшной полости.
Исходя из результатов анализов, наличия или отсутствия очевидного эффекта от предпринятых мер и общего состояния больного, принимается решение о хирургическом вмешательстве. Когда острый геморрагический панкреонекроз не сопровождается попутным инфицированием, проводится лапароскопическое или чрезкожное (транскутанное) дренирование брюшной полости. При наличии в брюшной полости значительных объемов серозного или геморрагического экссудата выполняется интракорпоральное (внуртибрюшное) очищение крови – перитонеальный диализ.
Инфицированный тотальный геморрагический панкреонекроз может потребовать проведения резекции поджелудочной железы или более кардинальной операции – панкреатэктомии, то есть удаления поджелудочной железы.
Профилактика
Профилактика геморрагического панкреонекроза заключается в профилактике панкреатита – правильном питании и отказе от спиртного. Научно установлено: если в течение нескольких лет каждый день выпивать всего по 80 мл крепкого алкоголя, то панкреатит гарантирован.
Необходимо также вовремя лечить холецистит, дискинезию желчевыводящих путей, желчекаменную болезнь, язву желудка и двенадцатиперстной кишки.
[32], [33], [34], [35], [36]
Прогноз
Прогноз геморрагического панкреонекроза можно охарактеризовать цифрами медицинской статистики: в среднем в 50% случаев исход данной патологии летальный. И причина смерти при геморрагическом панкреонекрозе – общая интоксикация организма, вызванная гнойным перитонитом.
[37], [38], [39], [40], [41]
Источник
Панкреонекроз – деструктивное заболевание поджелудочной железы, являющееся осложнением острого панкреатита и приводящее к развитию полиорганной недостаточности. К проявлениям панкреонекроза относят острую опоясывающую боль в животе, упорную рвоту, тахикардию и энцефалопатию. Лабораторная диагностика предполагает определение уровня альфа-амилазы; инструментальная – проведение обзорной рентгенографии брюшной полости, УЗИ, КТ и МРТ поджелудочной железы, РХПГ, диагностической лапароскопии. Лечение включает в себя консервативные мероприятия (угнетение протеолитических ферментов, восстановление оттока соков поджелудочной железы, дезинтоксикацию и обезболивание) и оперативное вмешательство.
Общие сведения
Панкреонекроз является наиболее тяжелым осложнением панкреатита, поражает в основном молодых трудоспособных людей, составляет 1% всех случаев острого живота. В основе патогенеза панкреонекроза лежит сбой механизмов внутренней защиты поджелудочной железы от разрушающего действия панкреатических ферментов.
В последнее время в России увеличивается количество острых панкреатитов – данная патология выходит на второе место после острого аппендицита в хирургических стационарах. Также растет и число деструктивных форм панкреатита, в частности панкреонекроза – до 20-25%. В разных клиниках летальность при деструкции поджелудочной железы достигает 30-80%. Ведущий способ снижения летальности при некрозе поджелудочной железы – своевременная диагностика, госпитализация и раннее начало патогенетического лечения.
Панкреонекроз
Причины панкреонекроза
Причинами развития, как панкреатита, так и панкреонекроза, обычно являются нарушения диеты и эпизодический прием алкоголя. Исследования в области гастроэнтерологии показали, что панкреонекрозами обычно страдают люди, не склонные к постоянному употреблению алкоголя. Тем не менее, в подавляющем большинстве случаев началу панкреонекроза предшествует эпизод употребления спиртного в больших количествах. У пациентов, страдающих хроническим алкоголизмом, практически всегда развивается хронический панкреатит, редко осложняющийся панкреонекрозом. Первые признаки заболевания могут появиться спустя часы или сутки после действия провоцирующих факторов.
Патогенез
В основе патогенеза панкреонекроза лежит нарушение местных защитных механизмов поджелудочной железы. Обильный прием пищи и алкоголя приводит к значительному усилению внешней секреции, перерастяжению протоков поджелудочной железы, нарушению оттока панкреатических соков. Повышение внутрипротокового давления провоцирует отек паренхимы, разрушение ацинусов поджелудочной железы, преждевременную активацию протеолитических ферментов, которые и приводят к массивному некрозу ткани железы (самоперевариванию).
Активация липазы вызывает некроз жировых клеток, эластазы – разрушение сосудистой стенки. Активированные ферменты и продукты распада тканей, благодаря воздействию эластазы, попадают в кровоток, оказывая токсическое действие на все органы и ткани. В первую очередь страдают печень, почки, сердце, головной мозг.
Классификация
В зависимости от того, какие повреждающие механизмы лидируют в патогенезе, выделяют жировую, геморрагическую и смешанную формы панкреонекроза.
- Жировая форма. Если преобладает повышение активности липазы, происходит разрушение жировой ткани поджелудочной железы. Липаза попадает за пределы панкреатической капсулы, вызывая появление очагов некроза в большом и малом сальнике, листках брюшины, брыжейке, внутренних органах. Жировая форма панкреонекроза обычно оканчивается развитием тяжелейшего химического асептического перитонита, полиорганной недостаточности.
- Геморрагическая форма. В случае же преобладания микроциркуляторных нарушений развивается спазм сосудов поджелудочной железы, приводящий к быстрому нарастанию отека паренхимы. В течение нескольких часов или дней токсемия постепенно приводит к парезу сосудистой стенки, расширению сосудов и замедлению кровотока в тканях железы. Все это способствует повышенному тромбообразованию, а в дальнейшем – развитию ишемического некроза. Активация эластазы вызывает разрушение сосудистой стенки сначала в толще поджелудочной железы, затем и в других органах. В конечном итоге это ведет к геморрагическому пропитыванию панкреас, кровоизлияниям во внутренние органы и забрюшинную клетчатку. Признаком геморрагического панкреонекроза является выпот в брюшную полость с примесью крови.
- Смешанная форма. Если активность эластазы и липазы находятся примерно на одном уровне, развивается смешанная форма панкреонекроза. В этом случае явления жирового некроза и геморрагической имбибиции выражены одинаковы. При панкреонекрозе также значительно повышается уровень альфа-амилазы, однако в патогенезе этот факт не играет никакой роли. Измерение уровня амилазы имеет только клиническое значение.
Симптомы панкреонекроза
Развитие клиники панкреонекроза происходит в три этапа. Этому состоянию может предшествовать гнойный панкреатит, острый алкогольный панкреатит, билиарный панкреатит, геморрагический панкреатит. На первом этапе активное размножение бактерий в поджелудочной железе вызывает выраженную токсинемию и усиление панкреатической ферментативной активности. Пациента беспокоят лихорадка, рвота, неустойчивость стула. На втором этапе заболевания происходит гнойное и ферментативное расплавление тканей железы с формированием одной или нескольких каверн. На последней стадии воспалительный процесс распространяется на окружающие ткани, приводя к полиорганной недостаточности и смерти больного.
Заболевание имеет острое начало, обычно пациенты четко связывают появление первых симптомов с погрешностями в диете и приемом алкоголя. Около 70% больных поступают в стационар в состоянии сильного алкогольного опьянения, что говорит об очень быстром развитии патологических изменений в поджелудочной железе.
Первым симптомом обычно выступает острая опоясывающая боль, иррадиирующая в левую половину живота и поясницы, левое плечо. Безболевых форм панкреонекроза не бывает. Между выраженностью болевого синдрома и тяжестью некроза поджелудочной железы существует прямая зависимость. Распространение деструктивных изменений на нервные окончания приводит к постепенному уменьшению болевого синдрома, в сочетании с сохраняющейся интоксикацией это является плохим прогностическим признаком.
Через некоторое время после появления боли развивается неукротимая рвота, не связанная с приемом пищи и не приносящая облегчения. В рвотных массах содержится желчь, сгустки крови. Из-за рвоты развивается дегидратация, проявляющаяся сухостью кожи и слизистых, язык обложен, постепенно снижается темп диуреза. Развивается метеоризм кишечника, перистальтика ослаблена, отмечается задержка газов и стула. Интоксикация и дегидратация сопровождаются лихорадкой.
Токсемия, колебания уровня глюкозы в крови, гиперферментемия приводят к поражению головного мозга и развитию энцефалопатии, которая выражается спутанностью сознания, возбуждением, дезориентацией, вплоть до развития комы (примерно у трети пациентов).
Прогрессирование воспалительного процесса приводит к значительному увеличению поджелудочной железы в размерах, формированию инфильтрата в брюшной полости. Уже к пятым суткам от начала заболевания инфильтрат можно не только пропальпировать, но и увидеть невооруженным глазом. В проекции поджелудочной железы появляется гиперестезия кожи.
Осложнения
Указанные патологические сдвиги в организме приводят к формированию полиорганной недостаточности на фоне тяжелого токсического гепатита, нефрита, кардита, дыхательных нарушений. Панкреонекроз может осложняться шоком, перитонитом, абсцессом брюшной полости, желудочно-кишечными кровотечениями.
Из местных осложнений часто встречаются абсцесс, киста или ложная киста поджелудочной железы, ферментная недостаточность, фиброз поджелудочной железы, флегмона забрюшинной клетчатки, язвы ЖКТ, тромбоз воротной и мезентериальных вен.
Диагностика
Осмотр пациента должен осуществляться совместно гастроэнтерологом, хирургом, реаниматологом. Наличие панкреонекроза предполагает крайнюю тяжесть состояния пациента, поэтому во всех случаях рекомендуется госпитализация в отделение интенсивной терапии. В отделении производится постоянное определение ферментов поджелудочной железы в крови и моче. Плохим прогностическим признаком является прогрессирующий рост уровня амилазы либо резкий скачок данного показателя.
При физикальном осмотре отмечается вздутие живота, на боковых поверхностях передней брюшной стенки и пояснице появляются синюшные пятна (проявление внутренних гематом, кровоизлияний в мягкие ткани). Кожные покровы землисто-бледные или желтушные, мраморные, холодные. Тахикардия, артериальная гипотония, учащенное поверхностное дыхание являются признаком тяжелой интоксикации. Диагноз подтверждается с помощью:
- Рентгенодиагностики. Обзорная рентгенография органов брюшной полости позволяет выявить косвенные признаки воспалительного процесса. Введение контрастного вещества может дать возможность визуализировать фистулы поджелудочной железы. Исследовать состояние выводящих протоков поджелудочной железы, выявить причину застоя панкреатического сока позволяет ретроградная холангиопанкреатография.
- УЗИ-диагностики. Ультрасонография поджелудочной железы и желчных путей указывает на наличие камней в желчевыводящих протоках, увеличение и изменение структуры железы, анэхогенные очаги некроза в полости живота.
- Томографической диагностики. Более детально визуализировать патологические изменения можно с помощью МРТ поджелудочной железы, МРПХГ, компьютерной томографии.
- Диагностической операции. В сложных случаях проводится диагностическая лапароскопия – наиболее точный способ визуализации и постановки диагноза, оценки состояния поджелудочной железы и окружающих тканей и органов.
Дифференциальный диагноз проводят с кишечной непроходимостью, острыми воспалительными заболеваниями аппендикса, желчного пузыря, желчной коликой, перфорацией полого органа, тромбозом мезентериальных сосудов, инфарктом миокарда, разрывом аневризмы брюшной аорты.

КТ ОБП. Панкреонекроз. Диффузный отек и нарушение структуры поджелудочной железы, отсутствие накопления контраста в ее паренхиме.
Лечение панкреонекроза
Консервативная терапия
Лечение панкреонекроза начинают с обеспечения полного покоя воспаленной поджелудочной железе. Исключаются физические нагрузки, энтеральное питание, может назначаться промывание желудка прохладными растворами. Основными направлениями лечения являются обезболивание, обезвреживание протеолитических ферментов, дезинтоксикационная терапия.
- Аналгезия. Адекватное обезболивание включает в себя введение анальгетиков (при необходимости – наркотических), спазмолитиков, рассечение капсулы поджелудочной железы, новокаиновые блокады. Уменьшение отека железы под влиянием диуретиков приводит к угасанию болевого синдрома (так как ведет к ослаблению натяжения панкреатической капсулы).
- Инфузионная терапия. Дезинтоксикация проводится большим количеством инфузионных растворов под контролем диуреза. В инфузионный раствор добавляют апротинин. Обязательно назначаются антигистаминные препараты.
- Антибиотикотерапия. С целью профилактики гнойных осложнений проводится антибактериальная терапия антибиотиками широкого спектра действия. Симптоматическое лечение включает в себя противошоковые мероприятия, восстановление функции других органов и систем.
Хирургическое лечение
Практически во всех случаях развития панкреонекроза требуется проведение хирургического лечения для восстановления оттока панкреатических соков, удаления некротических масс (некрэктомия поджелудочной железы). В первые пять суток от начала патологического процесса проводить оперативное вмешательство не рекомендуется, так как в эти сроки еще невозможно оценить уровень некроза, зато повышается риск вторичного инфицирования и послеоперационных осложнений.
На этапе гнойного воспаления в брюшной полости могут использоваться разнообразные методики (пункционные, лапароскопические, лапаротомные) восстановления оттока из протоков поджелудочной железы; устранения некротических масс, воспалительного и геморрагического экссудата; остановки внутрибрюшного кровотечения. Для улучшения состояния внутренних органов может потребоваться дренирование брюшной полости.
Прогноз и профилактика
Составление прогноза для пациентов с панкреонекрозом является очень сложной задачей, так как зависит от многих обстоятельств. Значительно ухудшается прогноз при наличии одного или нескольких из следующих факторов: возраст более пятидесяти пяти лет, лейкоцитоз более 16х109/л, гипергликемия, гипокальциемия, метаболический ацидоз, артериальная гипотензия, повышение уровня мочевины, ЛДГ и АСТ, значительные потери жидкости из кровеносного русла в ткани. Наличие семи из указанных критериев обеспечивает 100% летальность пациента. Профилактика панкреонекроза заключается в своевременном обращении за медицинской помощью, раннем начале лечения, в том числе и хирургического.
Источник
