Перекрут большого сальника код мкб 10
Представленная в разделе информация о лекарственных препаратах, методах диагностики и лечения предназначена для медицинских работников и не является инструкцией по применению.
K00-K14 Болезни полости рта, слюнных желез и челюстей
K20-K31 Болезни пищевода, желудка и двенадцатиперстной кишки
K35-K38 Болезни аппендикса (червеобразного отростка)
K40-K46 Грыжи
K50-K52 Неинфекционный энтерит и колит
K55-K64 Другие болезни кишечника
K65-K67 Болезни брюшины
K70-K77 Болезни печени
K80-K87 Болезни желчного пузыря, желчевыводящих путей и поджелудочной железы
K90-K93 Другие болезни органов пищеварения
K65 Перитонит
Исключено: перитонит:
- aсептический (T81.6)
- доброкaчественный пaроксизмaльный (E85.0)
- химический (T81.6)
- вызвaнный тaльком или другим инородным веществом (T81.6)
- неонaтaльный (P78.0-P78.1)
- тaзовый, у женщин (N73.3-N73.5)
- периодический семейный (E85.0)
- послеродовой (O85)
- возникший вследствие или в сочетании с:
- aборта, внемaточной или молярной беременности (O00-O07, O08.0)
- aппендицитa (K35.-)
- в сочетaнии с дивертикулярной болезнью кишечника (K57.-)
K65.0 Острый перитонит
Абсцесс:
- брюшно-тaзовый
- брыжеечный
- сaльникa
- брюшины
- ретроцекaльный
- ретроперитонеaльный
- поддиaфрaгмaльный
- подпеченочный
Перитонит (острый):
- рaзлитой
- тaзовый у мужчин
- поддиaфрaгмaльный
- гнойный
При необходимости идентифицировaть инфекционный aгент используют дополнительный код (B95-B97).
K65.8 Другие виды перитонита
Хронический пролиферaтивный перитонит
Брыжеечный:
- жировой некроз
- сaпонификaция (омыление)
Перитонит, вызванный:
- желчью
- мочой
K65.9 Перитонит неуточнённый
K66 Другие поражения брюшины
Исключено: aсцит (R18)
K66.0 Брюшинные спайки
Спайки:
- aбдоминaльные (стенки)
- диaфрaгмы
- кишечника
- тaзовые у мужчин
- брыжейки
- сaльникa
- желудка
Спaечные тяжи
Исключено: спайки (срaщения):
- тaзовые у женщин (N73.6)
- с непроходимостью кишечника (K56.5)
K66.1 Гемоперитонеум
Исключено: трaвмaтический гемоперитонеум (S36.8)
K66.8 Другие уточнённые поражения брюшины
K66.9 Поражение брюшины неуточнённое
K67* Поражения брюшины при инфекционных болезнях, классифицированных в других рубриках
K67.0* Хламидийный перитонит (А74.8
†)
K67.1* Гонококковый перитонит (А54.8
†)
K67.2* Сифилитический перитонит (А52.7
†)
K67.3* Туберкулезный перитонит (А18.3
†)
K67.8* Другие поражения брюшины при инфекционных болезнях, классифицированных в других рубриках
 Примечания. 1. Данная версия соответствует версии 2016 года ВОЗ (ICD-10 Version:2016), некоторые позиции которой могут отличаться от утверждённой Минздравом России версии МКБ-10.
Примечания. 1. Данная версия соответствует версии 2016 года ВОЗ (ICD-10 Version:2016), некоторые позиции которой могут отличаться от утверждённой Минздравом России версии МКБ-10.
2. Наш перевод на русский язык некоторых терминов может отличаться от перевода в утверждённой Минздравом России версии МКБ-10. Все замечания и уточнения по переводу, оформлению и др. принимаются с благодарностью по электронной почте info@gastroscan.ru .
3. Крестиком † помечены главные коды основной болезни, которые должны использоваться обязательно.
4. Звёздочкой помечены факультативные дополнительные коды, относящиеся к проявлению болезни в отдельном органе или области тела, представляющей собой самостоятельную клиническую проблему.
Назад в раздел
Источник
Ю.Ю. Соколов, С.В.
Стоногин, С.А. Коровин,
А.С.
Трубицын, А.В. Вилесов, М.Э. Шувалов
Кафедра
детской хирургии РМАПО
(заведующий
кафедрой – профессор Ю.Ю. Соколов)
Тушинская
детская городская больница
(главный
врач – профессор И.М. Османов)
Детская городская
больница святого Владимира
г. Москва
В настоящей работе
приведен опыт лечения 13
детей с редкой патологией органов брюшной полости – перекрутом
большого сальника. Из них первичный перекрут сальника был установлен
у 10 детей, вторичный перекрут – у 3 больных. Лапароскопическая
резекция сальника была выполнена в 12 наблюдениях, из них в 1 случае
операция была дополнена аппендэктомией. Лапароскопическая резекция
фрагмента большого сальника с кистой была выполнена 1 больной.
Конверсия с переходом на верхнюю срединную лапаротомию и резекция
всего большого сальника потребовалась у 1 больного с травмой живота.
Интра- и послеоперационных осложнений не было. При гистологическом
исследовании иссеченных фрагментов сальника были выявлены признаки
гангренозного оментита. При лапароскопии всегда удается установить
правильный диагноз и в большинстве наблюдений выполнить резекцию
измененного сальника. В ряде случаев вторичных перекрутов в ходе
лапароскопии можно также устранить этиологические факторы перекрута
сальника.
Перекрут
большого сальника – редкое полиэтиологическое заболевание,
являющееся одной из причин острых болей в животе у детей. Подобная
патология встречается у 0,01-0,32% больных, экстренно оперированных
на органах брюшной полости [1, 4]. Учитывая редкую частоту
встречаемости данного состояния, мы решили проанализировать
собственные клинические наблюдения детей с перекрутом большого
сальника.
Материалы
и методы.
С 2007 по 2011 годы на лечении в Тушинской детской городской больнице
и ДГКБ святого Владимира с перекрутом большого сальника находились на
лечении 13 детей. Возраст больных колебался от 1,5 до 13 лет и
составил в среднем 9+1,8
лет. Мальчиков было 9, девочек – 5.
В
экстренном порядке с подозрением на острый аппендицит в сроки от 5 до
72 часов от начала заболевания поступили 12 детей. При сборе
анамнеза у большей части детей не было выявлено каких-то
провоцирующих боли в животе факторов. Только 1 мальчик за трое суток
до поступления в стационар на тренировке по каратэ получил удар ногой
в живот. В плановом порядке с рецидивирующими болями в животе и
выявленной при ультразвуковом исследовании (УЗИ) кистой брюшной
полости поступил 1 ребенок.
В
клинической картине у экстренно поступивших больных преобладали
разной степени интенсивности боли в правой половине живота. В
большинстве наблюдений боли были постоянного характера, иногда
отмечался приступообразный характер болей. При поступлении
положительные симптомы раздражения брюшины в правой подвздошной
области были выявлены у 2 детей. Помимо болевого синдрома у 3 детей
наблюдались диспепсические расстройства: рвота, тошнота, жидкий стул.
Температура тела во всех случаях была нормальной. Уровень лейкоцитов
в крови колебался от 6.9 до 17,3х109/л
и составил в среднем 11,5х109/л+2,4.
Только
у 1 экстренно поступившего больного при УЗИ в нижних отделах брюшной
полости справа был обнаружен неоднородный по структуре инфильтрат с
нечеткими контурами. Во всех остальных наблюдениях при сонографии
патологических изменений в брюшной полости обнаружено не было.
В
экстренном порядке были оперированы 12 детей. Показанием к проведению
диагностической лапароскопии у них явилось сохранение абдоминального
болевого синдрома, появление в процессе наблюдения симптомов
раздражения брюшины, а также обнаружение при УЗИ инфильтрата в
брюшной полости. Лапароскопия в плановом порядке была выполнена 1
ребенку с кистой брюшной полости.
Результаты.
Для лапароскопии использовали 5-мм оптический троакар, который
вводили под пупком, два других 5-мм троакара устанавливали над лоном
и в левой подвздошной области. В ходе лапароскопии во всех
наблюдениях в малом тазу был обнаружен геморрагический выпот в
умеренном количестве. Перекрут фрагмента большого сальника на 7200
без каких-либо других патологических находок был выявлен у 10
больных. Перекрут всего большого сальника на 3600
с наличием гематомы в области круглой связки печени установлен у 1
больного с травмой живота. Перекрут сальника на 1800
с наличием толстостенной кисты диаметром до 7см имелся у 1 ребенка.
Острый флегмонозный аппендицит с вовлечением в воспалительный
инфильтрат перекрученной на 3600
пряди сальника был обнаружен в 1 случае.
Перекрученные
фрагменты сальника располагались в нижних отделах брюшной полости или
правом боком канале, имели продольные размеры от 3 до 7см, были
темно-багрового или черного цвета, при этом всегда отчетливо
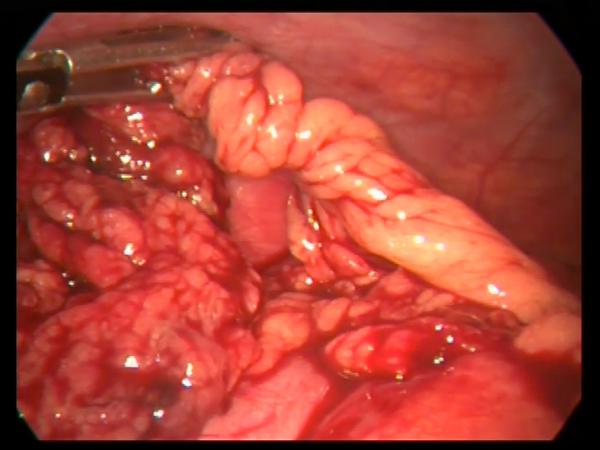
определялась граница перекрута сальника (рис. 1).

Рис.
1. При лапароскопии выявляется участок большого сальника,
перекрученного на 7200
Лапароскопическая
резекция перекрученного участка большого сальника с применением
монополярной коагуляции или петли Редера была выполнена в 12
наблюдениях, из них в 1 случае операция была дополнена
аппендэктомией. Лапароскопическая резекции фрагмента большого
сальника с кистой была выполнена у 1 больной (рис. 2). Для удаления
из брюшной полости резецированных препаратов производили замену
околопупочного 5-мм троакара на троакар большего диаметра.
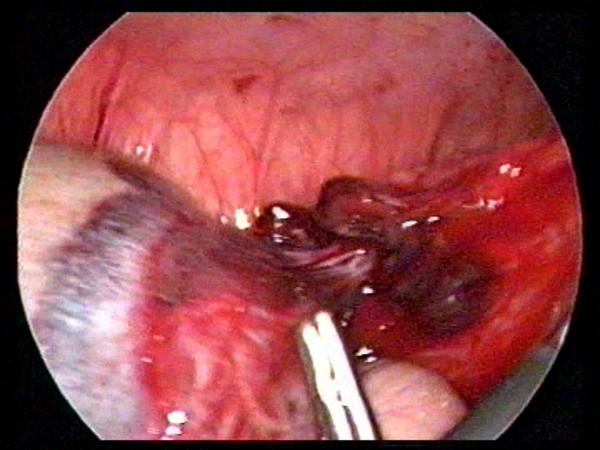
Рис.
2. При лапароскопии выявляется больших размеров киста сальника с
перекрутом на 1800
в области основания кисты
Конверсия
с переходом на верхнюю срединную лапаротомию и резекция всего
большого сальника потребовалась у больного с травмой живота и
большими размерами инфильтрированного тотально перекрученного
сальника.
Интра-
и послеоперационных осложнений не было. Сроки лечения в стационаре
варьировали от 5 до 15 суток и составили в среднем 7 дней. При
гистологическом исследовании иссеченных фрагментов сальника во всех
случаях были выявлены признаки нарушения кровообращения с развитием
гангренозного оментита.
Обсуждение.
Впервые перекрут большого сальника описал Oberst
в 1882 году. Различают первичные и вторичные перекруты сальника.
Первичный перекрут сальника чаще встречается у мальчиков и возникает
без каких-либо видимых причин. Клинические данные и операционные
находки при этом исключают первичные патологические изменения в самом
сальнике или в окружающих его органах [1].
Первичный
перекрут сальника у детей чаще встречается в возрасте 9–16 лет,
в младшей возрастной группе из-за малого количества жировой ткани в
сальнике данное заболевание отмечено крайне редко.
Вторичный
перекрут может возникать при наличии в сальнике кист, опухолей или
гематом; при вовлечении сальника в инфильтрат при аппендиците,
холецистите, воспалительных заболеваниях гениталий; при наличии спаек
в брюшной полости, а также при фиксации сальника к послеоперационным
рубцам, вокруг вентрикулоперитонеальных шунтов или в грыжевом мешке
[1].
Различают
также парциальный и тотальный перекрут сальника. Чаще встречается
частичный перекрут сальника в области свободного края.
К
предрасполагающим факторам перекрута сальника у детей относят
анатомические особенности сальника, особенно его правой половины,
заключающиеся в образовании отшнурованной подвижной концевой пряди в
виде лепестка, наличия добавочной сальниковой вены, преобладание
поперечного размера сальника над продольным, что приводит к
возникновению более частого перекрута правой половины свободного края
сальника [7, 8, 11]. Факторами, способствующими возникновению
перекрута сальника, являются усиленная перистальтика, нарушение
кровообращения застойного характера, резкое перемещение тела, быстрое
напряжение мышц при поднятии тяжестей [1, 3]. К фактором риска
возникновения перекрута сальника у детей относят ожирение, что
подтверждается увеличением количества наблюдений перекрута сальника
параллельно увеличению в последние годы детей с избыточной массой
тела [9, 11, 15].
Среди
описанных нами больных первичный перекрут сальника отмечен у 10
детей. Объективные причины перекрута у них установить не удалось, с
другой стороны, большинство из них имело избыточную массу тела.
Перекрут сальника в 3 случаях имел вторичный характер и возник
вследствие закрытой травмы живота, перекрута врожденной кисты
сальника и вовлечения сальника в инфильтрат при остром флегмонозном
аппендиците.
Диагностика
перекрута сальника очень трудна и нередко диагноз устанавливается во
время операции [5, 6, 11]. Некоторые авторы категорически отвергают
наличие специфичных для перекрута сальника симптомов, отличных от
симптомов острого аппендицита.
Чаще
всего перекрут сальника у детей необходимо дифференцировать с острым
аппендицитом или острой патологией органов малого таза у девочек [4,
8, 9].
При
перекруте сальника больные предъявляют жалобы на островознукшую боль
чаще в правой половине живота, тошноту, рвоту (однократную или
многократную), головокружение. Часто боль появляется обильного приёма
пищи, то есть после резкого повышения внутрибрюшного давления. Боль в
животе может быть без определённой локализации, разлитой, но может
носить и приступообразный характер.
Клинические
симптомы могут нарастать медленно, длительное время отсутствуют
признаки интоксикации, и большая часть больных (до 85%) поступает не
сразу, а через 1-4 суток от начала заболевания. Отмечается также
расхождение между выраженностью болевого синдрома и
удовлетворительным общим состоянием больных. По мнению ряда авторов,
это объясняется богатой васкуляризацией большого сальника,
устойчивостью жировой ткани к гипоксии, а также асептичностью
процесса в течение нескольких суток.
При
пальпации брюшной стенки выявляется болезненность в правой
подвздошной области, но отсутствует мышечная ригидность.
Перекрученный фрагмент сальника удается пропальпировать чрезвычайно
редко. Температура тела может быть нормальной или субфебрильной. В
общем анализе крови в начале заболевания нет изменений, при развитии
некроза сальника и перитонита выявляется лейкоцитоз.
УЗИ
обладает низкой чувствительностью и специфичностью при перекруте
сальника [6, 12]. Иногда в брюшной полости удается выявить отечные,
гиперэхогенные участки жировой ткани с нарушенным кровотоком, что
среди оперированных нами детей имело место в 1 случае. Наиболее
информативным методом диагностики перекрута сальника является
лапароскопия, которая носит не только диагностический, но и лечебный
характер [5, 14].
В
литературе указывалось на возможность консервативного лечения больных
с перекрутом сальника, но подобный подход может приводить к
формированию абсцессов, развитию сепсиса и возникновению спаек [6,
7, 13]. Поэтому общепризнанным стандартом лечения остается
хирургический метод. Резекция перекрученного сальника в пределах
здоровых тканей значительно уменьшает количество осложнений и
ускоряет реабилитацию детей [10]. Преимущества миниинвазивного
метода, которым является лапароскопия, неоднократно были описаны в
литературе и не вызывают сомнения [2, 9, 12, 14, 16].
У
всех описанных нами больных при лапароскопии удалось установить
правильный диагноз. В 12 из 13 случаях резекция перекрученного
сальника была завершена в миниинвазивном варианте. При вторичных
перекрутах одномоментно с резекцией сальника в 1 случае и была
выполнена лапароскопическая аппендэктомия, в другом наблюдении была
иссечена врожденная киста сальника.
Выводы
Частота
встречаемости перекрута большого сальника у детей крайне низка,
заболевание обычно протекает под маской острого аппендицита.Отсутствие у детей
специфических клинических симптомов и низкая информативность УЗИ
делает лапароскопию методом выбора в диагностике перекрута сальника.С активным
внедрением в клиническую практику лапароскопии в последние годы
отмечается увеличение выявляемости детей с перекрутом сальника.Лапароскопия
позволяет не только установить диагноз, но и выполнить резекцию
измененного сальника, а в случаях вторичных перекрутов устранить его
этиологические факторы.
Список
литературы
Деметрашвили З.М.,
Магалашвили Р.Д., Микаберидзе З.В.
с соавт.//
Хирургия – 2005. – №12. – C.
57.Дронов А.Ф.,
Поддубный И.В., Смирнов А.Н. с соавт.//Эндоскопическая хирургия –
2003. – №2. – С.17-20.Кургузов
О.П.//Хирургия – 2005. – №7. – C.
46-48.Поддубный И.В.,
Трунов В.О.//Детская хирургия – 2002. – №5. – С.42-43.Телешов Н.В.,
Григорьева М.В., Леонтьев А.Ф. //Детская хирургия – 2008. –
№1. – C.
54-55.Abadir
J.S., Cohen A.J., Wilson S.E.//Am
Surg –
2004 – Vol. 70. -N10. – P. 854-857.Albuz
O., Ersoz N.//
Am J Emerg Med; 2010; Vol.
28.
–
N115.
– P. 5-7Cervellione
R.M.//Pediatr
Surg Int –
2002. – Vol. 18(2-3). P. 184-6.Chan
KW//J
Laparoendosc Adv Surg Tech A
– 2007. – Vol.17. – N6. – P. 821-824.Itinteang
T., van Gelderen W.F., Irwin R.J.//ANZ
J Surg – 2004- Vol. 74.
– N8. – P. 702-703.Mavridis
G//Pediatr
Surg Int –
2007 – Vol. 23. – N9. –P. 879-82.Nubi
A., McBride W., Stringel G.//J Pediatr Surg – 2009
– N44. – P. 953-956Perello
M.J., Albasini J.L., Aledo S.V. et al//Gastroenterol
Hepatol -2002- Vol. 25. –
N8. – P. 493-496.Sanchez
J., Rosado R., Ramirez D.
et al//Surg
Laparosc Endosc Percutan Tech – 2002- Vol.12.
– N6. – P. 443-445.Theriot
J.A., Sayat J., Franko
S. et al.//Pediatrics – 2003 – Vol. 112. – N6. –
P.460-462.Valioulis
I., Tzallas D., Kallintzis N.//Eur J Pediatr Surg –
2003 – Vol. 13. – N5. – P.341-343.
Сведения об авторах
Соколов Ю.Ю. –
доктор медицинских наук, профессор, заведующий кафедрой детской
хирургии РМАПО, sokolov@permlink.ru
123480 Москва, Героев Панфиловцев 28, Тушинская детская городская
больница, отделение экстренной хирургииСтоногин С.В. –
кандидат медицинских наук, врач-хирург инфекционного корпуса
Тушинской детской городской больницы г. Москвы, svas70@mail.ru
143406 Красногорск, Железнодорожная 28А 24Коровин С.А. –
кандидат медицинских наук, доцент кафедры детской хирургии РМАПО
Трубицын А.С. –
руководитель центра эндоскопической абдоминальной хирургии ДГКБ
святого Владимира г. МосквыВилесов А.В. –
врач-хирург центра эндоскопической абдоминальной хирургии ДГКБ
святого Владимира г. МосквыШувалов М.Э. –
врач-хирург центра эндоскопической абдоминальной хирургии ДГКБ
святого Владимира г. Москвы
Источник
Время от начала заболевания до поступления в клинику составляло от 3 часов до 2 недель : до 12 часов с начала заболевания поступило 4 (12,5%) пациента, с 12 до 24 часов с начала заболевания – 4 (12,5%), до 2 суток – 7 (21,88%) пациентов, до 4 суток – 14 (43,75%), до 2 недель – 3 (9,37%).
У 1 пациентки нельзя достоверно указать, через сколько обратилась за помощью по поводу данного заболевания, так как первично была диагностирована левосторонняя почечная колика с клиническими и лабораторными данными подтверждения данной патологии, и лишь через несколько дней была переведена в хирургический стационар для оказания оперативной помощи.
22 (68,75%) пациента поступили путем самообращения, 7 (21,88%) пациентов были доставлены бригадой скорой медицинской помощи, 3 (9,37%) пациентов были направлены из поликлиники.
Также варьировало время от поступления в стационар до операции — от 2 до 48 часов (в среднем 7,9 ч). В первые 6 часов после обращения был прооперирован 21 (65,63%) пациент, в первые 12 часов после обращения – 4 (12,5%), в течение суток после обращения – 6 (18,75%), более суток после обращения – 1 (31,25%).
Индекс массы тела больных колебался от 20,2 до 37,46 кг/м2 . Средний ИМТ исследуемых: женщины – 25,14 кг/м2, мужчины – 26,76 кг/м2. Данные свидетельствуют в пользу того, что избыточная масса тела является одним из этиологических факторов возникновения перекрута и некроза жировых подвесков. Избыточный вес (ИМТ 25,1 – 27,0) был зарегистрирован у 5 (15,6%) пациентов. У 10 (31,25%) пациентов имело место ожирение различной степени, в том числе у 6 (18,75%) – I ст., у 3 (9,4%) – II ст., у 1 (3,1%) – III ст. (табл.2)
Таблица 2. Таблица измеряемой массы тела пациентов.
Индекс массы тела | Мужчины, N человек | % | Женщины, N человек | % | |
Нормальный вес (20,1 – 25,0 кг/м2) | 7 | 58,3 | 10 | 50 | |
Лишний вес (25,1 – 27,0 кг/м2) | 1 | 8,3 | 4 | 20 | |
Ожирение I ст. (27,1 – 30,0 кг/м2) | 2 | 16,6 | 4 | 20 | |
Ожирение II ст. (30,1 – 35,0 кг/м2) | 2 | 16,6 | 1 | 5 | |
Ожирение III ст. (более 35,1 кг/м2) | 1 | 5 | |||
В ходе оперативных вмешательств у большинства пациентов было выявлено выраженное ожирение внутренних органов. Достоверно нельзя оценить ИМТ у одной пациентки, так как сопутствующий диагноз – беременность 15 недель.
Диагностика в стационаре на дооперационном этапе основывалась на жалобах больных, данных анамнеза, физикального и инструментального методов обследования. Клинические проявления перекрута и некроза отростков были скудны и неспецифичны, что приводило к постановке ошибочного предварительного диагноза на дооперационном этапе у большинства больных. Больные предъявляли жалобы на внезапно возникающие боли в различных отделах живота, тошноту, иногда рвоту. Данные о характере клинических признаков представлены в таблице 3.
Таблица 3. Клинические проявления у больных с перекрутом и некрозом сальниковых отростков.
Клинические проявления | Количество случаев, абс. | % |
Боли в животе | ||
Верхние отделы живота | 2 | 6,25 |
Правое подреберье | 2 | 6,25 |
Правый боковой канал (отделы живота) | 2 | 6,25 |
Околопупочная область | 3 | 6,25 |
Правая подвздошная область | 7 | 21,9 |
Левая подвздошная область | 15 | 46,9 |
Левая мезогастральная область (отделы живота) | 2 | 6,25 |
Нижние отделы живота | 7 | 21,9 |
Тошнота | 10 | 31,3 |
Жидкий стул | 1 | 3,13 |
Задержка стула | 1 | 3,13 |
Повышение температуры | 1 | 3,13 |
Рвота | 1 | 3,13 |
Все случаи (100%) сопровождал болевой синдром. Ведущими симптомами были внезапные боли в левой подвздошной у 15 (46,9%), в правой подвздошной области у 7 (21,9%) пациентов или в нижних отделах живота без иррадиации – 7 (21,9%)). Тошноты и рвоты у большинства больных – 21 (65,6%) – не отмечалось. Повышение температуры тела имело место у 1 (3,13%) больного. В 1 случае также наблюдался лейкоцитоз – 13*109/л.
Нехарактерные жалобы по локализации болей были у 4 пациентов (12,5%), что заставляло задуматься о другой патологии и мешало в постановке правильного диагноза. С учетом данных интраоперационной лапараскопической картины возникновение жалоб можно связать с развитием инфильтрата вокруг некротизированного отростка, а в одном случае с наличием сопутствующей беременности. Пример: У одной пациентки была первично диагностирована левосторонняя почечная колика (боли в поясничной области справа, в пахово-подздошной области с иррадиацией в прямую кишку и ягодичную область, рези при мочеиспускании и поллакиурия, положительный симптом поколачивания слева), а затем возникли боли в левой половине живота, тошнота, болезненность при пальпации левой мезогастрально-подвздошной области. По вышеизложеннй клинической картине был поставлен предварительный диагноз «Сигмоидит/некроз жирового подвеска/дивертикулит?»
У всех пациентов отмечалась болезненность при пальпации живота, чаще локальная. Локальное напряжение мышц передней брюшной стенки обнаружено у 5 (15,63%) больных. В 27 (84,37%) наблюдениях болезненность при пальпации обнаруживалась в нижних отделах живота, из них в 18 (56,25%) максимальная болезненность выявлена в левой подвздошной области, в 9 (28,13%) — в правой подвздошной области. Области, в которых выявлена максимальная болезненность при пальпации живота, представлены в табл.4.
Таблица 4. Локализация болей при проведении пальпации:
Локализация болей | Количество случаев, абс. | % |
Эпигастральная область | 1 | 3,13 |
Правое подреберье | 2 | 6,25 |
Левое подреберье | 1 | 3,13 |
Правый боковой канал (мезогастр.обл.) | 3 | 9,38 |
Левый боковой канал(мезогастр.обл.) | 2 | 6,25 |
Околопупочная область | 2 | 6,25 |
Правая подвздошная область | 9 | 28,13 |
Левая подвздошная область | 18 | 56,25 |
Симптом Орнера | 1 | 3,57 |
«+» Перитонеальные симптомы | 5 | 15,63 |
У 11 (34,37%) больных с перекрутом жировых структур до операции был установлен предварительный диагноз: «Острый аппендицит(/пельвиоперитонит)», у 7 (21,88%) больных был поставлен предварительный диагноз «Сигмоидит», 7 пациентам был выставлен предварительный диагноз «Сигмоидит/некроз ж.п./дивертикулит/кишечная колика» . Только у 4 (12,5%) пациентов до операции был выставлен диагноз: «Некроз/перекрут жирового подвеска». У 1 (3,13%) пациента в предоперационном эпикризе фигурировал диагноз «Опухоль левой половины ободочной кишки/некроз ж.п.», у другого был заподозрен острый холецистит.
Все больные с данной патологией были оперированы. Заболевание сальниковых отростков толстой кишки обнаружено у 29 (90,6%) больных, пряди большого сальника у 4 (12,1%).
31 (93,9%) пациентам предпринято лапароскопическое вмешательство. У 2 (6,1%) была предпринята лапаратомия в связи с некрозом обширной пряди большого сальника и явлениями перитонита, а также поздним обращением (14 суток) у одного пациента и выраженными перитонеальными симптомами у другого (по данным оперативного вмешательства был выявлен распространенный перитонит). В 1 случае при лапараскопическом пособии диагностировано осложнение – гнойный оментит.
Длительность лапараскопического оперативного вмешательства в среднем составила 30-50 минут.
Точный диагноз у всех пациентов был установлен во время лапароскопической ревизии. При проведении хирургического вмешательства перекрут и некроз жировых подвесок толстой кишки выявлен у 23 (69,6%) больных, перекрут и некроз пряди большого сальника у 4 (12,1%)(табл.5). В ходе оперативного пособия было также выявлено, что в 2 (6,1%) случаях жировой подвесок был на стенке купола слепой кишки, в 1 (3,13%) случае подвесок находился на верхушке червеобразного отростка, в 1 – на восходящем отделе ободочной кишки, у одного пациента участок жировой ткани париетальной брюшины располагался на передней брюшной стенке. В одном случае интраоперационно была диагностирована долихосигма.
Таблица 5. Локализация некротизированных отростков по данным лапароскопического вмешательства
Локализация | Число случаев, абс. | % |
Сигмовидная кишка (в т.ч. фиксированный к париетальной брюшине) | 22 (5) | 66,6% |
Прядь большого сальника | 4 | 12,1% |
Стенка купола слепой кишки | 2 | 6,1% |
Верхушка червеобразного отростка | 1 | 3,3% |
Восходящий отдел ободочной кишки | 1 | 3,3% |
Долихосигма | 1 | 3,3% |
Участок жировой ткани париетальной брюшины на передней брюшной стенке | 1 | 3,3% |
Фиксированный к передней брюшной стенке в правой мезогастральной области | 1 | 3,3% |
В большинстве наблюдений измененная прядь локализовалась в левой мезогастральной и левой подвздошной областях – у 23 (69,6%) больных; меньше – в правой мезогастральной и подвздошно областях – у 5 (15,1%). Перекрут ножки жирового отростка встречался в 7 случаях (21,2%)
Применялись различные способы лапароскопического удаления: отсечение жировых структур с использованием диссектора или ножниц в режиме монополярной коагуляции выполнено у 29 (87,9%), эндоскопическая резекция – у 4 (12,1%)(лигирование основания отростка и его отсечение ножницами).
Источник
