Показатель афп при синдроме дауна

Синдром Дауна впервые был описан известным британским врачом Джоном Лэнгдоном Дауном, который начал свою исследовательскую работу в 1882 году, а в 1886 году публично опубликовал ее результаты.
Это одна из тех патологий, о которой имеет представление каждый человек. Эта болезнь особенно волнует будущих мам, которые с опаской ожидают первого скрининга. По данным последних десятилетий, данная патология встречается у каждого 700 родившегося малыша.
Статистика нескольких последних лет показывает другую цифру – 1 рожденный ребенок с патологией на 1100 новорожденных, что стало возможно благодаря высокоточной пренатальной диагностике и раннему прерыванию такой беременности.
Около 80% детей с этой патологией рождаются у женщин моложе 35 лет – несмотря на относительно малый риск развития у плода этой хромосомной патологии, в данной возрастной группе наблюдается пик рождаемости. Ежегодно во всем мире прибавляется около 5000 новорожденных малышей с синдромом Дауна.
Синдромом Дауна одинаково страдают и девочки и мальчики, заболевание не имеет этнического распространения и встречается повсеместно.
В 2006 году, 21 марта был введен Международный день людей с синдромом Дауна. Этот день проводится для того, чтобы повысить информированность общества в вопросах данной нередкой патологии и улучшить качество жизни больных людей. Число 21 было выбрано вследствие причины заболевания – трисомии по 21 хромосоме, а месяц март олицетворяет трисомию, поскольку является третьим месяцем в году.
Причины развития синдрома Дауна
Причины возникновения синдрома Дауна кроются во внутриутробном формировании хромосомной патологии плода, характеризующейся образованием дополнительных копий генетически заложенного материала 21-й хромосомы, либо всей хромосомы (трисомия), либо участков хромосомы (к примеру, из-за транслокации). Нормальный кариотип здорового человека состоит из 46 хромосом, а при синдроме Дауна кариотип сформирован 47 хромосомами.
Причины появления синдрома Дауна некоим образом не связаны с условиями окружающей среды, поведением родителей, приемом каких-либо препаратов и прочими негативными явлениями. Это случайные хромосомные события, которые, к сожалению, невозможно предотвратить либо изменить в дальнейшем.
Факторы риска развития синдрома Дауна
Возраст будущей мамы влияет на риск развития синдрома Дауна у ребенка:
- в возрастном промежутке от 20 до 24 лет вероятность формирования данной патологии составляет 1 к 1562;
- в возрасте 25-35 лет такой риск составляет уже 1 к 1000;
- в возрасте 35-39 лет риск возрастает до 1 к 214;
- в возрасте старше 45 лет риск увеличивается до 1 к 19.
Что касается возраста будущего папы, то научно доказан риск рождения детей с данным синдромом у мужчин старше 42 лет.
Существует компьютерная программа «PRISCA», которая учитывает данные УЗИ, физикальных гинекологический исследований и прочие факторы и производит расчет риска врожденной патологии плода. Для расчета риска синдрома Дауна, синдрома Эдвардса, риска развития пороков центральной-нервной системы (дефект нервной трубки) учитывается:
- Возраст матери
- Курение
- Срок беременности
- Этническая принадлежность
- Вес тела
- Количество плодов
- Заболевание сахарным диабетом
- Наличие ЭКО
Возможна ли передача синдрома Дауна по наследству?
Трисомия по 21 хромосоме (а это примерно 90% случаев заболевания) не наследуется и наследственно не передается; то же самое касается мозаичной формы патологии. Транслокационная форма заболевания может являться наследственно обусловленной, если у кого-либо из родителей имелась сбалансированная хромосомная перестройка (это значит, что часть хромосомы меняется местами с частью какой-то другой хромосомы, не приводя к патологическим процессам). При передаче такой хромосомы последующему поколению возникает избыток генов 21 хромосомы, приводящий к заболеванию.
Стоит отметить, что дети, рожденные от матерей, страдающих синдромом Дауна, в 30-50% случаев рождаются с таким же синдромом.
Как узнать о синдроме Дауна во время беременности?
Поскольку причины синдрома Дауна у плода являются генетически обусловленными, данную патологию ребенка можно распознать еще в утробе матери. Если подозревается синдром Дауна признаки при беременности определяются уже в первом триместре.
Диагностика синдрома Дауна в первом триместре – это комбинированный скрининг-анализ, определяющий риск развития этой патологии у плода. Исследование проводится строго в период от 11 до 13 недель и 6 дней беременности.
- Определение уровня β-субъединицы хорионического гонадотропина (гормона беременности ХГЧ) в венозной крови матери. При данной хромосомной патологии плода будет определяться повышенный уровень β-субъединицы ХГ более 2 МоМ;
- Определение уровня РАРР-А — протеина-А плазмы крови беременной, ассоциированного с беременностью. Высокий риск синдрома сопряжен с показателем РАРР-А менее 0,5 МоМ;
- Определение толщины воротникового пространства при помощи УЗИ плода. При синдроме Дауна этот показатель превышает 3 мм.
При сочетании трех описанных показателей вероятность синдрома Дайна у плода составляет 86%, т.е. диагностика является достаточно точной и показательной. Для принятия решения о сохранении беременности либо ее прерывании женщине, у которой обнаружены признаки синдрома Дауна у плода, предлагается произвести трансцервикальную амниоскопию.
При данном исследовании через шейку матки производится забор ворсин хориона, которые отправляются на генетическое исследование, по результатам которого уже со стопроцентной достоверностью можно подтвердить либо опровергнуть данный диагноз. Исследование не относится к группе обязательных, решение о его проведении принимают родители. Поскольку оно сопряжено с определенным риском для дальнейшего течения беременности, многие отказываются от подобной диагностики.
Диагностика синдрома Дауна во втором триместре — это также комбинированный скрининг, который проводят между 16 и 18 неделями.
- Определение уровня ХГЧ в крови беременной – при синдроме Дауна показатель выше 2 МоМ;
- Определение уровня а-фетопротеина в крови беременной (АФП) – при синдроме Дауна показатель менее 0,5 МоМ;
- Определение свободного эстриола в крови – показатель менее 0,5 МоМ характерен для синдрома Дауна;
- Определение ингибина А в крови женщины – показатель более 2 МоМ характерен для синдрома Дауна;
- УЗИ плода. Если имеется синдром Дауна признаки по УЗИ будут следующие:
- меньшие размеры плода относительно нормы для срока 16-18 недель;
- укорочение либо отсутствие носовой кости у плода;
- уменьшение размеров верхней челюсти;
- укорочение плечевых и бедренных костей у плода;
- увеличение размера мочевого пузыря;
- одна артерия в пуповине вместо двух;
- маловодие либо отсутствие околоплодных вод;
- учащенное сердцебиение у плода.
При сочетании всех признаков женщине предлагается инвазивная диагностика для проведения генетического исследования:
- трансабдоминальная аспирация ворсин плаценты;
- трансабдоминальный кордоцентез с пункцией сосудов пуповины.
Отобранный материал исследуется в генетической лаборатории и позволяет точно определить наличие или отсутствие данной патологии у плода.
Британскими учеными в 2012 году был разработан новый высокоточный тест на наличие синдрома Дауна у плода, результат которого оценивается в 99%. Он заключается в исследовании крови беременных и подходит абсолютно для всех женщин. Однако пока он не введен в мировую практику.
Как решается вопрос о прерывании беременности при определении высокого риска синдрома Дауна у плода?
Когда рождаются дети с синдромом Дауна, причины произошедшего генетического сбоя действительно невозможно установить. Многие родители воспринимают это, как испытание, и считают себя наделенными особой функцией воспитания и развития такого ребенка. Но перед каждой беременной с высоким риском этой патологии встает вопрос о решении судьбы своей беременности. Врач не имеет право настаивать на прерывании, но он обязан уточнить этот вопрос и предупредить о всех вероятных последствиях. Даже при обнаружении патологий, несовместимых с жизнью, никто не имеет права склонять женщину к решению сделать аборт (см. последствия), а уж тем более заставлять это делать.
Таким образом, судьба беременности с патологией плода решается только родителями. Родители вправе повторить диагностику в другой лаборатории и клинике, проконсультироваться у нескольких генетиков и других специалистов.
Признаки синдрома Дауна у новорожденного
Признаки синдрома Дауна у новорожденных определяются сразу после рождения:
Когда рождаются дети с синдромом Дауна внешние признаки, перечисленные выше, будут определяться практически все. Диагноз подтверждается после сдачи генетического анализа на кариотип.
Может ли ребенок с синдромом Дауна вырасти умственно и физически полноценным человеком?
Этот вопрос обязательно встает и перед теми родителями, которые еще принимают решение, прервать или сохранить беременность, и перед теми, кто уже носит на руках драгоценный кулечек с новорожденным малышом.
Последствия от формирования дополнительной копии хромосомы сильно различаются и зависят от количества излишнего генетического материала, от генетического окружения, а иногда и от чистой случайности. Огромное значение имеет индивидуальная программа развития такого ребенка и, конечно же, сопутствующие патологии, которых у таких деток наблюдается немало.
Конечно же, это не глубокие инвалиды, а дети, способные обучаться, развиваться и становиться адаптированными личностями в современной социальной среде. В тоже время важно понимать, что каждый ребенок с синдромом Дауна будет иметь разной степени выраженности отставание в умственном, речевом, физическом развитии. Ставить их на одну линию со здоровыми детьми некорректно, да и не нужно, но и считать «ненормальными людьми» также нельзя.
Особый фенотип делает эту патологию узнаваемой. Действительно, скрыть от посторонних глаз такую особенность своего ребенка не получится. Но лучше с первого вдоха принять своего малыша таким, каким он является, гордиться им и не прятать от людей. Да, эти дети особенные, но далеко не безнадежные. Мамы детей, страдающих гораздо более серьезными патологиями, отдали бы все за возможность поменяться местами с мамами даунят, лишь бы ребенок мог жить и улыбаться.
Источник
Статья подготовлена специалистом исключительно в ознакомительных целях. Мы настоятельно призываем вас не заниматься самолечением. При появлении первых симптомов – обращайтесь к врачу.
Высокий риск синдрома Дауна?

Синдром Дауна не является болезнью, это патология которую невозможно предотвратить и вылечить. У плода с синдромом Дауна в 21-й паре хромосом имеется третья дополнительная хромосома, в итоге их количество составляет не 46, а 47. Синдром Дауна наблюдается у одного из 600-1000 новорожденных от женщин в возрасте после 35. Причина, по которой это происходит, до конца не выяснена. Врач из Англии Джон Лэнгдон Даун первым описал этот синдром в 1866 году, а в 1959 году французский профессор Лежен доказал, что это связано с генетическими изменениями.
Известно, что половину хромосом дети получают от матери, а половину – от отца. Поскольку нет ни одного эффективного метода лечения синдрома Дауна, болезнь считается неизлечимой, можно принять меры и при желании родить ребенка здоровым, обратиться в медико-генетическую консультацию, где на основании хромосомного анализа родителей будет определено, родится ребенок здоровым или с синдромом Дауна.
В последнее время такие дети рождаются чаще, связывают это с поздним замужеством, с планированием беременности в возрасте 40 лет. Также считается, что если бабушка родила свою дочь после 35, то внуки могут родиться с синдромом Дауна. Хотя дородовая диагностика – сложный процесс обследования, её проведение очень необходимо для того, чтобы была возможность прервать беременность.
Что же являет собой синдром Дауна. Обычно он может сопровождаться задержкой моторного развития. Такие дети имеют врожденные пороки сердца, патологию развития органов желудочно-кишечного тракта. 8% больных с синдромом Дауна болеют лейкемией. Медикаментозное лечение может стимулировать психическую деятельность, нормализовать гормональный дисбаланс. С помощью физиотерапевтических процедур, массажа, лечебной гимнастики можно помочь ребенку приобрести навыки необходимые для самообслуживания. Синдром Дауна связан с генетическим нарушением, но не всегда это приводит к нарушению физического и умственного развития ребенка. Такие дети, а в будущем взрослые люди могут участвовать во всех сферах жизни, некоторые из них становятся актерами, спортсменами и могут заниматься общественными делами. Как будет развиваться человек с данным диагнозом зависит во многом от того окружения в котором он растет. Хорошие условия, любовь и забота способствуют полноценному развитию.
Таблица риска синдрома Дауна, по возрастам
Вероятность синдрома Дауна зависит от возраста матери, но его можно выявить генетическим тестом на ранних стадиях беременности, а в некоторых случаях ультразвуком. Вероятность наличия у ребенка синдрома Дауна при рождении ниже, чем на более ранних стадиях беременности, т.к. некоторые плоды с синдромом Дауна не выживают.
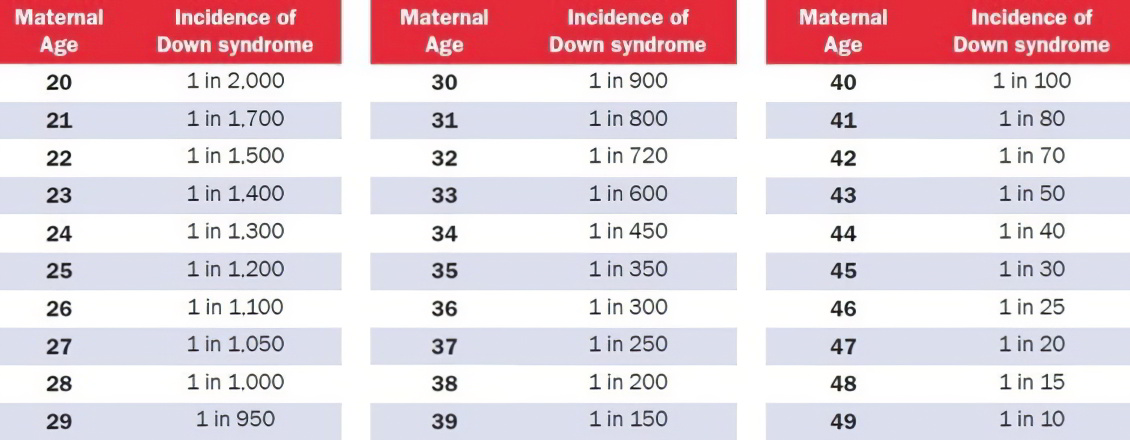
Какой риск считается низким, а какой – высоким?
В Израиле риск синдрома Дауна считается высоким, если он выше, чем 1:380 (0.26%). Всем, кто находится в этой группе риска нужно пройти проверку околоплодных вод. Этот риск приравнивается к риску у тех женщин, которые забеременели в возрасте 35 лет и старше.
Риск ниже, чем 1:380 считается низким.
Но надо учитывать, что эти границы могут быть плавающими! Так, например, в Англии, высоким уровнем риском считается риск выше 1:200 (0.5%). Это происходит по той причине, что одни женщины считают риск 1 к 1000 – высоким, а другие 1 к 100 – низким, так как при таком риске у них шанс на рождение здорового ребенка равен 99%.
Факторы риска синдрома Дауна, Эдвардса, Патау
Основными факторами риска являются возраст (особо значимо для синдрома Дауна), а также воздействие радиации, некоторых тяжелых металлов. Следует учитывать, что даже без факторов риска плод может иметь патологию.
Как видно из графика, зависимость величины риска от возраста наиболее значима для синдрома Дауна, и менее значима для двух других трисомий:
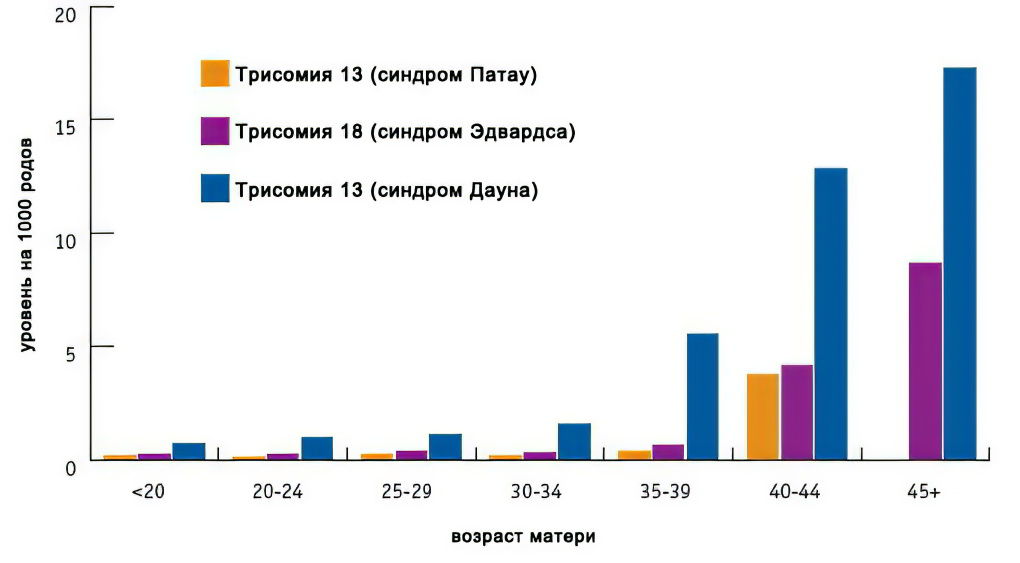
Скрининг риска синдрома Дауна
На сегодняшний день всем беременным, кроме полагающихся анализов рекомендуется проходить скрининговый тест для выявления степени риска синдрома Дауна по рождению ребенка и врожденным порокам плода. Наиболее продуктивное обследование бывает на 11 неделе + 1 день или на 13 неделе + 6 дней при копчико-теменном размере эмбриона от 45 мм до 84 мм. Беременная женщина может пройти обследование, и использовать для этого специфическое УЗИ.
Более точный диагноз ставится при помощи биопсии ворсин хориона и исследования амниотической жидкости, которая забирается с помощью специальной иглы непосредственно из плодного пузыря. Но каждая женщина должна знать, что такие методы сопряжены с риском осложнений беременности таких как выкидыш, инфицирования плода, развития тугоухости у ребенка и многое другое.
Полный комбинированный скрининг I – II триместра беременности позволяет выявить врожденные пороки у плода. Что же включает данный тест? Во-первых, необходимо ультразвуковое исследование в 10-13 недель беременности. Расчет риска производится по определению наличия носовой кости, по ширине шейной складки плода, где скапливается подкожная жидкость в первом триместре беременности.
Во вторах берется анализ крови на хорионический гонадотропин в 10-13 недель и на Альфа-фетопротеин в 16-18 недель. Данные комбинированного скрининга обрабатываются по специальной компьютерной программе. Учеными предложена новая методика скрининга – объединение оценки результатов, полученных в ходе исследований в первом и во втором триместрах. Это позволяет обеспечить единую оценку риска возникновения синдрома Дауна при беременности.
Для первого триместра используются результаты определения РАРР-А и измерения толщины воротникового пространства, а для второго триместра – используются сочетания АФП, неконъюгированного эстриола, ХГ и ингибина-А. Применение интегральной оценки для скринингового обследования позволяет после инвазивных вмешательств снижать частоту прерывания беременности для плодов с нормальным кариотипом по результатам цитогенетической диагностики.
Интегральное и биохимическое тестирование для скрининга синдрома Дауна позволяет дополнительно выявлять больше случаев хромосомных аномалий. Это способствует предотвращению нежелательных прерываний беременности, возникающих в результате амниоцентеза или биопсии ворсин хорион.
Автор статьи: Мочалов Павел Александрович | д. м. н. терапевт
Образование:
Московский медицинский институт им. И. М. Сеченова, специальность – “Лечебное дело” в 1991 году, в 1993 году “Профессиональные болезни”, в 1996 году “Терапия”.
Наши авторы
Источник
Наверное, каждая женщина – беременная и не только, слышала о ХГЧ.
Некоторые, особенно страстно желающие стать мамой, бегут сдавать анализ на ХГЧ чуть ли не при первых кажущихся признаках беременности, а другие преспокойно наслаждаются жизнью и ждут назначений врача.
Действительно, показатель ХГЧ может много сказать о вашей беременности, да что тут говорить, именно благодаря ХГЧ вы о ней и узнаете, когда делаете самый обычный тест на беременность.
Что такое ХГЧ – расшифровка
ХГЧ – это гормон, вырабатываемый хорионом зародыша сразу после прикрепления плодного яйца к стенке матки.
Поэтому гормон этот и называется Хорионическим гонадотропином человека. Хорион – это такая группа клеток зародыша, которая затем трансформируется в плаценту плода.
То есть буквально на 5-7 день после оплодотворения (зачатия), когда происходит имплантация плодного яйца в матку, эмбрион дает знать вашему организму о том, что вы беременны.
И сразу начинается перестройка всей гормональной системы: ХГЧ дает сигнал желтому телу вырабатывать большое количество прогестерона, гормона, поддерживающего беременность и не позволяющего начаться менструации.
Под действием ХГЧ при беременности желтое тело не погибает через 2 недели, как это положено в обычном менструальном цикле, а продолжает свою работу до 12 недель, пока его роль не возьмет на себя плацента.
В этот период желтое тело вырабатывает настолько большое количество прогестерона и других гормонов, что это дает женскому телу невероятные способности. А именно, принять и выносить внутри себя нового человека, а не отторгнуть как чужеродное тело, противостоять стрессу, каким является беременность.
Итак, ХГЧ появляется в крови сразу после имплантации плодного яйца в матку, то есть на 7-8 день после зачатия, и его концентрация удваивается каждые два дня, достигая своего пика на 7-11 неделе беременности.
Именно поэтому узнать о наступившей беременности по анализу крови можно еще до задержки менструации.
Спустя несколько дней после имплантации, ближе ко дню задержки, ХГЧ появляется уже в моче женщины, и его может обнаружить аптечный тест на беременность.
Но ХГЧ нам нужен не только для того, чтобы раньше всех узнать о наступлении интересного положения.
ХГЧ по неделям беременности (норма)
Как уже было сказано ранее, уровень ХГЧ в крови беременной женщины удваивается каждые 2 дня на первых неделях. Именно благодаря этому принципу можно судить о том, правильно ли развивается беременность.
Через 1 неделю после зачатия ХГЧ только на пару единиц отличается от небеременного, и еще ничего невозможно по нему сказать.Исходя из этой таблицы получается, что концентрация ХГЧ начинает расти через 1 неделю после предполагаемого зачатия, но это еще не значит, что в это время уже можно сдавать анализ.
Обратите внимание, что в этой таблице указансрок от зачатия, то есть реальный срок беременности, а не акушерский.Благодаря этому знанию были установлены нормы ХГЧ при беременности, по которым можно даже определить ее срок.
Так, нормы ХГЧ начинаются с 25 мМЕ/мл. При этом врачи при оценке результатов анализов на очень раннем сроке придерживаются следующего правила:
при ХГЧ до 5 мМЕ/мл – беременности нет, при ХГЧ от 5 до 25 мМЕ/мл – беременность под сомнением. И только при ХГЧ выше 25 мМЕ/мл могут поставить срок 1-2 недели от зачатия (или 3-4 акушерские недели).
Кроме того, в отдельно взятой лаборатории единицы измерения ХГЧ могут отличаться, поэтому ориентироваться нужно именно на нормы конкретной лаборатории.
Как видно, анализ крови на ХГЧ может показать наличие и срок беременности еще до УЗИ. А если делать данный анализ в динамике, станет видно, что беременность развивается хорошо.
Низкий ХГЧ
В то же время, на раннем сроке беременности по замедлению роста ХГЧ или его низкому показателю можно судить о:
замершей беременности
внематочной беременности
угрозе прерывания беременности
ХГЧ при замершей беременности или при угрозе прерывания перестает расти или начинает резко снижаться, хотя до этого его рост был нормальным.
При угрозе прерывания беременности ХГЧ снижается до 50 процентов, а при замершей – почти перестает вырабатываться.
Только по уровню ХГЧ нельзя своевременно поставить правильный диагноз, поэтому как только ХГЧ перестает расти или снижается врач назначает УЗИ.
ХГЧ при внематочной беременности
Внематочная беременность означает прикрепление и развитие эмбриона в не предусмотренном для этого месте, например, в маточной трубе. Ткани маточной трубы не предназначены для развития беременности и не обеспечивают должное кровообращение.
Поэтому при внематочной беременности ХГЧ изначально растет медленно, в результате его уровень в предположительный срок беременности не дотягивает до положенных норм.
Но о внематочной беременности по этим признакам можно заподозрить только в том случае, если вы с самого начала регулярно сдавали ХГЧ и он всегда был ниже положенных норм.
Если же вы впервые сдали ХГЧ и он оказался ниже нормы, это может говорить также о замершей беременности или об угрозе прерывания, а также об индивидуальных особенностях вашей беременности. Поставить в этом случае диагноз можно только при помощи УЗИ.
При отсутствии плодного яйца в матке при внематочной беременности ХГЧ должен быть больше 1500 мМЕ/мл.
Необходимо отметить, что для выявления всех вышеперечисленных процессов нужно сдавать ХГЧ в динамике. Так, при отклонении показателя ХГЧ от нормы около 20% обычно назначают повторный анализ. Если показатель будет ухудшаться, то есть вероятность патологического процесса.
А если отклонения так и остаются на уровне 20%, при этом женщина себя хорошо чувствует, скорее всего это индивидуальные особенности организма женщины.
Все отклонения от нормы выше 50%, полученные в результате нескольких исследований, принято во врачебной практике считать признаком патологического процесса.
Роль ХГЧ в исследованиях на возможные патологии плода
Исследование уровня ХГЧ на сроке 11-12 недель может помочь при выявлении различных генетических отклонений плода. Так, превышение уровня ХГЧ может натолкнуть врача на подозрение о синдроме Дауна или иных хромосомных патологиях, сахарном диабете у будущей мамы. А снижение уровня ХГЧ, помимо прочего, может говорить о развитии синдрома Эдвардса.
Однако исследования данного вида и на этом сроке являются очень неточными и даже если какие-то показатели отклоняются от нормы, это всего лишь является поводом для отнесения беременной женщины к группе риска.
Более точные результаты можно получить только в совокупности с результатами УЗИ и другими анализами крови.
Более внимательно стоит отнестись к биохимическому исследованию крови во втором триместре на сроке 16-20 недель.
На этом сроке исследование уровня ХГЧ входит в группу из 3-х анализов: ХГЧ, альфафетопротеина (АФП) и эстриола, это называется тройной тест.
Только в сочетании с этими тремя показателями вместе повышенный или пониженный гормон ХГЧ может указать на:
– Синдром Дауна
– Синдром Патау
– Синдром Эдвардса
И даже этот скрининг не может с точностью показать, что с ребенком что-то не так. Положительный результат тройного теста является лишь поводом для более серьезных и детальных исследований.
Сейчас врачи далеко не всем назначают этот тест, а сами говорят о 80% ложноположительных результатов, которые могут быть при неправильном определении срока беременности, лишнем или недостаточном весе у мамы, заболевании ее сахарным диабетом.
Если результаты анализов незначительно повышены или понижены, это просто может быть лабораторной ошибкой.
Поэтому если вам врач назначил биохимический скрининг, нужно спокойно его пройти и убедиться лишний раз в том, что у вас все хорошо. А при положительном результате не волноваться, а сдать все анализы повторно и обратиться к хорошему специалисту для их расшифровки.
Другие случаи отклонения ХГЧ от нормы
Если на самом раннем сроке еще до УЗИ ваш ХГЧ показывает уж очень высокий результат, не стоит подозревать страшные диагнозы, возможно, просто вы стали обладательницей двойного или тройного счастья!
Обычно при многоплодной беременности ХГЧ в крови увеличивается сразу вдвое, но это не значит что у вас точно два плода. Если их больше, по ХГЧ это трудно определить, надежнее всего будет немного подождать и сделать УЗИ.
По принятым нормам ХГЧ при беременности видно, что с 21 по 39 неделю его уровень остается примерно неизменным.
Но бывают случаи, когда ХГЧ резко снижается в этот период, и тогда это может означать развитиефетоплацентарной недостаточности. Это означает, что плацента или детское место, питающее плод и связывающее его с кровообращением матери, изменяется в структуре и плохо справляется со своей функцией. Из-за этого плод может страдать от нехватки кислорода и питательный веществ, то есть испытывать гипоксию.
Особенно важное значение ХГЧ для определения такой патологии приобретает после 30 недели беременности и, что самое интересное, ХГЧ может показать гипоксию плода еще до клинического ее проявления.
Но дело в том, что врачи практически никогда не назначают анализ на ХГЧ на таком позднем сроке. Поэтому обычно гипоксию плода определяют на УЗИ или КТГ (кардиотокография сердечной деятельности плода).
Также низкий уровень ХГЧ на приближенном к родам сроке может указывать на то, что срок был поставлен неправильно и женщина перенашивает ребенка.
Источник: https://moe1.ru/priznaki-beremennosti/hgch-pri-beremennosti
Источник
