Ппцнс у детей код по мкб
ППЦНС у новорожденных – что это такое, каковы симптомы патологии? Ответы в информационной памятке для практикующих врачей.
К перинатальным поражениям нервной системы у новорожденных (ППЦНС) МКБ относит обширную группу транзиторных состояний и заболеваний головного, спинного мозга и периферических нервов.
Воздействие повреждающего фактора в перинатальном периоде: от 22 недель гестации до 7 дней жизни, включая непосредственно роды,- позволяет объединить данную патологию в общую группу.
↯
Больше статей в журнале
«Заместитель главного врача»
Активировать доступ
Коды МКБ 10 для ППЦНС: Классификация
ППЦНС МКБ 10 кодирует в разных рубриках в зависимости от клинических проявлений. Рост патологии связан с увеличением количества успешного выхаживания новорожденных с гипоксически-ишемическим повреждение ЦНС в перинатальном периоде.

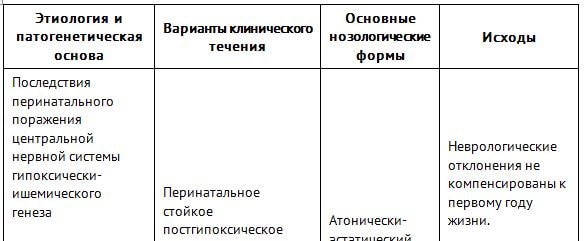
Наиболее полно классификация, учитывающая код МКБ 10 ППЦНС согласно нормативному документу “Клинические рекомендации по оказанию медицинской помощи детям с последствиями перинатального поражения ЦНС”, представлена в таблице ниже.
Скачать таблицу
Этиология и патогенез
С развитием репродуктивных технологий возможность испытать счастье материнства получили даже те женщины, для которых еще 20 лет назад это было невозможным из-за наличия хронической экстрагенитальной патологии и патологии половой системы.
Однако даже если организм женщины подготовлен к беременности – санированы источники инфекции, уровень артериального давления компенсирован и в целом состояние удовлетворительное, возрастающая нагрузка приводит к усугублению хронической патологии.
У женщины развивается токсикоз – состояние, когда организм не может нейтрализовать токсины и продукты жизнедеятельности, которые в организме беременной образуются за двоих.
Токсикоз беременности является ведущей причиной внутриутробной гипоксии, т.е. состояния, когда плод не получает достаточное количество кислорода для нормального формирования и функционирования его ЦНС.
Вторая наиболее частая причина развития гипоксически-ишемического повреждения ЦНС у плода – это асфиксия в интранатальный период, т.е. непосредственно во время родов.
Причины могут быть самые разные:
- слабость родовой деятельности;
- преждевременная отслойка плаценты;
- выпадение петель пуповины и т.д.
Роды – непредсказуемый процесс, и даже самый опытный гинеколог не может дать гарантии 100% успеха.
И если острая гипоксия в родах может привести к кровоизлияниям в головной мозг, то длительная антенатальная гипоксия влияет на формирование кровеносной сети в головном мозге.
При недостатке поступления кислорода в организм рост капиллярной сети замедляется, увеличивается проницаемость стенки капилляров.
Клетка испытывает дефицит кислорода, в результате усиливаются внутриклеточные обменные процессы и снижается вывод продуктов обмена из клетки, нарастает метаболический ацидоз, что в совокупности приводит к ишемии мозга.
Чтобы контролировать состояние пациенток, которые нуждаются в опеке врача в течение всего срока беременности, был разработали «Сервис дистанционного сопровождения пациента»
В чем суть инновации, расскажем в журнале «Заместитель главного врача»
Организм младенца старается компенсировать гипоксию и асфиксию за счет усиления анаэробного гликолиза, но резервы ограничены и довольно быстро развиваются микроциркуляторные нарушения, которые в свою очередь приводят к метаболическим сдвигам: изменение кислотно-основного состояния в сторону ацидоза, нарушению соотношения электролитов и тд.
Метаболические изменения усиливают нарушения микроциркуляции. Таким образом замыкается порочный круг, когда каждое следующее звено усиливает повреждения предыдущего уровня.
В результате комплекса нарушений связь между различными отделами мозга: корой, подкоркой и стволом нарушается, и в итоге головной мозг, как главный орган нервной и гуморальной регуляции, не может выполнять свою функцию по взаимодействию и слаженной работе всех систем в организме.
Диагностика
Перинатальное поражение ЦНС МКБ 10 кодирует в разных рубриках, заболевание необходимо диагностировать как можно раньше, т.к. это позволить максимально быстро начать реабилитацию малышей и улучшить прогноз.
При тщательном сборе анамнеза у женщин, поступающих в роддом, можно предположить развитие у младенцев гипоксически-ишемических повреждений ЦНС, более внимательно отнестись к ведению родов и своевременно передать младенца под наблюдение педиатра и невролога.
На что стоит обратить внимание при дородовом сборе анамнеза:
- Срок беременности на момент начала родовой деятельности. Есть четкая связь между сроком гестации и количеством осложнений. Чем меньше срок гестации, тем выше риск.
- Соматические болезни матери: сахарный диабет, артериальная гипертензия, особенно некомпенсированные во время беременности, а также развитие гестоза в дородовом периоде являются предпосылками к развитию ППЦНС.
- Инфекционный заболевания. Многие женщины во время беременности отказываются от приема необходимых лекарственных средств, тем самым усугубляя состояние плода и повышая риск развития гипоксии.
В интранатальном периоде в развитии ППЦНС важное значение имеет асфиксия.
Для оценки асфиксии плода проводится оценка по шкале Апгар на 1 и 5 минутах жизни по 5 показателям: цвет кожи, частота сердечных сокращений, рефлексы, дыхательные движения, мышечный тонус.
В зависимости от количества набранных баллов выставляется степень асфиксии в родах.
Используйте интерактивный конструктор, чтобы получить готовый протокол ведения пациента на основе последних клинических рекомендаций Минздрава РФ.
Для диагностики ППЦНС важным является осмотр невролога в послеродовом периоде, с оценкой рефлексов, их живостью и истощаемостью, наличием тремора, нистагма, трудностей с засыпанием.
В диагностике ППЦНС проводятся общелабораторные исследования. В ОАК может выявляться анемия за счет дефицита макро и микронутриентов во время беременности, лейкоцитоз за счет острых инфекций.
Некорригируемые изменения усугубляют состояние малыша и затягивают реабилитацию.
Обязателен осмотр офтальмолога с оценкой сосудов глазного дна. Несложное обследование позволяет увидеть полнокровие, нарушение хода и калибра сосудов и своевременно направить ребенка на инструментальные исследования для исключения серьезной патологии.
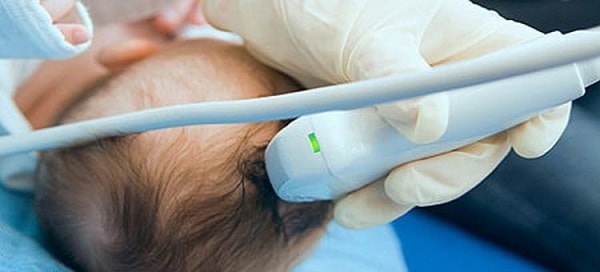
Важны в диагностике ППЦНС нейросонография, КТ и МРТ головного мозга, которые позволяют выявить структурные аномалии сосудистого русла, кровоизлияния в ткань мозга и нарушения кровоснабжения.
Лечение
Поскольку единой причины развития ППЦНС нет, не существует и этиотропного лечения в виде единственного препарата.
В качестве медикаментозной терапии используются ноотропная, сосудистая и аминокислотная терапия различными препаратами.
Однако не менее важны в терапии ППЦНС:
- физиотерапия;
- лечебная физкультура;
- массаж и другие виды стимуляции.
При тяжелых повреждениях головного мозга важна работа психолога с семьей.
Прогноз
В раннем неонатальном периоде очень сложно прогнозировать течение заболевания, поскольку неизвестно, какие зоны повреждены.
Прогноз не зависит от степени тяжести асфиксии. Зачастую малыши с тяжелой степенью отстраиваются с минимальными нарушениями, а легкая асфиксия может привести к развитию наиболее серьезного из последствий – детского церебрального паралича.
Чаще всего прогноз благоприятный, и к 3-6 месяцам, в зависимости от активности реабилитации и компенсаторных резервов самого ребенка, последствия могут быть полностью устранены.
Так же последствиями ППЦНС являются нарушения социальной адаптации, соматоформные дисфункции вегетативной нервной системы, СДВГ, паралич Белла, энурез, тики и другие расстройства.
Источник
Перинатальное поражение центральной нервной системы (ППЦНС) — распространенная патология у новорожденных, до 50% малышей страдают этим заболеванием. Некоторые дети сталкиваются с последствиями поражения ЦНС в школьном возрасте: дети плохо усваивают материал, не могут длительно сосредоточиться, получают плохие оценки. Детей наказывают, и это еще больше провоцирует психологический дискомфорт. Причина не в «плохом» ребенке, а в проблеме, которая имеет место с рождения.
Понятие ППЦНС
Перинатальное поражение центральной нервной системы (или гипоксически обусловленная энцефалопатия) – совокупность различных изменений и нарушений в работе нервной системы, вызванных множеством факторов. Термин «перинатальный» означает период с 28 недели беременности до нескольких недель после родов — изменения нервной системы развиваются в промежуток времени.
Клиническая картина ППЦНС зависит от причины заболевания и механизма повреждения нервной системы. В современной медицине диагноз «перинатальная энцефалопатия» ставится только грудничкам до 1 месяца.
Затем врач-невролог должен установить точную причину патологии, характер и степень изменений нервной системы, спрогнозировать дальнейшее развитие заболевания, выработать тактику и назначить лечение.
Классификация патологии
В основе перинатальных повреждений ЦНС лежат патологические факторы, возникающие непосредственно перед родами, во время или сразу после них. Факторы развития ППЦНС можно разделить на 3 группы:
- гипоксическое (недостаток кислорода) поражение головного мозга плода в антенатальном периоде (внутриутробная гипоксия), во время родов (острая родовая гипоксия) и сразу после родов приводит к ишемическому генезу болезни;
- травматические поражения головки плода в родовом периоде;
- смешанные (гипоксически-травматические) факторы.
Каждая группа включает множество причин изменений в нервной системе. Полиэтиологичность заболевания создает трудности при его диагностике и лечении.
Самые распространенные факторы развития патологии ЦНС — гипоксическо-ишемические, вызывающие яркие клинические проявления. Существует несколько степеней таких поражений:
- I степень — состояние новорожденного стабильное, оценка 6-7 баллов по шкале Апгар, незначительный цианоз, сниженные тонус мышц и рефлексы, нарушение сна, повышенная возбудимость, частые срыгивания.
- II степень — выраженное ишемическое повреждение, угнетение рефлексов, в том числе сосательного, гипертонус, нарушения вегетатики (изменение сердечного ритма, нарушение дыхательных движений), синдром внутричерепной гипертензии.
- III степень — глубокое гипоксическое поражение, нарушение сердечной деятельности, отсутствие дыхания, после рождения проводится сердечно-легочная реанимация, резкое угнетение функции мозга, атония, арефлексия. Прогноз неблагоприятен.
Выделяют несколько периодов развития заболевания:
- острый — от 7 дней до 1 месяца — выраженная симптоматика, необходимо стационарное лечение;
- восстановительный — до 6-24 месяцев — улучшение общего состояния, основное внимание уделяется восстановительным процедурам (массаж, ЛФК, физиопроцедуры).
Симптомы патологии
Клиническая картина перинатального поражения может быть разной. Невролог ставит диагноз перинатального поражения нервной системы с учетом присутствующей симптоматики только после полного обследования пациента.
Признаки заболевания:
- расстройство мышечного тонуса – гипотонус (значит вялость мышц у новорожденного) или гипертонус (согнутые ручки и ножки), нарушения дыхания, в раннем возрасте — физиологический повышенный тонус, который сложно отличить от проявлений болезни;
- подергивание подбородка и расстройства сна;
- признаки угнетения нервной системы – ребенок вялый, много спит, малоактивен;
- гипертензивный синдром (повышение внутричерепного давления) — головные боли, беспокойство, легкая возбудимость, выбухание родничка;
- судорожный синдром — судороги различной локализации и степени выраженности;
- изменение ритма сердца;
- диспепсические явления в виде неустойчивого стула.
Причины ППЦНС и группа риска
Причины возникновения перинатальных поражений зависят как от патологий и образа жизни матери, так и от воздействия токсических факторов во время беременности и родов:
- инфекционные заболевания матери во время вынашивания ребенка;
- хронические болезни беременной, сопровождающиеся интоксикацией;
- нарушения обменных процессов и наследственные болезни у матери;
- ранняя беременность, недостаток витаминов и других веществ;
- тяжелое течение беременности (ранние и поздние токсикозы, угрозы выкидыша);
- недоношенность плода при рождении;
- осложнения родового периода (стремительные роды, длительный безводный период, обвитие пуповиной);
- вредное воздействие внешних факторов (экология, токсические выбросы).
Перинатальный период –понятие, объединяющие несколько временных интервалов в развитии ребенка. В каждый из этих промежутков наибольшее влияние оказывают определенные факторы:
- Антенатальный (от 28 недель до родов) на плод оказывают влияние внутриутробные инфекции — ВУИ (токсоплазмоз, цитомегаловирусная инфекция, гепатиты и др.), обострения хронических заболеваний матери, токсические факторы (алкоголь, курение, наркотики), влияние различных видов облучения. В этом периоде происходит интенсивное созревание нервной системы, и неблагоприятные факторы могут привести к рождению недоношенного малыша.
- Интранатальный период (роды) — длительный безводный интервал, слабая родовая деятельность, стремительные роды, ручное родовспоможение, кесарево сечение, обвитие плода пуповиной (гипоксия).
- Постнатальный период (сразу после рождения) — травмы и нейроинфекции.
Поражение центральной нервной системы может быть вызвано не только одной причиной, но и совокупностью факторов. Чем больше факторов участвует в развитии заболевания, тем тяжелее оно протекает.
Периоды развития болезни
В зависимости от длительности патологического процесса симптоматика болезни меняется. Для каждого периода характерны свои проявления:
- острый – слабость, заторможенность, гиподинамия, гипотонус мышц, гипервозбудимость, гипертонус, нарушения сна, конечности малыша согнуты и самостоятельно не выпрямляются, подбородок трясется;
- в ранний период восстановления симптоматика сглаживается, но могут возникнуть очаговые неврологические проявления (парезы, параличи), развивается гидроцефальный синдром (выбухает родничок, расширена подкожная венозная сеть на голове), наблюдаются изменение терморегуляции, выраженные нарушения функций органов пищеварения, синдром двигательных нарушений;
- поздний восстановительный – восстановление мышечного тонуса (полная нормализация тонуса зависит от глубины поражения нервной системы);
- остаточные проявления — психические и неврологические расстройства.
Длительность каждого периода зависит от младенца — способности его организма к регенерации, а также от тяжести поражения. Правильное лечение, качественная реабилитация — залог быстрого восстановления.
Диагностика
Диагностика ППЦНС должна быть своевременной. Врач педиатр ставит предварительный диагноз и назначает консультацию узкого специалиста. Детский невропатолог, основываясь на симптомах и данных анамнеза, составляет заключение и назначает необходимые методы исследования:
- Нейросонография (ультразвуковое исследование мозга) может проводиться только у детей первого года жизни (пока не закрыты роднички), это самый простой и безопасный метод диагностики.
- МРТ (магнитно-резонансная томография) позволяет оценить состояние вещества головного мозга, установить наличие аномалий развития, воспалительных и опухолевых процессов. Недостатком является длительность процедуры – во время сканирования ребенка нужно вводить в искусственный сон (любое движение может привести к динамической нерезкости и невозможности качественно выполнить исследование), достоинство – отсутствие ионизирующего излучения, этот метод считается “золотым стандартом” диагностики заболеваний вещества мозга (ишемического поражения). Проведение исследования возможно во внутриутробном периоде.
- КТ (компьютерная томография) — показания и ограничения такие же, как и при МРТ. Достоинство — быстрота исследования, недостаток – наличие ионизирующего излучения.
- ЭЭГ (электроэнцефалография) позволяет оценить тонус сосудистых структур головного мозга, исследование должно проводиться в динамике (рекомендуем прочитать: ЭЭГ головного мозга: что показывает у ребёнка энцефалограмма?).
- Допплерография – помогает оценить скорость кровотока в сосудах головного мозга и наличие их сужений.
Лечение новорожденных
Чем раньше будет поставлен диагноз и начато лечение, тем больше шансов на полное восстановление ребенка. К общему курсу терапии относят: медикаментозную терапию, физиотерапию, массаж, лечебную физкультуру. В каждом периоде заболевания назначается индивидуальная схема проведения реабилитационных мероприятий, которая зависит от возраста пациента, тяжести поражения и длительности болезни.
Лечение острой стадии ППЦНС
Терапия острой стадии должна проводиться в стационарных условиях. Новорожденных малышей при наличии ППЦНС после родильного дома госпитализируют в специализированные медицинские учреждения. Лечение направлено на устранение превалирующего синдрома.
Повышение внутричерепного давления
Терапия направлена на нормализацию продукции и оттока ликвора в головном мозге. Применяют Диакарб, который улучшает отток ликвора и снижает его продукцию. В тяжелых случаях, когда консервативная терапия бессильна, нарастает гидроцефалия (расширение желудочков мозга и ликворных пространств), применяются методы хирургической коррекции (вентрикуло-перитонеальное шунтирование и др.).
Двигательные расстройства
Схема терапии выстраивается в зависимости от степени их выраженности. При мышечной гипотонии лечение направлено на увеличение мышечного тонуса, применяют Дибазол или Галантамин (воздействуют на ЦНС). Применять эти лекарства нужно с осторожностью – чтобы не вызвать спастическую реакцию.
При гипертонусе необходимо расслабить спазмированные мышцы, для чего используют Мидокалм или Баклофен. Кроме медикаментозной терапии применяются физиотерапевтические методы, массаж и ЛФК.
Синдром повышенной нервной возбудимости
В настоящее время нет четко определенной тактики терапии таких детей. Часть неврологов предпочитает назначать такие тяжелые препараты, как Фенобарбитал, Сонапакс, Диазепам. Широко применяется фитотерапия (растительные чаи, отвары). При задержке психического развития используются ноотропы для улучшения мозгового кровообращения. Проводятся развивающие занятия с логопедом, психологом в специальных группах.
Терапия в восстановительном периоде и реабилитация
В восстановительном периоде особое внимание уделяется физическому и психическому развитию ребенка. Регулярные курсы лечебного и общеукрепляющего массажа, комплексы лечебной физкультуры, направленные на общее развитие и наиболее проблемные участки поражения. Необходимо развитие мелкой моторики и психической деятельности. Занятия с психологом и логопедом помогут ребенку адаптироваться в социальной среде. При необходимости лечащий врач назначает поддерживающую медикаментозную терапию.
Возможные последствия перинатального поражения ЦНС
Последствия повреждения нервной системы — задержка двигательного, психического и речевого развития (рекомендуем прочитать: задержка речевого развития у детей до 2 лет: причины и лечение). При несвоевременной постановке диагноза или некачественном лечении дети в дальнейшем могут отставать в психомоторном и речевом развитии. Ребенок плохо находит общий язык со сверстниками, поздно начинает говорить. Рекомендуется начинать коррекцию в 2-4 года — позже проблема усугубляется, и разница в развитии становится более заметной.
Синдром дефицита внимания и синдром двигательных нарушений (СДН) — наиболее частые осложнения. Вторая патология проявляется в возрасте 3-4 лет и требует незамедлительного лечения. Характеризуется повышенной активностью, невозможностью долго удерживать внимание, снижением памяти и качества усвоения нового материала. При несвоевременном лечении самые яркие проявления возникают в школьном возрасте, когда ребенок не успевает за школьной программой, плохо учится, возникают проблемы с поведением.
Одно из самых тяжелых последствий — судорожный синдром, который проявляется эпилепсией. Наличие такого поражения ЦНС значительно снижает качество жизни ребенка и родителей. Терапия должна быть систематической и, как правило, продолжаться на протяжении всей жизни пациента.
Существует ли профилактика?
Перинатальное поражение центральной нервной системы — полиэтиологическое заболевание, и общих рекомендаций по профилактике не существует. Профилактические меры должны быть направлены на устранение каждой причины в отдельности.
Особое внимание нужно уделять здоровью будущей мамы. Женщины должны вовремя становиться на учет по беременности в женскую консультацию и проходить все необходимые обследования. Только полная картина состояния здоровья будущей матери даст возможность гинекологу правильно спланировать беременность. При необходимости следует пройти дополнительные исследования и провести лечение. Во время беременности будущая мама должна избегать контакта с потенциальными носителями инфекций, отказаться от употребления алкоголя, курения и наркотических средств.
Роды должны проходить в лечебном учреждении (родильных домах, перинатальных центрах) под наблюдением акушеров-гинекологов, чтобы минимизировать риски возможных осложнений.
В экстренных ситуациях в условиях стационара маме и новорожденному оказывается квалифицированная врачебная помощь. Неонатолог оценивает состояние малыша и при необходимости назначает терапию.
В постнатальный период необходимо тщательно следить за состояние малыша, регулярно посещать педиатра, выполнять все необходимые назначения. Обязательна консультация узких специалистов для выявления ранних признаков патологии. Даже у здоровых детей проводятся профилактические курсы массажа, ЛФК и физиотерапевтические процедуры.
Перинатальное поражение центральной нервной системы — не приговор. При своевременно поставленном точном диагнозе и эффективном лечении, уходе и контроле со стороны родителей возможно полное восстановление функций нервной системы. При тяжелом перинатальном поражении можно добиться хорошего результата и минимизировать последствия. При игнорировании этой патологии высоки риски развития тяжелых необратимых последствий.
Врач-педиатр, врач аллерголог-иммунолог, окончила Самарский государственный медицинский университет по специальности «Педиатрия». Подробнее »
Источник