При инфаркте миокарда болевой синдром купируют

Обезболивание при инфаркте миокарда. Купирование боли при инфаркте миокарда.Адекватное и быстрое обезболивание при инфаркте миокарда (первоочередная проблема) должно проводиться еще на догоспитальном этапе. Оно помогает разорвать порочный круг (ишемия миокарда -> боль -> ишемия миокарда), снизить активность симпатической нервной системы (уменьшить работу миокарда), ослабить рефлекторные влияния из очага поражения на тонус периферических сосудов и сердечный выброс (предотвратить формирование рефлекторного КШ). Подход к купированию боли состоит из двух этапов: уменьшения ишемии миокарда и непосредственного влияния на боль. Антиишемическая терапия включает реинфузию, назначение р-АБ, нитратов, ингаляции кислорода. Больному нельзя давать половинные дозы анальгетиков, он не должен терпеть боль – это угроза его жизни. Важный аспект обезболивания — снижение ПО2 миокардом (на фоне строгого постельного режима, нормализации ЧСС и АД). Оптимальный путь обезболивания — устранение причины боли, т.е. восстановление коронарного кровотока (тромболизис). Для купирования боли в отсутствие гипотонии сразу используют не более 3 раз сублингвальный прием нитроглицерина (в домашних условиях, если нет возможности ввести парентерально обезболивающие), потом его назначают внутривенно капельно. Если боль не купируется, то обычно вводят внутривенно наркотические ЛС (но не внутримышечно или подкожно, ибо в этом случае анальгезирующий эффект слаб и наступает поздно). При болевом синдроме на фоне возбуждения и повышения АД наркотические ЛС назначают сразу. Они уменьшают ишемию миокарда, страх и тахикардию. Наркотики купируют боль не только прямо, но и опосредованно за счет снижения тонуса САС, что уменьшает П02 миокардом. В качестве дополнительных мер (когда внутривенное введение опиатов оказалось недостаточно эффективным) назначают внутривенно АБ и нитраты.
Купирование боли при инфаркте миокарда включает следующее. САД должно не снижаться менее 100 мм рт. ст. или уменьшаться на 15% от исходного у больных с нормальным АД (на 30% у гипертоников). Нитроглицерин полезен в лечении ИМ, осложненного ОСН в случае сохранения симптоматики или повышения АД. Вместо нитроглицерина можно использовать изокет (внутривенно капельно 50 мг в 100 мл изотонического раствора со скоростью вливания 8—10 капель в минуту под контролем АД). Нитраты не назначают больным с САД менее 90 мм рт. ст., ЧСС менее 50 уд/мин или более 110 уд/мин и подозрением на ИМ ПЖ. После внутривенного введения нитратов больным с СН или сохраняющейся ишемией назначают их орально с большими временными интервалами, чтобы избежать тахифилаксии. Нитраты нормализуют коронарный кровоток, особенно в ишемизированной зоне, и уменьшают боль (за счет снижения ПО2 миокардом вследствие возникновения периферической вазодилатаиии), зону некроза, напряжение и объем желудочков, ремоделирование миокарда в пораженной зоне и частоту механических осложнений. Но надо иметь в виду, что нитраты купируют ангинозную боль, тогда как при ИМ превалирует боль от околонекрозных участков, поэтому здесь лучше использовать наркотические ЛС. • Назначение оксигенотерапии (100% увлажненный кислород) позволяет повысить диффузию кислорода в ишемизированный миокард. Она должна проводиться каждому больному через носовой катетер в первые 6 ч, а при появлении признаков застоя в легких, ОЛ или КШ — через маску или интубационную трубку. • АБ показаны всем больным (при отсутствии противопоказаний) в первые 4—12 ч инфаркта миокарда независимо от проведения тромболизиса при гипердинамических состояниях (тахиаритмиях, повышении АД), повторно возникающих ангинозных приступах, не «отпускающих» после введения наркотических ЛС, прогрессирующем росте кардиоспецифических ферментов (что указывает на расширение зоны ИМ). Р-АБ снижают симпатическое влияние на миокард, ЧСС и ПО2 миокардом (этим сохраняют его жизнеспособность), вероятность повторной ишемии (и нового ИМ), зону некроза миокарда (при раннем назначении), боль, потребность в анальгетиках и появление опасных аритмий. Для быстрого эффекта Р-АБ назначают сначала в малой дозе внутривенно болюсом метопролол по 5 мг через каждые 5—10 мин, 3 болюса — под контролем ЭКГ и АД (ориентиры — целевая ЧСС 50—60 уд/мин, САД 100 мм рт. ст. и более) и потом внутрь (обычно при сохранении стабильной гемодинамики после 3-й дозы) по 50 мг через каждые 6 ч в течение 2 дней, а позднее – по 100 мг 2 раза в сутки; альтернатива — внутрь пропранолол (по 50 мг через каждые 6 ч; поддерживающая доза — 50—200 мг/сут) или атенолол (внутривенно 2 болюса по 5 мг с интервалом в 5 мин, потом поддерживающая доза — 100 мг/сут). У больных с пограничными параметрами гемодинамики лечение начинают с небольших доз АБ (метопролол 12,5—25 мг 2 раза в сутки). Орально АБ должны использоваться в лечении ИМ как можно раньше, независимо от параллельного проведения ПЧКА или тромболизиса. Р-АБ должны назначаться в период клинических проявлений ИМ до тех пор, пока не появятся «специфические» осложнения (слабость ЛЖ, брадикардия). Эти ЛС уменьшают ударный объем сердца, который при ИМ уже заметно снижен. Они противопоказаны при ОСН (влажные хрипы выше 10 см над диафрагмой); тяжелой ХСН с малой ФВЛЖ; гипотонии (САД менее 90 мм рт. ст.); брадикардии (ЧСС менее 60 уд/мин); прогрессирующей АВ-блокаде II степени (или PQ более 0,24 с); бронхоспастическом синдроме (даже в анамнезе); выраженной патологии периферических артерий, инсулинзависимом СД. Следует избегать назначения АБ у больных с неясной тахикардией, так как это может вызвать декомпенсацию имеющейся СН у больных с компенсаторной тахикардией. – Также рекомендуем “Тактика при интенсивных болях инфаркта миокарда. Восстановление перфузии ишемизированной зоны миокарда.” Оглавление темы “Диагностика и лечение инфаркта миокарда.”: |
Источник
Купирование болевого синдрома. Методы обезболивания при инфаркте миокардаСогласно американским рекомендациям по лечению инфаркта миокарда (Т. J. Ryan et al., 1996, 1999), для купирования болевого синдрома внутривенно назначают сульфат морфина по 2—4 мг каждые 5 мин (у нас используют гидрохлорид морфина). Чтобы снять боль, иногда требуется ввести внутривенно до 25—30 мг сульфата морфина. Правда, гипотензия при введении морфина развивается обычно только у больных со сниженным объёмом циркулирующей крови, когда они находятся в вертикальном положении. В лежачем положении риск развития гипотензии сравнительно невелик. В тех случаях, когда стойкий болевой синдром требует назначения больших доз морфина, следует избегать одновременного внутривенного введения нитроглицерина. Опасность угнетающего действия морфина на активность дыхательного центра также не столь велика у больных инфарктом миокарда из-за резкой фоновой стимуляции симпатического звена вегетативной нервной системы. Если за счёт возбуждения рвотного центра на фоне введения морфина у больного возникнет тошнота (рвота), то это побочное действие морфина хорошо снимается подкожным введением атропина. Разумеется, введение наркотического аналгетика — это лишь один из компонентов купирования болевого синдрома вместе с попытками восстановить коронарный кровоток (тромболизис или первичная ангиопластика), назначением аспирина (способствующего спонтанной реперфузии), использованием таких антиангинальных средств, как нитраты и бета-блокаторы. Аналгетики при инфаркте миокарда рекомендуется вводить внутривенно, а не внутримышечно, ибо так они действуют быстрее и при внутривенном введении в кровь не попадают частички мышечных волокон, что может впоследствии затруднить лабораторную диагностику инфаркта миокарда. Когда сохраняется ангинозный статус, больного не следует ограничивать в приёме таблеток нитроглицерина под язык каждые 5 мин до начала его внутривенного введения (при отсутствии гипотензии). Тенденцию к росту смертности больных связывали с учащением развития гипотензии. Поэтому не случайно многие доктора стараются избегать назначения дроперидола при лечении больных инфарктом миокарда.
Целесообразность использования кетамина при инфаркте миокарда вызывает сомнение в связи с тем, что он повышает ЧСС и артериальное давление (“двойное произведение”), а значит — потребность миокарда в кислороде. Кроме того, данный препарат вызывает двигательное возбуждение и галлюцинации. Правда, побочное действие кетамина можно в какой-то мере предупредить, назначая одновременно диазепам. И всё же лучше, наверное, не создавать дополнительныe трудности, чем затем их успешно преодолевать. На фоне обилия мощных аналгетиков перидуральная анестезия не получила развития при лечении больных инфарктом миокарда. К тому же повышенная в эру тромболитиков и гепарина вероятность кровотечения после спинномозговой пункции грозит тяжёлыми осложнениями. Назначение закиси азота при лечении ангинозного синдрома, разработанное в Советском Союзе в 60-е годы (К. В. Иосава, 1965; К. В. Иосава, Л. И. Пылова, 1968) и получившее достаточно широкое распространение в практике “Скорой помощи”, имеет сейчас историческое значение. Применение N20 оправдано лишь тогда, когда отсутствуют фармакологические возможности для жития боли при инфаркте миокарда. “Веселящий газ” может вызывать тошнотy, рвоту, возбуждение и галлюцинации (особенно у лиц, хронически злоупотребляющих алкоголем). Кроме того, дышать через маску трудно и неприятно даже без инфаркта миокарда. – Также рекомендуем “Аспирин в первые дни инфаркта миокарда. Дозировки аспирина при инфаркте миокарда” Оглавление темы “Лекарственная терапия инфаркта миокарда”: |
Источник
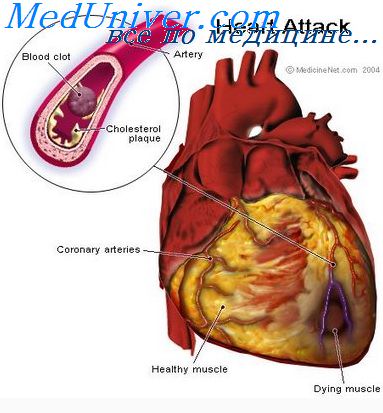
Инфаркт миокарда – поражение сердечной мышцы вследствие тромбоза коронарной артерии с развитием некроза. Возникает на фоне ИБС, чаще встречается у мужчин. Заболевание требует немедленного лечения в стационарных условиях (медикаментозного и/или хирургического). Затем длительного восстановительного периода в санаторно-курортных учреждениях и дома, постоянного приема лекарств, изменения образа жизни.
Препараты для лечения инфаркта миокарда
До приезда в больницу не всегда можно определить, точно ли у пациента инфаркт, поэтому часто ставят «рабочий диагноз»: острый коронарный синдром с элевацией сегмента ST или без. Больному необходимо придать положение лежа со слегка приподнятой головой, обеспечить доступ свежего воздуха, помочь успокоиться.
Перечень средств, применяемых для купирования острого состояния при инфаркте миокарда:
- «Нитроглицерин» (антиангинальный, сосудорасширяющий эффект) под язык в таблетках по 0,5-1,0 мг или 1-2 дозы в аэрозоле. При необходимости действие повторяют (если давление (АД) не очень низкое) по истечении времени действия предыдущей таблетки (каждые 5-10 минут). При сильном болевом синдроме вводят 2,0 мл 1% раствора «Нитроглицерина», разведя его в 500 мл 0,9% NaCl или 5% глюкозы. Раствор вводят внутривенно капельно под контролем АД и пульса. Инфузию останавливают при систолическом давлении <90 мм рт. ст.
- Ацетилсалициловая кислота («Аспирин», АСК) – разжевать дозу в 160-325 мг. Можно применить «Клопидогрель» 300 мг пациентам до 75 лет. Больным после этого возраста – 75 мг.
- Кислород подают в объеме 2-4 л за минуту.
- β-адреноблокаторы назначают всем при отсутствии противопоказаний (брадикардия, артериальная гипотензия, застойная сердечная недостаточность). Применяют неселективные вещества: «Пропранолол» – 20-40 мг; «Метопролол» – 25-50 мг перорально или внутривенно медленно струйно; «Эсмолол» – 250-500 мг болюсно (шприцем в вену) с последующей инфузией в расчете 50-100 мкг на килограмм веса в минуту.
- Блокаторы кальциевых каналов («Верапамил», «Дилтиазем») дают, если есть противопоказания к β- адреноблокаторам.
- При острых нарушениях ритма применяют антиаритмические лекарственные средства: «Кордарон» – 5 мг на кг веса в/в капельно, разводя на 250 мл 5% глюкозы. Вводят на протяжении 20-120 мин.
- Наркотические анальгетики (во избежание болевого шока необходимо обезболивание): «Морфина гидрохлорид» используют в количестве 1,0 мл 1%-го разведенного вещества в 20 мл 0,9%-го NaCl (вводить по 4-10 мл, дробно); «Промедол» – по той же схеме; при угнетении дыхания дают «Налоксон» (0,1-0,2 мг через каждые 15 мин.).
- Антикоагулянты: нефракционированный гепарин в дозе 60 ЕД на килограмм веса больного нужно развести в 20 мл 0,9% NaCl и вводить внутривенно; «Эноксапарин» – подкожно 0,1 мл на 10 кг веса; «Фондапаринукс» – подкожно 2,5 мг.
- При эмоциональном и психомоторном возбуждении можно применить транквилизатор «Диазепам».
Медикаменты, используемые в условиях стационара
В стационаре больным проводят реперфузию (восстановление нормального кислородного питания сердца), применяя тромболитические средства. Также в первые 12 часов после возникновения симптомов инфаркта больному можно провести чрескожное коронарное вмешательство (стентирование), что считается наилучшим способом лечения в данном случае.
Для проведения тромболизиса используют:
- «Стрептокиназа» – 1,5 млн ЕД в/в на протяжении 30-60 мин. (противопоказан, если ранее не применялся).
- «Альтеплаза» – 15 мг в/в болюсно (0,75 мг на кг веса вводят за 30 мин., далее 0,5 мг/кг за 60 мин., общая доза составляет не более 100 мг).
- «Тенектеплаза» – применяют в/в болюсно: 30 мг при массе пациента меньше 60 кг; 35 мг на 60-69 кг; 40 мг – на 70-79 кг; 45 мг – 80-89 кг; 50 мг, если масса > 90 кг.
Пациенту, которому назначен тромболизис, нужны антиагреганты: ацетилсалициловая кислота, «Брилинта» или «Клопидогрель», а также антикоагулянты: «Эноксапарин», нефракционированный гепарин. При необходимости врачи продолжают применять лекарства, используемые при инфаркте миокарда на догоспитальном этапе: нитраты, противоаритмические средства, бета-адреноблокаторы.
Что пить после инфаркта?
Лекарства после инфаркта миокарда, применяемые в качестве длительной или постоянной терапии:
- Антитромбоцитарная и/или антикоагулянтная терапия. Антиагреганты: «Аспирин» (АСК) должен приниматься ежедневно в дозе 75-100 мг/сутки; «Клопидогрель» – 75 мг/сутки на протяжении 12 месяцев.
- Если эти препараты противопоказаны, рекомендованы антикоагулянты: «Варфарин» (при условии постоянного контроля анализа на МНО), «Ривароксабан», «Дабигатран». В обязательном порядке их назначают при мерцательной аритмии, тромбе в левом желудочке, наличии искусственных клапанов.
- Иногда применяют комбинации антикоагулянтов и низких доз АСК, «Клопидогреля».
- β-адреноблокаторы и ингибиторы АПФ («Периндоприл», «Рамиприл») назначают независимо от уровня артериального давления и состояния левого желудочка.
- Обязательная гиполипидемическая терапия (снижающая фракции холестерина): «Аторвастатин», «Розувастатин». Лечение статинами начинают сразу при постановке диагноза, начиная с максимально допустимых доз, постепенно их снижая со временем.
- Мочегонные средства применяют при сердечной недостаточности: «Торасемид» в ежедневной дозе 10 мг.
Как долго пить таблетки
Медикаментозное лечение инфаркта миокарда необходимо продолжать и во время реабилитации после него. Это не дает прогрессировать ишемии, тем самым увеличивая выживаемость и уменьшая смертность. Прием лекарств профилактирует осложнения и повторное возникновение приступов, а такие препараты, как бета-блокаторы и ингибиторы АПФ, даже борются с возникшими последствиями болезни.
Выводы
Фармакология постоянно движется вперед. Методики терапии и препараты при инфаркте совершенствуются, а выживаемость пациентов увеличивается. Правительство регулярно внедряет законопроекты, которые обеспечивают льготы на лечение острой ишемии, поскольку от факта постоянного употребления таблеток зависит риск повторного эпизода. Но следует помнить, что лучший способ борьбы с патологией – ее профилактика, которая включает в себя отказ от вредных привычек, правильное питание, спорт, полноценный сон и отдых, регулярные медицинские обследования.
Источник