Пузырный занос код мкб
Связанные заболевания и их лечение
Описания заболеваний
Содержание
- Описание
- Дополнительные факты
- Классификация
- Симптомы
- Диагностика
- Лечение
- Возможные осложнения
- Профилактика
Названия
Название: Пузырный занос.
Пузырный занос
Описание
Пузырный занос. Патология плодного яйца, характеризующаяся трансформацией ворсин наружной зародышевой оболочки (хориона) в цисты – содержащие жидкость пузырьки, разрастанием эпителия ворсин, гибелью плода. Пузырный занос проявляется ранним токсикозом, кровотечениями, увеличением размеров матки по сравнению со сроком гестации. Пузырный занос обнаруживается с помощью вагинального исследования, УЗИ, определения содержания β-ХГ, ФКГ плода. Лечение заключается в удалении пузырного заноса путем вакуум-аспирации, кюретажа полости матки, иногда – в проведении гистерэктомии.
Дополнительные факты
Пузырный занос входит в группу, так называемых, трофобластических заболеваний. Под термином «трофобластическая болезнь» гинекология объединяют различные формы патологии трофобласта: простой и инвазивный пузырный занос, хорионкарциному, опухоль ложа плаценты и эпителиоидную трофобластическую опухоль. Злокачественные опухоли трофобласта могут развиваться в процессе беременности, после аборта, внематочной беременности, родов, но чаще являются следствием пузырного заноса.
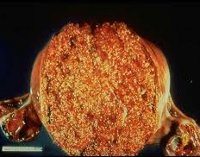
Пузырный занос развивается в 0,02-0,8% случаев от всех беременностей. При данной патологии отмечается резкий отек стромы и разрастание ворсинок хориона с образованием пузырькообразных расширений, напоминающих грозди винограда. Пузырьки (цисты) достигают размеров 25 мм, содержат опалесцирующую или желтоватую жидкость, в составе которой присутствуют аминокислоты, глобулины, альбумины, хорионический гонадотропин. Как правило, цисты лишены сосудов; изредка в них определяются единичные сформированные капилляры. Микроскопически элементы пузырного заноса характеризуются кистозной и отечной дегенерацией стромы, отсутствием признаков васкуляризации, гипертрофией эпителия трофобласта (синцития, ланггансова слоя).

Пузырный занос
Классификация
По степени перерождения ворсинок хориона различают полный и частичный пузырный занос. При полной форме пузырного заноса трансформация затрагивает все ворсинчатые элементы хориона; при частичной – лишь их определенную часть. В обоих случаях плод погибает, но развитие пузырного заноса продолжается, что сопровождается быстрыми увеличениями размеров матки.
Полный пузырный занос обычно выявляется на сроках 11-25 недель гестации, чаще содержит диплоидный хромосомный набор 46ХХ, при этом обе Х-хромосомы являются отцовскими. В 3-13% наблюдений встречается комбинация 46ХУ со всеми отцовскими хромосомами. При полном пузырном заносе признаки развития зародыша и эмбриона отсутствуют, визуализируются пузырьки и отечные ворсинки хориона. Клинически полный пузырный занос проявляется увеличением размеров матки по сравнению со сроком беременности. В 20% случаев пузырный занос подвергается злокачественной трансформации и развитию метастатических трофобластических опухолей.
Сроки развития частичного пузырного заноса вариабельны: патология может диагностироваться на сроке 9-34 недель гестации. Частичные пузырные заносы триплоидны (69ХХХ, 69ХХУ, 69ХУУ), в их наборе содержится одна материнская хромосома, макроскопически встречаются фрагменты неизмененного зародыша и плаценты, отечные ворсины хориона. Клинически величина матки соответствуют или меньше срока гестации. Вероятность злокачественной трансформации составляет до 5%.
Кроме этого, встречается деструктивная (инвазивная) форма пузырного заноса, характеризующаяся прорастанием ворсин в глубину миометрия и разрушением тканей. Пролиферирующее вторжение ворсин в миометрий может сопровождаться тяжелым интраперитонеальным кровотечением. По гистотипу в зависимости от соотношения клеточных структур трофобласта выделяют смешанный, синцитиальный, цитотрофобластический пузырный занос.
Симптомы
В процессе ведения беременности предположить наличие пузырного заноса можно по ряду характерных признаков. Одним из ведущих симптомов служит выделение из половых путей жидкой темной крови, содержащей отторгнутые пузырьки заноса. Кровотечение может приводить к значительной анемизации беременной и даже принимать угрожающий для жизни характер. При инвазивной форме глубокое прорастание элементов пузырного заноса в толщу миометрия может осложняться прободением матки и массивным внутрибрюшным кровотечением.
Вследствие быстрого разрастания пузырьков заноса происходит сравнительно быстрое увеличение матки, при котором ее размеры не соответствуют предполагаемому гестационному сроку. При пузырном заносе часто отмечается токсикоз, сопровождающийся тошнотой, многократной рвотой, слюнотечением, истощением, нарастающей печеночной недостаточностью, симптомами гестоза, преэкламсии и эклампсии уже в I триместре.
Поскольку при пузырном заносе плод, как правило, погибает в ранние сроки, то отсутствуют достоверные признаки беременности – части плода не определяются пальпаторно и с помощью УЗИ, сердцебиение не прослушивается и не регистрируется аппаратными методами, движения плода отсутствуют. При этом проведение биологических и иммунологических тестов на беременность дает положительный результат.
Ассоциированные симптомы: Рвота. Тошнота. Тошнота при беременности.
Диагностика
При диагностике пузырный занос дифференцируют с многоплодием, многоводием, беременностью на фоне миомы матки, самопроизвольным выкидышем. К отличительным особенностям относится наличие в кровянистых выделениях пузырьков, обычно наблюдаемое перед изгнанием пузырного заноса. При гинекологическом исследовании определяется плотноэластическая консистенция матки с участками чрезмерного размягчения, превышение размеров матки гестационного срока.
УЗИ выявляет увеличение матки при отсутствии в ней плода, гомогенную мелкокистозную ткань (симптом «снежной бури»), наличие текалютеиновых кист яичников диаметром свыше 6 тд При проведения фонокардиографии плода сердцебиение не регистрируется. По показаниям при пузырном заносе может проводиться УЗГСС, гистероскопия, лапароскопическая эхография, диагностическая лапароскопия.
При подозрении на развитие пузырного заноса обязательно исследуется содержание хорионического гонадотропина (ХГЧ); при необходимости выполняются биохимические пробы печени, определение креатинина и коагулограммы. Для исключения метастатических отсевов пузырного заноса проводится рентгенография органов грудной клетки, брюшной полости, КТ или ЯМРТ головного мозга. После удаления пузырного заноса производится гистологическое исследование и определение кариотипа.
Лечение
При выявлении пузырного заноса лечебная тактика заключается в его удалении. Пузырный занос удаляют путем вакуум-аспирации с контрольным кюретажем после предварительной дилатации шейки матки. Для лучшего сокращения матки назначают окситоцин или питуитрин. Иногда наблюдается самостоятельное изгнание пузырного заноса из полости матки. При развитии угрожающего кровотечения или выполненной репродуктивной функции производится гистерэктомия – удаление матки без придатков. Удаленные ткани в обязательном порядке подлежат гистологическому изучению.
После эвакуации пузырного заноса в течение следующих 2-х месяцев у пациентки проводится еженедельное определение ХГЧ в сыворотке крови, УЗИ малого таза 1 раз в 2 недели, рентгенография легких. При отсутствии признаков развивающейся хорионэпителиомы последующая химиотерапия не показана. Диспансерное наблюдение онкогинеколога после перенесенного пузырного заноса осуществляется в течение 2-х лет. На этот срок рекомендуется предохранение от беременности с помощью оральной контрацепции.
Возможные осложнения
Угрожающим осложнением пузырного заноса может стать развитие хорионэпителиомы (хорионкарциномы) – злокачественной формы трофобластической болезни. Хорионэпителиома характеризуется инвазивным прорастанием матки, массивным метастазированием в легкие, печень, головной мозг и может приводить к летальному исходу. Нередко после пузырного заноса развиваются внутриматочные инфекции, метротромбофлебит, тромбозы, септицемия. У 30% женщин после пузырного заноса отмечается бесплодие, у 14% – аменорея.
Профилактика
Проведение профилактической химиотерапии показано, если после эвакуации пузырного заноса не происходит снижения титра ХГЧ, а также в случае выявления метастазов. У 80% женщин, перенесших пузырный занос, происходит спонтанная ремиссия без необходимости дополнительного лечения. Систематический мониторинг ХГЧ и наблюдение гинеколога помогают своевременно выявлять развивающуюся хорионкарциному и принимать активные меры.
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Пузырный занос – это пролиферация ткани трофобласта у беременных или женщин, у которых недавно закончилась беременность. Проявления заболевания могут включать чрезмерное расширение матки, рвоту, кровотечение из влагалища и преэклампсию, особенно на ранних стадиях беременности. Диагностика заключается в определении бета-ХГЧ и тазовой ультрасонографии, а также подтверждении диагноза биопсией. Опухоли удаляют с помощью раздельного диагностического выскабливания. Если заболевание персистирует после удаления опухоли, назначают химиотерапию.
Эпидемиология
Гестационная трофобластическая болезнь обычно возникает у женщин репродуктивного возраста, и лишь немногие случаи наблюдаются у женщин в перименопаузе. Крайне редко встречается в постменопаузе. [1]
Пузырный занос наиболее часто встречается среди женщин моложе 17 или старше 35 лет. В США эти опухоли диагностируются с частотой 1 на 2000 беременностей. В странах Азии по неизвестным причинам они выявляются с частотой 2 на 1000 беременностей. [2] Более 80 % случаев пузырного заноса являются доброкачественными и регрессируют спонтанно. В остальных случаях опухоли могут персистировать, иметь тенденцию к инвазивному росту; в 23 % случаев – малигнизироваться в хорионкарциному.
Хориокарцинома встречается примерно в 1 из 20 000 – 40 000 беременностей в Соединенных Штатах и от 3 до 9 на 40 000 беременностей в Юго-Восточной Азии и Японии. [3]
Чем вызывается пузырный занос?
Гестационная трофобластическая болезнь – это опухоль, происходящая из трофобласта, который окружает бластоцисту и проникает в хорион и амнион. Эта болезнь может встречаться во время или после маточной или эктопической беременности. Если заболевание встречается во время беременности, самопроизвольного аборта, то характерно наличие эклампсии, внутриутробной гибели плода; плод выживает редко. Некоторые формы опухоли являются злокачественными, но отмечаются доброкачественные опухоли, которые ведут себя агрессивно. [4]
Факторы риска включают позднюю беременность, многоплодность, самопроизвольные аборты в анамнезк, диеты с высоким бета-каротином, диеты с высоким содержанием жира, этническую принадлежность, воздействик токсинов окружающей среды, курение, употребления алкоголя, социально-экономический статус, воздействия гербицидов и т. д. [5], [6]
Патоморфология
Классификация заболевания основывается на морфологических данных. Пузырный занос – это патологическая беременность, при которой ворсинки становятся отечными и происходит пролиферация трофобластической ткани. Деструирующая хориоаденома (инвазивный пузырный занос) – это локальная инвазия миометрия пузырным заносом.
Хориокарцинома является инвазивной, обычно широко метастазирующей опухолью, состоящей из злокачественных клеток трофобласта и неполноценных отечных ворсинок; большинство этих опухолей развивается после пузырного заноса. Плацентарный участок трофобластических опухолей (наиболее редких) состоит из промежуточных трофобластических клеток, которые персистируют после окончания беременности. Они могут прорастать в смежные ткани или метастазировать. [7]
Риск хориокарциномы увеличивается у женщин моложе 20 лет и у женщин старше 39 лет. [8]
Симптомы пузырного заноса
Начальные симптомы пузырного заноса чаще всего отмечаются на ранних сроках беременности, матка становится больше предполагаемого срока и увеличена до 10-16 недель беременности. При этой патологии характерны кровянистые выделения, отсутствие движения плода, отсутствие эмбриональных сердечных звуков и наличие тяжелой рвоты у беременной. По выявлению ткани, подобной винограду, можно заподозрить это заболевание. Встречаются осложнения, такие как инфекционные заболевания матки, сепсис, геморрагический шок и преэклампсия, которая может отмечаться на ранних стадиях беременности. Плацентарный участок трофобластической опухоли может вызвать кровотечение.
Хорионкарцинома симптоматически проявляется в результате появления метастазов. Пузырный занос не ухудшает фертильность, но предрасполагает к пренатальным или перинатальным осложнениям (например, врожденным порокам развития, самопроизвольным абортам).
Диагностика
При подозрении на пузырный занос проводят определение ХГЧ в сыворотке крови и тазовую ультрасонографию. При выявлении высокого уровня ХГЧ можно предположить диагноз и подтвердить его с помощью биопсии. [9], [10]
Лечение пузырного заноса
Пузырный занос, инвазивный занос и плацентарный участок трофобластической опухоли эвакуируют путем вакуумкюретажа. Если рождение ребенка не запланировано, альтернативно можно выполнить гистерэктомию. После удаления опухоли гестационная трофобластическая болезнь обычно классифицируется клинически, чтобы определить необходимость назначения дополнительного лечения. Повторное выскабливание матки, по-видимому, предотвращает развитие персистирующего заболевания и снижает потребность в последующей химиотерапии. [11]
Клиническая классификация не соответствует морфологической. Выполняют рентгенографию грудной клетки и определяют уровни ХГЧ в сыворотке крови. Если уровень ХГЧ не нормализуется в течение 10 нед, болезнь классифицируют как персистирующую. При персистенции заболевания необходимо выполнить КТ головного мозга, грудной клетки, брюшной полости и таза. По данным обследования необходимо классифицировать пузырный занос как неметастатический или метастатический. При метастатическом заболевании риск смерти может быть низким или высоким.
Критерии NIH (Национального института здоровья) прогноза метастатической гестационной трофобластической болезни
- Экскреция с мочой ХГЧ более 100 000 ME в течение 24 ч
- Продолжительность болезни более 4 мес (начиная с предшествующей беременности)
- Метастазы в мозг или печень
- Болезнь по окончании беременности (после родов)
- Содержание ХГЧ в сыворотке крови более 40000 мМЕ/мл
- Неэффективная предшествующая химиотерапия более 8 курсов (ВОЗ)
При персистирующей трофобластической болезни обычно назначают химиотерапию. Лечение пузырного заноса считается успешным, если в трех последовательных результатах исследования (с недельным интервалом) уровни бета-ХГЧ в сыворотке крови нормальны. Обычно назначают приемлемые оральные контрацептивы на 6-12 мес; альтернативно можно использовать любой эффективный метод контрацепции. При неметастатической болезни может быть назначено лечение в виде монохимиотерапии с использованием одного химиопрепарата (метотрексат или дактиномицин). Из всех одобренных препаратов метотрексат (MTX) является наиболее часто используемым с хорошим терапевтическим индексом. [12] Альтернативно у пациенток старше 40 лет или пациенток, которые хотят выполнить стерилизацию, а также у пациенток с тяжелой инфекцией или бесконтрольным кровотечением можно выполнить гистерэктомию.
Если монохимиотерапия неэффективна, то назначают гистерэктомию или полихимиотерапию. Фактически у 100 % пациенток с неметастатической болезнью может наступить излечение. [13]
Чаще всего используется режим полихимиотерапии с этопозидом, метотрексатом и актиномицином D, чередующимся с циклофосфамидом плюс винкристином (EMA-CO) в качестве терапии первой линии для пациентов с болезнью высокого риска. [14], [15], [16]
При метастатической болезни низкого риска назначают моно или полихимиотерапию. Метастатическая болезнь высокого риска требует агрессивной полихимиотерапии. Излечение наступает у 90-95 % пациенток при низком риске заболевания и у 60-80 % – при заболевании высокого риска.
Какой прогноз имеет пузырный занос?
После химиотерапии должно проводится наблюдение, включая ультразвуковой мониторинг после лечения. Дуплексная ультрасонография играет важную роль в наблюдении за болезнью низкого риска, и крайне важно тщательное наблюдение сывороточного β-ХГЧ. Большинство рецидивов происходят в течение первого года после завершения химиотерапии. Общепринятый график эпиднадзора за β-ХГЧ заключается в еженедельном измерении β-ХГЧ в течение 6 недель после химиотерапии с последующими измерениями каждые две недели до 6 месяцев после химиотерапии. После этого измерение бета-ХГЧ проводится два раза в год в течение 5 лет. [17]
Пузырный занос рецидивирует приблизительно в 1 % случаев последующих беременностей. Пациенткам, которые перенесли пузырный занос, проводят ультрасонографию на ранних стадиях последующих беременностей.
Источник
Рубрика МКБ-10: O01.0
МКБ-10 / O00-O99 КЛАСС XV Беременность, роды и послеродовой период / O00-O08 Беременность с абортивным исходом / O01 Пузырный занос
Определение и общие сведения[править]
Гестационная трофобластическая болезнь
Трофобластическая болезнь:
– пузырный занос (частичный и полный, нарушение пролиферации трофобласта), инвазивный пузырный занос (нарушение пролиферации трофобласта с прорастанием ворсин в миометрий, реже – в прилежащие органы и ткани, могут наблюдаться гематогенные метастазы в легкие и т.д.);
– хориокарцинома (злокачественная гормонально-активная – продуцирует хорионический гонадотропин)
– опухоль из клеток цитотрофобласта и синцитиотрофобласта, с ранними гематогенными метастазами), трофобластическая опухоль плацентарного ложа (опухоль из клеток, сходных с промежуточным трофобластом и клетками плацентарного ложа).
Пузырный занос
Распространенность пузырного заноса в Северной Америке и Европе составляет 1 на 1000—1700 беременностей, в Азии и Центральной Америке — несколько выше. В США пузырный занос наблюдается в 1 из 600 случаев искусственного аборта.
Этиология и патогенез[править]
При пузырном заносе ворсины хориона резко увеличены в размерах, отечны. Они представляют собой конгломерат кист, напоминающий грозди винограда (см. рис. 29.7). При микроскопическом исследовании обнаруживают резкое уменьшение количества, вплоть до исчезновения, кровеносных сосудов в строме ворсин хориона и выраженную пролиферацию эпителия ворсин. Выделяют полный и частичный пузырный занос. При частичном пузырном заносе в матке находят элементы плода. Это заболевание обусловлено хромосомными аномалиями, чаще триплоидией, и редко трансформируется в злокачественные опухоли трофобласта. При исследовании ткани полного пузырного заноса (при котором элементы плода отсутствуют) обнаруживают хромосомный набор 46,ХХ, где обе X-хромосомы имеют отцовское происхождение. Причиной могут быть оплодотворение яйцеклетки одновременно двумя сперматозоидами или удвоение хромосом сперматозоида в отсутствие (либо вследствие неполноценности) материнской X-хромосомы. Примерно в 20% случаев полный пузырный занос трансформируется в злокачественные опухоли трофобласта.
Клинические проявления[править]
а. Возраст. Пузырный занос чаще наблюдается у женщин старше 40 либо моложе 20 лет и не зависит от количества предшествовавших родов.
б. Общие проявления обычно развиваются в течение первых 18 нед беременности и включают следующее.
1) Кровотечение из половых путей встречается практически всегда и может приводить к анемии. Иногда в матке скапливается значительное количество крови.
2) Неукротимая рвота беременных наблюдается в 20—30% случаев. При этом требуется парентеральное введение жидкостей, электролитов и противорвотных средств.
3) Артериальная гипертония развивается в 10—30% случаев. При появлении артериальной гипертонии в ранние сроки беременности в первую очередь исключают пузырный занос.
4) Тиреотоксикоз наблюдается нечасто. При физикальном исследовании отмечаются тахикардия и тремор. Кожа теплая, влажная. Щитовидная железа диффузно увеличена. Хирургическое вмешательство и преэклампсия могут спровоцировать тиреотоксический криз.
5) Эмболия ветвей легочной артерии клетками трофобласта наблюдается в 2—3% случаев. При этом внезапно развиваются кашель, одышка и цианоз.
6) ДВС-синдром возможен как до, так и во время лечения вследствие попадания в кровоток матери клеток трофобласта.
Пузырный занос классический: Диагностика[править]
Гинекологическое исследование
1) В 50% случаев величина матки опережает срок беременности вследствие пролиферации хориального эпителия, с одной стороны, и скопления крови в полости матки — с другой.
2) Текалютеиновые кисты яичников наблюдаются в 20—40% случаев. Характерно двустороннее увеличение яичников (до 8 см и более). Возможен перекрут ножки кисты.
Пузырный занос следует заподозрить при неукротимой рвоте беременных и повышении АД до 24-й недели беременности, а также при обнаружении других характерных проявлений заболевания. Выделение из матки отечных, кистозно измененных ворсин хориона — абсолютный признак пузырного заноса, позволяющий сразу поставить диагноз и назначить лечение. Если обнаружить ворсины не удается, используют следующие методы исследования.
а. УЗИ. Пузырный занос диагностируют при обнаружении в полости матки гомогенной мелкозернистой массы.
б. Уровень ХГ в моче. Пузырный занос исключают, если после 12-й недели беременности суточная экскреция ХГ превышает 500 000 МЕ. Дифференциальную диагностику проводят с многоплодной беременностью. Следует помнить, что при пузырном заносе суточная экскреция ХГ может быть в пределах и даже ниже нормы. Таким образом, этот показатель не может быть основой для постановки диагноза и имеет ориентировочное значение.
в. В последние годы вместо содержания ХГ в моче чаще определяют другой показатель — содержание бета-субъединицы ХГ в сыворотке. В норме он достигает максимума на 12—14-й неделе беременности и обычно не превышает 100 000 МЕ/л. Если уровень бета-субъединицы ХГ в сыворотке более 100 000 МЕ/л, исключают пузырный занос.
Дифференциальный диагноз[править]
Пузырный занос классический: Лечение[править]
Поскольку при пузырном заносе высок риск опасных осложнений (кровотечения, артериальной гипертонии и тиреотоксикоза), показано его немедленное удаление. Перед операцией назначают общий анализ крови, определяют содержание электролитов и бета-субъединицы ХГ в сыворотке, биохимические показатели функции печени и почек, определяют группу крови и Rh-фактор, а также проводят рентгенографию грудной клетки.
а. Вакуум-аспирация — метод выбора для удаления пузырного заноса, особенно если женщина желает в дальнейшем иметь детей. Для расширения канала шейки матки используют палочки ламинарии. Операцию проводят под общей анестезией, используют насадку наибольшего размера. Во время операции вводят окситоцин, 10—20 ед в/в капельно в 1000 мл 5% глюкозы. После вакуум-аспирации производят выскабливание полости матки острой кюреткой. Материал, полученный при вакуум-аспирации и выскабливании, не смешивают и отдельно посылают на гистологическое исследование.
б. Экстирпация матки показана женщинам, не планирующим в дальнейшем иметь детей. Текалютеиновые кисты яичников исчезают самостоятельно после удаления пузырного заноса и снижения уровня бета-субъединицы ХГ в сыворотке.
в. Женщинам с Rh-отрицательной кровью, особенно при частичном пузырном заносе, назначают анти-Rh0(D)-иммуноглобулин.
Профилактика[править]
Прочее[править]
Дальнейшее наблюдение
а. Исход. Выздоровление после удаления полного пузырного заноса наблюдается в 80% случаев. Поскольку у остальных женщин развивается деструирующий пузырный занос или хориокарцинома, огромное значение имеет тщательное наблюдение больных.
б. Обследование
1) Рентгенографию грудной клетки проводят перед удалением пузырного заноса, а также через 4 и 8 нед после операции.
2) Бимануальное исследование проводят через 2—4 нед после удаления пузырного заноса, а затем — ежемесячно.
3) Содержание бета-субъединицы ХГ в сыворотке определяют еженедельно до получения трех отрицательных результатов подряд. Несмотря на то что трехкратное обнаружение нормального титра бета-субъединицы ХГ свидетельствует о выздоровлении, после этого исследование проводят ежемесячно в течение полугода, а затем — каждые 2 мес еще в течение полугода. Титр бета-субъединицы ХГ в сыворотке возвращается к норме в среднем через 14 нед после удаления пузырного заноса.
в. Контрацепция. При беременности содержание бета-субъединицы ХГ в сыворотке возрастает и может быть ошибочно расценено как признак рецидива заболевания. В связи с этим в течение всего периода наблюдения женщине рекомендуют воздерживаться от беременности. Назначают пероральные контрацептивы.
Осложнения
а. Рецидив пузырного заноса
1) Распространенность составляет 1 на 50—150 случаев заболевания.
2) При рецидиве пузырного заноса повышается риск деструирующего пузырного заноса и хориокарциномы.
б. Злокачественные опухоли трофобласта. Половина злокачественных опухолей трофобласта развивается в исходе пузырного заноса, 25% — после нормальной беременности, еще 25% — после аборта и внематочной беременности.
1) Предварительный диагноз ставят на основании следующих данных.
а) Титр бета-субъединицы ХГ в сыворотке повышается в 2 и более раз каждые 2 нед.
б) Содержание бета-субъединицы ХГ в сыворотке сохраняется на одном и том же уровне, не снижаясь, на протяжении трех недель. Для оценки динамики снижения уровня бета-субъединицы ХГ в сыворотке после удаления пузырного заноса был предложен график, отражающий средние темпы снижения этого показателя (см. рис. 29.8). Сравнение полученных результатов с графиком позволяет своевременно поставить диагноз даже по неполным данным и избежать гипердиагностики.
в) Содержание бета-субъединицы ХГ в сыворотке через 60 сут после удаления пузырного заноса превышает 500 МЕ/л.
г) Матка увеличена, сохраняются кровянистые выделения из половых путей и текалютеиновые кисты яичников.
д) Округлые тени в легких на рентгенограмме грудной клетки.
е) Метастазы в шейке матки или во влагалище.
ж) Неврологические нарушения (указывают на метастазы в головной мозг).
2) Обследование
а) Гинекологическое исследование. Обращают внимание на скорость уменьшения матки, текалютеиновых кист яичников и наличие объемных образований во влагалище.
б) Рентгенография грудной клетки.
в) Исследование крови. Определяют следующие показатели.
i) Уровень гемоглобина, гематокрит, количество эритроцитов и тромбоцитов, лейкоцитарная формула.
ii) ПВ и АЧТВ.
iii) АМК, содержание электролитов, креатинина, T3, T4 и ТТГ в сыворотке.
iv) Биохимические показатели функции печени.
v) Группа крови и Rh-фактор.
г) КТ или МРТ печени и головного мозга.
д) Экскреторная урография.
е) УЗИ малого таза для исключения беременности и врастания ворсин хориона в миометрий.
ж) Содержание бета-субъединицы ХГ в сыворотке.
3) Окончательный диагноз. В зависимости от результатов обследования ставят диагноз хориокарциномы или деструирующего пузырного заноса.
Источники (ссылки)[править]
Дополнительная литература (рекомендуемая)[править]
1. Hammond C. B. et al. Treatment of metastatic trophoblastic disease: Good and poor prognosis. Am. J. Obstet. Gynecol. 115:451, 1973.
2. Miller D. S., Lurain J. R. Classification and staging of gestational trophoblastic tumors. Obstet. Gynecol. Clin. North Am. 15:477, 1988.
3. Schlaerth J. B. et al. Prognostic characteristics of serum human chorionic gonadotropin titer regression following molar pregnancy. Obstet. Gynecol. 587:478, 1981.
4. Young R. H., Scully R. E. Placental site trophoblastic tumor. Current status. Clin. Obstet. Gynecol. 27:248, 1984.
Действующие вещества[править]
Источник
