Синдром блоха сульцбергера у новорожденных
Синдром Блоха-Сульцбергера – наследственная форма нарушения пигментации кожи, которая часто сочетается с пороками развития зубов, волос, ногтей и глаз. Симптомы заболевания характеризуются выраженной стадийностью – сначала на коже появляется эритематозная сыпь в виде пятен и линий, затем на ее месте развивается гиперкератоз, сменяющийся пятнами и последующей гипопигментацией с атрофией кожных покровов. Диагностика синдрома Блоха-Сульцбергера производится на основании данных настоящего статуса больного, гистологического исследования образцов кожи в области поражения, изучения наследственного анамнеза и молекулярно-генетических анализов. Специфического лечения этой патологии на сегодняшний момент не существует, используют симптоматические и поддерживающие мероприятия различного характера.
Общие сведения
Синдром Блоха-Сульцбергера (семейная форма недержания пигмента, нейрокожный меланобластоз) – генетическое заболевание, характеризующееся нарушением метаболизма меланина в коже и рядом сопутствующих пороков развития. Впервые это заболевание было описано в 1926 году швейцарским дерматологом Б. Блохом, затем более детальное изучение данной патологии провел американский педиатр М. Сульцбергер в 1929 году и, независимо от предыдущих исследователей, немецкий врач Г. Сименс. Именно поэтому в литературе можно найти другое название этого заболевания – синдром Блоха-Сименса. Удалось выяснить, что патология наследуется сцепленно с Х-хромосомой, при этом мутантный аллель является доминантным. По этой причине синдром Блоха-Сульцбергера во много раз чаще встречается у девочек – половое распределение составляет примерно 6:210, так как наличие этой мутации у эмбрионов мужского пола практически всегда является летальным и приводит к самопроизвольному прерыванию беременности. Развитие заболевания у мальчиков может быть обусловлено генетическим мозаицизмом, наличием сопутствующего синдрома Клайнфельтера или редких точечных «мягких» мутаций. Общая встречаемость синдрома Блоха-Сульцбергера составляет примерно 1 случай на 75 000 новорожденных.
Синдром Блоха-Сульцбергера
Причины синдрома Блоха-Сульцбергера
При синдроме Блоха-Сульцбергера происходит повреждение гена IKBKG, который располагается на Х-хромосоме. Продуктом его экспрессии является многофункциональный сложный белок – регуляторная субъединица NEMO-ингибиторной киназы, участвующей в сигнальной системе важного транскрипционного фактора (NF-каппа-B). Этот фактор и соответствующий ему сигнальный путь регулирует огромное количество различных процессов в организме человека – участвует в процессах адаптации при стрессе, иммунном ответе, некоторых формах воспалительных реакций, процессах клеточной адгезии, а также тормозит процессы апоптоза. Наиболее часто причиной синдрома Блоха-Сульцбергера становятся крупные транслокации и делеции гена IKBKG, в результате чего экспрессия и выделение белка с этого гена полностью прекращаются.
Поскольку у женщин имеется две Х-хромосомы, при наличии второй нормальной аллели гена IKBKG такая мутация не угрожает жизни, но обуславливает развитие синдрома Блоха-Сульцбергера. Известен факт, что в соматических клетках женского организма всегда активна только одна Х-хромосома, тогда как вторая сконденсирована в половой хроматин. Значительная вариабельность выраженности симптомов заболевания обусловлена распределением клеток, где активна хромосома именно с мутантной формой гена IKBKG. Как следствие, в вышеуказанных клетках не образуется регуляторной субъединицы NEMO-ингибиторной киназы, что и приводит к характерным порокам развития, формирующим клиническую картину синдрома Блоха-Сульцбергера. Кожные симптомы связаны с нарушением проницаемости мембран меланоцитов (в результате чего практически весь пигмент беспрепятственно покидает клетки) и аутоиммунными реакциями.
В отличие от женщин, у мужчин в норме есть лишь одна Х-хромосома, поэтому при наличии нонсенс-мутации в гене IKBKG выделение важного белка не происходит абсолютно во всех клетках организма. Это становится причиной массированного апоптоза гепатоцитов еще на этапе внутриутробного развития – в норме этот процесс задерживается как раз системой NF-каппа-B. Развитие нарушений, подобных синдрому Блоха-Сульцбергера, у мальчиков возможно при наличии сопутствующего синдрома Клайнфельтера (кариотипа XXY) или генетического мозаицизма, когда только часть клеток в организме имеет дефект гена IKBKG. В последние годы были выявлены точечные мутации этого гена, которые не приводят к полной остановке транскрипции, но изменяют структуру конечного белка. Однако чаще всего у мальчиков с такими дефектами возникает не синдром Блоха-Сульцбергера, а другие генетические заболевания – эктодермальные дисплазии, иммунодефициты, пороки развития скелета.
Симптомы синдрома Блоха-Сульцбергера
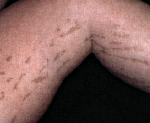
Одним из наиболее выраженных и распространенных проявлений синдрома Блоха-Сульцбергера является дерматоз, который обнаруживается при рождении или (реже) возникает на протяжении первых дней жизни новорожденного. В развитии изменений кожных покровов при этой патологии наблюдается характерная стадийность, что также является важным диагностическим признаком. Локализация таких изменений – на боковых поверхностях конечностей, туловища, шеи, вдоль линий Шарко или проекций основных нервных стволов. В большинстве случаев выделяется четыре основных стадии кожных симптомов синдрома Блоха-Сульцбергера:
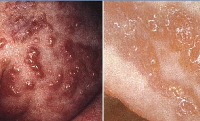
1-я стадия – воспалительная или везикулобуллезная. Начинается при рождении больного или на протяжении 2-3 недель жизни и длится до возраста 3-8 месяцев. На этом этапе заболевания возникают везикулы, эритематозная сыпь, возможно развитие пузырей и пустул. С учетом возраста больных синдромом Блоха-Сульцбергера существует определенный риск инфекционных осложнений на пораженных участках кожи.
2-я стадия – гипертрофическая или веррукозная. Характеризуется развитием на пораженных участках тела гиперкератоза в виде бляшек, бородавчатых и лихеноидных разрастаний. Их распределение, как правило, симметричное и линейное, вдоль линий Шарко или проекций нервных стволов. Длительность этой стадии синдрома Блоха-Сульцбергера составляет несколько месяцев (до возраста одного года), у некоторых больных может отсутствовать.
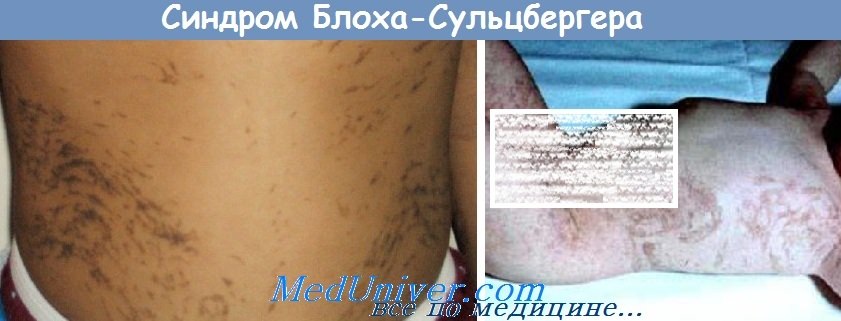
3-я стадия – пигментная. На этом этапе заболевания у больных на пораженных участках кожи возникают очаги гиперпигментации различных форм и размеров темно-коричневого цвета. Почти у половины пациентов с синдромом Блоха-Сульцбергера такие очаги появляются на неизмененных участках тела и не связаны с высыпаниями, характерными для предыдущих стадий. Длительность гиперпигментации составляет несколько лет, обычно – до периода полового созревания.
4-я стадия – атрофическая. Характеризуется потерей пигмента на очагах поражения с развитием признаков атрофии кожи. У некоторых больных синдромом Блоха-Сульцбергера такие проявления могут быть выражены очень слабо, в отдельных случаях симптомы заболевания полностью исчезают после завершения полового созревания.
Помимо кожных проявлений, синдром Блоха-Сульцбергера может приводить к развитию очаговой алопеции, дистрофии ногтей. Почти у 80% больных отмечаются аномалии зубного ряда – искривления, отсутствие зубов. В половине случаев заболевания выявляются нарушения зрения – катаракта, косоглазие, атрофия зрительного нерва и некоторые другие расстройства. Умственное развитие при синдроме Блоха-Сульцбергера обычно не страдает, но возможна некоторая задержка. В редких случаях отмечается олигофрения. Все проявления заболевания имеют тенденцию к ослаблению после завершения подросткового периода.
Диагностика и лечение синдрома Блоха-Сульцбергера
Для определения синдрома Блоха-Сульцбергера используют множество диагностических методов и техник – дерматологический осмотр, изучение наследственного анамнеза, гистологическое исследование пораженных участков кожных покровов, молекулярно-генетические анализы. При осмотре выявляются разнообразные (в зависимости от возраста больных и стадии заболевания) изменения кожи эритематозного, везикулярного или гиперкератического характера, у старших пациентов может определяться очаговая гипер- или гипопигментация кожи. Помимо этих проявлений, при синдроме Блоха-Сульцбергера возможна дистрофия ногтей, алопеция, аномалии строения зубов.
Наследственный анамнез может выявить семейный, доминантный и сцепленный с Х-хромосомой характер наследования патологии. В некоторых случаях у матери больной в анамнезе отмечается несколько случаев самопроизвольного прерывания беременности – это связано с внутриутробной смертью плода мужского пола. Результаты гистологического исследования тканей кожи при синдроме Блоха-Сульцбергера зависят от стадии заболевания – на первом этапе обнаруживается спонгиоз, развитие эпидермальных пузырей, заполненных эозинофилами и фибриновыми массами. На второй стадии патологии выявляются признаки внутриэпителиальной кератинизации, акантоз и гиперкератоз, в дерме отмечается отек с нейтрофильной и эозинофильной инфильтрацией. На третьей стадии синдрома Блоха-Сульцбергера воспалительные изменения в дерме (отек, инфильтрация) исчезают, но наблюдается значительное накопление пигмента в верхних слоях кожи. Четвертая стадия характеризуется исчезновением пигмента, развитием фиброзной ткани и частичным исчезновением придатков кожи.
Молекулярно-генетическая диагностика синдрома Блоха-Сульцбергера выполняется врачом-генетиком и может быть произведена несколькими основными техниками. Прямое автоматическое секвенирование последовательности гена IKBKG позволяет выявить практически любые изменения в его структуре. Транслокации и делеции значительных участков гена, часто выступающие в качестве причины синдрома Блоха-Сульцбергера, можно обнаружить при помощи методики FISH-анализа. Данное заболевание также может быть подтверждено посредством исследования инактивации Х-хромосом в клетках пораженных тканей.
Специфического лечения синдрома Блоха-Сульцбергера на сегодняшний момент не существует, кожные поражения на воспалительном этапе заболевания обрабатываются антисептическими средствами и растворами для предотвращения инфекционных осложнений. Кроме того, рекомендуется местное назначение глюкокортикоидных стероидов для уменьшения воспаления, однако такое лечение следует производить с осторожностью, учитывая высокую проницаемость кожных покровов у детей младшего возраста. Другие проявления синдрома Блоха-Сульцбергера (пороки развития зубов, глаз) лечат при наличии показаний.
Прогноз и профилактика синдрома Блоха-Сульцбергера
Прогноз синдрома Блоха-Сульцбергера чаще всего благоприятный, так как с момента начала полового созревания проявления заболевания значительно ослабевают. Ухудшить прогноз могут изменения внутренних органов, нервной системы, глаз, нарушения которых изредка наблюдаются при этой патологии. Кроме того, в отдельных случаях синдрома Блоха-Сульцбергера может возникать первичный иммунодефицит, который также значительно ухудшает перспективы заболевания. Профилактика патологии сводится только к пренатальной диагностике и медико-генетическому консультированию родителей при отягощенной наследственности у будущей матери.
Источник
Синдром Блоха-Сульцбергера (Блоха—Сименса)Синонимы: недержание пигмента, синдром Блоха—Сименса. Определение. Заболевание Х-сцепленное доминантное, поражающее кожу, ЦНС, глаза и костную систему и характеризующееся на определенной стадии своего развития типичной меланиновой пигментацией. Историческая справка. В 1906 г. А. Е. Garrod (1857—1936) написал отчет об умственно отсталой девочке с тетраплегией и характерной пигментацией кожи. В 1926 г. швейцарский дерматолог Бруно Блох (1878—1933) описал случай данного заболевания и первым предложил термин «недержание пигмента». Более детально изучил заболевание американский дерматолог профессор Марион Сульцбергер (1895-1983) в 1927 г. Он описал своеобразные эктодермальные и мезодермальные дефекты, которые возникают в младенческом возрасте и проявляются буллезной сыпью, а в дальнейшем характерной пигментацией кожи. В 1929 г. появилась еще одна публикация, которую выполнил H.W.Siemens. В 1989 г. A. Sefiani с соавторами выявили локализацию гена в хромосоме Xq28 при данном синдроме. В 1993 г. была выполнена публикация S.J. Landy и D. Donnai с обширным обзором случаев с синдромом Блоха—Сульцбергера. Этиология и патогенез. Генетическое заболевание наследуется доминантно и сцеплено с полом. Характеризуется нарушением меланогенеза. Развитие пигментации связано с тем, что имеется функциональная аномалия пигментообразующих клеток базального слоя эпидермиса. Из-за патологической проницаемости клеточной мембраны для меланина эти клетки отдают в дерму весь или почти весь вырабатываемый ими меланин. Линейные образования на коже при данном синдроме обусловлены мозаицизмом вследствие инактивации Х-хромосомы. Были выявлены два генетических локуса при этом синдроме. При I типе ген локализуется в хромосоме Xq11, болезнь характеризуется спорадическими случаями, генетические аномалии возникают без предшествующей воспалительной фазы. При II типе (семейный вариант заболевания) ген расположен в хромосоме Xq28. При этом типе синдрома отмечаются Х-сцепленные доминантные мутации в гене NEMO. Предполагают, что эти мутации приводят к снижению иммунной толерантности в эктодермальных тканях. У гетерозиготных девочек это вызывает реакцию, похожую на аутоиммунную, а у гомозиготных мальчиков — реакцию по типу «трансплантат против хозяина», приводящую к фатальному исходу заболевания. Развитию заболевания способствуют внутриутробные травматизация, аллергизация и инфекция плода, нейрогуморальные нарушения. Возраст и пол. В 95—97% случаев регистрируется только у лиц женского пола. Плод мужского пола обычно погибает внутриутробно. В мировой литературе отмечено выживание мальчиков в 30 случаях. Дети уже рождаются с клиническими проявлениями или заболевание начинается в течение первых 6 недель жизни. Поражения кожи. В течении синдрома выделяют четыре стадии. Первая является воспалительной (везикулярной). Длится от момента рождения и в течение нескольких первых месяцев жизни. Имеются эритематозные, уртикарные, пузырьковые и пузырные элементы на коже туловища и (преимущественно) конечностей. Лицо, ладони, подошвы и слизистые не поражаются. Высыпания имеют тенденцию к полосовидному, вихревидному расположению. Вторая стадия называется веррукозной и длится до первого года жизни. На тех же участках появляются лихеноидные, лентикулярные папулы и веррукозные высыпания. На 3—6-м месяце жизни папулы постепенно рассасываются. Вторая стадия отмечается у 2/3 больных. Для третьей стадии характерны гиперпигментации. Длится с одного года до подросткового возраста. Эта стадия присутствует у всех пациентов с синдромом Блоха-Сульцбергера. На фоне папулезной сыпи или в период ее разрешения появляются пигментные пятна от темно-серого до темно-коричневого цвета, иногда с ливедо-синеватым оттенком. Гиперпигментации имеют полосовидную, сетчатую, паукообразную форму или в виде завихрений. Очаги располагаются по линиям Блашко (но не по дерматомам или линиям расщепления кожи). Гиперпигментации локализуются на голове, туловище и конечностях, часто напоминают брызги. Примерно у 40% больных возникновение пигментации не связано с предшествующими высыпаниями. Для четвертой стадии характерны гипопигментации. Между периодом полового созревания и 25—30 годами гиперпигментации спонтанно исчезают, оставляя легкую атрофию с гипопигментацией. В этих зонах отсутствуют волосы и потовые железы. Такие изменения отмечают преимущественно на нижних конечностях. Другие изменения кожи и ее придатков. В части случаев у больных обнаруживают очаги рубцовой алопеции на волосистой части головы, иногда дистрофию ногтей (около 10% случаев), диффузную алопецию.
Офтальмологические изменения. Микрофтальмия, аномалия сосудов сетчатки, псевдоглиома, катаракта, атрофия зрительного нерва, глубокий или поверхностный кератит, отслойка сетчатки, косоглазие. Изменения опорно-двигательной системы. Аномалии черепа, сколиоз, врожденный вывих бедра, асимметрия грудной клетки. Неврологические изменения. Замедление мышления (16%), эпилепсия (3%), спастические параличи (13%), гидро- и/или микроцефалия, олигофрения. Другие изменения. Легочная гипертензия, добавочные соски, врожденные пороки сердца, отсутствие или поражение зубов, преимущественно премоляров и верхних боковых резцов (замедление прорезывания, патология дентина, коническая форма). Во время воспалительной фазы в крови и пузырной жидкости выявляют эозинофилию (50—74%), лейкоцитоз периферической крови. Гистология. В I стадии наблюдают спонгиоз с образованием пузырьков и пузырей, содержащих эозинофилы, фибрин. Местами рассеяны крупные дискератотические клетки с гомогенной протоплазмой. Дерма инфильтрирована мононуклеарами и эозинофилами. Во II стадии картина может быть сходна с псевдоэпителиоматозной гиперплазией. Отмечаются акантоз, папилломатоз и гиперкератоз с внутриэпидермальной кератинизацией (кератиноциты располагаются спирально), местами — вакуольная дистрофия базальных клеток. В дерме — отек и инфильтраты из гистиоцитов, лимфоцитов, нейтрофильных и эозинофильных гранулоцитов, много меланофоров. В III стадии воспалительные явления уменьшаются или исчезают. В верхних частях собственно кожи, главным образом в сосочковом слое, отмечается обильное скопление пигмента. Заполненные пигментом соединительнотканные клетки так густо лежат на самой дермоэпидермальной границе, что получается впечатление их «контакта» с базальными клетками. В клетках базального слоя меланина мало или содержание его в пределах нормы, в них отмечается вакуолизация. Выявляются зоны истончения эпидермиса, очаговый гиперкератоз. В IV стадии — снижение количества меланина, фиброзные изменения и отсутствие или снижение придатков кожи в пораженных областях. Диагноз ставят по клинической картине кожных поражений в зависимости от стадии заболевания, а также на основании результатов инструментальных и генетических исследований. Дифференцируют на воспалительной стадии с герпесом, буллезными дерматозами: эпидермолизом, линейным IgA и пемфигоидом. На веррукозной стадии дифференцируют с эпидермальным невусом, на стадии гиперпигментации — с линейным и завитым невоидным гипермеланозом, на стадии гипопигментации — с гипомеланозом Ито. Течение и прогноз. У 60—80% пациентов с этим синдромом имеются системные аномалии экто- и мезодермального происхождения. При возникновении припадков на первой неделе жизни прогноз сомнительный, отмечается задержка развития. Отсутствие припадков и соответствие развития возрастным нормам свидетельствуют о благоприятном прогнозе. Пигментации персистируют на протяжении многих лет и постепенно исчезают в подростковом или раннем взрослом возрасте. Лечение. В воспалительной стадии в виде наружного лечения используют глюкокортикоиды. При образовании пузырьков накладывают повязки, смоченные антисептическим раствором (бледно-розовый раствор калия перманганата). При выраженных воспалительных изменениях назначают глюкокортикоиды внутрь, например преднизолон 0,5—1,0 мг/кг в день с быстрой отменой. Проводят профилактику вторичной инфекции. Поражения других органов лечат у смежных специалистов. – Также рекомендуем “Синдром Франческетти-Ядассона-Негели” Оглавление темы “Меланозы кожи”:
|
Источник
