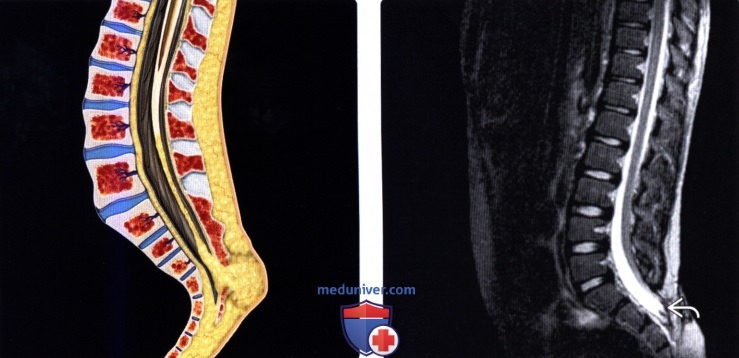
Синдром фиксированного спинного мозга у детей фото
Фиксированный спинной мозг – редкая патология, которая характеризуется ограничением подвижности спинного мозга в позвоночном канале. Заболевание чаще имеет врожденный характер и связано с внутриутробным нарушением пропорции развития спинного мозга и позвоночника, а также с посттравматическими и поствоспалительными рубцово-пролиферативными изменениями, которые приводят к фиксации спинного мозга в каудальном отделе.
Нормальное развитие спинного мозга
На 3-м месяце внутриутробного развития спинной мозг занимает всю протяженность позвоночного канала. Затем позвоночник опережает в росте. При рождении уровень конечного отдела спинного мозга соответствует уровню 3-го поясничного позвонка. В возрасте 1-1,5 года спинной мозг заканчивается на уровне 2-го поясничного позвонка в виде заостренного конуса. От верхушки конического заострения продолжается атрофированная часть спинного мозга и крепится ко 2-му копчиковому позвонку. На всем протяжении спинной мозг окружен мозговыми оболочками.
Фиксация спинного мозга
Спинной мозг фиксируется чаще в пояснично-крестцовом отделе, натягивается, и возникают нарушения метаболизма и физиологических функций нейронных образований. Развивается неврологическая симптоматика в виде нарушения чувствительности, снижения двигательной активности, патологии органов малого таза и др.
Термин впервые озвучил Хоффман с соавторами в 1976 году. Была исследована группа детей (31 случай). Выявили нарушения чувствительности и двигательные расстройства, которые сопровождались расстройством мочеиспускания.
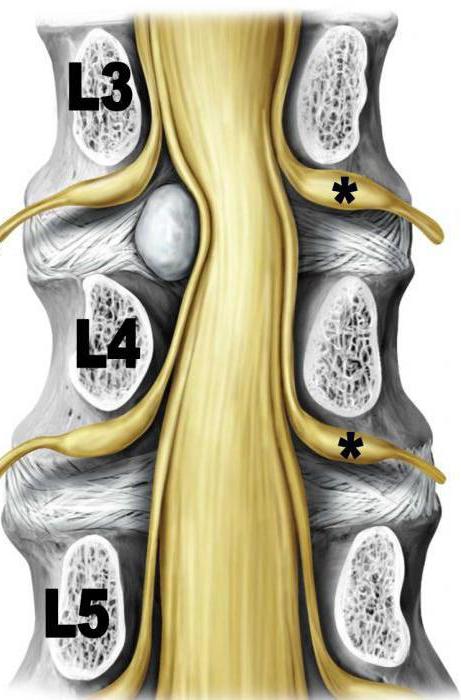
Причины фиксированного спинного мозга
Любой процесс, который способен фиксировать спинной мозг и ограничивать его подвижность, может стать причиной синдрома:
- Жировые опухоли пояснично-крестцового отдела.
- Дермальный синус – наличие сообщающегося канала спинного мозга с внешней средой при помощи свищевого хода. Является врожденной аномалией развития.
- Диастематомиелия – порок развития, при котором от задней поверхности тела позвонка отходит хрящевая или костная пластинка, разделяя спинной мозг пополам. Параллельно происходит грубое рубцевание терминальной нити.
- Интрамедуллярное объемное образование.
- Сирингомиелия – образование внутри спинного мозга полостей. Сопровождается патологическим разрастанием глиальной оболочки.
- Рубцовая деформация терминальной нити.
- Фиксация спинного мозга может иметь вторичный характер и появляться в месте хирургического вмешательства на спинном мозге. Наблюдается после восстановления миеломенингоцеле.
Клиническая картина и диагностика синдрома
Основана на тщательном общеклиническом исследовании пациента, неврологическом осмотре и дополняется набором инструментальных исследований. Чтобы расширить спектр диагностического поиска, привлекаются неонатологи, педиатры, хирурги, неврологи, нейрохирурги, ортопеды, урологи, инфекционисты.
Возраст ребенка определяет набор диагностических мероприятий.
Анамнез заболевания
У новорожденных анамнез скудный и требует расширения диагностических методов. У детей старшего возраста наблюдается нарушение походки, мышечная слабость в ногах, иногда отмечается разность мышечного массива конечностей, одна из которых кажется тоньше. Наблюдаются расстройства мочеиспускания в виде недержания мочи. В подростковом возрасте может появиться деформация скелета, дети страдают частыми инфекциями мочевыводящих путей, и связано это со снижением тонуса мочевого пузыря.
Наиболее частым симптомом заболевания является неослабевающая боль в области паха или промежности, которая может распространяться по позвоночнику и в нижние конечности. Часто болевой симптом сопровождается нарушением чувствительности и тонуса нижней конечности.
Осмотр
В поясничной области можно обнаружить: пучок волос (“хвост фавна”), срединный невус, локальный гипертрихоз, дермальный синус, подкожную жировую опухоль. Перечисленные признаки являются стигмами дизэмбриогенеза.
Часто имеют место деформации скелета (сколиоз, кифоз, асимметрия тазовых костей, прогрессирующие деформации стоп), которые встречаются у четверти больных.
Наиболее важным является неврологический осмотр, который позволяет выявить ранние признаки синдрома фиксированного мозга у детей. Характерны парезы нижних конечностей различной степени. У детей в возрасте до 3 лет сложно определить глубину пареза, но можно судить по объему двигательных расстройств (отсутствует спонтанная активность). Внешне могут быть признаки атрофии мышц конечностей и ягодичной области, но если ребенок страдает избыточным весом, то это может скрывать поражение. Нарушение чувствительности проявляется в виде ее снижения или отсутствия на нижних конечностях, области промежности и ягодиц. Такие дети подвержены ожогам из-за потери чувствительности.
Расстройство работы органов малого таза в виде различных расстройств мочеиспускания (подтекание мочи после опорожнения мочевого пузыря, ложные позывы, непроизвольные мочеиспускания), нарушения акта дефекации.
Инструментальные методы диагностики
Дополняют данные анамнеза и клинического осмотра.
- Рентгенография. Является начальным методом исследования при подозрении на поражение позвоночника и спинного мозга. Неполноценна в плане исследования мягкотканных образований.
- Ультрасонография. Ценный метод для диагностики заболевания у детей до 1 года.
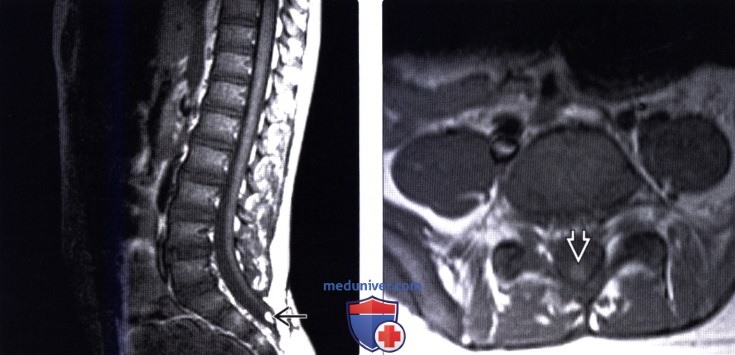
- МРТ. Наиболее чувствительный метод, который позволяет детально изучить структуру спинальной патологии.
- Компьютерная томография информативна лишь в случаях, когда необходимо визуализировать деформацию скелета перед предстоящей операцией.
- Уродинамическое тестирование (цитометрия, урофлуметрия, электромиография). Проводится для диагностики и послеоперационного контроля детей с синдромом фиксированного спинного мозга.
Лечение фиксированного спинного мозга у детей
Терапией синдрома фиксированного мозга у детей занимается тандем специалистов. Дети проходят полное обследование каждые 3 месяца в течение первого года жизни и каждые 6 месяцев до совершеннолетия. После этого обследование проводится ежегодно. Членов семьи предупреждают, что при ухудшении общего состояния, появлении неврологических расстройств, нарушении актов мочеиспускания и дефекации следует внепланово обратиться к врачу.
Основной метод лечения – нейрохирургический. Чем раньше начато лечение, тем эффективнее результат. Суть оперативного вмешательства – дефиксация спинного мозга.

Результаты операции фиксированного спинного мозга у детей:
- регресс болевого синдрома (65-100 %);
- улучшение неврологического статуса (75-100 %);
- обратное развитие урологических нарушений (44-93 %).
Ортопедические нарушения требуют дополнительной оперативной коррекции, например, фиксации исправленной деформации позвоночника металлоконструкцией.
Высокий риск неудовлетворительного результата наблюдается у детей с мальформациями разделенного спинного мозга, липомиеломенингоцеле. У таких больных чаще всего развиваются вторичные фиксации спинного мозга в местах оперативного вмешательства.
Заключение

Симптомы фиксированного спинного мозга у детей можно выявить внутриутробно при плановом УЗИ. Эти данные позволяют готовить рожденного ребенка к плановой операции в раннем возрасте.
Источник
Фиксированный спинной мозг представляет собой редкую патологию, для которой характерно ограничение подвижности спинного мозга в канале позвоночника. Развивается заболевание чаще всего в результате внутриутробного нарушения развития, в таком случае патология имеет врожденный характер. Для нее характерна ортопедическая, неврологическая и урологическая дисфункция. Протекает преимущественно в скрытой форме.
Общая сведения
Синдром фиксированного спинного мозга обнаруживается преимущественно при появлении выраженной симптоматики. Явление представляет собой ограничение подвижности спинного мозга, и при развитии может наблюдаться срастание его оболочек с костной тканью хребта. В результате происходит плотная фиксация и полная неподвижность за счет прикрепления к позвоночнику.
Вместо спинномозговой жидкости, которая должна омывать мозг и защищать его в процессе движения, постепенно формируется соединительная ткань. Все это замедляет развитие и обновление нервных клеток, что неизменно приводит к различного рода дисфункциям. Чаще всего развивается фиксация спинного мозга в поясничном отделе, так как в этом сегменте есть естественное крепление.
Механизм развития
Причины развития синдрома фиксированного спинного мозга у детей до конца не изучены. Заболевание бывает врожденным или приобретенным, что напрямую зависит от факторов, его спровоцировавших. Врожденная форма диагностируется в 80% случаев, у пациентов в возрасте 4-5 лет. Только в 20% заболевание носит приобретенный характер, и обнаруживается у взрослых людей.
Возможными предпосылками появления патологического состояния выделяют:
- Патологии внутриутробного развития.
- Новообразования в области позвоночника (доброкачественные и злокачественные).
- Деструкция мозговых тканей.
- Частое травмирование опорно-двигательного аппарата.
- Рубцевая деформация спинного мозга.
- Расщепление позвоночного столба.
- Различные отклонения в строении позвоночника.
- Порок Киари, проникновение спинного мозга в верхнюю часто хребта.
- Структурные отклонения в нижней части позвоночника.
- Сирингомиелия, подразумевающая образование внутри спинного мозга полости.
Фиксация органа может начаться из-за рубцевания ткани, что не редкость после перенесенной операции на позвоночник. Из этого можно сделать вывод, что развивается заболевание не только когда внутриутробно, но и может быть диагностирован после оперативного вмешательства.
Симптомы
Патология развивается медленно, и начинает проявляться, при повышенной нагрузке на позвоночник. Если она врожденная, то первые симптомы становятся заметны, когда ребенок учится ходить. При приобретенной форме пациент замечает изменения во время реабилитации после травмы или операции. Признаки, по многом зависят от степени поражения. Выделяют несколько видов проявлений:
- Кожные: появление пигментных пятен, обесцвечивание кожи, повышенный рост волос, образование углублений в области поясницы или крестца.
- Ортопедические: нарушение правильной осанки (лордоз, сколиоз, кифоз), деформация стоп, асимметрия ног, изменение походки.
- Неврологические: снижение рефлексов, ухудшение чувствительности в нижних конечностях, сильные болевые ощущения в области поясницы, неустойчивая походка, парез одной или сразу двух конечностей, постоянное мышечное напряжение.
Также у пациента наблюдается дисфункция органов таза, нарушение процесса мочеиспускания, дефекации, частые инфекции половых органов. Клиническая картина одинаковая для детей и взрослых. В зрелом возрасте проявления более выраженные, так как нагрузки на позвоночник выше.
Читайте также:
Диагностика
Чтобы поставить диагноз, врачу необходимо в первую очередь осмотреть пациента, изучить анамнез, определить характер симптоматики. В поясничной области у детей часто обнаруживается подкожная жировая опухоль, пучок волос, срединный невус. Наблюдаются также деформационные изменения скелета: сколиоз, асимметрия тазовых костей, кифоз. Все это позволяет заподозрить нарушение и назначить следующе виды обследования:
- Рентген – универсальный способ обследования, позволяющий оценить деформационные изменения костных тканей, но методика неэффективна при исследовании поражений мягких тканей.
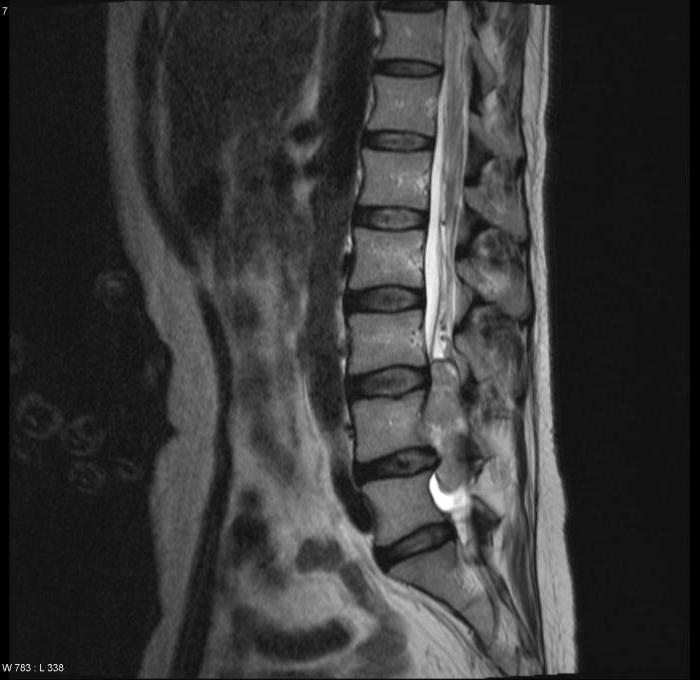
- МРТ – единственная методика, позволяющая максимально точно определить, насколько поврежден спинной мозг, выявить локализацию фиксации и другие нарушения.
- Нейросонография – назначается такой способ диагностирования, если патология выявлена у маленького ребенка.
- КТ – назначается исследование с целью определения скелетных изменений в предоперационный период.
Детям также могут дополнительно назначаться цитометрия, урофлуметрия, электромиография в послеоперационном периоде. Так как у многих пациентов высок риск развития осложнений в виде дисфункции работы мочевого пузыря.

МРТ снимок позволяет быстро выявить патологический процесс
Лечение заболевания
Скорректировать состояние консервативными способами невозможно, поэтому большинству пациентов назначается оперативное вмешательство. Хирургия преследует цель высвобождение спинного мозга, что позволит восстановить его функциональность в полной мере. Способ вмешательства подбирается индивидуально, после проведения анализа терминальной нити.
Существует два способа хирургической операции:
- Ламинэктомия. Назначается, если терминальная нить незначительно укорочена или уплотнена, отсутствует перерождение ткани. Это малоинвазивное вмешательство, подразумевающее использование в процессе эндоскопические инструменты, мощный микроскоп. Процедура не подразумевает массивных манипуляций, поэтому восстановление пациентов происходит быстрее.
- Радикальная хирургия. Назначается, если терминальная нить сильно поражена. В процессе требуется вскрытие спинномозгового канала, освобождение отдельных участков мозга, закрытие операционных полостей скобами, клеем или специальной нитью. Операция более сложная, и высока вероятность различного рода осложнений.
Некоторым пациентам может потребоваться неоднократное оперативное вмешательство, особенно это касается детей. По мере их роста и развития синдром часто прогрессирует. После проведения хирургического вмешательства пациенту требуется пройти курс реабилитации. Продолжительность напрямую зависит от выбранной методики. При ламинэктомии достаточно 3-6 месяцев, при радикальной хирургии потребуется почти год.

Хирургическое вмешательство является единственным способом лечения
Процесс реабилитации
Период реабилитации для каждого пациента индивидуален, так как все зависит от степени тяжести заболевания, наличия хронических патологий, возраста, выбранной методики хирургического вмешательства. В среднем срок назначается в 6 месяцев. Если операция была сложная, затянуться он может на год, если простая, то занимает не больше 3-х месяцев.
Специалисты рекомендуют в период восстановления строго соблюдать все выданные предписания, не менять назначения, не увеличивать и не уменьшать дозировку препаратов на собственное усмотрение.
Весь период реабилитации можно условно разделить на три этапа:
- Период после операции. Тут важно предупредить возможные осложнения после вмешательства, исключить рецидив, устранить отечность, болезненность области, способствовать скорейшему заживлению раны. Пациентам назначается противовоспалительные препараты, обезболивающие инъекции. Любые физические нагрузки категорически противопоказаны, следует строго соблюдать постельный режим. Длится такой период восстановления несколько недель.
- Вторая стадия. Этот реабилитационный этап подразумевает восстановление основных функций тела. Врач назначает занятия лечебной гимнастикой, массажные процедуры, физиотерапевтические методики. Подбираются они индивидуально. Процесс выполнения требует строгого контроля специалиста, в противном случае высок риск обострения, появления осложнений. Длительность периода составляет в среднем 2 месяца.
- Третья стадия. Пациент продолжает принимать лекарственные препараты, заниматься лечебной гимнастикой. Также ему запрещено поднимать тяжести, заниматься спортом, выполнять резкие движения и наклоны. В среднем длительность периода составляет от 1 до 3-х месяцев. Сохраняется необходимость контроля состояния пациента врачом, для отслеживания динамики выздоровления.
Насколько быстро пациент восстановится после оперативного вмешательства, напрямую зависит от строгости выполнения им всех предписаний врача. Не следует налегать на ЛФК, в противном случае упражнения могут принести больше вреда, чем пользы.
Прогноз и осложнения
Синдром фиксированного спинного мозга относится к редким заболеваниям, и прогноз для каждого пациента составляется индивидуально. Во внимание принимается возраст пациента, характер развития патологического процесса. Дети легче и быстрее восстанавливаются после операции, у них полностью устраняются болезненные ощущения, неврологические расстройства полностью исчезают после реабилитации.
Когда болезнь развивалась долго, появились повреждения нервных окончаний, то даже операция не способна устранить некоторые симптомы. Необратимые процессы могут привести к постоянному ощущению онемения конечностей, нарушению функционирования выделительной системы.
К возможным осложнениям относят высокую вероятность повторного развития фиксации спинного мозга, уже после проведенного хирургического вмешательства. Чтобы исключить ее, следует тщательно соблюдать все рекомендации и назначенные предписания лечащим врачом.
Синдром фиксированного спинного мозга развивается преимущественно внутриутробно, но бывает, развивается у людей в зрелом возрасте, как осложнение после травмы или операции. Для патологического состояния характерно изменение походки, выраженная слабость в ногах и другие нарушения. Проблем с диагностикой не возникает, так как симптоматика достаточно выраженная. Лечение назначается врачом и представляет собой хирургическое вмешательство.
Источник
МРТ при фиксированном спинном мозгеа) Терминология: б) Визуализация фиксированного спинного мозга: в) Дифференциальная диагностика:
г) Патология: д) Клинические особенности: е) Диагностическая памятка: – Также рекомендуем “Лучевая диагностика фиксированного спинного мозга” Редактор: Искандер Милевски. Дата публикации: 17.7.2019 |
Источник