Синдром грушевидной мышцы лечение медикаментозное
Автор Хусаинов Руслан Халилович На чтение 4 мин. Опубликовано 24.08.2017 20:29
Обновлено 24.08.2017 20:29
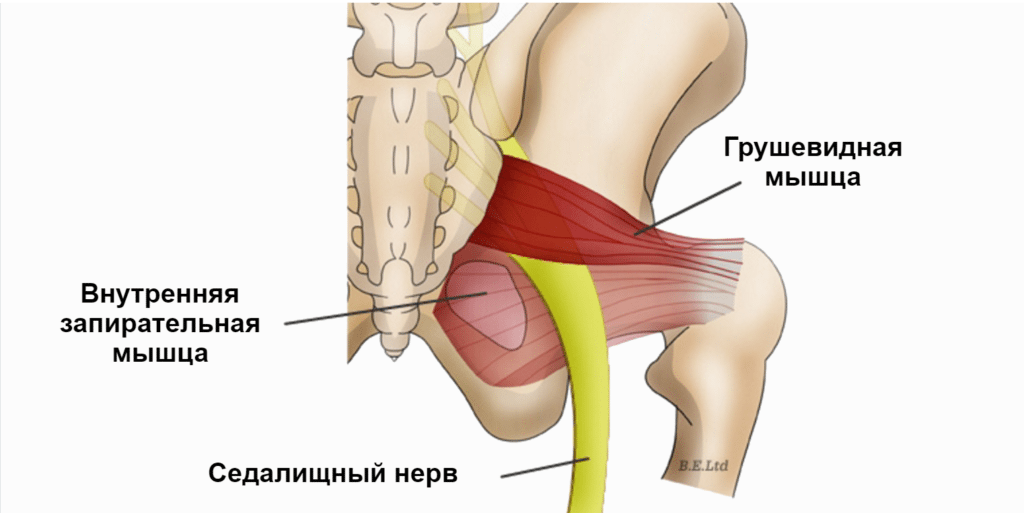
Синдром грушевидной мышцы вызывает боль в области ягодиц и бедра. Это происходит, когда грушевидная мышца вызывает раздражение седалищного нерва.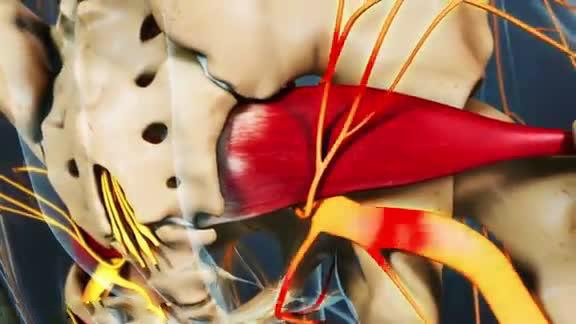
Что такое синдром грушевидной мышцы?
Грушевидная мышца имеет вид плоского равнобедренного треугольника, основание которого берёт начало от наружней поверхности крестца, латеральнее отверстий между II и IV крестцовыми тазовыми отверстиями. Эта мышца может сжимать седалищный нерв, который является большим по величине нервом в организме. Он проходит от нижней части позвоночника вниз по ноге. Сжатие седалищного нерва может привести к болевому синдрому, покалыванию или онемению в любом месте от бедра до нижней части ноги.
Признаки синдрома грушевидной мышцы
Наиболее распространенные симптомы синдрома грушевидной мышцы:
- болезненность в ягодицах, как правило, только с одной стороны;
- боль идет вниз от ягодицы по задней части ноги.
Некоторые люди с синдромом грушевидной мышцы думают, что боль вызвана повреждением подколенного сухожилия. Главный признак синдрома грушевидных мышц — это болезненность подколенной ямки, но боль может быть в области бедра или ягодиц.
Синдром грушевидной мышцы может возникнуть внезапно обычно после травмы или развиваться постепенно в течение нескольких месяцев.
Причины синдрома грушевидной мышцы
Причины могут включать в себя:
- травмы, такие как падение, удар или автомобильная авария;
- чрезмерные физические нагрузки или чрезмерное растяжение;
- малоподвижный образ жизни;
- слабость ягодичных мышц ;
- напряжение мышц и избыточный вес из-за беременности.
Многие врачи диагностируют синдром грушевидной мышцы на основе одних симптомов. Только два теста могут помочь поставить правильный диагноз:
МР-нейрография. Эта разновидность магнитно-резонансной томографии (МРТ), при которой выявляют воспаление нерва.
Обследование — врач проводит сгибание, приведение и вращение бедра внутрь, чтобы растянуть грушевидную мышцу и сжать седалищный нерв. Врач измеряет задержку сигналов в седалищном нерве из-за сжатия грушевидной мышцей.
Лечение синдрома грушевидной мышцы
Выполнение упражнений и растяжек может уменьшить тяжесть мышечных спазмов и снять мышечную напряженность.
Люди с синдромом грушевидной мышцы могут попробовать следующие упражнения:
Лежа на спине с вытянутыми ногами. Поднимите больную ногу к груди, держа колено и лодыжку. Тяните колено с лодыжкой в противоположную сторону, чтобы растянуть мышцу.
Лежа на спине с вытянутыми ногами. Поднимите больную ногу и поставьте ее с внешней стороны противоположного колена. Вытяните ногу поперек тела с помощью руки.
Каждое упражнение выполняйте в течение 30 секунд и повторяйте три-пять раз.
В дополнение к растяжению можно использовать другие методы лечения.
Чередование горячих и холодных компрессов может улучшить поток крови и эффективно для облегчения боли.
Ходьба может снять мышечное напряжение и предотвратить спазмы.
При болях можно использовать нестероидные противовоспалительные препараты (НПВП).
В первые дни после травмы рекомендуется покой.
Массирование болезненной области, а также окружающих мышц. Напряжение в одной мышце может вызывать напряжение в другой, так массаж бедра и ягодиц может быть достаточно полезным.
Медикаментозные методы лечения
- Инъекции ботокса могут уменьшить мышечные спазмы и облегчить боль.
- Обезболивающие препараты и миорелаксанты.
- Кортикостероиды или обезболивающие инъекции.
- Альтернативные методы лечения, такие как акупунктура, хиропрактика
- Лечебная физкультура для восстановления грушевидной мышцы.
- В крайнем случае врач может предложить операцию.
Профилактика синдрома грушевидной мышцы
- У многих людей синдром грушевидной мышцы развивается из-за повторяющихся движений. Избегания повторяющихся движений может предотвратить повреждения грушевидной мышцы.
- Удобная обувь. Неподходящая обувь может нарушить положение ноги.
- Разогрев мышц перед каждой тренировкой.
- Избегать упражнений, которые причиняют боль.
- Своевременное лечение травм.
Литература
- Fishman L. M. et al. Piriformis syndrome: diagnosis, treatment, and outcome—a 10-year study //Archives of physical medicine and rehabilitation. – 2002. – Т. 83. – №. 3. – С. 295-301.
- Hopayian K. et al. The clinical features of the piriformis syndrome: a systematic review //European Spine Journal. – 2010. – Т. 19. – №. 12. – С. 2095-2109.
- Fishman L. M., Schaefer M. P. The piriformis syndrome is underdiagnosed //Muscle & nerve. – 2003. – Т. 28. – №. 5. – С. 646-649
Источник
Синдром грушевидной мышцы – наиболее часто встречающаяся невропатия седалищного нерва. Она относится к туннельным невропатиям (в англоязычных странах в ходу еще одно название: ловушечные невропатии), характеризующимся несовпадением диаметров нервного ствола и его канала в костях или мускулах.
Подразумевается, что недостаточный диаметр костно-мышечного прохода вызывает ущемление нерва, которое сопровождается сильнейшим болевым синдромом.
Симптомы и причины возникновения патологии

Лечение этого заболевания назначается врачом только после полного всестороннего обследования пациента, так как патология может быть вызвана различными факторами:
- травмами пояснично-ягодичной области (ушибы, растяжения);
- миозитами;
- перенапряжением;
- растяжением мышц и связок;
- внутримышечной инъекцией, сделанной с нарушением правил;
- длительным статичным неизменным положением (сидячая работа).
Этот болевой синдром может быть следствием различных позвоночных патологий, в частности, межпозвоночной грыжи и остеохондроза. Также он может быть вызван различными патологиями в области малого таза.
Наиболее интенсивные болевые ощущения пациент испытывает в ягодичной области, при этом боли распространяются вниз по ходу нервного ствола. Для этой невропатии характерна походка с выносом несгибающейся ноги с больной стороны.
Кроме жалоб на боль, пациенты жалуются на онемение ноги, чувство мурашек, жжение. Визуально может отмечаться побледнение кожи, вызванное недостаточным кровоснабжением.
Консервативная терапия: когда лекарства и физиотерапия идут рядом
Медикаментозное назначение делается врачом только после полного всестороннего обследования пациента. Когда диагноз подтвержден результатами обследования, выяснены причины и симптомы, назначается и лечение.
Таблетки и инъекции и другие методы выбираются сугубо индивидуально, с учетом этиологии и особенностей протекания болезни, а также индивидуальных особенностей каждого больного.
Медикаментозное лечение является неотъемлемой частью комплексного консервативного подхода при синдроме грушевидной мышцы. Применяя исключительно фармакологические препараты, невозможно добиться устойчивого положительного эффекта.
Лекарственные средства обязательно должны сочетаться с лечебным массажем, физкультурой, физиотерапией и остальными консервативными терапевтическими мерами.
В настоящее время перед специалистами не стоит проблема, чем лечить синдром грушевидной мышцы. Медикаментозно применяют несколько групп препаратов для лечения как симптоматического, так и направленного на устранение причины заболевания:
- противовоспалительные нестероидные;
- миорелаксанты;
- венотонизаторы;
- анальгетики.
В отдельных случаях могут выписывать также антидепрессанты.
Наряду с этим специалисты подчеркивают нецелесообразность назначения комбинированных медикаментов, в состав которых входят гормональные препараты и витамин B в большой дозировке.
Хирургические методы лечения тоже могут применяться, в частности, когда синдром грушевидной мышцы вызван межпозвоночной грыжей, подлежащей оперативному вмешательству.
От капельниц до таблеток
Обратите внимания, что все лекарства имеют свои противопоказания и побочные эффекты. Поэтому не назначайте самостоятельно себе лечение. Это должен делать только врач. Ниже информация о препаратах дана только для общего ознакомления.
Для медикаментозного лечения воспаления грушевидной мышцы применяются самые различные лекарственные формы: таблетированные препараты, растворы для инъекций и инфузий, мази.

Эти средства могут применяться перорально, внутривенно, внутримышечно и местно. Некоторые препараты вводят непосредственно в грушевидную мышцу, в ее брюшко – для купирования сильных болей.
Такие высокоэффективные препараты, как Церебролизин и Актовегин, широко применяются для лечения синдрома грушевидной мышцы. Особенно отмечают Актовегин, который показывает хороший результат даже в тех случаях, когда остальные медикаментозные методы лечения не приносят облегчения.
Первые пять дней назначается капельница с 200 мг Актовегина в сутки, далее пероральный прием таблетированного Актовегина. Назначают эти препараты в острой и подострой стадиях.
Для восстановления нарушенной гемодинамики используют Трентал, Истенон, Кавинтон и другие аналогичные лекарства. Эффективно улучшает микроциркуляцию Истенон: капельница 2 мл на 200 мл физраствора до 10 процедур в зависимости от тяжести состояния, после чего 4 недели – Инстенон форте, таблетка три раза в день.
Прекрасно себя проявила комбинация Актовегин внутривенно (капельница) и Истенон внутримышечно или перорально.
Из противовоспалительных препаратов нужно отметить Ксефокам (и он же применяется для внутримышечной блокады, в сочетании с глюкозой). Это лекарство не только дает стойкий положительный эффект, но и обладает гораздо меньшими побочными действиями.
Не секрет, что нестероидные противовоспалительные средства обладают высокой гастротоксичностью, и ряд противопоказаний к приему этих препаратов очень широк. Ксефокам же относительно лоялен по отношению к желудочно-кишечному тракту, что тоже говорит в пользу его выбора при лечении синдрома грушевидной мышцы.
Из средств местного действия можно назвать мази Финалгон, Випротокс, Меновазин, Нифлурил и другие.
Отказ от ответственности
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях. Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт). Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Я буду Вам очень признательна, если Вы нажмете на одну из кнопочек
и поделитесь этим материалом с Вашими друзьями 🙂
Источник
Синдром грушевидной мышцы – это совокупность довольно болезненных и назойливых ощущений, затрагивающих ягодичную область. Боль может транспортироваться также в зону паха, отдавать в бедро и даже в голень, но начинается синдром всегда именно с ягодиц.

Причины развития
Важно знать! Врачи в шоке: “Эффективное и доступное средство от боли в суставах существует…” Читать далее…
Синдром грушевидной мышцы и корешковый синдром могут быть спровоцированы целым рядом разнообразных факторов — первичных и вторичных. К первой категории относятся:
- физическое перенапряжение мускулатуры этого отдела;
- травмы, в том числе растяжения;
- сильное переохлаждение, особенно в течение продолжительного времени;
- долгое нахождение в некомфортной позе;
- инъекция, проведенная непрофессионально, с нарушением правил.
Вызвать развитие первичной формы синдрома грушевидной мышцы могут и другие воздействия, мы перечислили только наиболее распространенные.
При вторичной форме синдрома он появляется, как следствие других заболеваний, чаще всего – затронувших один из органов, расположенных в малом тазу, или крестец позвоночника. Наиболее вероятно развитие синдрома у больных с диагнозом «пояснично-крестцовый радикулит со смещением дисков». Синдром грушевидной мышцы наблюдается у 50% этой группы пациентов. Нередко он становится следствием защемления седалищного нерва.
Симптоматика синдрома
Основные симптомы синдрома грушевидной мышцы:
- боли в пораженной ягодице, носящие ноющий либо тянущий характер. Способны отдаваться в тазобедренное сочленение, в некоторых случаях затрагивается крестцово-подвздошное. Ощущения увеличиваются во время ходьбы или при долгом стоянии. В положении «полуприседа» интенсивность возрастает до почти нестерпимой;
- в сидячем состоянии болезненность остается ровной, спадает только при принятии больным лежачего положения;
- если большая ягодичная мышца расслаблена, грушевидная прощупывается без труда: она постоянно находится в напряженном состоянии;
- легкое постукивание по затронутой синдромом мышце «стреляет» болью в заднюю часть ноги. Боль может распространяться почти до голеностопа;
- синдром грушевидной мышцы влечет напряжение других мышц, из которых состоит тазовое дно.
Последний симптом не обязателен, но встречается настолько часто, что упомянуть о нем стоит.
Ущемление седалищного нерва проявляет себя другими признаками:
- боль не особо сильная, тупая; ей сопутствуют другие неприятные ощущения вроде онемения мышц, жжения (как вариант – зябкости) в них;
- болезненные ощущения не носят непрерывный характер. Они появляются во время резкой смены погоды либо становятся следствием перенесенного стресса;
- ахиллов рефлекс становится менее выраженным. Он проверяется легким ударом медицинским молоточком по пяточному сухожилию. При защемлении седалищного нерва икроножная мышца сокращается слабо или вообще не реагирует на проверку.
Иногда, если ущемлены лишь волокна, из которых сформирован большеберцовый нерв, боль локализована в мускулатуре голени, сзади.
Если у пациента сдавлена ягодичная артерия, симптоматичная картина выглядит иначе: кожа на пораженной ноге заметно бледнеет, сосуды резко спазмируются, из-за чего развивается хромота. Продолжить движение можно только после расслабления конечности, для чего требуется присесть, а лучше – прилечь. У большинства больных такие приступы время от времени повторяются.
Диагностика
Синдром грушевидной мышцы, симптомы и лечение которой мы рассматриваем, имеет довольно яркие проявления. Неспециалист с легкостью может перепутать эти признаки с симптоматикой других заболеваний. Поэтому требуется консультация профессионала-медика. Для подтверждения диагноза используется пальпация – прощупывание болезненной области и связанных с ней зон.
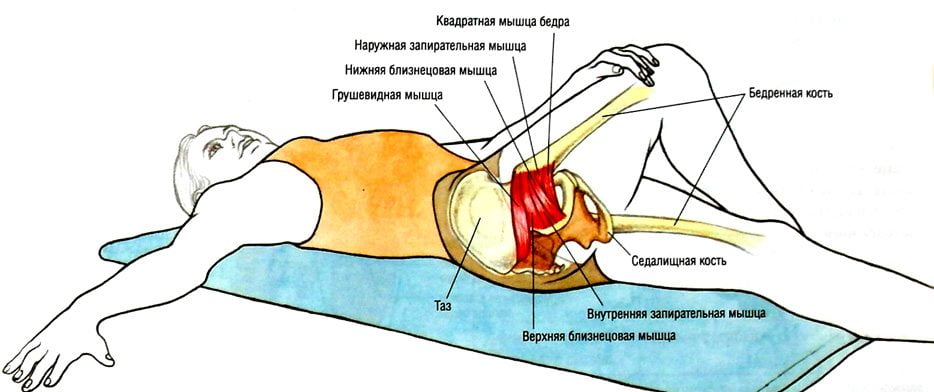
Изучаются:
- внутренняя часть большого бедренного вертела;
- крестцово-подвздошное сочленение;
- крестцово-остистая связка;
- тазобедренный сустав;
- грушевидная мышца.
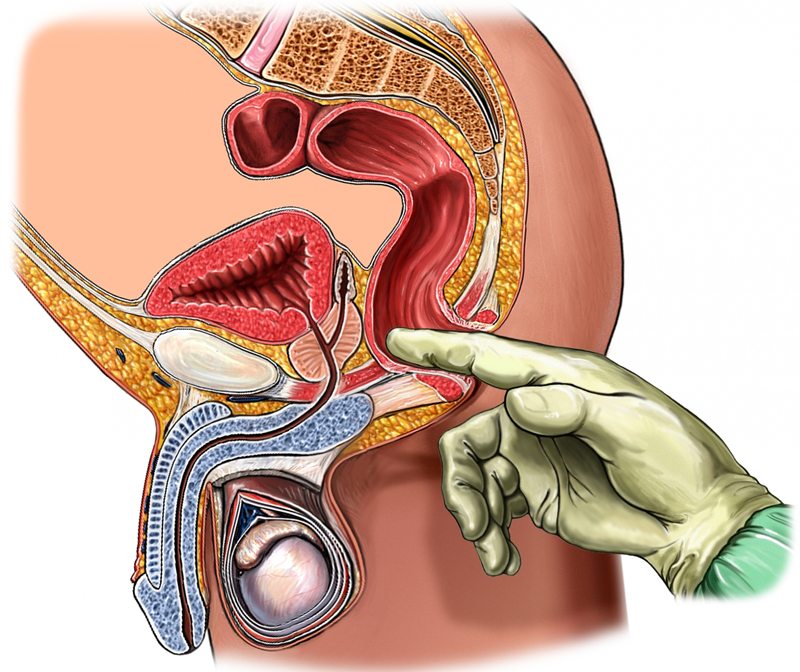
Одним из наиболее точных диагностических методов считается трансректальная пальпация: в напряженном состоянии проблемная мышца набирает упругость, которая при таком диагностировании не оставляет никаких сомнений.
Иногда пациенту предлагается метод исключения: в грушевидную мышцу вводится обезболивающий укол (препарат подбирается с учетом состояния здоровья и хронических патологий больного), по динамике обнаруженных сдвигов врач делает вывод о природе беспокоящих пациента ощущений.
“Врачи скрывают правду!”
Даже “запущенные” проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>
Если синдром грушевидной мышцы обусловлен травматическими воздействиями, обследование на этом обычно прекращается, назначается курс лечения. Однако если природа его развития неясна, потребуются дополнительные исследования. Пациенту может быть рекомендованы рентгенография, томография – компьютерная или магниторезонансная, биохимический анализ крови.
Терапевтические рекомендации
Если диагностирован синдром грушевидной мышцы, лечение зависит от того, чем он вызван. Сам по себе синдром самостоятельным заболеванием не является, поэтому медикаментозное воздействие – чисто симптоматическое, направленное на снятие болей, воспаления (если оно успело начаться), напряжения мышц. Для решения этой задачи назначаются медикаменты нескольких групп:
- для обезболивания и снятия воспаления: противовоспалительные медикаменты из нестероидного ряда. Они не только блокируют очаг, предотвращая распространение воспаления на смежные ткани, убирая его с уже пораженных, но и гасят боль. Нередко рекомендуется внутримышечное введение препаратов, поскольку при таком применении они воздействуют быстрее, проникают глубже в волокна. Популярны Диклофенак и его аналоги, Кеторолак, Мелоксикам. Если боли слишком сильны, противовоспалительные средства дополняются анальгетиками;
- для снятия напряженности мышц — спазмолитики. Они устраняют спазм, если он уже наблюдается, предотвращают повторное спазмирование. По соотношению «цена – качество» предпочтение обычно отдается препаратам, в основе которых лежит дротаверин;
- если спазмолитики не дают нужного эффекта, больному может быть назначен курс миорелаксантов, которые насильственно, но быстро расслабляют мышечные спазмы. Из этого медикаментозного ряда самым распространенным считается Мидокалм.
Иногда, если пациент испытывает сильные боли, врачи проводят новокаиновую или лидокаиновую блокаду, обкалывая пораженную мышцу растворами препаратов.
Однако только медикаменты не способны победить синдром грушевидной мышцы. Лечение на острой стадии обязательно включает в себя физиотерапевтические методики. Наиболее эффективны вакуумная терапия, лазерная или фармацевтическая акупунктура, иглорефлексотерапия, некоторые другие. Обязателен также массаж, снимающий спазмы, стабилизирующий кровоток. Нередко пациентам рекомендуется ректальный массаж – он считается самым действенным при синдроме грушевидной мышцы.
Помимо устранения симптоматики синдрома, врач должен назначить курс, направленный на терапию вызвавшей его причины. Без этого шага лечение становится бессмысленным: синдром будет постоянно возвращаться, причем временные разрывы между рецидивами станут неуклонно сокращаться.
Лечебная физкультура
Основной прием, которым может быть побежден синдром грушевидной мышцы – упражнения, выполняемые регулярно. Гимнастика направлена на расслабление спазмированной мускулатуры, активизацию всех мышц вокруг грушевидной и связанных с ней. Обязательное условие: выполнять заданные движения строго в перечисленном порядке:
- больной ложится на спину, сгибает ноги в коленных суставах, сводит/разводит колени. При их соприкосновении требуется толкать одно колено другим энергично и активно, сменяя по очереди объект приложения усилий. Каждое давление должно длиться несколько секунд;
- больной ложится навзничь, плечи прижимает к полу. Одну ногу он выпрямляет, вторую сгибает в колене. Противоположной к согнутой ноге ладонью он прижимает колено к полу через вторую конечность. Удерживаться в таком положении нужно как можно дольше, минимум полминуты. Затем упражнение повторяется со второй ногой;
- для растяжки грушевидной мышцы пациент, лежа на спине, сгибает ноги в коленях и держит их на весу. Пострадавшая конечность закидывается на здоровую, как будто нужно лежа сесть в позу «лотос». Руками больной обхватывает бедро опорной ноги, тянет ее на себя. При этом упражнении грушевидная мышца растягивается, становится более эластичной, менее склонной к спазмам;
- пациент должен сесть, ступни расставить пошире, согнутые колени соединить. Одной рукой он опирается на кушетку, вторую протягивает вперед и начинает подниматься. Когда локоть выпрямлен полностью, помощник (в этом упражнении без него не обойтись) за свободную руку помогает больному выпрямить тело полностью. На этом этапе колени размыкаются;
- следующее упражнение выполняется стоя. Для него нужно обзавестись эспандером либо очень плотной эластичной лентой. Один конец приспособления надежно крепится к любой жесткой опоре, второй накидывается на стопу с поврежденной стороны. Пациент становится к опоре боком и с усилием, преодолевая сопротивление эспандера, отводит ногу вбок на максимально доступное расстояние без сгибания колена. На место ногу надо возвращать медленно, сдерживая давление эспандера и получая противоположную нагрузку на нижнюю конечность.
Специалисты по лечебной физкультуре больным с синдромом грушевидной мышцы рекомендуют делать упражнения трижды в сутки. До выздоровления советуют отказаться от любых других тренировок или снизить их интенсивность.
Помогаем себе сами
Если у вас диагностирован синдром грушевидной мышцы, лечение в домашних условиях в сочетании с усилиями наблюдающего врача способно быстрее вернуть вам легкость в ходьбе и безболезненность существования. Все меры согласовываются с врачом.
Самомассаж
Он снимает с мышцы спазмированность, нормализует кровообращение, помогает мускулатуре быстрее вернуться к штатному функционированию, вполне доступен для самостоятельного исполнения.
Один сеанс занимает примерно треть часа. В целом курс должен включать в себя не меньше 12 процедур, через месяц его требуется повторить. Никаких приспособлений для самомассажа не требуется, разве что коврик, на котором нужно располагаться. Диван или кровать для проведения процедуры не подходят – нужна жесткая и твердая поверхность:
- требуется лечь больной ягодицей вверх, постараться расслабить мышцу и помассировать ее, используя большой палец руки. Сначала выполняется общее разминание, после разогрева тканей всей области особенно пристальное внимание уделяется уплотнениям и болезненным местам;
- для растяжения мышцы, которое делает доступной для массажа большую ее часть, нога должна быть подогнута. Но не чрезмерно, чтобы не возникло мускульное напряжение – при нем массаж может даже навредить;
- если вы не уверены в своих способностях, как массажиста, используйте мячик для тенниса. В этом случае положение меняется: больной бок оказывается внизу, под мышцу подкладывается спортивный снаряд, на котором и следует кататься, помогая руками и отталкиваясь ступнями;
- направление массажа – сверху вниз, вдоль мускульных волокон. Все движения делаются плавно, не торопясь, без избыточного давления.
Если у вас в разгаре воспалительный процесс, а массаж доставляет болезненные ощущения, можно ограничиться мягкими круговыми разминаниями на месте поражения. Желательно заниматься самомассажем каждые четыре часа.
Народная медицина
Методики альтернативной медицины в основном направлены на снятие болей и воспаления. Они требуют времени, но нередко усиливают эффект традиционного лечения. При синдроме грушевидной мышцы можно попробовать следующие рецепты для домашнего лечения:
- флакон обычного тройного одеколона (200 мл) смешивается с половиной стопки аптечной настойки боярышника, тем же объемом настойки валерианы, двойной дозой настойки красного перца, десятью таблетками анальгина. Настаивать нужно сутки. Трижды в день состав втирается в пораженную мышцу. Снимает спазм, останавливает воспаление, устраняет боль;
- в полулитре винного спирта настаиваются 50 граммов цветков конского каштана (сырье продается в аптеках). Компресс из пропитанной составом марли 10 дней подряд прикладывается на ночь;
- в равных количествах соединяются цветки календулы, чабреца и калины. Две ложки сбора заливаются кипятком; настаивать следует час, пить по трети стакана перед едой.
Все ваши домашние действия должны быть скорректированы доктором. И если он не рекомендует пока использовать народные способы лечения, воздержитесь от них. Не используйте одну и ту же методику дольше месяца: организм привыкает к рецепту и перестает на него реагировать.

Чтобы не столкнуться с неприятными симптомами и необходимостью от них избавляться, достаточно разумной бытовой осторожности. Если у вас нет проблем с позвоночником, органами малого таза, синдром вам не грозит – при условии, что вы избегаете переохлаждений и непосильных нагрузок, не сохраняете часами одну и ту же позу. А для стопроцентной уверенности в своей безопасности не ленитесь при малейших намеках на радикулит обращаться в соответствующее медучреждение.
Синдром грушевидной мышцы теоретически не относится к опасным заболеваниям. Однако качество жизни он ухудшает заметно. Да и осложнениями без соответствующего лечения он вас может обеспечить. К ним смело можно отнести нарушения в функциональности мышц, деградацию суставов и связок, не получающих достаточной нагрузки или нагружаемых чрезмерно – вы инстинктивно пытаетесь избежать болезненности, переносите основной вес на здоровую ногу. Органы малого таза тоже начинают испытывать проблемы.
Если своевременно не уточнить, какой причиной спровоцировано развитие синдрома грушевидной мышцы, вы можете пропустить возникновение более серьезной патологии.
Похожие статьи
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки – не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка…
Источник
