Синдром эйзенменгера и тетрада фалло
Комплекс Эйзенменгера. Диагностика комплекса эйзенменгера.
Названный именем Эйзенменгера врожденный порок сердца отличается от тетрады Фалло наличием расширенной или редко нормальной легочной артерии. Стеноза легочной артерии никогда не бывает. Этот порок характеризуется следующими признаками: «сидящая верхом аорта», высокий дефект межжелудочковой перегородки, в большинстве случаев расширение п р а вого желудочка и легочной артерии. Характерно, что цианоз хотя и намечается с рождения, но только в переходном возрасте достигает выраженной степени.
Появление в этот период стойкого цианоза уже с большой вероятностью говорит о наличии комплекса Эйзенменгера.
Сердце незначительно увеличено. Конфигурация его зависит от изменений легочной артерии (расширена она или нет). Обычно корни легких вследствие расширения легочных сосудов бывают увеличены и сильно пульсируют («пляска корней»).
Аускультативно характерное систолическое дрожание и шум в области третьего межреберного промежутка слева от грудины, а также усиленный второй тон на легочной артерии и иногда там же диастолический шум.
Электрокардиограмма менее типична, чем при тетраде Фалло. Обычно ось сердца не отклонена, в некоторых случаях наблюдается внутрижелудочковая блокада.

Прогноз лучше, чем при тетраде Фалло. Больные могут достигать среднего возраста. К осложнениям комплекса Эйзенменгера относятся легочные кровотечения и эмболии в связи с аневризматическими расширениями легочных артерий в их более мелких ответвлениях. При пробе с вдыханием чистого кислорода насыщение им крови несколько повышается, хотя из-за шунта оно никогда не достигает нормы. При катетеризации сердца обнаруживается или равномерное недонасыщение кислородом венозной крови как в правом сердце, так и в легочной артерии, или незначительно повышенное насыщение кислородом крови в правом желудочке.
Давление в правом желудочке и в легочной артерии подвышено, что позволяет уверенно отличить этот порок от тетрады Фалло. Четкое отграничение от тетрады Фалло имеет в настоящее время большое значение ввиду выяснившейся возможности лечения. При комплексе Эйзенменгера операция наложения анастомоза противопоказана, так как повышенное давление в системе легочной артерии сделало бы невозможным правильное функционирование искусственного протока.
От клинической картины комплекса Эйзенменгера нужно отличать комплекс Тауссиг—Бинга (Taussig—Вing), при котором имеется полная транспозиция аорты, исходящей из правого желудочка, и левостороннее расположение легочной артерии, исходящей из обоих желудочков. Продолжительность жизни очень мала, но все же в некоторых случаях больные достигают зрелого возраста. Цианоз выражен с момента рождения.
– Также рекомендуем “Дефект межжелудочковой перегородки — болезнь Толочинова — Роже. Диагностика болезни Толочинова-Роже.”
Оглавление темы “Причины цианоза. Причины болей в грудной клетке.”:
1. Комплекс Эйзенменгера. Диагностика комплекса эйзенменгера.
2. Дефект межжелудочковой перегородки — болезнь Толочинова — Роже. Диагностика болезни Толочинова-Роже.
3. Синдром Лютембаше. Аномалия Эбштейна.
4. Открытый боталлов проток. Диагностика открытого боталлова протока.
5. Стеноз легочной артерии. Сердечный цианоз без смешения артериальной и венозной крови.
6. Периферический цианоз. Причины периферического цианоза.
7. Боли в грудной клетке. Межреберная невралгия.
8. Мышечные и костные боли. Плевральные боли.
9. Причины плевральных болей. Диагностика плевральных болей.
10. Боли суставного происхождения. Синдром функциональных сердечно-сосудистых нарушений.
Источник
Содержание
- Комплекс Эйзенменгера
- Причины и патогенез комплекса Эйзенменгера
- Симптомы комплекса Эйзенменгера
- Диагностика комплекса Эйзенменгера
- Лечение комплекса Эйзенменгера
- Прогноз комплекса Эйзенменгера
Комплекс Эйзенменгера – сложный врожденный порок сердца, включающий дефект межжелудочковой перегородки, декстропозицию аорты и гипертрофию правого желудочка. Симптоматика комплекса Эйзенменгера представлена утомляемостью при незначительном физическом усилии, общей слабостью, цианозом, одышкой, кровохарканием, носовыми кровотечениями. В диагностике комплекса Эйзенменгера учитываются данные ЭКГ, фонокардиографии, рентгенографии, эхокардиографии, катетеризации полостей сердца. Лечение комплекса Эйзенменгера оперативное – закрытие ДМЖП и коррекция положения аорты.
Комплекс Эйзенменгера
Комплекс Эйзенменгера – сложная врожденная аномалия сердца, характеризующаяся сочетанием высокого и обширного дефекта межжелудочковой перегородки (1,5—3 см), отхождения аорты от обоих желудочков (декстропозиция аорты, «аорта-всадник»), гипертрофии миокарда правого желудочка. Название порока связано с именем немецкого врача (V. Eisenmenger), впервые описавшего данную аномалию.
В структуре врожденных пороков сердца комплекс Эйзенменгера составляет 3-4%; а среди пациентов с дефектом межжелудочковой перегородки встречается в 10% случаев. В отличие от тетрады Фалло, при комплексе Эйзенменгера отсутствует стеноз легочной артерии.
В кардиологии различают комплекс и синдром Эйзенменгера. Термин «синдром» используется для обозначения симптомокомплекса, возникающего при некорригированных пороках сердца с развитием право-левого шунтирования крови (дефекте межжелудочковой перегородки, дефекте межпредсердной перегородки, атриовентрикулярной коммуникации, общем артериальном стволе, транспозиции магистральных сосудов).
Причины и патогенез комплекса Эйзенменгера
Возможные причины формирования комплекса Эйзенменгера схожи с таковыми при развитии других ВПС и включают наследственную предрасположенность, воздействие на плод вредных химических и физических факторов (токсических лекарственных препаратов, соединений тяжелых металлов, вибрации, радиации, электромагнитного и ионизирующего излучения), заболевания беременной (вирусные, эндокринные, гестационные осложнения) и пр.
Анатомические нарушения, имеющие место при комплексе Эйзенменгера, обусловливают тяжелые расстройства гемодинамики. Обширный дефект в межжелудочковой перегородке или ее полное отсутствие, а также смещение аорты вправо обусловливают возникновение веноартериального шунта и попадание в аорту смешанной, малооксигенированной крови, поступающей из обоих желудочков. Комплекс Эйзенменгера сопровождается повышенным давлением в легочной артерии, которое может равняться или даже превышать давление в аорте, что приводит к спазму прекапилляров и развитию легочной гипертензии. Со временем стенки легочных сосудов значительно утолщаются, вызывая нарушение диффузии кислорода из альвеол.
Различают «белый» комплекс Эйзенменгера, когда имеется артериовенозный сброс крови из левого желудочка в правый (без цианоза), и «синий», после смены направления шунта и появления цианоза.
Симптомы комплекса Эйзенменгера
В раннем детстве, в стадии «белого» порока, комплекс Эйзенменгера протекает без выраженной симптоматики, физическое развитие детей не страдает. При развитии право-левого сброса крови появляется стойкий цианоз, одышка, снижение порога физической выносливости, сердцебиение, аритмия, боль в грудной клетке (стенокардия), общая слабость, быстрая утомляемость. Для уменьшения выраженности одышки больные обычно вынуждены принимать положение «сидя на корточках».
Типичны частые головные боли, синкопальные состояния, носовые кровотечения, кровохарканье. При сдавлении левого возвратного нерва расширенной легочной артерией развивается дисфония. При комплексе Эйзенменгера нередко обнаруживается деформация позвоночника, грудной клетки («сердечный горб»), пальцев рук («барабанные палочки»). Характерна склонность к респираторным заболеваниям: пациенты часто болеют бронхитами и пневмониями.
Частыми осложнениями комплекса Эйзенменгера служат бактериальный эндокардит, легочные кровотечения, тромбоэмболии, инфаркт легких. Пациенты, страдающие комплексом Эйзенменгера, без лечения обычно живут не более 20-30 лет и погибают вследствие сердечной недостаточности.
Диагностика комплекса Эйзенменгера
При осмотре выявляется синюшность кожных покровов, губ, носогубных складок, ногтей; наличие сердечного горба, пульсации слева грудины в прекардиальной области. Аускультативно определяется акцент II тона над легочной артерией, грубый систолический шум над областью сердца, сопровождающийся характерным симптомом «кошачьего мурлыканья»; при недостаточности клапанов легочной артерии – диастолический шум. Выслушивание специфического систолодиастолического шума может указывать на незаращение аортального протока, нередко сопутствующее комплексу Эйзенменгера. Для более точной дифференциации тонов и шумов сердца выполняется фонокардиография.
Рентгеноскопия легких обнаруживает выпячивание ствола легочной артерии, пульсацию корней и шаровидную форму сердца. ЭКГ-изменения характеризуются увеличением зубца Р во II и III стандартных отведениях и признаками гипертрофии правого желудочка.
При зондировании полостей сердца удается свободно завести катетер в легочную артерию: в ней определяется высокое давление, достигающее 60—100 мм рт. ст. Исследование газового состава крови в левом желудочке или аорте подтверждает примесь венозной крови к артериальной. В терминальной стадии комплекса Эйзенменгера отмечается выраженная полицитемия.
Дифференциальная диагностика комплекса Эйзенменгера проводится с другими пороками сердца: стенозом легочной артерии, дефектами межжелудочковой и межпредсердной перегородки, незаращением артериального (Боталлова) протока, тетрадой Фалло.
Лечение комплекса Эйзенменгера
Успешный прогноз комплекса Эйзенменгера возможен только при своевременной кардиохирургической операции, проведенной до развития стойкой гипертензии малого круга кровообращения и цианоза.
Хирургическое лечение комплекса Эйзенменгера предполагает закрытие дефекта межжелудочковой перегородки и устранение аномального отхождения аорты. В этих случаях практически всегда необходимо протезирование аортального клапана. Оперативное лечение комплекса Эйзенменгера является сложной задачей и сопровождается высокой интраоперационной летальностью. В некоторых случаях прибегают к паллиативной операции, направленной на сужение легочной артерии манжетой для уменьшения легочной гипертензии.
Консервативная терапия при комплексе Эйзенменгера носит симптоматический характер и направлена на улучшение насосной функции миокарда, снижение гипертензии малого круга, уменьшение симптомов сердечной недостаточности. Она проводится на этапе предоперационной подготовки или в случаях, когда оперативное вмешательство противопоказано.
Прогноз комплекса Эйзенменгера
Прогноз при комплексе Эйзенменгера определяется сроками развития цианоза – обычно после этого пациенты живут не более 10 лет. Общая средняя продолжительность жизни составляет 20-30 лет.
Комплексом Эйзенменгера является медицинским показанием к прерыванию беременности, поскольку может повлечь за собой гибель матери. Естественное течение беременности часто заканчивается самопроизвольным абортом и преждевременными родами; имеются лишь единичные сообщения о благополучном завершении гестации.
Источник
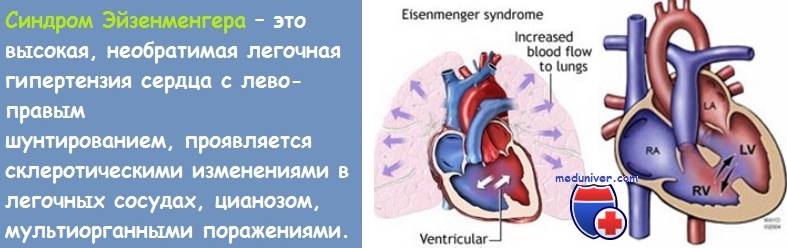
Синдром Эйзенменгера является осложнением невылеченных больших интракардиальных шунтов слева-направо. Повышенное сопротивление легких может развиваться с течением времени, в конечном итоге, приводя к двунаправленному шунтированию, а затем к шунтированию справа-налево. Венозная кровь поступает в системный кровоток, вызывая симптомы гипоксии. Шумы и тоны сердца зависят от основных аномалий. Диагноз устанавливают с помощью эхокардиографии или катетеризации сердца. Лечение, в основном, поддерживающее, но трансплантация сердца и легких может быть вариантом, если симптомы являются серьезными. Рекомендуется профилактика эндокардита.
Врожденные аномалии сердца, которые, если их не лечить, могут приводить к синдрому Эйзенменгера, включают:
Частичный аномальный венозный возврат (PAPVR, при котором некоторые легочные вены соединяются с правым предсердием вместо левого предсердия)
У редко встречающихся пациентов с вариантами единого желудочка или с транспозицией магистральных сосудов с открытым артериальным протоком и/или с дефектом межжелудочковой перегородки при условии отсутствия лечения может развиться синдром Эйзенменгера, хотя подавляющее большинство этих пациентов умирает в раннем возрасте. В США уровень заболеваемости заметно снизился из-за ранней диагностики и окончательного исправления причинной аномалии.
Шунтирование справа-налево из-за синдрома Эйзенменгера приводит к цианозу и развитию его осложнений. Системная десатурация кислорода приводит к утолщению концевых фаланг пальцев рук и ног, вторичной полицитемии, повышенной вязкости, кровохарканью, симптомам ЦНС (например, абсцессу головного мозга или инсульт) и последствиям увеличения оборота эритроцитов (например, гиперурикемии, вызывающей подагру, гипербилирубинемии, вызывающей желчнокаменную болезнь, дефициту железа с анемией или без нее).
Клинические проявления
Симптомы синдрома Эйзенменгера развиваются в разном возрасте в зависимости от причины.
У пациентов с пре-трикуспидальными шунтом слева направо (дефект межсердечной перегородки, частичное аномальное впадение легочных вен) симптомы обычно не проявляются до более позднего периода жизни (до 20–40 лет). Однако у пациентов с неподдающимися хирургическому вмешательству посттрикуспидальными шунтами (ДМЖП, ОАП или более сложными врожденными пороками сердца) в течение первых нескольких лет жизни может развиться необратимое патологическое изменение легочных сосудов с клиническими симптомами.
Симптомы включают цианоз, обмороки, одышку во время нагрузки, утомляемость, боль в груди и учащенное сердцебиение. Некоторые пациенты умирают внезапно.
Вторичная полицитемия обычно обусловливает симптомы (например, преходящие нарушения мозгового кровообращения с невнятной речью или другие неврологические симптомы, проблемы со зрением, головные боли, повышенную утомляемость, признаки тромбоэмболии). Боль в животе может быть следствием желчно-каменной болезни.
Физическое обследование выявляет центральный цианоз и барабанное утолщение концевых фаланг пальцев. Возможны признаки недостаточности правого желудочка (например, гепатомегалия, периферические отеки, расширение яремной вены). При пальпации может обнаруживаться сотрясение передней грудной стенки при каждом сокращении сердца (сердечный толчок). Голосистолический шум недостаточности трехстворчатого клапана может присутствовать в нижнем левом крае грудины. Ранний диастолический убывающий высокий шум легочной регургитации может быть слышен вдоль левого края грудины. Громкий единичный II тон сердца (S2) является постоянным симптомом; легочный щелчок выброса – распространенным явлением.
Рентгенография грудной клетки и ЭКГ
Эхокардиография или катетеризация сердца
Диагноз синдром Эйзенменгера подозревают на основании невылеченных пороков сердца в анамнезе при поддержке результатов рентгенографии грудной клетки и ЭКГ и устанавливают с помощью двухмерной эхокардиографии с цветным потоком и допплеровского исследования. Катетеризация сердца часто проводится для измерения давление в легочной артерии, легочного сосудистого сопротивления и ответа на вазодилататоры.
Лабораторные испытания выявляют полицитемию с гематокритом > 55%. Увеличение оборота эритроцитов может проявляться как состояние дефицита железа (например, микроцитоз), гиперурикемии и гипербилирубинемии. Дефицит железа можно выявить путем измерения уровня насыщения трансферрина и уровня ферритина.
Рентгенограмма органов грудной клетки обычно показывает выступающие центральные легочные артерии, сокращение периферических легочных сосудов и расширение правых отделов сердца.
ЭКГ выявляет гипертрофию правого желудочка, правый уклон оси и иногда расширение правого предсердия.
Препараты, применяемые для лечения гипертензии легочной артерии (например, аналоги простациклина, антагонисты эндотелина, ингибиторы фосфодиэстеразы-5)
Подход “Лечение и восстановление”
Поддерживающая терапия
Трансплантация сердца и легких
В идеале, корректирующие операции должны быть сделаны как можно раньше, чтобы предотвратить развитие синдрома Эйзенменгера. После установления симптома специфическое лечение отсутствует, за исключением трансплантации сердца и легких, однако применение препаратов, которые могут снизить давление в легочной артерии, исследуется.
Аналоги простациклина (например, трепростинил, эпопростенол), антагонисты эндотелина (например, босентан) и ингибиторы фосфодиэстеразы-5 (например, силденафил, тадалафил), как было показано, улучшают результаты при 6-минутных тестах с ходьбой и снижают уровни N-терминального натрийуретического пептида головного мозга (NT-proBNP). У небольшого числа пациентов, агрессивная терапия с помощью легочных вазодилятаторов привела к чистому шунту слева направо, разрешая провести хирургическое восстановление исходного дефекта сердца и значительное снижение среднего давления крови в легочной артерии. Это было названо подходом лечения и востановления.
Поддерживающее лечение включает предотвращение условий, которые могут привести к обострению синдрома (например, беременность, дегидратация, изометрические упражнения, пребывание на большой высоте, курение). Может помочь и использование дополнительного кислорода.
Симптоматическую полицитемию можно лечить путем осторожного кровопускания для снижения гематокрита до 55–65% с одновременным возмещением объема физиологическим раствором. Тем не менее, компенсированная и бессимптомная полицитемия не требует кровопускания независимо от гематокрита. Флеботомия в конечном итоге приводит к дефициту железа, что связано с более высоким риском неблагоприятных исходов. В случае подтвержденного дефицита железа следует дополнительно вводить препараты железа для пополнения его запасов.
Гиперурикемию можно лечить с помощью аллопуринола в дозе 300 мг перорально 1 раз/день.
Антикоагулянтная терапия с использованием варфарина потенциально опасна из-за риска легочного кровотечения, поэтому применение антикоагулянтов следует индивидуализировать. Аспирин в дозе 81 мг перорально 1 раз/день показан для предотвращения тромботических осложнений.
Продолжительность жизни зависит от типа и тяжести основной врожденной аномалии и колеблется от 20 до 50 лет. У нелеченных пациентов низкая толерантность к физической нагрузке и вторичные осложнения сильно снижают качество жизни. Было доказано, что применение передовых методов лечения легких вазодилататорами улучшает функциональные возможности и, по-видимому, повышает выживаемость.
Трансплантация сердца и трансплантация легких могут быть вариантом, но трансплантация показан только пациентам с тяжелыми симптомами и неприемлемым качеством жизни. Долгосрочное выживание после трансплантации не гарантировано.
Все пациенты должны получить профилактику эндокардита перед стоматологическими или хирургическими процедурами, которые могут вызвать бактериемию.
Сердечные аномалии, которые включают большие интракардиальные шунты слева-направо, часто в конечном итоге вызывают повышенное легочное сопротивление, которое сначала вызывает двунаправленное шунтирование а, в конечном счете, шунтирование справа-налево (обратный шунт).
С обратного шунта венозная кровь поступает в системный кровоток, вызывая гипоксию и ее осложнения (например, барабанные палочки ног и рук, вторичную полицитемию); полицитемия может привести к гипервязкости, инсульту или другим тромбоэмболическим нарушениям и/или гиперурикемии.
Симптомы обычно не появляются до 20–40 лет у пациентов с пре-трикуспидальным шунтом; у пациентов с пост-трикуспидальным шунтом симптомы могут возникать в течение первых нескольких лет жизни.
Симптомы включают цианоз, обмороки, одышку при физической нагрузке, утомляемость, боль в груди, сердцебиение, предсердные и желудочковые аритмии, а также правостороннюю сердечную недостаточность.
Проведение корректирующих операций при основной сердечной аномалии в соответствующем возрасте должно предотвратить синдром Эйзенменгера.
После установления симптома специфическое лечение отсутствует, за исключением трансплантации сердца и легких, однако применяются препараты, которые могут снизить давление в легочной артерии (например, аналоги простациклина, антагонисты эндотелина, ингибиторы фосфодиэстеразы-5).
Источник
