Синдром короткой тонкой кишки лечение

Синдром короткой кишки – патологическое состояние, вызванное отсутствием сегментов тонкого кишечника или значительными нарушениями его функций. Пациентов беспокоит жидкий стул, слабость, сонливость, боль в области живота, анемия, сухость кожи и слизистых, обезвоживание, неврологические и психические расстройства. Диагностические мероприятия включают лабораторные, рентгенологические, эндоскопические и другие исследования. Лечение подразумевает комплексный и междисциплинарный подход, главная цель процедур – обеспечение организма питательными веществами и микроэлементами, а также адаптация кишечника к новым условиям функционирования.
Общие сведения
Синдром короткой кишки – симптомокомплекс, возникающий после удаления (резекции) отделов тонкого кишечника, а точнее, более 25% его длины, или при снижении его функциональных способностей до минимума. Заболевание характеризуется нарушением функций пищеварения: мальабсорбцией (изменением процесса всасывания пищи), мальдигестией (неполноценным перевариванием пищи), трофологической недостаточностью (дисбалансом между количеством поступающих элементов и потребностью в них). На клинические проявления влияет множество факторов: возраст пациента, протяженность удаленного сегмента, наличие сопутствующей патологии и т. п.
Синдром короткой кишки – это тяжело протекающее состояние, которое в случае резекции большей части кишечника приводит к трагическому исходу. Ведение таких больных требует комплексного подхода, в котором принимают участие разные специалисты: гастроэнтерологи, хирурги, диетологи, социальные работники, психологи. О распространенности синдрома трудно судить, но основываясь на статистике заболеваемости в европейских странах, он встречается в соотношении 2:1 000 000 населения.
Синдром короткой кишки
Причины синдрома короткой кишки
Основная причина возникновения синдрома короткой кишки – это оперативное вмешательство, связанное с удалением протяженного участка тонкого кишечника. Чаще всего резекция производится по поводу болезни Крона, новообразований, непроходимости кишечника, ишемии, травмы, лучевого энтерита, атрезии или заворота кишечника, некротического энтероколита. Также данное патологическое состояние может быть обусловлено аномалиями развития желудочно-кишечного тракта.
Выделяют несколько видов резекции тонкого кишечника, влияющих на степень тяжести синдрома короткой кишки и клинические проявления: ограниченное удаление с сохранением илеоцекального клапана, обширная экстирпация подвздошной кишки и начального отдела толстой кишки, полное удаление тонкого и толстого кишечника.
Физиология тонкого кишечника
Тонкий кишечник – это отдел пищеварительной системы, состоящий из трех сегментов: 12-перстной, тощей и подвздошной кишки. Важнейшие функции органа – всасывание питательных веществ, продвижение содержимого (перистальтика), формирование иммунитета, образование пищеварительных соков и гормонов. Начальные отделы отвечают за поступление питательных веществ, резорбцию (обратное поглощение) воды и микроэлементов. В дистальных сегментах в основном происходит всасывание солей желчных кислот и витамина В12.
Длина кишечника у новорожденного составляет примерно 2,5 м, у взрослых – 3,5 – 6 м, при этом площадь поверхности равна 3300 см2. Но истинная всасывающая поверхность органа в несколько раз больше за счет многочисленных складочек, микроворсинок и ворсинок (примерно 2 000 000 см2). На границе с толстой кишкой находится илеоцекальный клапан. Он выполняет барьерную функцию: увеличивает время прохождения содержимого пищеварительного тракта и препятствует проникновению микроорганизмов из толстого кишечника в тонкий.
Механизмы формирования клинических проявлений синдрома короткой кишки связаны с нарушением функций тонкого кишечника, а также с локализацией и длиной дефекта. Резекция значительно сокращает всасывательную поверхность. Помимо этого, она приводит к ускорению движения химуса (содержимого) по пищеварительному тракту, поэтому уменьшается и время его соприкосновения со слизистой оболочкой. Именно эти факторы способствуют развитию признаков синдрома короткой кишки и его осложнений.
Симптомы синдрома короткой кишки
В гастроэнтерологии выделяют 3 стадии синдрома короткой кишки. Непосредственно после хирургической процедуры развивается острый послеоперационный период, который длится несколько недель или месяцев. Для него характерно появление частого жидкого стула, обезвоживания, вызванного потерей большого количества жидкости, серьезных изменений метаболизма, а также психических и неврологических расстройств. Пациенты жалуются на постоянную слабость, сонливость.
Постепенно происходит восстановление функций пищеварительной системы и наступает период субкомпенсации: нормализуется стул, обмен веществ, но при этом сохраняется ломкость ногтей и волос, сухость кожных покровов; развивается анемия, организм испытывает дефицит минералов и витаминов, вес практически не прибавляется. Весь второй период длится около года.
Последняя фаза синдрома короткой кишки – адаптация организма: она наступает спустя несколько лет после хирургической процедуры; ее длительность зависит от индивидуальных особенностей пациента, объема оперативного вмешательства и других факторов (возраст больного, сопутствующие заболевания и пр.).
Клинические признаки зависят от степени тяжести синдрома короткой кишки. При легкой степени пациенты испытывают боль в области живота, диарею, метеоризм (усиленное газообразование), анемию, снижение массы тела в пределах нескольких килограммов. Средняя степень синдрома короткой кишки характеризуется выраженными симптомами: частым жидким стулом (5-7 раз в день), значительным уменьшением массы тела, стойкой анемией, недостатком витаминов, развитием неприятных осложнений (желчных и почечных камней, язв в пищеварительном тракте и др.). Тяжелая степень синдрома короткой кишки – самая неблагоприятная; она проявляется изнуряющей диареей (примерно 15 раз в сутки), сильным похудением, стойкими нарушениями метаболизма, анемией, неврологическими и психическими расстройствами.
Диагностика синдрома короткой кишки
Диагностические мероприятия при синдроме короткой кишки включают тщательный опрос пациента и его внешний осмотр, а также проведение дополнительных методов обследования: анализа кала и крови, рентгенографии с исследованием пассажа бария по тонкому кишечнику, гастродуоденоскопии, колоноскопии и т. д.
Врач обязательно уточняет, когда сделана операция и по каким причинам. При пальпации обнаруживается вздутие и болезненность в области живота; при осмотре отмечается сухость кожи и слизистых оболочек, их бледность, отеки.
Общий и биохимический анализы крови выявляют анемию (снижение числа эритроцитов и гемоглобина), признаки воспаления (рост СОЭ и лейкоцитов), недостаток витаминов, минералов и белка. Копрограмма позволяет обнаружить в кале непереваренные частицы пищи и жиры. Также назначают рН-метрию желудочного секрета, так как в большинстве случаев увеличивается образование соляной кислоты. Инструментальное обследование (УЗИ, КТ или МСКТ органов брюшной полости, обзорную рентгенографию) при синдроме короткой кишки проводят с целью обнаружения осложнений, развившихся на фоне патологии.
Лечение синдрома короткой кишки
Цель терапии синдрома короткой кишки – обеспечить полноценное поступление питательных веществ, воды, микроэлементов, минимизируя парентеральный способ питания. Адекватное ведение больных позволяет предупредить развитие последствий, связанных с кишечной недостаточностью, и повысить уровень жизни. Лечебные мероприятия при синдроме короткой кишки напрямую зависят от стадии процесса, его локализации и степени тяжести.
При сохранении длины тонкого кишечника более 1,8 м остается возможность орального питания, но укорочение пищеварительной трубки до 0,6-1,8 м подразумевает периодическое применение парентерального (внутривенного) питания в течение 1-2 месяцев. Принимать пищу нужно часто и маленькими порциями; показано употребление соков, мясных бульонов, молочных продуктов (но осторожно, так как они могут усугубить диарею) и исключение из рациона жареного, соленого и пряного. Считается, что энтеральное питание при синдроме короткой кишки способствует ускорению процессов адаптации кишечника, о чем свидетельствуют многочисленные исследования. Если же сохранилось меньше 60 см кишечника, то проводят длительное парентеральное питание с контролем концентрации микроэлементов, углеводов, белков, жиров и витаминов в крови.
Лечебные мероприятия при синдроме короткой кишки подразумевают прием лекарственных препаратов: противодиарейных, антацидов для снижения кислотности желудочного сока, ингибиторов протонной помпы для сокращения выработки желудочного секрета, средств для усиления всасывания желчных кислот, поливитаминов, антибиотиков.
Хирургическое лечение используют только при продолжительном и тяжелом течении патологии и неэффективной консервативной терапии. Выполняется формирование новых барьерных клапанов, может быть проведена трансплантация части кишки, образование антиперистальтических сегментов путем разворачивания отдельных участков тонкого кишечника. Эти операции довольно результативны, но иногда непредсказуемы, так как могут вызвать развитие осложнений (заворот кишки, стриктуры и т. п.). Поэтому их назначают только после того, как убедятся в отсутствии механизмов адаптации.
Осложнения и прогноз синдрома короткой кишки
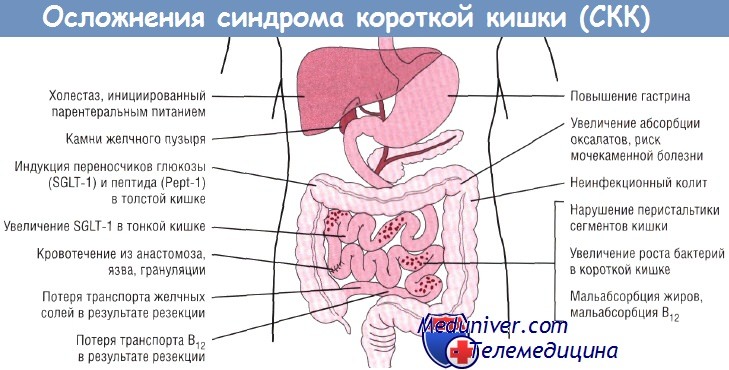
Дисфункция пищеварительной системы, помимо вышеперечисленных симптомов, вызывает развитие гиповитаминоза и камнеобразования в желчном пузыре и в почках, активное размножение кишечной микрофлоры, образование язв пищеварительного тракта, изменение всасывания медикаментов, метаболический ацидоз (рост концентрации молочной кислоты в крови). Эти процессы ухудшают общее состояние пациента. Но адекватное лечение и постоянное динамическое наблюдение у гастроэнтеролога позволяют добиться хороших результатов, ускорить адаптацию организма, снизить риск трагического исхода и негативных последствий.
Профилактических мероприятий, направленных на предупреждение синдрома короткой кишки, не существует. При выполнении резекции тонкого кишечника должны выбираться наиболее щадящие методы оперативного вмешательства.
Источник
Лечение синдрома короткой кишки. Принципы
Метаболическая и нутриционная поддержка при синдроме короткой кишки (СКК) проводится в три этапа:
– инфузионно-нутриционная коррекция раннего послеоперационного периода;
– инфузионно-нутриционная коррекция периода адаптации;
– инфузионно-нутриционная коррекция последствий обширных резекций кишечника (длительное лечение).
В раннем послеоперационном периоде лечение синдрома короткой кишки направлено на борьбу с метаболическим стрессом: возмещение потерь электролитов и водных разделов; коррекция КОС (применение антацидных, антисекреторных препаратов), регуляция моторной активности, коррекция пищеварительных и стимуляция всасывательных процессов кишечника, иммунокоррекция и иммуностимуляция, симптоматическая фармкоррекция и парентерально-энтеральная алиментация.
В первые часы (сутки) до восстановления какой-то активности пищеварительного канала начинают традиционную внутривенную инфузионную терапию. При отсутствии значительного угнетения пищеварительного канала использование энтерального компонента возможно через 3—4 часа после операции, начиная с введения электролитных растворов.
Затем переходят (под контролем биологического тестирования) к применению сред для энтеральной алиментации по принципу постепенного нагнетания нагрузки на пищеварительно-транспорный аппарат и обменные процессы: переходная смесь, аналогичная химусу — сбалансированная смесь в разведении 1:2—1:1 — сбалансированный состав— сипинговое питание— диетический рацион в сочетании с дополнительной нутриционной поддержкой (сочетанная нутриционая поддержка парентеральным или сипинговым путем).
Иными словами, лечение проводится соответственно принципам терапии энтеральной недостаточности с нутриционной поддержкой парентерально-энтеральным путем. При этом программу коррекции белково-энергетического гомеостаза определяют индивидуально, опираясь на адаптивные возможности тонкой кишки и состояние лимитирующих органов.
Препараты, замедляющие моторику, используются для лечения диареи и улучшения всасывания. Используют мотилиум, пищевые волокна в зонд; для стимуляции всасывания годятся также солевые растворы в зонд и др. известные способы.
При сохранении тяжелой диареи на фоне полной парентеральной алиментации применяют кодеин, опиаты (кодеин в/м по 60 мг каждые 4 часа до получения клинического эффекта). При переходе на энтеральную алиментацию (при положительной биопробе на всасывание и снижении частоты стула) в случаях сохраненяющейся тенденции к диарее назначают лоперамид (имодиум) внутрь 5 мг каждые 6 часов до получения клиническое эффекта. В рефрактерных случаях показана настойка опиума.
Наиболее сложны случаи сочетанной колэктомии и резекции подвздошной кишки с сохранением не более 1 м тощей кишки. В подобных ситуациях помогают соматостатин подкожно или октреотид (100 мкг, п/к, 3 р/сут). Иногда для связывания желчных кислот и предупреждения диареи дается холестирамин.
Для предотвращения выраженной белково-энергетической недостаточности, значительной потери массы тела и отрицательного азотистого баланса следует начинать парентеральное питание в соответствии с рассчитанными потребностями.
В структуре алиментационной коррекции доля энтерального компонента должна увеличиваться постепенно. Объем энтерального компонента можно наращивать под контролем биопробы или в зависимости от объема стула (он не должен превышать 30—40 мл/кг/день).
Энтеральную алиментацию начинают со смесей, близких химусу по составу, как наиболее адекватных для всасывания в кишечнике (например, нутрихим, нутрозим, витазим). Несмотря на адаптивные возможности кишки и поддерживающую терапию у пациентов с сохранением менее 60 см тонкой кишки, удаленными подвздошной, илеоцекальным клапаном и толстой кишкой в сочетании с парентеральной нутриционной поддержкой целесообразно введение соматотропина (п/к 0,03—0,14 мг/кг/сут в течение 4 недель). Рекомендуется также применение глутаминовой кислоты (п/к 0,16 г/кг/сут или внутрь 30 г/сут). Показаны анаболические стероиды. После выработки некоторых приспособительных реакций можно попробовать перейти к применению для энтеральной алиментации сбалансированных составов.
В случае медленной адаптации переход от химусоподобных смесей к сбалансированным отсрочивается до момента, когда биопроба покажет темп усвоения не менее 50 мл разведенной до 20%-й концентрации смеси в течение не более 1 часа.
После развития приспособительных реакций к сбалансированным составам (исчезновения интолерантности к ним) нутриционную поддержку расширяют введением сипинговой составляющей. При этом используют легко усвояемые в кишечнике стандартные составы (например, препараты фортимель, тонексис — Франция, нутрихим в качестве сипинга — Россия и др.). При хорошей адаптации пациента переводят на диетические рационы (блюда по диетам группы столов № 4) с возможностью расширения употребляемого ассортимента.
По литературным данным, вероятность осложнений при парентеральном питании в домашних условиях — 0,7—1,1 случаев на 100 человек в год. Однако наибольшего эффекта все же удается достичь при периодической плановой госпитализации не реже 2-х раз в год.
Благодаря современной нутриционной поддержке достигается длительное выживание пациентов с СКК, которые ранее погибали в отдаленные сроки после обширных резекций кишечника. Парентеральное питание (в т.ч. сочетанное) и энтеральная дополнительная алиментация смесями, аналогичными химусу, — основные составляющие нутриционной поддержки у такого контингента больных. Однако вследствие высокой стоимости сред полного парентерального и энтерального питания до настоящего времени возникали сложности в ведении пациентов с тяжелыми формами СКК на дому. Поэтому ни один из составов не является в достаточной степени эффективным для того, чтобы рекомендовать его в качестве рутинного метода. Таким пациентам показана более частая госпитализация для коррекции белково-энергетической недостаточности в зависимости от состояния.
Трансплантация тонкой кишки — вполне доступный современный метод лечения. Но вследствие некоторых причин (противопоказания, отсутствие донорской базы, экономического риска) этот метод не может быть рекомендован в качестве альтернативы пациентам, хорошо приспособившимся к домашнему парентеральному питанию.
– Также рекомендуем “Печень пожилых при хирургическом эндотоксикозе. Функции”
Оглавление темы “Питание после операции на желудке, кишечнике”:
- Питание после гастрэктомии. Поддержка при постгастррезекционной дистрофии
- Оценка пациентов с постгастррезекционной дистрофией. Классификация трофологической недостаточнoсти
- Питание при постгастррезекционной дистрофии. Смеси Нутрихим
- Факторы риска синдрома короткой кишки. Причины
- Обширные резекции тонкой кишки. Энтеральная недостаточность
- Обширные резекции толстой кишки. Последствия
- Лечение синдрома короткой кишки. Принципы
- Печень пожилых при хирургическом эндотоксикозе. Функции
- Послеоперационная печеночная недостаточность у пожилых. Факторы риска
- Классификация печеночной недостаточности. Стадии
Источник
Комплекс заболеваний, провоцирующих дисфункцию некоторых отделов кишечника и вызванных хирургическим удалением части органа, называют синдромом короткой кишки (СКК). Патология приводит к дисбалансу между уровнем важных веществ и потребностью в них. СКК ухудшает общее состояние организма и может стать причиной летального исхода. Поэтому важно вовремя провести адекватную терапию и регулярно наблюдать за динамикой изменений в работе кишечника.
Причины формирования недуга
Первопричиной, вызывающей синдром короткой кишки, является хирургическое вмешательство, представляющее собой удаление части тонкого кишечника. Такую манипуляцию проводят в случае следующих патологий:
- гранулематозное воспаление отделов пищеварительного тракта;
- непроходимость кишечника;
- радиационный энтерит;
- ишемическая кишечная болезнь;
- повреждение кишечника вследствие травмы живота;
- опухоли;
- заворот кишечника;
- болезни органов ЖКТ.

Признаки синдрома короткой кишки у детей чаще всего проявляются в первые дни после рождения и возникают на фоне следующих факторов:
- порок развития брюшной стенки;
- заворот среднего отдела кишечника;
- врожденная аномалия развития толстой кишки;
- язвы и некрозы кишечных стенок.
Некротизирующий энтероколит у новорожденных является причиной СКК и представляет собой острое воспаление ЖКТ. Он может спровоцировать инфаркт кишечной стенки. Эта патология обычно возникает у младенцев, рожденных раньше срока, и связана с внутриутробным инфекционным поражением.
Физиология тонкого кишечника
Существенно увеличивают площадь тонкой кишки маленькие ворсинки. Через их поверхность всасывается большое количество питательных веществ и воды. Отсутствие части отдела кишечника приводит к сокращению числа этих ворсинок. Как следствие, развивается недостаток витаминов и минералов. Неусвоенные вещества, вода и полезные элементы поступают в толстую кишку и в жидком виде выводятся из организма.
Со временем организм привыкает к этим условиям. Он компенсирует нехватку количества ворсинок их высотой. В итоге функция кишечника восстанавливается, но для этого должно пройти определенное время.

Признаки патологии
Существует три формы расстройства в зависимости от тяжести симпотмов:
- Легкая. Течение СКК сопровождается метеоризмом, диареей и болевыми ощущениями в животе. Происходит незначительное снижение веса.
- Средняя. При этой степени тяжести больной жалуется на диарею, плохое состояние волос и кожи, у него снижается масса тела. На этой стадии у человека могут развиваться такие осложнения, как камни в желчном пузыре и почках, язва желудка.
- Тяжелая. Считается самой неблагоприятной формой патологии. Пациент мучается от частой диареи, у него резко снижается вес, развивается анемия, куриная слепота, остеопороз. У человека происходит тяжелое нарушение вещественного обмена, наблюдается ряд неврологических и психических патологий. Его кожа имеет бледный цвет и шелушится.
Иногда заболевание сопровождается синдромом приводящей петли. Он представляет собой состояние, при котором желчь скапливается в отделе кишечника и выплескивается наружу под воздействием неблагоприятных факторов. Человека при этом беспокоят боль в животе и области правого подреберья, рвота, общая слабость.
Особенно ярко проявляется патология у детей. Если терапевтические мероприятия были подобраны грамотно, тяжесть симптомов постепенно снижается, нормализуются стул и обменные процессы.
Диагностика
Диагностические методы основаны на сборе анамнеза и оценке данных внешнего осмотра. Врач обращает особое внимание на следующие признаки:
- состояние и цвет кожи;
- выраженные отеки;
- боль в брюшной области при пальпации;
- вздутие живота.
Также назначают общий и биохимический анализы кровяной жидкости. При патологии результат покажет пониженное количество железосодержащего белка и эритроцитов, а уровень лейкоцитов будет увеличен. Биохимия устанавливает присутствие симптомов дисфункции почек, дает информацию о количестве элементов. В случае запущенной формы проводят анализ крови для выявления заражения инфекциями. Лабораторное исследование кала показывает наличие непереваренной пищи и жиров.
К инструментальным методам относятся:
- Рентгенография. Позволяет исследовать отделы тонкого кишечника с помощью сульфата бария, который пациент принимает внутрь перед процедурой.
- Обследование органов брюшной полости с помощью ультразвука. Позволяет рассмотреть внутреннюю структуру и контуры органов, определить скопление жидкости, наличие воспалений и новообразований.
- ФЭГДС. Представляет собой осмотр верхних отделов ЖКТ с помощью фиброэндоскопа. Процедуру проводят на голодный желудок под местной анестезией.

На фоне синдрома короткого кишечника возникают другие осложнения, которые выявляются с помощью следующих процедур:
- КТ;
- рентгенография;
- мультиспиральная КТ.
Большое значение в постановке диагноза имеет информация о том, когда и почему была сделана операция на тонкой кишке.
Эффективные способы лечения
Лечение патологии требует консультации нескольких специалистов: хирурга, диетолога, психотерапевта, гастроэнтеролога. Главной целью терапии является достаточное поступление в организм воды, элементов, питательных веществ при условии минимального вливания через вену. Лечение синдрома короткой кишки включает следующие мероприятия:
- Прием медикаментов. Обычно доктор назначает антациды («Холестирамин», «Имодиум»), противодиарейные лекарства, антибиотики для предотвращения инфекции («Амоксициллин» и «Омез»), ингибиторы протонного насоса. Обязательно прописывают витаминные комплексы и препараты, стимулирующие работу кишечника.
- Операция. Хирургическое вмешательство необходимо в случае длительного и тяжелого течения патологии, а также при неэффективности медикаментозного лечения. Операция помогает восстановить проходимость проблемного участка. Реабилитация больного протекает быстрее, если во время резекции хирург сохраняет как можно больше сантиметров жизнеспособной кишки.
Определенных мер профилактики, способных предотвратить развитие синдрома, не существует.
Для минимизации вреда выбирают самые щадящие методы хирургического вмешательства.

Возможные последствия
Синдром тонкой кишки вызывает серьезные осложнения, ухудшающие общее состояние пациента. К ним относятся:
- Гиповитаминоз. Острый дефицит необходимых веществ может привести к переломам костей, внутренним кровотечениям, снижению репродуктивной функции у женщин.
- Метаболический ацидоз представляет собой повышение концентрации молочной кислоты в организме.
- Дисбактериоз кишечника. Нарушение баланса между вредной и полезной микрофлорой приводит к активному распространению микробов в кишечнике.
- Язвенная болезнь желудка образуется на фоне воспаления и гибели клеток эпителия.
Эти последствия ведут к проблемам со здоровьем и вызывают серьезные патологические процессы, от которых больной может умереть, если не оказать ему своевременную медицинскую помощь.
Соблюдение диеты
Все пациенты синдромом укороченного кишечника должны соблюдать определенную диету, предусматривающую следующие рекомендации:
- Необходимо пить больше натуральных соков, употреблять нежирные бульоны, чтобы восполнять запас жидкости.
- Важно включить в рацион сыры нежирных сортов.
- С молочной продукцией следует быть аккуратнее. Она может усилить диарею.
- Нужно отказаться от жарки продуктов, острых специй и солений.
- Питаться лучше небольшими порциями.
- Пищу необходимо готовить на пару без добавления специй.
Почти в половине случаев парентеральную диету требуется соблюдать пожизненно. Особенно это касается больных, у которых тонкая кишка имеет длину менее 100 см.
Рацион подростка должен быть богат полисахаридами, которые присутствуют в кашах, киселях, картофельном пюре.
Прогноз
Выживаемость пациентов с синдромом укороченной кишки и тяжесть последствий зависят от многих причин, к которым относятся:
- сложность и вид хирургического вмешательства;
- наличие других заболеваний;
- эффективность работы оставшегося участка кишечника;
- осложнения после операции;
- образ жизни;
- соблюдение диеты.
Сложно давать точные прогнозы относительно заболевания. На сегодняшний день трансплантация кишки сопровождается выживаемостью больных в течение года в 80% случаев. Степень проявления синдрома у новорожденных после проведенной операции значительно снижается, однако точно сказать, сколько проживет ребенок, нельзя.
Несмотря на определенную стабилизацию состояния больных, достичь улучшения работы оставшегося участка тонкой кишки или повысить ее эффективность не удается. Поэтому важно вовремя выявлять симптомы патологических причин синдрома короткой кишки, соблюдать все предписания доктора и регулярно проходить обследования органов ЖКТ.
Загрузка…
Источник
