Синдром нижней полой вены по мкб 10
Рубрика МКБ-10: I87.1
МКБ-10 / I00-I99 КЛАСС IX Болезни системы кровообращения / I80-I89 Болезни вен, лимфатических сосудов и лимфатических узлов, не классифицированные в других рубриках / I87 Другие поражения вен
Определение и общие сведения[править]
Синдром верхней полой вены
Ряд доброкачественных и злокачественных заболеваний могут вызывать компрессию или обтурацию верхней полой вены, сопровождаемые характерным симптомокомплексом, известным как синдром верхней полой вены.
Этиология и патогенез[править]
Среди множества факторов, способных вызвать нарушение проходимости верхней полой вены, на первом месте стоит экстравазальная компрессия опухолями средостения или увеличенными лимфатическими узлами (90%). Возможно также прорастание злокачественных опухолей средостения в стенку вены с последующей облитерацией ее просвета. Кроме того, сдавление вены может быть вызвано аневризмой аорты, доброкачественными новообразованиями или фиброзом средостения (склерозирующим медиастинитом). Тромбоз верхней полой вены сравнительно редко возникает при длительном пребывании в полой вене центрального венозного катетера или электродов электрокардиостимулятора. Частота подобных тромбозов колеблется от 0,3 до 4 на 1000.
Клинические проявления[править]
Клинические проявления данного синдрома зависят от степени сужения просвета вены и длительности периода, в течение которого это сужение развивается. Чем быстрее развивается процесс, тем меньше времени для развития коллатералей и тем тяжелее симптомы. При медленном развитии тромбоза или компрессии сосуда успевают развиться коллатерали, которые компенсируют нарушение оттока венозной крови. В этих случаях болезнь может протекать бессимптомно или сопровождаться слабовыраженными клиническими признаками. Приблизительно 2/3 больных жалуются на отечность лица, шеи, верхней половины туловища, одышку в покое, кашель, невозможность спать в лежачем положении вследствие усугубления симптомов болезни. Почти у 1/3 пациентов возникает стридор, свидетельствующий о наличии отека гортани и опасности обструкции дыхательных путей. Повышение давления в венах может сопровождаться отеком мозга с соответствующими симптомами и апоплексией.
Сдавление вен: Диагностика[править]
При осмотре обращают внимание на цианоз и отек лица, шеи, верхних конечностей, расширение поверхностных вен в этих областях. В диагностике синдрома верхней полой вены ведущая роль принадлежит КТ, а также флебографии (прямой рентгеноконтрастной или магнитно-резонансной). Кроме того, совершенно необходимо обследование органов грудной клетки и средостения (рентгенография и КТ) для определения заболевания, которое может вызвать окклюзию верхней полой вены. При опухолевой этиологии данного заболевания необходима морфологическая верификация основного заболевания в целях определения целесообразности последующего применения рентгенотерапии или химиотерапии.
Дифференциальный диагноз[править]
Сдавление вен: Лечение[править]
Обходное шунтирование верхней полой вены редко сопровождается хорошими отдаленными результатами, а зачастую и невыполнимо из-за тяжести состояния больного, распространения опухоли на другие органы. При некоторых злокачественных новообразованиях органов грудной клетки и средостения хороший эффект можно получить при рентгенотерапии и полихимиотерапии. Наилучший эффект наблюдают при лимфомах. В настоящее время наиболее перспективный способ лечения сдавления верхней полой вены опухолями или фиброзом средостения – чрескожная эндоваскулярная баллонная ангиопластика с установкой стента в суженном участке вены.
Профилактика[править]
Прочее[править]
Синдром нижней полой вены
Наблюдается при компрессии нижней полой вены, инфильтрации стенки нижней полой вены опухолью.
Клинически выраженного синдрома нижней полой вены, как правило, не отмечается в связи с постепенной адаптацией к венозной гипертензии системы кавапортакавальных анастомозов. В данном случае помогают дополнительные диагностические методы – восходящая каваграфия, допплерографическое исследование кровотока в крупных венозных сосудах. Исходом операции может стать перевязка нижней полой вены или ее протезирование.
Синдром сдавления левой почечной вены
Синонимы: синдром щелкунчика
Определение и общие сведения
Синдром сдавления левой почечной вены – компрессия левой почечной вены между верхней брыжеечной артерией и брюшной аортой, что приводит к увеличению градиента давления между левой почечной веной и нижней полой веной до 3 мм рт.ст. (нормальный <1 мм рт.ст.), приводящему к развитию левосторонней гематурии.
Точная распространенность не известна. Большинстве случаев патологии было зарегистрировано в Азии. Наиболее симптоматические случаи наблюдаются на третьем / четвертом десятилетии жизни, чаще у женщин астеничного телосложения.
Этиология и патогенез
Выделяют три типа синдрома щелкунчика почечной вены: передний, задней и комбинированный.
Клинические проявления
Синдром сдавления левой почечной вены имеет тенденцию проявляться урологическими или гинекологическими симптомами. Урологические проявления включают в себя боль в пояснице или в животе, одностороннюю (левостороннюю) макроскопическую или микроскопическую гематурию, варикоцеле или варикоз нижних конечностей. Гинекологические проявления – симптомы застоя в малом тазе: дисменорея, диспареуния, боли после полового акта, боли внизу живота, дизурия, варикоз тазовой, вульварной, ягодичной или бедренной областей и эмоциональные нарушения.
Диагностика
Диагноз следует заподозрить при обнаружении боли в пояснице и гематурии. Диагностические тесты должны включать в себя анализ мочи (микроскопия и баканализ), УЗИ и / или внутривенную урографию, цистоскопию и уретрореноскопию, цветное допплеровское сканирование, КТ или МР-ангиографию, а также флебографию левой вены почек.
Лечение
Пациентов в пубертате, которые могут претерпевать спонтанную ремиссию по ходу их физического развития, а также пациентов с незначительными симптомами и микроскопической гематурией или пациентов с интерметтирующей безболевой выраженной гематурией, с нормальной гемограммой – следует наблюдать.
Экстрасосудистое стентирование может быть осуществлено путем полостной или лапароскопической операции и включает в себя размещение трансплантата из политетрафторэтилена. Внутрисосудистое стентирование является наиболее привлекательным вариантом лечения.
Прогноз
Прогноз после вмешательства хороший.
Источники (ссылки)[править]
Хирургические болезни [Электронный ресурс] : учебник / под ред. М. И. Кузина. – 4-е изд., перераб. и доп. – М. : ГЭОТАР-Медиа, 2014. – https://www.rosmedlib.ru/book/ISBN9785970433713.html
“Эндокринная хирургия [Электронный ресурс] / под ред. И. И. Дедова, Н. С. Кузнецова, Г. А. Мельниченко – М. : Литтерра, 2014. – (Серия “Практические руководства”).” – https://www.rosmedlib.ru/book/ISBN9785423501044.html
https://www.orpha.net
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Список литературы
Другие названия и синонимы
Гипотензивный синдром на спине, Постуральный гипотензивный синдром, Синдром аорто-кавальной компрессии.
Названия
Название: Синдром нижней полой вены при беременности.
Синдром нижней полой вены при беременности
Синонимы диагноза
Гипотензивный синдром на спине, Постуральный гипотензивный синдром, Синдром аорто-кавальной компрессии.
Описание
Синдром нижней полой вены во время беременности. Это комплекс гемодинамических нарушений, вызванных компрессией аортокавальной области с увеличением матки. Она проявляется в виде головокружения, внезапной слабости, тахикардии, одышки, значительного падения артериального давления, увеличения движения, обморока, возникающего, когда беременная женщина лежит на спине. Поставлен диагноз: эхокардиография, допплерография плацентарного кровотока, комплексная реография. Не требует специального лечения. В большинстве случаев для исправления состояния женщины достаточно изменить положение в постели. Вертикальные роды рекомендуются для исключения острой внутри родовой гипоксии плода.
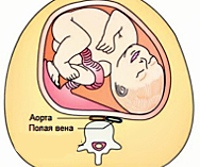
Синдром нижней полой вены при беременности
Дополнительные факты
Синдром компрессии нижней полой вены (ССЗ, аортальный и аортальный компрессионный синдром, постуральный гипотензивный синдром, задний гипотензивный синдром) является одним из наиболее распространенных гемодинамических расстройств, выявляемых во время беременности. По данным различных авторов, в третьем семестре субклинические симптомы различной степени тяжести обнаруживаются у 70% беременных женщин, и только около 10% пациентов жалуются на плохое самочувствие. Важность своевременной диагностики НПВП связана с повышенным риском прерывания беременности и другими серьезными акушерскими осложнениями, сопровождающимися нарушением нормального развития ребенка и увеличением перинатальной смертности.
Причины
Сжатие аорты и брюшной полости во время беременности обычно вызывается механическим сжатием венозных сосудов с увеличением матки и общим повышением внутрибрюшного давления. Чрезвычайно редко наблюдается нарушение кровотока в нижней полой вене из-за сочетания беременности с другими причинами – врожденным сужением, тромбофлебитом, объемными опухолями органов брюшной полости, забрюшинного пространства и заболеваниями печени. В конце беременности вес матки увеличивается в 10-20 раз, вес плода достигает 2,5 кг и более, объем околоплодных вод составляет 1-1,5 л. В результате гибкая сосудистая стенка, когда пациент находится на спине, испытывает давление 6-7 кг, что приводит к уменьшению просвета вены.
Хотя такая ситуация встречается практически у всех беременных, типичная клиническая картина НПВП наблюдается только у 9-10% пациентов, а у 17-20% женщин заболевание носит субклинический характер. В ходе исследований специалисты в области акушерства и гинекологии обнаружили, что следующие предрасполагающие факторы увеличивают вероятность развития расстройства во время беременности:
• Недостаточная торговля хеджированием. Обычно, чтобы компенсировать нарушение кровотока, в системе IVC образуется сеть парентеральных сплетений и безымянных вен, которые выделяют кровь над участком давления или в верхнюю полую вену. При недостаточном развитии безопасности или их ускоренном снижении под воздействием неизвестных факторов возникает синдром гипотензивного отношения.
• Недифференцированная дисплазия соединительной ткани. При генетически детерминированном нарушении синтеза коллагена и его пространственной организации мембрана средней вены менее устойчива к внешней компрессии. Ситуация усугубляется беременностью гормональными изменениями. Увеличение концентрации прогестерона в 10 и более раз приводит к разрыхлению гладкомышечных волокон наружной вены полой вены.
• Патологическая беременность. NPS более сжимается при многоплодной беременности, многогранном полушарии, несении крупного плода, возникшего в контексте резус-конфликта, врожденных пороков развития ребенка, экстрагенитальных заболеваний (сахарный диабет, кардиопатология) и т. Д. Почти треть беременных с НПВП страдают вегетососудистой дистонией, 15% – от высокого кровяного давления, 17% – от гестоза и 22% – от избыточного веса.
Патогенез
При сжатии полой вены кровоток из нижних конечностей, органов брюшной полости и таза затруднен. Венозный возврат уменьшается, соответственно меньше крови поступает в легочные альвеолы, уменьшается ее оксигенация, формируется гипоксемия. В то же время сердечный выброс и зависимое сосудистое давление снижаются. Из-за притока меньшего количества крови в системный кровоток, который недостаточно насыщен кислородом, развивается тканевая гипоксия в различных органах беременной женщины и ребенка. Часть плазмы откладывается в сосудистом русле нижних конечностей и в рыхлых тканях половых органов, что способствует варикозному расширению вен.
Симптомы
У двух третей пациентов расстройство протекает бессимптомно или с повышенной двигательной активностью плода с изменением положения тела женщины. Признаки постуральной гипотонии обычно впервые появляются на 25-27 неделе беременности. Патологические симптомы появляются через 2-3 минуты после того, как беременная женщина легла на спину, и достигают максимума в течение 10 минут. Очень редко СТАРТ наблюдается в сидячем положении. Более половины пациентов с клинически выраженным расстройством жалуются на головокружение, чувство одышки, одышку, внезапную слабость, сердцебиение, более частые и сильные движения. 37% пациентов испытывают спонтанное желание перевернуться, встать. Иногда возникают прекардиальная боль, шум или звон в ушах, искры перед глазами, потеря полей зрения, беспокойство, страх. У 1-3% пациентов наблюдается значительное падение артериального давления (до 80 мм Ст. И ниже), приводящее к обмороку. Симптомы быстро исчезают после изменения положения тела.
Нехватка воздуха.
Возможные осложнения
НПВП часто осложняются нарушением плацентарного кровотока с началом острой или хронической гипоксии плода, задержкой его развития. У женщин со сдавленной нижней полой веной плацента отслаивается значительно чаще преждевременно. Венозный застой вызывает возникновение геморроя, варикозного расширения вен, тромбоза, тромбофлебита. Когда в сосудах нижних конечностей откладываются большие объемы крови, возможен гиповолемический шок с множественными поражениями органов: нарушение почечной клубочковой фильтрации, респираторный дистресс-синдром, церебральная и сердечно-сосудистая недостаточность.
Диагностика
Синдром нижней полой вены во время беременности обычно диагностируется на основании падения артериального давления и характерных симптомов, возникающих в положении женщины на спине. Если вы подозреваете субклиническое течение заболевания, будет назначено комплексное обследование для определения изменений гемодинамики и нарушения кровоснабжения плода. Для подтверждения диагноза рекомендуется: Во время эхокардиографического исследования изменение показателей оценивается, когда беременная женщина поворачивается назад слева. На наличие латентного постурального гипотензивного синдрома указывает снижение ударного объема на 15-20%, незначительный объем крови, сердечный индекс, учащенное сердцебиение и нарушение других показателей, отражающих функцию давления сердца. Результаты УЗИ маточного кровотока плаценты также оцениваются с учетом положения тела пациента. Когда женщина переворачивается на спину в результате компрессии полости рта, индекс сопротивления (RI) в пупочной артерии в 1,15-1,29 раза выше, чем у стандартных показателей. В то же время ИР снижается на 10-19% в обеих маточных артериях.
• Интегральная реография. Неинвазивная регистрация изменений сопротивления ткани высокочастотному току позволяет быстро оценить кровоснабжение сосудистого русла. Реографическое определение шоковых и минутных объемов крови, частоты сердечных сокращений, сердечного индекса подтверждает результаты эхокардиографического исследования или, при необходимости, заменяет его.
Учитывая повышенный риск развития гипоксии плода, динамическое наблюдение за его состоянием с использованием КТГ, рекомендуется фонокардиография. По сообщениям, проводится спектрофотометрический анализ газообразного состояния крови женщины и, в исключительных случаях, ребенка. Как правило, этот метод обнаруживает снижение парциального давления кислорода, повышение парциального давления углекислого газа и признаки метаболического ацидоза.
Дифференциальный диагноз проводится с другими нарушениями, при которых сдавлена нижняя полая вена – сужение, тромбоз, рак печени, поджелудочной железы, матки, яичников, почек, мочевого пузыря, забрюшинных лимфатических узлов, забрюшинного фиброза и синдрома нижнего роста вен Буд-Киари. Исключить патологические состояния, которые могут вызвать коллапс: сосудистую дистонию, гипотензию из-за пищевой или лекарственной интоксикации, острую инфекцию, аритмию, сердечную недостаточность. По показаниям пациентка консультируется у кардиолога, флеболога, гастроэнтеролога, гепатолога, уролога и онколога.
Лечение
Как правило, постуральная гипотензия, вызванная компрессией каваллы, возникает сама по себе, когда пациент поворачивается на боку или когда стоит. Беременные женщины с клиническими признаками расстройства должны спать на левой стороне с подушкой между ног или под верхней ногой. Некоторые женщины чувствуют себя лучше, когда отдыхают в полусидячем положении. Для уменьшения венозного застоя и улучшения гемодинамических показателей показана умеренная физическая активность – ходьба, физические упражнения в воде, йога для беременных. При возникновении внутриутробной гипоксии назначают препараты, улучшающие кровоток в маточно-плацентарном комплексе.
Наличие НПВП необходимо учитывать при планировании способа доставки. При отсутствии акушерских и экстрагенитальных показаний к кесареву сечению пациентам рекомендуется рожать в вертикальном положении, стоя, сидя или на корточках. Это может значительно снизить риск гипоксии плода. Если женщина настаивает на традиционном методе акушерского ухода, ее кладут на левую сторону, а в период изгнания ее переводят в кресло для беременных с высоко поднятой головой. При хирургическом вмешательстве компрессия полости рта часто вызывает критические нарушения гемодинамики, что важно помнить при подготовке и во время вмешательства.
Список литературы
1. Диагностика и лечение сердечно-сосудистых заболеваний при беременности. Рекомендации Российского кардиологического общества. – 2013.
2. Синдром нижней полой вены у беременных/ Леуш С. С. , Терентюк В. Г. , Карпук П. И. // Украинский медицинский журнал. – 2002 – №6 (32).
3. Акушерство глазами анестезиолога/ Зильбер А. П. , Шифман Е. М. – 1997.
Источник
Содержание
- Описание
- Дополнительные факты
- Патогенез
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Хроническая венозная недостаточность.
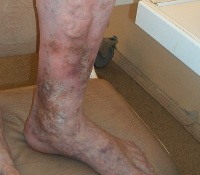
Хроническая венозная недостаточность
Описание
Хроническая венозная недостаточность (ХВН). Патология, обусловленная нарушением венозного оттока в нижних конечностях. По данным зарубежных флебологов, от 15 до 40% населения развитых стран страдает теми или иными заболеваниями венозной системы, причем у 25% пациентов выявляются признаки хронической венозной недостаточности. К развитию хронической венозной недостаточности приводят длительная варикозная болезнь, перенесенный тромбофлебит, врожденные аномалии в строении венозной системы. При ХВН отмечаются отеки и пигментные нарушения голеней, утомляемость и тяжесть в ногах, судороги по ночам. Прогрессирующая венозная недостаточность вызывает появление трофических язв.
Дополнительные факты
Хроническая венозная недостаточность (ХВН). Патология, обусловленная нарушением венозного оттока в нижних конечностях. По данным зарубежных флебологов, от 15 до 40% населения развитых стран страдает теми или иными заболеваниями венозной системы, причем у 25% пациентов выявляются признаки хронической венозной недостаточности. Российские исследования в области флебологии говорят о том, что при детальном обследовании признаки ХВН определяются у каждого второго россиянина в возрасте от 20 до 50 лет, причем от 5 до 15% населения страдает от декомпенсированной хронической венозной недостаточности, которая в 4% случаев сопровождается трофическими язвами. Широкая распространенность этого патологического состояния обусловлена прямохождением, вследствие которого повышенная нагрузка на вены нижних конечностей становится практически неизбежной.
В качестве важнейшей проблемы, оказывающей негативное влияние на развитие и прогрессирование ХВН, следует отметить позднее обращение пациентов за врачебной помощью. Значительная часть больных полагает, что симптомы хронической венозной недостаточности являются нормальным следствием утомления и продолжительных статических нагрузок. Некоторые недооценивают тяжесть патологии и не отдают себе отчет в том, к каким осложнениям может привести ХВН. Наряду с недостатком информации, определенную негативную роль играет реклама «чудодейственных» средств, которые якобы могут полностью устранить венозную патологию. В настоящее время медицинскую помощь получает всего около 8% больных с ХВН.
Нередко хроническую венозную недостаточность путают с варикозным расширением вен нижних конечностей. Однако, эти состояния не тождественны. ХВН может выявляться и при отсутствии видимых изменений поверхностных вен на ногах. Хроническая венозная недостаточность развивается, как следствие ряда врожденных и приобретенных патологических состояний, приводящих к нарушению оттока по глубоким венам нижних конечностей.

Хроническая венозная недостаточность
Патогенез
Кровь из нижних конечностей оттекает через глубокие (90%) и поверхностные (10%) вены. Отток крови снизу вверх обеспечивает ряд факторов, важнейшим из которых является сокращение мышц при физической нагрузке. Мышца, сокращаясь, давит на вену. Под действием силы тяжести кровь стремится вниз, однако ее обратному оттоку препятствуют венозные клапаны. В результате обеспечивается нормальный ток крови по венозной системе. Сохранение постоянного движения жидкости против силы тяжести становится возможным, благодаря состоятельности клапанного аппарата, стабильному тонусу венозной стенки и физиологическому изменению просвета вен при изменении положения тела.
В случае, когда страдает один или несколько элементов, обеспечивающих нормальное движение крови, запускается патологический процесс, состоящий из нескольких стадий. Расширение вены ниже клапана приводит к клапанной несостоятельности. Из-за постоянного повышенного давления вена продолжает расширяться снизу вверх. Присоединяется венозный рефлюкс (патологический сброс крови сверху вниз). Кровь застаивается в сосуде, давит на стенку вены. Проницаемость венозной стенки увеличивается. Плазма через стенку вены начинает пропотевать в окружающие ткани. Ткани отекают, их питание нарушается.
Недостаточность кровообращения приводит к накоплению в мелких сосудах тканевых метаболитов, локальному сгущению крови, активизации мактофагов и лейкоцитов, увеличению количества лизосомальных ферментов, свободных радикалов и местных медиаторов воспаления. В норме часть лимфы сбрасывается через анастомозы в венозную систему. Повышение давления в венозном русле нарушает этот процесс, приводит к перегрузке лимфатической системы и нарушению оттока лимфы. Нарушения трофики усугубляются. Образуются трофические язвы.
Причины
Хроническая венозная недостаточность может возникать при следующих состояниях:
• длительно текущем варикозном расширении вен нижних конечностей;
• посттромбофлебитическом синдроме;
• врожденной патологии глубокой и поверхностной венозных систем (врожденная гипо- или аплазия глубоких вен – синдром Клиппель-Треноне, врожденные артериовенозные свищи – синдром Парке-Вебера-Рубашова).
Иногда хроническая венозная недостаточность развивается после перенесенного флеботромбоза. В последние годы в качестве одной из причин, приводящих к развитию ХВН, выделяют флебопатии – состояния, при которых венозный застой возникает в отсутствие инструментальных и клинических признаков патологии венозной системы. В редких случаях хроническая венозная недостаточность развивается после травм.
Существует ряд неблагоприятных факторов, при которых возрастает риск развития хронической венозной недостаточности:
• Генетическая предрасположенность. К развитию патологии приводит генетически обусловленная недостаточность соединительной ткани, которая становится причиной слабости сосудистой стенки вследствие недостатка коллагена.
• Женский пол. Возникновение хронической венозной недостаточности обусловлено высоким уровнем эстрогенов, повышенной нагрузкой на венозную систему в период беременности и родов, а также более высокой продолжительностью жизни.
• Возраст. У людей старшего поколения вероятность развития ХВН увеличивается в результате длительного воздействия неблагоприятных факторов.
• Прием гормональных контрацептивов и других гормонсодержащих препаратов (вследствие повышения уровня эстрогенов).
• Недостаточная двигательная активность, ожирение.
• Продолжительные статические нагрузки (долгие поездки в транспорте, стоячая или сидячая работа), постоянный подъем тяжестей.
• Хронические запоры.
Классификация
В настоящее время российские флебологи используют следующую классификацию ХВН:
• Степень 0. Симптомы хронической венозной недостаточности отсутствуют.
• Степень 1. Пациентов беспокоят боли в ногах, чувство тяжести, преходящие отеки, ночные судороги.
• Степень 2. Отеки становятся стойкими. Визуально определяется гиперпигментация, явления липодерматосклероза, сухая или мокнущая экзема.
• Степень 3. Характеризуется наличием открытой или зажившей трофической язвы.
Степень 0 была выделена клиницистами не случайно. На практике встречаются случаи, когда при выраженном варикозном изменении вен пациенты не предъявляют никаких жалоб, и симптомы хронической венозной недостаточности полностью отсутствуют. Тактика ведения таких больных отличается от тактики лечения пациентов с аналогичной варикозной трансформацией вен, сопровождающейся ХВН 1 или 2 степени.
Существует международная классификация хронической венозной недостаточности (система CEAP), учитывающая этиологические, клинические, патофизиологические и анатомо-морфологические проявления ХВН.
Классификация ХВН по системе CEAP: Клинические проявления:
• 0 – визуальные и пальпаторные признаки болезни вен отсутствуют;
• 1 – телеангиоэктазии;
• 2 – варикозно расширенные вены;
• 3 – отеки;
• 4 – кожные изменения (гиперпигментация, липодерматосклероз, венозная экзема);
• 5 – кожные изменения при наличии зажившей язвы;
• 6 – кожные изменения при наличии свежей язвы. Этиологическая классификация:
• причиной ХВН является врожденная патология (EC);
• первичная ХВН с неизвестной причиной (EP);
• вторичная ХВН, развившаяся вследствие тромбоза, травмы (ES). Анатомическая классификация.
Отражает сегмент (глубокие, поверхностные, коммуникантные), локализацию (большая подкожная, нижняя полая) и уровень поражения. Классификация с учетом патофизиологических аспектов ХВН:
• ХВН с явлениями рефлюкса (PR);
• ХВН с явлениями обструкции (PO);
• ХВН с явлениями рефлюкса и обструкции (PR,O).
При оценке ХВН по системе CEAP применяется система баллов, где каждый признак (боль, отек, хромота, пигментация, липодерматосклероз, язвы, их длительность, количество и частота рецидивов) оцениваются в 0, 1 или 2 балла.
В рамках системы CEAP применяется также шкала снижения трудоспособности, согласно которой:
• 0 – полное отсутствие симптомов;
• 1 – присутствуют симптомы ХВН, пациент трудоспособен и не нуждается в поддерживающих средствах;
• 2 – пациент может работать полный день, только если использует поддерживающие средства;
• 3 – пациент нетрудоспособен, даже если использует поддерживающие средства.
Симптомы
ХВН может проявляться разнообразной клинической симптоматикой. На ранних стадиях появляется один или несколько симптомов. Пациентов беспокоит тяжесть в ногах, усиливающаяся после длительного нахождения в вертикальном положении, преходящие отеки, ночные судороги. Отмечается гипер- (реже – гипо-) пигментация кожи в дистальной трети голени, сухость и потеря эластичности кожных покровов голеней. Варикозно расширенные вены в начальной стадии хронической венозной недостаточности появляются не всегда.
Внешние изменения. Запор. Ломота в теле. Судороги.
Диагностика
Диагноз выставляется на основании анамнестических данных, жалоб пациента, результатов объективного и инструментального исследования. Заключение о степени нарушения венозного оттока делается на основании УЗДГ вен нижних конечностей и дуплексного ангиосканирования. В некоторых случаях для уточнения причины ХПН производится рентгенконтрастное исследование (флебография).
Лечение
При определении тактики лечения хронической венозной недостаточности, следует четко понимать, что ХВН – системный патологический процесс, который невозможно устранить, удалив одну или несколько поверхностных варикозно расширенных вен. Целью терапии является восстановление нормальной работы венозной и лимфатической системы нижних конечностей и предупреждение рецидивов.
Общие принципы лечения ХВН:
• Терапия должна быть курсовой. Одним пациентам показаны короткие или эпизодические курсы, другим – регулярные и длительные. Средняя продолжительность курса должна составлять 2-2,5 месяца.
• Прием лекарственных препаратов необходимо комбинировать с другими способами лечения ХВН.
• Лечение при ХВН должно подбираться индивидуально.
• Для достижения хороших результатов необходимо активное участие больного. Пациент должен понимать суть своей болезни и последствия отступлений от рекомендаций врача.
Основное значение в процессе лечения ХВН имеют консервативные методики: лекарственная терапия (флеботробные средства) и создание дополнительного каркаса для вен (эластическая компрессия). Препараты для местного применения: раневые покрытия, мази, кремы, антисептики и кремы назначаются при наличии соответствующих клинических проявлений. В некоторых случаях показаны кортикостероидные препараты.
Хирургическое лечение проводится для устранения патологического венозного сброса и удаления варикозно расширенных вен (флебэктомия). В оперативном лечении нуждается около 10% пациентов с хронической венозной недостаточностью. При развитии ХВН на фоне варикоза часто прибегают к малоинвазивной минифлебэктомии.
Профилактика
Профилактика ХВН включает в себя зарядку, регулярные прогулки, предупреждение запоров. Необходимо по возможности ограничить время нахождения в статическом положении (стояние, сидение). Следует исключить бесконтрольный прием гормональных препаратов. Пациентам из группы риска, особенно – при назначении эстрогенов показано ношение эластичных чулок.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
