Синдром ошпаренной кожи у детей
Стафилококковый синдром ошпаренной кожи – это острый эпидермолиз, вызванный стафилококковым токсином. Наиболее склонны к развитию этого заболевания новорожденные и дети. Симптомами являются распространенные пузыри с отслойкой эпидермиса. Диагноз устанавливается при обследовании и иногда при биопсии. Лечение заключается в применении антибактериальных препаратов, активных в отношении стафилококка, и наружной терапии. При своевременном начале терапии прогноз благоприятный.
Стафилококковый ожогоподобный кожный синдром почти всегда поражает детей в возрасте < 6 лет (в особенности новорожденных); он редко развивается у пожилых больных, за исключением случаев почечной недостаточности и при наличии иммуносупрессии. Эпидемии могут возникать в детских садах, возбудитель предположительно переносится через руки персонала, контактирующего с инфицированным новорожденным или являющегося носителем Staphylococcus aureus в носоглотке. Также отмечаются спорадические случаи заболевания.
Стафилококковый синдром ошпаренной кожи вызывается II группой коагулазо-позитивных стафилококков, обычно 71 фаготипом, который вырабатывает эксфолиатин (также называемый эпидермолизин), токсин, расщепляющий верхнюю часть эпидермиса сразу под зернистым роговым слоем путем влияния на десмоглеин-1 ({blank} Стафилококковые инфекции). Первоначально инфекция часто манифестирует в первые несколько дней жизни в области пупочной культи или области подгузника; у детей постарше характерна локализация на коже лица. Токсин, образуемый в этих областях, проникает в кровоток и поражает всю кожу.
Клинические проявления
Первоначальный очаг поражения обычно расположен поверхностно и покрыт коркой. В течение 24 часов окружающая кожа багровеет и становится болезненной, эти изменения быстро распространяются на другие участки. В области кожи может отмечаться острая боль, кожа может иметь вид сморщенной ткани с консистенцией бумаги. На эритематозной коже возникают крупные плоские пузыри, быстро вскрывающиеся с образованием эрозий. Волдыри часто обнаруживаются в местах трения таких, как области опрелости, ягодицы, руки и ноги. Интактные пузыри увеличиваются в латеральном направлении при мягком надавливании (симптом Никольского). Эпидермис может легко отслаиваться, часто крупными пластами. В течение 36–72 часов десквамация охватывает большую площадь и состояние пациентов ухудшается, развиваются общие расстройства (например, недомогание, озноб, лихорадка). Участки с отторгшейся кожей выглядят ошпаренными. Потеря защитного барьера кожи может привести к развитию сепсиса и дисбалансу водного и электролитного обмена.
Биопсия
Бактериальный посев из участков с подозрением на первичную инфекцию
Диагноз предполагается на основании данных клинической картины, но для подтверждения обычно требуется исследование биоптата (исследование замороженных срезов может быстрее дать результаты). В биообразцах выявляются поверхностные щели в эпидермисе без признаков воспаления.
Пробы для бактериального посева необходимо взять из конъюнктивы, носоглотки, крови, мочи и областей с подозрением на первичную инфекцию, таких как пупок у новорожденных или подозрительные повреждения кожи. Не следует брать пробы для бактериального посева из волдырей, поскольку они стерильны, в отличие от буллезного импетиго, где содержимое волдыря содержит патогенные микроорганизмы.
Дифференциальный диагноз включает реакцию гиперчувствительности к лекарственному препарату, вирусные экзантемы, скарлатину, термические ожоги, наследственные буллезные дерматозы (например, некоторые типы буллезного эпидермолиза), приобретенные буллезные дерматозы (например, пузырчатка, буллезный пемфигоид), токсический эпидермальный некролиз ({blank} Дифференциация стафилококкового синдрома ошпаренной кожи (ССОК) и токсического эпидермального некролиза (ТЭН) и см. синдром Стивенса–Джонсона и токсический эпидермальный некролиз [ТЭН]). При синдроме Стивенса-Джонсона и токсическом эпидермальном некролизе слизистые оболочки поражены, чего не наблюдается при ССОК.
Дифференциация стафилококкового синдрома ошпаренной кожи (ССОК) и токсического эпидермального некролиза (ТЭН)
Характеристика | ССОК | ТЭН |
Инфицированные пациенты | Младенцы, маленькие дети, взрослые с ослабленным иммунитетом | Пожилые пациенты |
История болезни пациента | Недавняя стафилококковая инфекция | Употребление наркотиков, почечная недостаточность |
Уровень эпидермальной деградации (образование волдыря)* | В гранулярном (наружном) слое эпидермиса | Между эпидермисом и дермой, или на уровне базальной мембраны |
* Определяется пробой Тцанка либо с помощью замороженных срезов свежего образца кожи. | ||
Антибиотики
Гелевые повязки на мокнущие высыпания
При быстром установлении диагноза и начале терапии летальные исходы наблюдаются редко; роговой слой быстро восстанавливается и излечение наступает в течение 5–7 дней после начала терапии.
Следует немедленно начать внутривенное введение резистентных к пеницилиназе антибиотиков, активных в отношении стафилококка. Новорожденным с массой тела > 2 кг назначается нафциллин в дозе 12,5–25 мг на 1 кг массы тела внутривенно каждые 6 часов, и в дозе 25–50 мг на 1 кг массы тела для старших детей, лечение проводится до начала улучшения, после чего назначается клоксациллин (в РФ не зарегистрирован) внутрь в дозе 12,5 мг на кг массы тела каждые 6 часов (новорожденным и детям с массой тела ≤ 20 кг) и в дозе 250–500 мг каждые 6 часов (для детей старшего возраста). Ванкомицин, линезолид или другие препараты, эффективные против МРЗС, следует использовать в районах с высокой распространенностью метициллин-резистентного S. aureus (МРЗС) или у пациентов с безответной реакцией на начальную терапию. Применение кортикостероидных препаратов противопоказано.
Иногда используются смягчающие средства (например, белый вазелин) для предотвращения дальнейшей неощутимой потери воды из изъязвленной кожи. Тем не менее, следует снизить применение терапии местного действия и контакт с пациентом.
При распространенном заболевании и мокнутии в пораженных областях следует проводить лечение кожи как при ожогах. Может быть очень эффективно использование гелевых повязок из гидролизованного полимера, частота смены повязок должна быть минимизирована.
Массовое шелушение и системная болезнь чаще всего указывают на токсический эпидермальный некролиз у пожилых пациентов и стафилококковый ожогоподобный кожный синдром у младенцев и маленьких детей (иногда и у взрослых с ослабленным иммунитетом).
Проведите биопсию и бактериальный посев конъюнктивы, носоглотки, крови, мочи, а также зон возможной первичной инфекции, таких как пупок и подозрительные поражения кожи.
Лечите пациентов антистафилококковыми антибиотиками и, если это возможно, в ожоговом отделении, если заболевание широко распространено.
Необходимо контролировать развитие и лечить осложнения так же как осложнения, возникающие при ожогах (например, дисбаланс жидкости и электролитов, сепсис).
Источник
Стафилококковые и стрептококковые инфекции у детей: импетиго, фурункул, периорбитальный целлюлит, синдром ошпаренной кожиСтафилококковые и стрептококковые инфекции обычно возникают при прямом попадании бактерии в организм или при выделении токсинов, которые играют роль суперантигенов. В то время как обычные антигены стимулируют только небольшую группу Т-клеток, имеющих специфические рецепторы, суперантигены образуют связь с частью рецептора Т-клеток, которая имеется у многих Т-клеток, и таким образом стимулируют массивную T-клеточную пролиферацию и выделение цитокинов. Ряд заболеваний, появляющихся после стафилококковой или стрептококковой инфекции, обусловлены иммунной реакцией. Импетиго. Это локальная, высококонтагиозная стафилококковая и/или стрептококковая кожная инфекция, чаще всего наблюдаемая у детей грудного и младшего возраста. Наиболее часто проявляется на патологически изменённой коже, например, при атопической экземе. Поражения обычно локализуются на лице, шее и кистях, сначала проявляясь эритемой, которая затем превращается в пузырьковую сыпь. Разрыв пузырьков с выделением жидкого содержимого приводит к появлению характерных сливающихся желтоватых корок. Иногда на коже появляется буллёзная сыпь. Инфекция быстро распространяется на прилежащие области и другие части тела путём самозаражения экссудатом из пузырьков. При лёгком течении иногда бывает эффективно местное применение антибактериальных препаратов (например, мупироцина). Антибиотики узкого спектра действия (например, флуклоксациллин, эритромицин) необходимы в более тяжёлых случаях, хотя антибиотики широкого спектра, такие как амоксиклав или цефаклор, имеют более простую схему приёма внутрь, приятнее на вкус и поэтому легче употребляются ребёнком. Больным детям с экссудативными выделениями не следует посещать дошкольные учреждения и школу до подсыхания очагов поражения. Носительство инфекции на слизистой носовой полости — серьёзный источник инфекции, которую можно устранить с помощью назального антибактериального крема либо промываниями хлоргексидином или неомицином. Фурункул. Это инфекционное поражение волосяных фолликулов и потовых желёз, обычно вызываемое золотистым стафилококком.
Воспаление периорбитальной клетчатки (периорбитальный целлюлит). При воспалении периорбитальной клетчатки развивается лихорадка с эритемой, болезненностью и отёком век. Процесс почти всегда односторонний. У непривитых детей младшего возраста заболевание также может вызвать гемофильная палочка (Haemophilus influenzae) типа В с одновременным поражением и других органов (например, менингит). Заболевание возникает после травматического повреждения кожи. У старших детей процесс может распространяться из очагов в околоносовых пазухах или одонтогенных абсцессов. Лечение воспаления периорбитальной клетчатки должно включать внутривенную антибактериальную терапию для предотвращения распространения инфекции вглубь с формированием орбитального целлюлита. При воспалении клетчатки глазницы появляются полуптоз, болезненность и ограничение движений глазного яблока, снижение остроты зрения. Заболевание может осложниться формированием абсцесса, развитием менингита или тромбоза кавернозного синуса. При подозрении на воспаление клетчатки глазницы следует выполнить КТ для оценки степени глубинного распространения инфекции и люмбальную пункцию — для исключения менингита. Синдром «ошпаренной кожи» (токсический эпидермальный некролиз). Вызывается эксфолиативным стафилококковым токсином, вызывающим отслаивание эпидермиса на уровне зернистого слоя. Поражает детей грудного и младшего возраста, сопровождается лихорадкой и недомоганием. У таких детей может быть очаговая гнойная, под струпом, инфекция вокруг глаз, носа и рта с одновременной широко распространяющейся эритемой и болезненностью кожи. Участки эпидермиса отслаиваются при лёгком подтягивании (симптом Никольского), оставляя подлежащие слои кожи оголёнными, с последующим их подсыханием и эпителизацией без образования рубца. В целях лечения применяют внутривенные антибактериальные препараты, к которым чувствителен стафилококк, обезболивание и поддержание водно-электролитного баланса. Синдром токсического шока. Этот синдром могут вызывать токсинпродуцирующие стафилококки и стрептококки. Токсин, выделяемый микроорганизмами в любой области тела, включая небольшие ссадины, действует как суперантиген. Он вызывает системное поражение, проявляющееся высокой лихорадкой, диффузной пятнистой сыпью, гипотензией и шоком. Могут наблюдаться гиперемия слизистых, рвота или диарея, интенсивная миалгия, нарушение сознания, тромбоцитопения, негнойный конъюнктивит, коагулопатия и нарушение функций печени и почек. Спустя 1-2 нед от начала заболевания появляется десквамация эпителия кистей, подошв, пальцев рук и ног. Для лечения шока необходимы интенсивная терапия и хирургическое удаление очагов инфекции. В целях нейтрализации циркулирующего в крови токсина можно использовать внутривенный иммуноглобулин. Некротизирующий фасциит/некротизирующий целлюлит. Это тяжёлая инфекция подкожной клетчатки, часто вовлекающая прилежащие ткани — от кожи до фасции и мышц. Поражённая поверхность кожи быстро увеличивается, нарушается её кровоснабжение с образованием некроза в центральной части. Болезнь сопровождается выраженной болью и системными проявлениями, при которых требуется интенсивное лечение. Патогенный микроорганизм может быть стафилококком или стрептококком группы В, с другими сопутствующими анаэробными микроорганизмами или без них. Одной лишь внутривенной антибактериальной терапии недостаточно для лечения этого заболевания. Если не удалять некротические ткани хирургически, инфекция будет распространяться дальше. При подозрении на некротизирующий фасциит необходима срочная консультация хирурга и соответствующее вмешательство. Стафилококковая и стрептококковая инфекции: – Также рекомендуем “Пневмококковая инфекция у детей: диагностика, лечение” Оглавление темы “Детские болезни”:
|
Источник
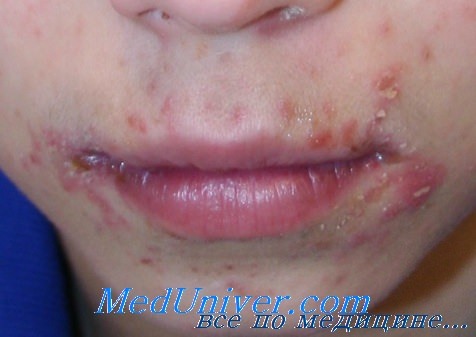
Импетиго и синдром стафилококковой обожженной кожи у новорожденного
В младенческом возрасте везикуло-пустулезными высыпаниями проявляются несколько распространенных бактериальных инфекций. При импетиго высыпания обычно локализованные, генерализованный характер высыпания приобретают при синдроме стафилококковой обожженной кожи.
При классическом стрептококковом импетиго медового цвета корочки образуются поверх места укусов насекомых, царапин и других кожных поражений, таких как пеленочный дерматит. Буллезное импетиго, однако, характеризуется образованием медленно растущих кольцевидных пузырей, в центре которых расположены вдавленные корочки.
Очаги могут возникнуть на любом участке кожной поверхности. Однако у детей раннего грудного возраста первичная инфекция часто локализуется в местах, подверженных травме, таких как область подгузников, ранка после обрезания, пупочная культя. Буллезные очаги образуются стафилококками, которые производят токсины определенного типа: эксфолиативный токсин А и эксфолиативный токсин В.

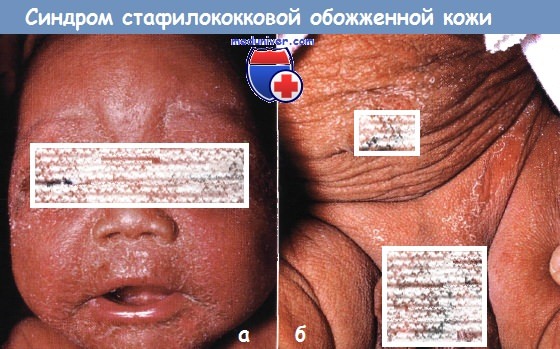
Синдром стафилококковой обожженной кожи развился у этого новорожденного, получавшего терапию по поводу воспаления молочных желез.
Эрозивные бляшки особенно сильно выражены на (а) лице и (б) в области подгузников.
Хотя очаги могут оставаться локализованными, они являются острозаразными и могут распространяться на многие другие участки кожи пациента, а также передаваться другим членам семьи. У новорожденных и детей раннего грудного возраста диссеминация токсина может вызвать обширную эритему и образование пузырей по типу синдрома стафилококковой обожженной кожи. При легком нажатии на кожу эпидермис смещается, обнажая оголенное основание пузыря (признак Никольского).
При локализованном импетиго бактерии идентифицируются в окрашенном по Граму материале, взятом непосредственно из высыпаний. При синдроме стафилококковой обожженной кожи врач может не определить первичный участок кожной инфекции. У таких детей следует искать внекожные источники инфекции, такие как легкие, кости, менингеальные оболочки, конъюнктивы и уши.
Небольшие очаги импетиго хорошо реагируют на местную терапию антибиотиками (например, мупироцином, бацитрацином, бацитрацин-полимиксином В) и компрессы с теплой водопроводной водой. Здоровым детям с упорным или распространенным импетиго требуется системное применение антибиотиков широкого спектра действия против грамположительных бактерий (диклоксациллин, цефалексин и другие цефалоспорины, котримоксазол, амоксиллинклавуланат).
У новорожденных и детей раннего грудного возраста инфекция иногда не проявляется в эпидермисе и поверхностной дерме. Любые признаки прогрессирующего панникулита или висцеральной диссеминации требуют немедленной госпитализации, парентеральной противостафилококковой терапии и поддерживающего ухода. Если у детей инфекция развивается в первые 2-3 недели жизни, даже после выписки из медицинского учреждения необходимо искать источник среди медицинского персонала. Следует выявить возможные нарушения гигиены и проверить персонал на бактериальную колонизацию кожи.
– Также рекомендуем “Диссеминированный кандидоз у новорожденного”
Оглавление темы “Неонатальная дерматология”:
- Энтеропатический акродерматит у новорожденного
- Врожденный сифилис новорожденного
- Простой герпес у новорожденного
- Ветряная оспа у новорожденного
- Импетиго и синдром стафилококковой обожженной кожи у новорожденного
- Диссеминированный кандидоз у новорожденного
- Чесотка у новорожденного
- Буллезный эпидермолиз у новорожденного
- Врожденная аплазия кожи у новорожденного
- Врожденный эрозивный и везикулезный дерматоз у новорожденного
Источник