Синдром поликистозных яичников дифференциальная диагностика

| Градация достоверности рекомендация | Вид исследования |
| А | Систематический обзор рандомизированных клинических испытаний или отдельное рандомизированное контролируемое исследование |
| В | Систематический обзор когортных исследований, отдельное когортное исследование, систематический обзор исследований «случай-контроль», отдельное исследование «случай-контроль» |
| С | Исследование серии случаев |
| D | Мнение эксперта, не подвергавшееся прицельной критической оценке либо основанное на физиологии, результатах пробного исследования или «на основных принципах» |
В работе использована система оценки качества доказательств и силы рекомендаций GRADE (Grading o f Recommendations, Assessment, development, Evaluation), которая применяется в руководствах Endocrine Society.
В соответствии с данной системой оценки характеристики качества доказательности данных обозначают:
- +000 очень низкое качество (соответствует D);
- ++00 низкое качество (соответствует С);
- +++о умеренное качество (соответствует В);
- ++++ высокое качество имеющихся доказательств (соответствует А)

Синдром поликистозных яичников — это полигенное эндокринное расстройство, обусловленное как наследственными факторами, так и факторами внешней среды.
Ведущие признаки СПКЯ:
- гиперандрогения,
- менструальная и/или овуляторная дисфункция,
- поликистозная морфология яичников.
Критерии для постановки диагноза по данным Национального института здоровья США:
- гиперандрогения (клиническая или биохимическая),
- олиго- или ановуляция,
- поликистозная морфология яичников по данным УЗИ
Условия для постановки диагноза:
- два из трех критериев,
- исключение другой патологии со сходной клинической симптоматикой.
Варианты формулировки диагноза «СПКЯ»
- СПКЯ: гирсутизм, гиперандрогенемия, олигоановуляция, поликистозная морфология яичников по данным УЗИ
- СПКЯ: гиперандрогенемия, олигоановуляция, поликистозная морфология яичников по данным УЗИ
- СПКЯ: гирсутизм, олигоановуляция, поликистозная морфология яичников по данным УЗИ
- СПКЯ: гирсутизм, гиперандрогенемия, олигоановуляция
- СПКЯ: гирсутизм, олигоановуляция
- СПКЯ: гиперандрогенемия, олигоановуляция
- СПКЯ: гирсутизм, гиперандрогенемия, олигоановуляция, поликистозная морфология яичников по данным УЗИ
- СПКЯ: гирсутизм, поликистозная морфология яичников по данным УЗИ
- СПКЯ: гиперандрогенемия, поликистозная морфология яичников по данным УЗИ
- СПКЯ: олигоановуляция, поликистозная морфология яичников по данным УЗИ
Диагностика клинической гиперандрогении
- Шкала Ферримана-Галлвея (уровень доказательности рекомендаций В). Рекомендуется не прибегать к депиляции или удалять волосы с помощью воска в течение, как минимум, 4-х недель и избегать сбривания волос в течение не менее 5 дней до проведения исследования. Критерии оценки степени тяжести гирсутизма:
- легкая (до 15 баллов),
- умеренная (16-25 баллов),
- тяжелая (выше 25 баллов).
- Не доказана эффективность оценки акне и алопеции. В рекомендуемый объем физикального обследования пациенток с СПКЯ включает оценку акне и алопеции, однако в качестве критериев диагностики СПКЯ акне и алопеция рассматриваются, как правило, при сочетании с овуляторной дисфункцией или поликистозной морфологией яичников (уровень доказательности рекомендаций В).
Лабораторная диагностика гиперандрогенемии
- Диагностическое значение имеют повышенные уровни общего и свободного тестостерона (уровень доказательности рекомендаций В).
- ДЭАС и андростендион являются вспомогательными маркерами биохимической гиперандрогении при СПКЯ (уровень доказательности рекомендаций В).
- Наиболее эффективно: исследование концентраций общего тестостерона с помощью жидкостной хроматографии с масс-спектрометрией (LC-MS), газовой хроматографии с масс-спектрометрией (GC-MS), а также — РИА с экстракцией органическими растворителями с последующей хромотографией.
- Исследование общего тестостерона с помощью прямого РИА более экономично, чем метод жидкостной хроматографии с масс-спектрометрией и приемлемо при адекватном контроле качества и четко определенными референсными интервалами. Основанные на локальных популяционных исследованиях референсные интервалы концентраций тестостерона должны быть разработаны в каждой лаборатории.
- Недостаточно эффективны: методы определения общего тестостерона, основанные на иммуноферментном анализе; прямые методы определения уровня свободного тестостерона (уровень доказательности рекомендаций В).
- Наиболее полезным для диагностики гиперандрогенемии и последующего наблюдения пациентов является вычисление свободной фракции тестостерона на основании тестостерона, определенного с помощью высококачественных методов, и секс-стероид-связывающего глобулина.
Диагностика олигоановуляции
Критериями диагностики овуляторной дисфункции являются:
- Нарушения менструального цикла (уровень доказательности рекомендаций В):
- продолжительность цикла менее 21 дня,
- более 35 дней.
- При сохранном менструальном цикле необходимо измерение прогестерона в сыворотке крови на 20-24 дни цикла,
- при снижении уровня прогестерона ниже 3-4 нг/мл цикл считается ановуляторным.
- О наличии хронической овуляторной дисфункции свидетельствует отсутствие овуляции в 2-х циклах из 3-х.
Ультразвуковые критерии диагностики поликистозной морфологии яичников
- Наличие в яичнике 12 и более фолликулов, имеющих диаметр 2-9 мм (при трансвагинальном исследовании с использованием высокочастотных датчиков (>8 МГц), предлагается использовать критерии ультразвуковой диагностики ПКЯ AE-PCOS Society, которые предусматривают наличие 25 и более фолликулов диаметром от 2 до 10 мм в яичнике)
- и/или увеличение овариального объема более 10 мл. Увеличение овариального объема считается более надежным критерием диагностики СПКЯ, чем количество фолликулов (уровень доказательности рекомендаций В).
Предпочтительно использование трансвагинального доступа, при регулярных менструациях — в ранней фолликулярной фазе, а при олиго/аменорее — либо в любое время, либо на 3-5 дни после менструации, индуцированной прогестероном.
- Для диагностики поликистозных яичников достаточно, если данным критериям отвечает хотя бы один яичник. При обнаружении доминантного фолликула (более 10 мм в диаметре) или желтого тела, ультразвуковое исследование нужно повторить в следующем цикле.
- Данные критерии не следует применять у женщин, получающих комбинированные оральные контрацептивы.
Исключение заболеваний и состояний, имеющих сходные клинические проявления
- Беременность
- (ХГЧ в сывортке крови или моче).
- Заболевания щитовидной железы
- оценка уровня ТТГ.
- Гиперпролактинемия
- пролактин в сыворотке крови.
- Неклассическая форма ВДКН — 17-ОН прогестерон.
- Значимым для диагностики ВДКН является повышение уровня 17-ОН-прогестерона (в первой фазе менструального цикла, до 8.00 утра) более 400 нг/дл или 13 нмоль/л.
- При наличии повышения базального уровня 17-ОН прогестерона более 200 нг/дл (6 нмоль/л) проводят АКТГ-стимуляционный тест.
- Диагностически значимым является повышение уровня стимулированного 17-ОН-прогестерона более 1000 нг/дл или 33 нмоль/л.
- В ряде случаев для подтверждения диагноза могут быть применены генетические методы исследования.
- Гипоталамическая аменорея
- Аменорея, снижение веса, интенсивные физические нагрузки в анамнезе, не характерны клинические признаки гиперандрогении, иногда выявляются мультифолликулярные яичники.
- ЛГ и ФСГ в сыворотке крови (снижены или на нижней границе нормы), эстрадиол сыворотки крови (снижен).
- Преждевременная овариальная недостаточность
- Аменорея сочетается с симптомам и эстрогенного дефицита, включая приливы жара и урогенитальные симптомы.
- ФСГ сыворотки крови (повышен), эстрадиол сыворотки крови (снижен).
- Андрогенпродуцирующие опухоли
- Вирилизация (включая изменения голоса, андрогенную алопецию , клиторомегалию), быстрая манифестация симптомов.
- Тестостерон сыворотки крови, ДЭАС сыворотки крови (значительно повышены), ультрасонография яичников, МРТ надпочечников.
- Гиперкортицизм
- Наряду с клиническими проявлениями, сходными с СПКЯ (ожирение по центральному типу, гиперандрогеиия, нарушения толерантности к углеводам), имеются более специфические симптомы: миопатия, плетора, фиолетовые стрии, остеопороз и другие проявления.
- Свободный кортизол в суточной моче (повышен), кортизол в слюне в ночные часы (повышен), супрессивный ночной тест с дексаметазоном (недостаточная супрессия уровня кортизола в сыворотке крови утром).
- Акромегалия
- Специфичные симптомы: головная боль, сужение полей зрения, увеличение челюсти, языка, размера обуви и перчаток.
- Свободный ИФР-1 в сыворотке крови (повышен), МРТ гипофиза.
Ожирение
- У пациенток с СПКЯ рекомендуется измерение роста и веса с вычислением индекса массы тела (ИМТ), для определения типа ожирения рекомендуется измерение окружности талии (уровень доказательности рекомендаций В).
Диагностика нарушений углеводного обмена
- В качестве скрининга на нарушение толерантности к глюкозе (НТГ) и сахарного диабета 2 типа (СД 2) у пациенток с СПКЯ рекомендовано проведение 2-часового перорального глюкозо-толерантного теста с 75 г глюкозы (ПГТТ) (уровень доказательности рекомендаций В).
- В практической деятельности на первом этапе обследования рекомендуется исследовать уровень глюкозы натощак, а затем проводить ПГТТ.
- Если нет возможности проведения ПГТТ, для скрининга нарушений углеводного обмена у женщин с СПКЯ рекомендуется определение гликозилированного гемоглобина (уровень доказательности рекомендаций В).
- Повторное проведение ПГТТ рекомендуется каждые 3 года или чаще, если имеется центральное ожирение, существенная прибавка веса и/или симптомы развития диабета (уровень доказательности рекомендаций С).
Диагностика нарушений инсулинорезистентности
От редакции: на наш взгляд оценка инсулинорезистентности при СПКЯ не целесообразна, т.к. ее наличие или отсутствие не влияет на выбор дальнейшей тактики лечения.
- «Золотым стандартом» диагностики инсулинорезистентности (ИР) является эугликемический гиперинсулинемический клэмп-тест с внутривенным введением инсулина и одновременной инфузией глюкозы для поддержания стабильного уровня гликемии. Упрощенной моделью клэмп-теста является внутривенный глюкозотолерантный тест, основанный на многократном определении гликемии и инсулина крови. Однако эти методы являются инвазивными, трудоемкими и дорогостоящими, что не позволяет широко использовать их в клинической практике.
- К методам непрямой оценки ИР относятся индексы НОМА и QUICKI (уровень доказательности рекомендаций В), однако значения этих индексов существенно зависят от применяемого метода определения концентрации инсулина.
- В рутинной клинической практике, с учетом относительно небольшой затратности и приемлемого качества метода, рядом экспертов рекомендуется определять инсулин одновременно с глюкозой в условиях ПГТТ. Хотя гиперинсулинемия является косвенным свидетельством ИР, увеличение уровня инсулина через 1 и/или 2 часа после приема 75 г глюкозы до значений, превышающих 80-100 мкЕД/мл предлагается рассматривать как критерий ИР (уровень доказательности рекомендаций C).
- В то же время, в большинстве случаев исследование инсулина нецелесообразно (уровень доказательности рекомендаций С).
- К клиническим маркерам инсулинорезистентности у пациенток с СПКЯ относится нигроидный акантоз (папиллярно-пигментная дистрофия кожи в виде локализованных участков бурой гиперпигментации в области кожных складок, чаще шеи, подмышечных впадин, паховой области, которые гистологически характеризуются гиперкератозом и папилломатозом).
- При СПКЯ рекомендуется физикальное исследование с оценкой наличия нигроидного акантоза (уровень доказательности рекомендаций В).
Диагностика метаболического синдрома
Наличие 3 из 5 критериев:
- увеличение объема талии (отличается в различных популяциях) — в норме окружность талии у женщин европеоидной расы не должна превышать 88 см, а для женщин азиатского происхождения этот показатель должен быть не выше 80 см.
- ТГ > 1,7 ммоль/л (> 150 мг/дл) или прием препаратов для лечения данного нарушения, ЛПВП <1,3 ммоль/л (<50 мг/дл),
- АД САД >130мм рт ст или ДАД > 85 мм рт ст или лечение ранее диагностированной АГ,
- глюкоза плазмы натощак >5,6 ммоль/ л (> 100 мг/дл).
Синдром обструктивного апноэ сна (СОАС)
- У пациенток с СПКЯ и избыточным весом или ожирением рекомендуется выявлять симптомы, характерные для СОАС, и при их наличии производить полисомнографическое исследование. Больные с диагностированным СОАС направляются в специализированное лечебное учреждение (уровень доказательности рекомендаций С).
Оценка риска сердечно-сосудистых заболеваний (ССЗ) у женщин с СПКЯ
- К группе риска относят женщин с СПКЯ при наличии хотя бы одного из следующих факторов:
- ожирение (особенно абдоминальное);
- курение сигарет;
- гипертензия;
- дислипидемия;
- субклинический атеросклероз;
- нарушение толерантности к глюкозе;
- семейный анамнез по ранним ССЗ (менее 55 лет у родственников мужского пола, менее 65 лет — у родственниц женского пола).
- Группа высокого риска включает женщин с СПКЯ с
- метаболическим синдромом;
- сахарным диабетом 2 типа;
- клиническим атеросклерозом;
- патологией почек;
- синдромом обструктивного апноэ сна (уровень доказательности рекомендаций С).
Измерение АД, ОТ и регистрацию ИМТ необходимо проводить при каждом визите. У всех женщин с СПКЯ рекомендуется исследовать липидный профиль и при нормальных показателях повторять исследование каждые 2 года или чаще в случае прибавки веса.
Жировой гепатоз и неалкогольный стеатогепатит
- Рекомендуется принимать во внимание вероятность формирования у пациенток с СПКЯ жирового гепатоза и неалкогольного стеатогепатита, однако рутинный скрининг считается необоснованным.
Депрессия
- Рекомендуется проведение скрининга на наличие тревожно-депрессивных расстройств у всех пациенток с СПКЯ (уровень доказательности рекомендаций С).
Источник:
- Адамян Л.В., Андреева Е.Н и др. СИНДРОМ ПОЛИКИСТОЗНЫХ ЯИЧНИКОВ В РЕПРОДУКТИВНОМ ВОЗРАСТЕ (СОВРЕМЕННЫЕ ПОДХОДЫ К ДИАГНОСТИКЕ И ЛЕЧЕНИЮ. Клинические рекомендации (протокол лечения). Москва, 2015
Источник
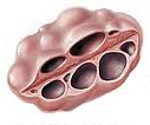
Поликистоз яичников – это увеличение гонад за счёт кистозной атрезии фолликулов. Является одним из признаков синдрома поликистоза яичников и нередко употребляется как синоним данной патологии. Другие симптомы заболевания включают нарушения менструальной и репродуктивной функции, признаки вирилизации, ожирение. Диагноз основывается на данных анамнеза, результатах общего и гинекологического осмотра, ультрасонографии, гормонального анализа. Лечение комплексное, включает коррекцию обменно-эндокринных нарушений, клиновидную резекцию или каутеризацию яичников.
Общие сведения
Термин «поликистоз яичников» может трактоваться как УЗ-признак, поликистозные изменения гонад, наблюдающиеся в норме или при ряде патологий, или как конкретное заболевание – синдром поликистозных яичников (СПКЯ, СПЯ, склерополикистоз). Его историческое название – синдром Штейна-Левенталя, по имени чикагских гинекологов, наиболее чётко описавших симптомы классической формы болезни в 1935 году. Поликистоз обнаруживается при УЗИ в 16-30 лет, частота встречаемости составляет до 54% среди женщин фертильного возраста. Склерополикистоз регистрируется у 5-20% женщин.
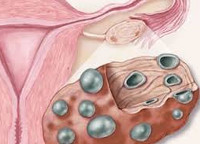
Поликистоз яичников
Причины
Распространённые причины бессимптомного преходящего поликистоза яичников (мультифолликулярных гонад), являющегося нормой, – стресс, физическая нагрузка, приём гормональных контрацептивов. Провоцирующие факторы вторичных поликистозов, возникших на фоне известных заболеваний, различны и связаны с механизмом развития этих патологий. Этиология СПЯ изучена слабо. Предполагается, что в 80% причины имеют врождённый характер, в 20% – приобретённый. Возможные факторы риска:
- Экзогенные: инфекционно-воспалительные заболевания, перенесённые в детском и пубертатном возрасте (хронический тонзиллит, детские инфекции, хронические воспаления внутренних половых органов), ЧМТ (сотрясения головного мозга, ушибы, контузии), затяжное психоэмоциональное напряжение (информационный стресс, повышенная учебная нагрузка).
- Эндогенные: неблагоприятное воздействие на плод (андрогенов, эпигенетических факторов, последствия патологического течения беременности или родов), низкий вес при рождении, врождённый генетически обусловленный дефект ферментативных систем гонад.
Особая роль отводится наследственной предрасположенности. Известны случаи семейного склерополикистоза. Высока вероятность патологии у женщин, чьи матери или сёстры страдают этим заболеванием. Генетический риск рождения дочери со склонностью к СПЯ у больной матери усугубляется ввиду ещё одной причины – плод развивается при избытке тестостерона. Фактором риска наследования по мужской линии является раннее облысение у кровных родственников-мужчин.
Патогенез
Поликистоз яичников характеризуется накоплением незрелых фолликулов ввиду ановуляции. При случайных ановуляторных циклах такие «кисты» со временем рассасываются без последствий, при регулярных провоцируют развитие патологии. Патогенез СПКЯ до настоящего времени не выяснен, на этот счёт существует несколько теорий. Первичный дефект механизма обратной связи может исходить из гипоталамо-гипофизарной системы, яичников, надпочечников.
Десинхронизация функций эндокринных желёз приводит к повышенному синтезу гонадами андрогенов без их дальнейшей ароматизации в эстрадиол, отсутствию овуляции (как следствие, к бесплодию), дефициту прогестерона, поликистозному изменению фолликулов, утолщению овариальной капсулы. Андростендиол ароматизируется жировой тканью и надпочечниками в эстрон, возникает относительная гиперэстрогения, ведущая к гиперплазии эндометрия.
В крови повышается уровень свободного тестостерона, результатом гиперандрогении является вирилизация. Развившаяся вследствие инсулинорезистентности гипергликемия усугубляет дисбаланс, способствуя усилению синтеза овариальных андрогенов, нарушению связывания тестостерона, что ещё больше повышает уровень этого гормона и эстрона.
Классификация
По происхождению поликистоз яичников классифицируется как первичный (СПКЯ) и вторичный (сопутствующий известным нозологическим формам). Склерополикистоз разделяют на две формы – с ожирением и с нормальной или сниженной массой тела. Кроме того, выделяют 4 фенотипа СПЯ, в основе которых лежат симптомы, являющиеся критериями диагностики (ESНRE/ASRМ, 2007):
- Фенотип A (классический). Сочетание гиперандрогении с ановуляцией, поликистозом. Частота встречаемости 54%.
- Фенотип B (ановуляторный). С гиперандрогенией, овуляторной дисфункцией, без поликистоза. Распространённость 29%.
- Фенотип C (овуляторный). Гиперандрогения и поликистоз. Частота встречаемости 9%.
- Фенотип D (неандрогенный). Ановуляция и поликистоз. Встречаемость 8%.
Симптомы поликистоза яичников
Преходящие кистозные изменения обычно протекают без внешних признаков. При склерополикистозе симптомы могут проявляться с менархе, реже – на фоне установившегося цикла. У 85% женщин отмечаются менструальные нарушения: сначала пройоменорея чередуется с опсоменореей, ациклическими кровотечениями, регистрируется гипо- и олигоменорея. Затем интервалы между кровотечениями удлиняются, развивается гипоменструальный синдром и аменорея.
Спустя несколько лет после начала месячных возникает гирсутизм, кожные симптомы гиперандрогении: себорея, акне. У 30-40% пациенток формируется ожирение. Стойкая ановуляция приводит к бесплодию. У 10-15% больных может наступать спонтанная беременность, которая чаще всего заканчивается невынашиванием. Могут наблюдаться такие симптомы, как галакторея, психоэмоциональные и вегето-сосудистые расстройства, сходные с климактерическим синдромом.
Осложнения
Наиболее грозным осложнением нелеченного склерополикистоза является гормонозависимый эндометриальный рак, развивающийся у 19-25% больных. К другим отдалённым последствиям относятся различные виды цереброваскулярной недостаточности (риск повышается в 2,8-3,4 раза), толерантность к глюкозе, возникающая у 40% пациенток после 40 лет и прогрессирующая у половины из них до сахарного диабета второго типа на протяжении шести лет.
Для больных репродуктивного возраста характерны акушерские осложнения – гестационный сахарный диабет, преэклампсия, преждевременные роды (риск этих патологий возрастает втрое, вчетверо и вдвое соответственно). Втрое повышается риск перинатальной смертности. К осложнениям нередко приводят некоторые методы лечения заболевания: после индукции овуляции развивается синдром гиперстимуляции яичников, оперативное вмешательство влечёт за собой трубно-перитонеальное бесплодие.
Диагностика
Поликистоз яичников как морфологическое изменение является не диагнозом, а признаком возможной патологии. Диагноз устанавливается гинекологом при участии врача ультразвуковой диагностики, эндокринолога. Об СПКЯ свидетельствуют следующие симптомы (обязательно наличие как минимум двух): лабораторные или визуальные признаки гиперандрогении; олиго- или ановуляция; поликистозные изменения . Методы диагностики включают:
- Клинический осмотр. При беседе с пациенткой, общем осмотре склерополикистоз можно предположить по жалобам на нарушение менструального цикла и бесплодие, наличию СПЯ у близких родственниц, повышенному индексу массы тела, вирилизации (гирсутизму, гипертрихозу, жирной, склонной к угревой сыпи коже). При гинекологическом исследовании – по увеличенным яичникам.
- Ультрасонография. При трансвагинальном УЗИ яичников поликистоз характеризуется увеличенным (свыше 9-10 кубических см.) объёмом гонад; расположенными под утолщённой капсулой увеличенными (2-10 мм) атретическими фолликулами (более 10) без доминантного; гиперплазированной (до четверти от общего объёма) стромой. Фолликулометрия выявляет менее 6 овуляций за год.
- Лабораторные исследования. При андрогенемии анализ гормонов подтверждает повышение уровня лютеинизирующего гормона и его соотношения к фолликулостимулирующему (более 2,5), повышение индекса свободного тестостерона. О сопутствующей инсулинорезистентности косвенно свидетельствуют результаты биохимического анализа крови – повышение триглицеридов, снижение ЛПВП, гипергликемия.
Дополнительно назначается биохимический анализ крови, гистероскопия с биопсией эндометрия, УЗИ надпочечников, щитовидной железы, рентгенография или МРТ турецкого седла. Некоторые клиницисты рекомендуют отличать поликистоз по данным УЗИ от мультифолликулярных яичников, характеризующихся меньшим размером «кист», неизменённой капсулой и стромой, нормальным объёмом и эхогенной структурой гонад. Такие изменения часто являются вариантом нормы.
Первичный поликистоз яичников следует дифференцировать с вторичным, наиболее частыми причинами которого являются врождённые патологии (адреногенитальный синдром, врождённая гиперплазия коры надпочечников), нейрообменно-эндокринный синдром, болезнь Иценко-Кушинга, а также вирилизирующие опухоли яичников и надпочечников. Для исключения опухолевого процесса может потребоваться консультирование онкогинеколога, онкоуролога.
Лечение поликистоза яичников
Выбор лечебной тактики зависит от причины, вызвавшей данное состояние, и имеющейся симптоматики. Поликистоз яичников, не проявляющийся какими-либо расстройствами, не требует лечения. При вторичном поликистозе назначается коррекция нарушений, обусловленных основным заболеванием. Лечебные мероприятия при СПКЯ определяются клинической картиной патологии.
Консервативная терапия
Лечение СПКЯ включает несколько этапов, направлено на нормализацию метаболических нарушений, восстановление овуляторного цикла и генеративной функции, устранение гиперпластических процессов эндометрия и проявлений гиперандрогении. В первую очередь проводится лечение метаболического синдрома и эндометриальной гиперплазии (при их наличии), затем, если пациентка желает иметь детей, приступают к индукции овуляции.
- Коррекция метаболических нарушений. Всем больным с ожирением рекомендуется модификация образа жизни – физические нагрузки, диета с ограничением острых и солёных блюд, жидкости – до 1,5 л в сутки. Калорийность дневного рациона до 2 000 ккал, 52% калорий должно приходиться на углеводы, 16% – на белки, 32% – на жиры, две трети последних – ненасыщенные. При инсулинорезистентности, гиперинсулинемии назначают инсулинсенситизаторы.
- Терапия гиперплазии эндометрия. При ожирении, рецидивирующих гиперпластических процессах, аденомиозе предпочтительно использование гестагенов, при нормальной массе тела и первично выявленной гиперплазии – эстроген-гестагенов. Препараты могут назначаться в циклическом или непрерывном режиме. Аденомиоз также лечат аналогами гонадолиберина.
- Лечение бесплодия. Не самый эффективный, но наиболее безопасный метод – применение эстроген-прогестиновых препаратов («ребаунд-эффект» после их отмены может привести к овуляции). При ановуляторном бесплодии индукция овуляции осуществляется кломифеном, летрозолом, в случае их неэффективности – гонадотропными средствами. Для наступления беременности могут применяться технологии ЭКО.
- Лечение гирсутизма и акне. Для устранения внешних проявлений гиперандрогении используются гормональные контрацептивы (орально, в виде пластырей или вагинальных колец) спиронолактон. Предпочтение отдаётся комбинированным гормональным препаратам без андрогенного действия или с антиандрогенным эффектом. Для повышения косметического эффекта применяется лазерная и фотоэпиляция.
Хирургическое лечение
В большинстве случаев восстановить менструальную и детородную функцию способно лишь хирургическое лечение. Вмешательства на яичниках осуществляются лапароскопическим доступом, что минимизирует риск спаечного процесса. Оперативное лечение при рецидивирующих гиперплазиях эндометрия также назначается женщинам, не планирующим беременность.
- Дриллинг яичников. Деструкция точечным электродом гиперплазированной стромы. Применяется для стимуляции овуляции при небольшом увеличении гонад. Включает различные методики – электро-, лазер-, диатермокаутеризацию. Недостаток метода – относительная краткосрочность лечебного эффекта.
- Клиновидная резекция. Иссечение клиновидного участка, включающего корковый и мозговидный слои. Выполняется с целью индукции овуляции при выраженном увеличении яичников или для предупреждения рецидивов эндометриальной гиперплазии. Недостаток – снижение овариального резерва, возможна ранняя или преждевременная менопауза.
Об успешности хирургического вмешательства свидетельствует восстановление овуляторной функции в первые недели после операции. Если овуляция не происходит в течение двух-трёх циклов, проводится её медикаментозная стимуляция. Беременность обычно наступает в течение 6-12 месяцев. Вероятность благоприятного исхода уменьшается прямо пропорционально времени с момента операции.
Предупреждение рецидива
Существующие методы лечения синдрома поликистозных яичников чаще всего не позволяют добиться стойкого излечения. Причиной является невозможность устранения основных патогенетических звеньев болезни. Симптомы и структурные овариальные изменения возобновляются в течение пяти лет после хирургического вмешательства, что обуславливает необходимость поддерживающего лечения.
Для регуляции менструального цикла, предупреждения эндометриальной гиперплазии, гирсутизма и гиперандрогенной дерматопатии на постоянной основе вплоть до менопаузы пациенткам назначают комбинированные гормональные контрацептивы или гестагены во вторую фазу цикла. Такая тактика также способствует сохранению репродуктивной функции у части больных.
Прогноз и профилактика
При поликистозе яичников прогноз для жизни благоприятный при отсутствии злокачественной трансформации эндометрия. Прогноз реализации репродуктивной функции зависит от того, насколько рано было начато лечение, какие причины лежат в основе патологии. Так, лечение бесплодия наиболее эффективно при отсутствии вирильного и метаболического синдрома, выраженных гипоталамо-гипофизарных нарушений.
Первичная и вторичная профилактика поликистоза яичников заключается в борьбе с ожирением, своевременном выявлении и коррекции гипоталамо-гипофизарной, надпочечниковой, овариальной дисфункции. Женщины, страдающие СПКЯ, входят в группу высокого риска развития рака тела матки, поэтому подлежат диспансерному наблюдению, включающему контрольные исследования (УЗИ, гистероскопию, при необходимости – лечебно-диагностический кюретаж эндометрия).
Источник
