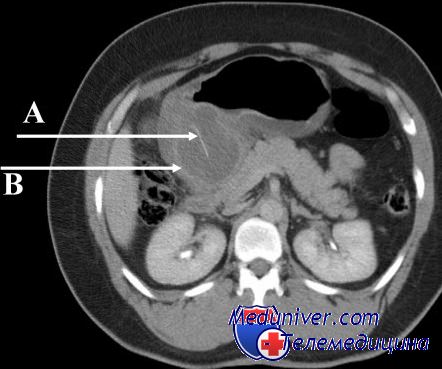
Синдром приводящей петли является результатом
Синдром приводящей петли. Демпинг-синдромСиндром приводящей петли может быть результатом погрешностей в оперативной технике, а также спаечного процесса, когда эвакуация из приводящей петли затруднена. Гораздо чаще причиной этого страдания бывают нарушения функции двенадцатиперстной кишки. Наиболее часто патология возникает в течение первого года после операции, реже — в отдаленные сроки. Заболевание проявляется чувством тяжести и болями в эпигастрии, больше справа, рвотой желчью или желчью с пищей. После рвоты, как правило, наступает облегчение. Нередко заболевание сочетается с грыжей пищеводного отверстия диафрагмы, и тогда в клинической картине проявляются такие симптомы, как срыгивание, отрыжка, изжога, загрудинные боли. Различают три степени тяжести синдрома: легкую, которая проявляется чувством тяжести, небольшими болями и периодически рвотой желчью, среднюю, когда симптомы заболевания выражены резче, и тяжелую—при крайней их выраженности (интенсивные боли, регулярная рвота, похудание, слабость). У ряда больных со временем клинические проявления заболевания уменьшаются. Диагностика проводится на основании характерной клинической картины. Рентгенологическое исследование не имеет решающего значения, так как попадание бария в приводяшее колено анастомоза наблюдается после резекции желудка у многих больных, не страдающих синдромом приводящей петли. Консервативная терапия при синдроме легкой и средней степени тяжести обычно дает хороший эффект. Следует ограничить прием пищи, которая провоцирует синдром (молочные продукты, сладкое). Питаться больной должен небольшими порциями 5—6 раз в день.
Хороший эффект дает переливание крови, белковых препаратов, аминокислот, витаминов. Большую пользу может принести санаторно-курортное лечение. Демпинг-синдром является наиболее частой патологией оперированного желудка. Несомненно, что причинными факторами в развитии этого синдрома служат удаление важной секретирующей зоны и ликвидация привратникового регулирующего механизма. Чаще демпинг-синдром наблюдается у больных с различного рода психоневрологическими изменениями и выраженными вегетативными расстройствами, у которых общие проявления язвенной болезни доминируют над местными. Отмечено, что после резекции желудка по методу Бильрот I демпинг-синдром развивается реже, чем после операции по Бильрот II; имеет значение ликвидация дуоденального пассажа. Определенная роль в патогенезе демпинг-синдрома принадлежит, по-видимому, декомпенсации отводящей петли анастомоза. Клиника демпинг-снндрома характеризуется приступами слабости, наступающими вслед за приемом пищи, как правило, сладкой или молочной. Больные жалуются также на чувство жара, холодный нот, головокружение, сердцебиение, стеснение в груди, тахикардию. В тяжелых случаях возможен обморок. При легком демпинг-синдроме приступы слабости наблюдаются лишь периодически после приема значительного количества сладостей. Диагностика демпинг-синдрома основана па клинических проявлениях. Из рентгенологических признаков имеет значение выявляемая ускоренная эвакуации при наличии клиники демпинг-синдрома. Консервативная терапия предусматривает те же мероприятия, что и при синдроме приводящей петли. Следует значительно ограничить прием пищевых продуктов, которые провоцируют появление демпинг-синдрома. Обычно это сладкая и молочная пища. Отмечено, что подобные больные хорошо переносят более грубую пищу: мясо, рыбу, и том числе соленую, овощи, квашеную капусту. Диету следует подбирать индивидуально, потому что нередко больные плохо переносят один — два определенных вида пищи. Главное, чтобы питание было регулярным, частым и небольшими порциями. Санаторно-курортное лечение также весьма-полезно. Рациональное консервативное лечение у большинства больных дает хороший эффект, в некоторых случаях даже при тяжелом демпинг-синдроме. При безуспешности консервативного лечения показана операция. Если позволяют условия, выполняют реконструкцию операции Бильрот II и Бильрот I. Больным с гистаминрезистентной ахлоргидрией показана реконструктивная гастродуоденоеюнопластика. Эта операция позволяет получить хороший отдаленный результат у 80% больных. – Также рекомендуем “Доброкачественные опухоли желудка. Неэпителиальные опухоли желудка” Оглавление темы “Язвенная болезнь желудка. Опухоли желудка”: |
Источник
Хирургические манипуляции практически всегда связаны с риском. Помимо возможного развития кровотечения во время операции, существуют и более отдаленные осложнения. Особенно это касается обширных манипуляций, при которых производится удаление органа или его части. Примером может служить операция по Бильроту-2. Ее суть состоит в удалении большей части желудка и создании анастомоза с тонким кишечником. После данного хирургического вмешательства часто развивается синдром приводящей петли. Подобное осложнение может возникнуть как сразу после операции, так и через несколько месяцев. При развитии этого состояния или подозрении на него необходимо выполнение еще одного хирургического вмешательства.
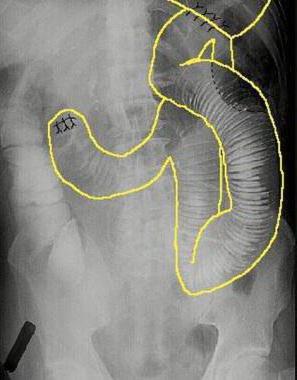
Понятие о синдроме приводящей петли
Синдром приводящей петли после резекции желудка возникает примерно в 13 % случаев. Этот показатель может колебаться от 1 до 50 %, по мнению врачей. Его основным симптомом является рвота желчью, связанная с приемом еды. Синдром приводящей петли – это состояние, при котором часть кишечника является как бы «выключенной» из процесса пищеварения. В результате этого желчь скапливается в данном отделе и при наличии неблагоприятных факторов выплескивается наружу. Другое название этого осложнения – дуоденобиллиарный синдром. Данное состояние является опасным признаком, поэтому требует хирургического лечения.
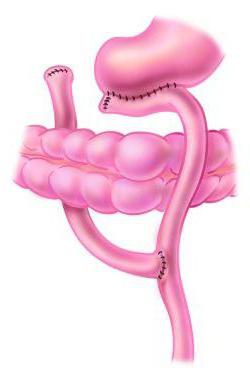
Причины появления синдрома
Главной причиной развития синдрома приводящей петли является операция по Бильроту-2. Она является массивным хирургическим вмешательством и оказывает влияние на весь организм. Подобную операцию проводят при раке желудка, при развитии осложнений язвенной болезни, которые нельзя устранить более щадящими способами. В результате этой манипуляции ДПК и часть тонкого кишечника перестают активно участвовать в акте пищеварения. Из-за этого развивается синдром приводящей петли.
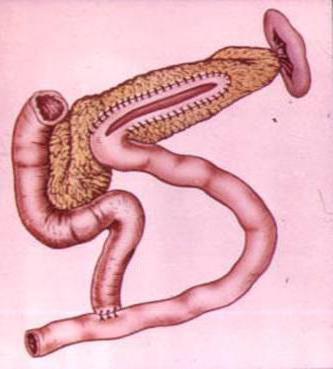
Факторами, влияющими на появление данного осложнения, служат следующие нарушения:
- Механическая причина. Под ней подразумевается попадание пищевых масс в просвет «выключенной» петли. Также там скапливается желчь, которая тоже задерживает процесс переваривания.
- Потеря мышечного тонуса в «выключенном» отделе. Эта причина часто вызывает хронический синдром приводящей петли после резекции.
- Спазм анастомоза – места соединения культи желудка и тонкой кишки. Также мышцы могут сокращаться и в области отводящей петли.
- Язвенный дефект по ходу анастомоза. Приводит к механической причине появления синдрома приводящей петли. Может развиваться как первично (после операции), так и вторично.
- Перегиб приводящей петли. Обычно развивается вторично.
Синдром приводящей петли: патогенез заболевания
Механизм развития синдрома приводящей петли состоит из нескольких звеньев. В первую очередь происходит нарушение привычных для организма анатомических и функциональных взаимодействий. В результате «искусственной» перестройки пищеварительной системы изменяется процесс эвакуации еды. Пища, попавшая в «выключенную» кишечную петлю, не может пройти дальше. Поэтому возникает ее обратный заброс – рефлюкс. Помимо этого, в патогенезе присутствует воспалительный процесс. Он возникает из-за застоя пищеварительных масс и гипотонии ДПК. Результатом является вторичный кишечный дисбактериоз. Впоследствии он приводит к воспалению органов ЖКТ: холециститу, панкреатиту, эзофагиту.
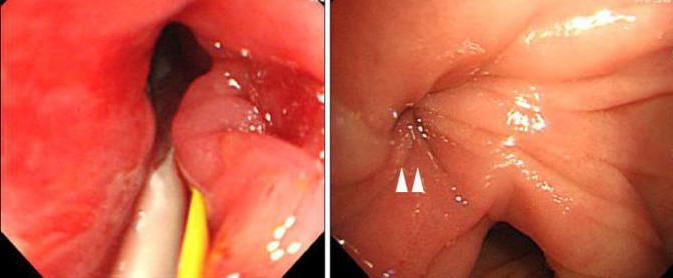
Клиническая картина при синдроме приводящей петли
Основными проявлениями данного осложнения являются боль и рвота. Неприятные ощущения в животе могут появиться сразу после операции или с течением времени. В первом случае имеет место первичный, острый синдром приводящей петли. Он характеризуется болями схваткообразного и распирающего характера в области правого подреберья и в эпигастрии. При хроническом синдроме приводящей петли клиническая картина выражена не так сильно. Боли имеют место в основном после еды, чаще – при приеме жирной пищи. Независимо от времени возникновения осложнения (острый или хронический период) заболевание проявляется рвотой. Она появляется после нарастания болевых ощущений в животе, обычно следующих за приемом пищи. Из-за частой рвоты возможно выделение до 500 мл желчи в сутки. Следствием этого является прогрессирующее истощение организма. Больные быстро теряют массу тела, испытывают общую слабость.

Синдром приводящей петли: диагностика патологии
Диагностика заболевания начинается со сбора анамнеза (перенесенная резекция желудка) и осмотра больного. В первую очередь необходимо узнать о характере болевых ощущений и частоте рвоты, ее связи с приемами еды. При осмотре следует обратить внимание на асимметрию живота: правый отдел выпирает. Этот симптом проходит после рвоты, так как содержимое петли выходит наружу. Еще одним признаком является желтушность склер и кожного покрова.
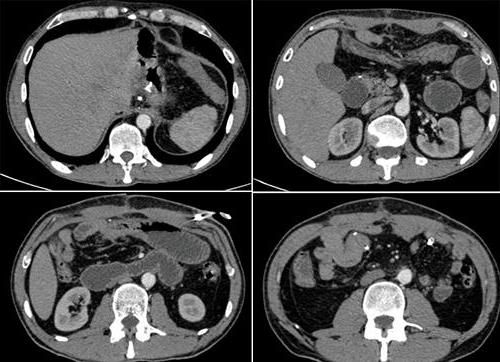
Помимо оценки клинических данных, выполняется лабораторная и инструментальная диагностика. Изменения могут быть в ОАК (В-12 дефицитная анемия), мазке крови, копрограмме (появление лейкоцитов, непереваренных жиров). При рентгенологическом излучении отмечается симптом ниши в области приводящей петли, гипермоторная дискинезия. Контрастное вещество заполняет приводящую петлю. Также проводится эндоскопическое обследование. При хроническом синдроме приводящей петли часто отмечаются воспалительные изменения в желчном пузыре и протоках. В некоторых случаях развивается панкреатит. При этом воспалению подвергается и поджелудочная железа. При посеве содержимого кишечника отмечаются бактериальная флора, нарушенное соотношение панкреатических ферментов. Степень тяжести заболевания определяется истощением организма, величиной потери желчи, состоянием пациента.
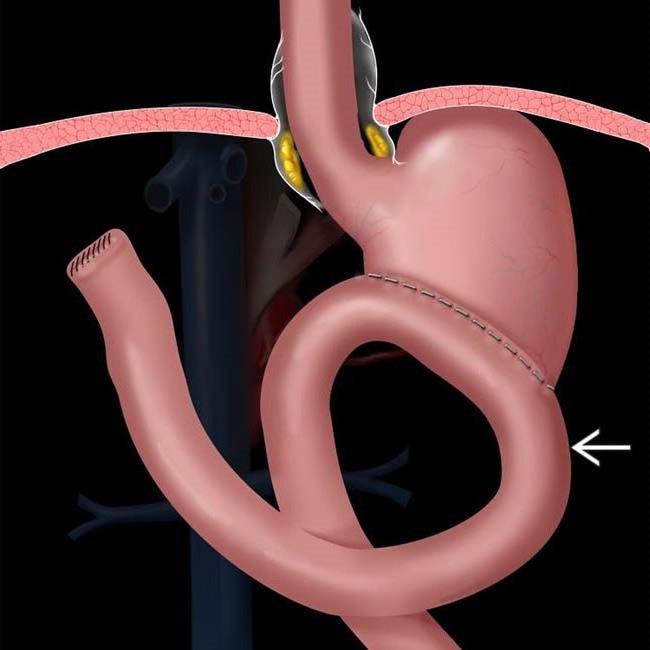
В чем опасность синдрома приводящей петли: осложнения
Следует помнить, что синдром приводящей петли является опасным осложнением резекции желудка. В результате постоянной потери желчи может произойти сильное истощение организма. Пища, попадающая в организм, не может нормально перевариваться (из-за «выключения» ДПК и части тонкой кишки), и полезные вещества не усваиваются. В результате развития кишечного дисбактериоза органы ЖКТ подвергаются воспалительным процессам. При развитии рефлюкс-эзофагита к перечисленным симптомам добавляются боли за грудиной, чувство «кома в горле». Холецистит сопровождается появлением горечи во рту, тошнотой. Если присоединяется воспаление поджелудочной железы, боли могут усиливаться, иметь опоясывающий характер. При длительно текущем панкреатите возможно развитие сахарного диабета. К осложнениям острого синдрома приводящей петли относятся перитонит и кишечная непроходимость. Эти заболевания требует немедленной хирургической помощи.
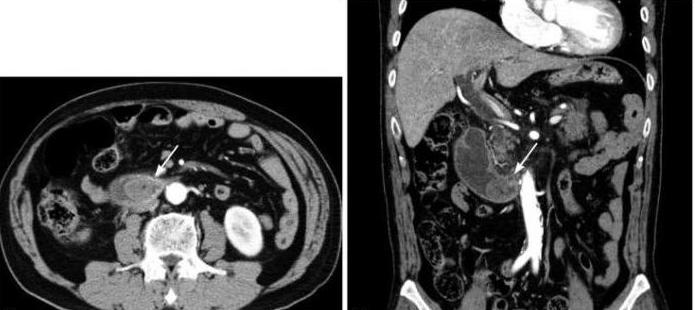
Лечение синдрома приводящей петли
Выбор метода лечения зависит от состояния больного, данных лабораторных и инструментальных исследований. Важно знать, какую степень тяжести имеет синдром приводящей петли. Лечение может быть консервативным и оперативным. При легкой степени назначают специальную диету, противовоспалительные и антибактериальные препараты (медикаменты «Цефриаксон», «Ципролет»). В некоторых случаях требуются повторные промывания желудка. При средней и тяжелой степени необходимо оперативное лечение. Оно должно быть направлено на устранение застоя пищи. Чаще всего производят реконструкцию анастомоза. При перегибах приводящей петли ей придают правильное положение и подшивают к брюшине. Объем и вид оперативного лечения может быть различным и зависит от причины осложнения.
Профилактика синдрома приводящей петли
В настоящее время операцию по Бильроту-2 стараются заменить другими хирургическими манипуляциями. Это делается с целью сохранения физиологии пищеварительного тракта. Если операция по Бильроту-2 все же была произведена, необходимо выполнять все профилактические меры, назначенные врачом. В первую очередь к ним относится диета. После резекции нельзя употреблять жирную и тяжелую пищу. Принимать еду нужно 6-7 раз в день малыми порциями и в полужидком состоянии (каши, супы).
Источник
Синдром приводящей петли. Кровотечение из гастроеюноанастомоза.
Синдром приводящей петли – редкое осложнение резекции желудка по Billroth II, которое обычно обусловлено избыточным накоплением желчных и панкреатических секретов в приводящей петле. Это осложнение обычно возникает в результате дефектов техники наложения гастроеюнального анастомоза, и очень редко синдром обусловлен слипанием кишки в результате перегиба приводящей петли, который служит препятствием для оттока застойного содержимого петли. У некоторых пациентов часть потребляемой жидкости может затекать в приводящую петлю и значительно увеличивать количество ее содержимого.
Больные обычно предъявляют жалобы на чувство переполнения в животе и боль в эпигастрии, сопровождающуюся рвотой, которая приносит облегчение. Рвота может быть многократной и содержать остатки пищи. Синдром приводящей петли может появиться через несколько дней после операции или в отдаленные сроки.
Этот синдром впервые был описан Mimpris и Birt в 1948 году и, позднее, — Wellj и Welbourn. Согласно Alexander-Williny, он объясняется не только накоплением желчи и секрета поджелудочной железы в приводящей петле, но и наличием гастрита с пониженной кислотностью. Как Jordan так и Herington утверждают, что синдром приводящей петли необходимо дифференцировать с гастритом с пониженной кислотностью. Кданному заключению пришли также Du-Plessis, Janson, Bushkin, Danlgren идругие.
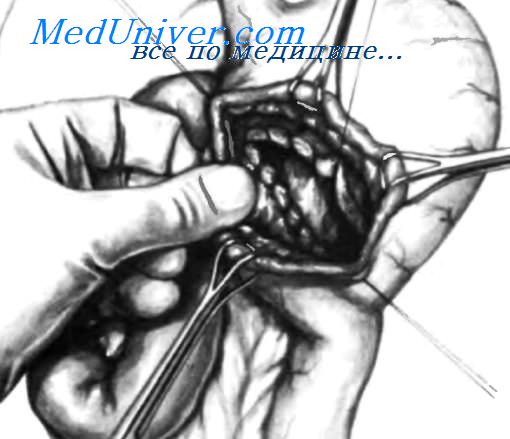
Клинические проявления синдрома приводящей петли незначительны, но в случае, когда интенсивность и частота симптомов увеличиваются, может потребоваться хирургическое вмешательство.
Для лечения этого осложнения предложено несколько операций. Одна из них— выведение петли тощей кишки между культей желудка и даенадцатиперстной кишкой по Henley, причем эту операцию всегда следует дополнять стволовой ваготомией. Была предложена также реконструкция анастомоза по Billroth II в вариант с анастомозом по Roux-en-Y или перевод Billroth II в Billroth I. Последний вариант, вероятно, более предпочтителен. Одна из этих операций будет описана ниже.
В случае, когда тяжелое состояние пациента обусловлено частой и обильной рвотой, некоторые хирурги накладывают простой анастомоз между приводящей и отводящей петлей (еюноеюностомия по Braim). Хотя эта операция и не является оптимальной, ее все же можно выполнять в неотложных случаях. Вместе с тем анастомоз по Braun благоприятствует развитию язв анастомоза, так как щелочной секрет поджелудочной железы и желчь будут проходить не через гастроеюностому, а через Брауновское соустье.
Кровотечение из гастроеюноанастомоза.
Послеоперационное кровотечение из линии швов, наложенных между желудком и тощей кишкой, — редкое осложнение, развивающеея при неправильном наложении шва. Кровотечение возникает в раннем послеоперационном периоде и его источником являются подслизистые артериолы желудка. При их пересечеш-ш эти артериолы обильно кровоточат. Если не перевязать хотя бы один из этих сосудов, это может привести к смерти больного. Поэтому один из важнейших моментов в технике резекции желудка это отдельная перевязка каждой под слизистой артериолы до пересечения желудка.
В течение первого дня после операции по зонду Levine отделяется серозно-геморрагическая жидкость, которая позднее меняется на окрашенную желчью. Если по зонду вместо серозно-геморрагической жидкости продолжает истекать кровь, это означает, что кровотечение продолжается. В этом случае желудок следует промыть холодной водой. Если потеря крови продолжается, необходимо переливать больному одну или более порции крови, назначить Н2-блокаторы (ранитидин) или ингибиторы протоновго насоса (омепразол). Следует попытаться остановить кровотечение эндоскопическими методами (электрокоагуляция или лазерная фотокоагуляция). Если кровотечение не удается остановить эндоскопически, необходимо оперативное вмешательство.
В большинстве случаев гемостаз может быть достигнут без рассечения апоневроза между желудком и тощей кишкой, а путем вскрытия передней стенки желудка параллельно анастомозу на 3—4 см выше него. После рассечения стенки желудка руками извлекают оставшиеся сгустки крови и обследуют полость желудка, чтобы исключить возможность кровотечения из не замеченной хирургом поверхностной язвы желудка. Осмотрев линию шва. осуществляют гемостаз по методике Nissen, которая успешно используется различными хирургами. Далее мы приводим ее описание.
После рассечения брюшины брюшную полость изолируют салфетками во избежание ее инфицирования. Поперечный разрез начинают на передней стенке желудка на 3-4 см выше линии шва между желудком и тощей кишкой. Двумя руками извлекают сгустки крови. Не рекомендуется аспирировать содержимое желудка с помощью металлической канюли, так как это может спровоцировать диффузное кровотечение из слизистой желудка. На верхний край стенки желудка накладывают два или три зажима Babcock или Duvai. Этим достигают двух целей: гемостаза и улучшения визуализации внутренней стенки желудка при подтягивании зажимов кверху. Наложив один или более зажимов Babcock или Duval, нижний край стенки желудка оттягивают книзу. Пальцами левой руки хирург оттягивает нижний край стенки желудка, одновременно поддавливает кпереди заднюю часть гастроеюноанастомоза, при этом гастроеюностома становится доступной обзору. Если кровотечение продолжается на небольшом участке, гемостаз осуществляют наложением нескольких лигатур. В редких случаях, при диффузном кровотечении, поверх первого ряда швов между желудком и тощей кишкой накладывают непрерывный шов нерассасывающеися нитью, как показано на рисунке. Когда гемостаз достигнут, гастротомическсе отверстие ушивают двумя рядами швов и помещают конец зонда Levine в полость культи желудка для эффективной аспирации содержимого.
– Также рекомендуем “Внутренние грыжи после резекции желудка. Профилактика внутренних грыж после резекции желудка.”
Оглавление темы “Редкие осложнения резекции желудка. Опухоли желудка.”:
1. Синдром приводящей петли. Кровотечение из гастроеюноанастомоза.
2. Внутренние грыжи после резекции желудка. Профилактика внутренних грыж после резекции желудка.
3. Демпинг-синдром. Диагностика и лечение демпинг-синдрома.
4. Некроз культи желудка. Тощекищечно-желудочная инвагинация.
5. Перевод резекции по Billroth II в Billroth I. Техника перевода резекции желудка по Soupault-Boucaille.
6. Хирургическое лечение дивертикулов желудка. Операции при дивертикулах желудка.
7. Доброкачественные опухоли желудка. Хирургическое лечение доброкачественных опухолей желудка.
8. Хирургическое лечение полипов желудка эпителиального происхождения. Доброкачественные опухоли неэпителиального происхождения.
9. Хирургическое удаление полипа желудка на ножке. Резекция полипа желудка.
10. Эпидемиология рака желудка. Выбор метода лечения рака желудка.
Источник