Синдром рихтера код по мкб 10
Рубрика МКБ-10: M02.3
МКБ-10 / M00-M99 КЛАСС XIII Болезни костно-мышечной системы и соединительной ткани / M00-M25 Артропатии / M00-M03 Инфекционные артропатии / M02 Реактивные артропатии
Определение и общие сведения[править]
Синдром Рейтера
Синонимы: реактивный артрит, болезнь Рейтера, Arthritis urethritica, Polyarthritis enterica, болезнь Физингера-Лероя, синдром Физингера-Лероя-Рейтера
Синдром Рейтера — заболевание, в типичных случаях проявляющееся триадой: артрит, конъюнктивит и неспецифический уретрит. В отсутствие одного из компонентов триады говорят о неполной форме синдрома Рейтера.
Распространенность оценивается в 1/30 000. Синдромом Рейтера болеют преимущественно молодые мужчины.
Этиология и патогенез[править]
Синдром Рейтера впервые был описан как осложнение кишечной инфекции. В настоящее время известно, что его причиной может быть инфекция, вызванная Yersinia spp., Salmonella spp., Shigella spp., Chlamydia spp. Однако в большинстве случаев связь между синдромом Рейтера и инфекцией установить не удается.
Многие пациенты являются ген HLA-B27-положительными. Однако точный механизм, с помощью которого HLA-B27 приводит к восприимчивости к ReA, еще предстоит определить.
Клинические проявления[править]
Клиническая картина
а. Уретрит обычно бывает первым проявлением заболевания и возникает за одну или несколько недель до появления других симптомов. Характерны слизисто-гнойные выделения из мочеиспускательного канала, часто развивается простатит, изредка — геморрагический цистит. В посевах мочи бактерии не выявляются, у 20—40% больных в сыворотке обнаруживаются антитела к Chlamydia spp.
б. Конъюнктивит и передний увеит обычно двусторонние (в отличие от одностороннего переднего увеита при анкилозирующем спондилите). Передний увеит развивается у 10% впервые заболевших. В последующем, при появлении артрита, он наблюдается уже у 20—25% больных. Изредка возникает неврит зрительного нерва.
в. Артрит (обычно асимметричный) первоначально развивается в тех суставах, на которые приходится максимальная нагрузка. Он может длиться от нескольких недель до нескольких месяцев. Тяжесть поражения суставов может быть разной — от незначительной до выраженной деструкции. Чаще всего в патологический процесс вовлекаются мелкие суставы стопы, голеностопные и коленные суставы, а также позвоночник. Почти все больные с артритом являются носителями антигена HLA-B27. Более чем у половины больных синдром Рейтера протекает с ремиссиями и обострениями. Стойкое поражение суставов обычно развивается после нескольких тяжелых обострений. У 20—25% больных артрит протекает без ремиссий.
г. При рентгенографии у трети больных обнаруживают асимметричный сакроилеит, не отличающийся от сакроилеита при анкилозирующем спондилите. Асимметричный артрит мелких суставов, прежде всего стопы, более характерен для синдрома Рейтера, чем для анкилозирующего спондилита. Характерны эрозии суставных поверхностей (развиваются не ранее чем через 2 мес после появления артрита и подобны таковым при ревматоидном артрите), утолщение надкостницы в области пяточной, плюсневых костей и коленных суставов.
д. Поражение кожи и слизистых — цирцинарный баланит и бленнорейная кератодермия. Последняя проявляется гиперкератозом кожи подошв, ладоней, больших пальцев стоп и кожи вокруг ногтей. Дифференциальную диагностику проводят с ладонно-подошвенным пустулезным псориазом.
Болезнь Рейтера: Диагностика[править]
Диагноз основан на выявлении клинической триады и анализе крови, выявляющих положительный антиген HLA-B27 (около 75% пациентов являются HLA-B27-положительными).
Дифференциальный диагноз[править]
Дифференциальный диагноз должен включать другие формы спондилоартропатии (анкилозирующий спондилоартрит, псориатический артрит, воспалительную спондилоартропатию связанную с заболеваниями кишечника, ювенильную стадию спондилоартропатии и недифференцированную спондилоартропатию.
Болезнь Рейтера: Лечение[править]
Лечение в первую очередь направлено на ликвидацию основной инфекции (антибиотики).
Назначают также НПВС. У некоторых больных, особенно при поражении позвоночника, наиболее эффективен индометацин (см. табл. 15.7). Если НПВС неэффективны, назначают сульфасалазин, при необходимости — хлорохин, гидроксихлорохин или метотрексат.
Прогноз
Прогноз варьируется. Две трети пациентов имеют продолжительный дискомфорт в суставах, боль в пояснице или энтезопатию после острого эпихода рекативного артрита. Тяжелые хронические осложнения могут развиваться в 30% случаев. Однако большинство пациентов ведут практически нормальный образ жизни.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
https://www.orpha.net
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Дексаметазон
- Индометацин
Источник
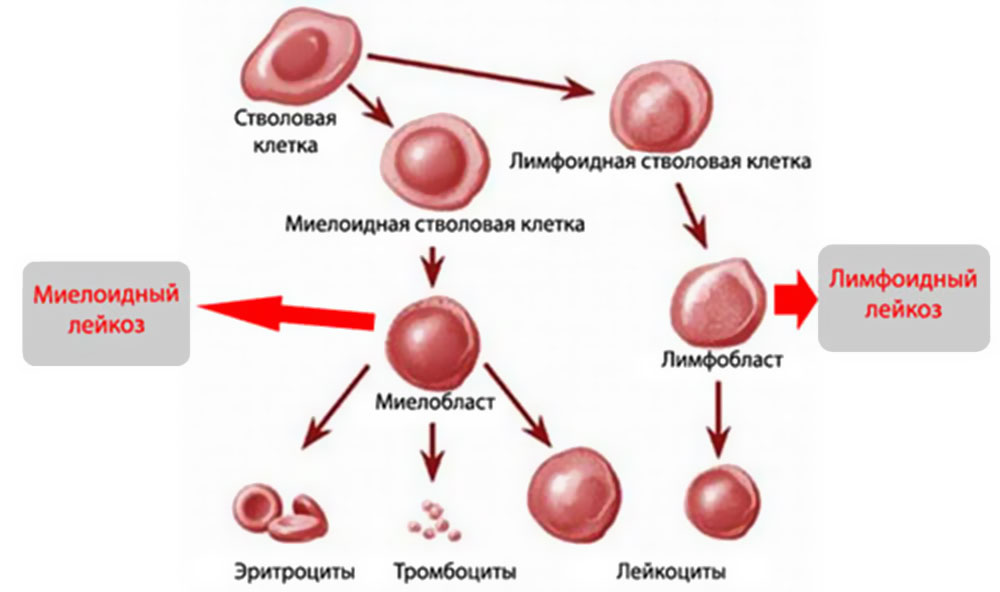
MKБ 10 или международная классификация всех заболеваний 10 созыва имеет в себе практически все короткие обозначения известных патологий, в том числе и онкологических. Лейкоз коротко по МКБ 10 имеет две точные кодировки:
- С91 — Лимфоидная форма.
- С92 — Миелоидная форма или миелолейкоз.
Но также нужно учитывать и характер заболевания. Для обозначения используют подгруппу, которая пишется после точки.

Лимфолейкоз
| Кодировка | Лимфоидный лейкоз |
| C 91.0 | Острый лимфобластный лейкоз при Т или В клеток предшественников. |
| C 91.1 | Лимфоплазматическая форма, Синдром Рихтера. |
| C 91.2 | Подострый лимфоцитарный (в данной время код не используется) |
| C 91.3 | Пролимфоцитарный В-клеточный |
| C 91.4 | Волосатоклеточный и лейкемический ретикулоэндотелиоз |
| C 91.5 | Т-клеточная лимфома или лейкемия взрослых с параметром HTLV-1-ассоциированная. Варианты: Тлеющий, острый, лимфоматоидный, тлеющий. |
| C 91.6 | Пролимфоцитарный T-клеточный |
| C 91.7 | Хронический из больших зернистых лимфоцитов. |
| C 91.8 | Зрелый B-клеточный (Беркитта) |
| C 91.9 | Неутонченная форма. |
Миелолейкоз
Включает в себя гранулоцитарный и миелогенный.
| Коды | Миелоидный лейкоз |
| C 92.0 | Острый миелобластный лейкоз (ОМЛ) с низким показателем дифференцировки, а также форма с созреванием. (AML1/ETO, AML M0, AML M1, AML M2, AML с t (8 ; 21), AML ( без FAB классификации ) БДУ) |
| С 92.1 | Хроническая форма (ХМЛ) [CML], BCR/ABL-положительный. Филадельфийская хромосома (Ph1) положительная. t (9 : 22) (q34 ;q11). С бластным кризом. Исключения: неклассифицированное миелопролиферативное заболевание; атипичный, BCR / ABL-отрицательный; Хронический миеломоноцитарный лейкоз. |
| C 92.2 | Атипичный хронический, BCR/ABL-отрицательный. |
| С 92.3 | Миелоидная саркома в которой новообразование состоит из незрелыз атипичных мелеоилных клеточек. Также в нее входит гранулоцитарная саркома и хлорома. |
| C 92.4 | Острый промиелоцитарный лейкоз [PML] с параметрами: AML M3 и AML M3 с t (15 ; 17). |
| С 92.5 | Острый миеломоноцитарный с параметрами AML M4 и AML M4 Eo с inv (16) or t(16;16) |
| C 92.6 | С 11q23-аномалией и с вариацией MLL хромосомы. |
| С 92.7 | Другие формы. Исключение — гиперэозинофильный синдром или хронический эозинофильный. |
| C 92.8 | С многолинейной дисплазией. |
| С 92.9 | Неутонченные формы. |
Причины
Напомним, что точной причины из-за чего происходит развитие рака крови не известно. Именно поэтому врачам, так сложно бороться с этим недугом и предотвращать его. Но есть ряд факторов, которые могут увеличивать шанс возникновения онкологии красной жидкости.
- Повышенная радиация
- Экология.
- Плохое питание.
- Ожирение.
- Чрезмерное употребление лекарственных средств.
- Лишний вес.
- Курение, алкоголь.
- Вредная работа, связанная с пестицидами и химическими реагентами, которые могут влиять на кроветворную функцию.
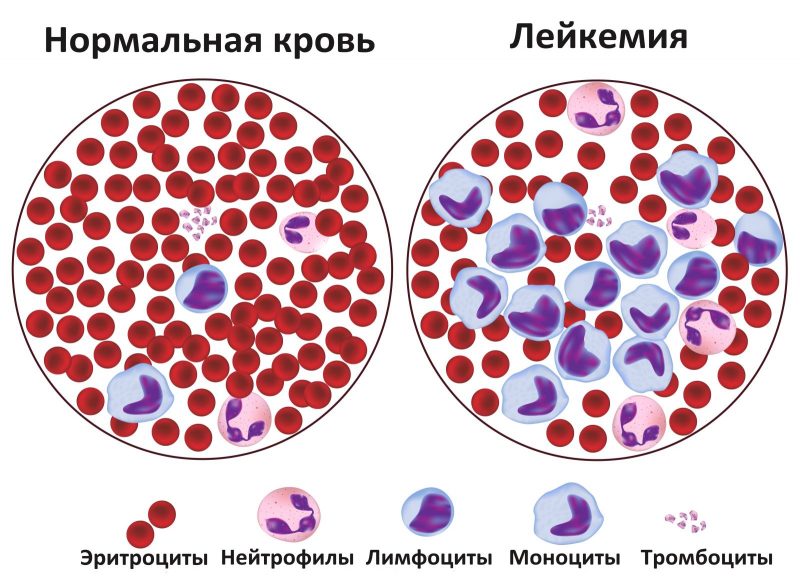
Симптомы и аномалии
- Анемия возникает в результате угнетения эритроцитов из-за чего кислород до здоровых клеток доходит не в полном объеме.
- Сильные и частые головные боли. Начинается с 3 стадии, когда возникает интоксикация из-за злокачественной опухоли. Также может быть результатом запущенной анемии.
- Постоянная простуда и инфекционные и вирусные заболевания с продолжительным периодом. Бывает, когда здоровые лейкоциты заменяются на атипичные. Они не выполняют свою функцию и организм становится менее защищенным.
- Боль в суставах и ломка.
- Слабость, утомляемость, сонливость.
- Систематическая субфебрильная температура без причины.
- Изменение запаха, вкусов.
- Потеря веса и аппетита.
- Долгие кровотечения при снижении количество тромбоцитов в крови.
- Болезненность воспаление лимфатических узлов по всему телу.
Диагностика
Точный диагноз можно поставить, только после проведения тщательного обследования и сдачи определенного перечня анализов. Чаще всего людей ловят на аномальных показателях при биохимическом и общем анализе крови.
Для более точного диагноза делают пункцию костного мозга из тазовой кости. Позже клетки отправляют на биопсию. Также врач-онколог проводит полный осмотри тела: МРТ, УЗИ, КТ, рентген, для выявления метастазов.
Лечение, терапия и прогноз
Основным типом лечения используется химиотерапия, когда в кровь вводят химические яды, которые направлены на уничтожение аномальных клеток крови. Опасность и малоэффективность данного типа лечения в том, что также уничтожаются и здоровые клетки крови, коих и так мало.
При выявлении первичного очага, врач может назначить химию для полного уничтожения костного мозга в данной зоне. После проведения процедуры также могут проводить и облучение для уничтожения остатков раковых клеток. В процессе происходит пересадка стволовых клеток от донора.
(1 оценок, среднее: 5,00 из 5)
Загрузка…
Источник
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Болезнь Рейтера.
Описание
Болезнь Рейтера – сочетанное поражение мочеполовых органов (обычно в форме неспецифического уретропростатита), суставов (реактивный олиго- или моноартрит) и глаз (конъюнктивит), развивающееся одновременно или последовательно.
Симптомы
1. Заболевают преимущественно молодые мужчины в возрасте 20-40 лет (80% случаев), реже – женщины, чрезвычайно редко – дети. Начало заболевания чаще всего проявляется поражением мочеполовых органов (уретрит, цистит, простатит) через несколько дней (иногда месяц) после полового заражения или перенесенного энтероколита. Уретрит проявляется неприятыми ощущениями при мочеиспускании, жжением, зудом, гиперемией вокруг наружного отверстия мочеиспускательного канала, скудными выделениями из уретры и влагалища. Выделения обычно имеют слизистый характер. Следует отметить, что уретрит не бывает чрезвычайно выраженным, как, например, при гонорее и может проявиться только небольшими слизисто-гнойными выделениями из уретры или только дизурией по утрам. Возможно даже отсутствие дизурических явлений. У 30% мужчин урогенитальный хламидиоз протекает бессимптомно. У таких больных часто имеется лишь инициальная лейкоцитурия или увеличение количества лейкоцитов в окрашенном по Граму мазке, взятом с тампона, введенного на глубину 1-2 см в переднюю часть уретры.
2. Поражение глаз наступает вскоре после уретрита, чаще проявляется конъюнктивитом, реже иритом, иридоциклитом, увеитом, ретинитом, ретробульбарным невритом, кератитом. Следует отметить, что конъюнктивит может быть слабовыраженным, продолжаться 1-2 дня и остаться незамеченным.
3. Ведущим признаком болезни является поражение суставов, которое развивается через 1-1,5 мес. После острой мочеполовой инфекции или ее обострения. Наиболее характерен асимметричный артрит с вовлечением суставов нижних конечностей – коленных, голеностопных, плюснефаланговых, межфаланговых. Боли в суставах усиливаются ночью и утром, кожа над ними гиперемирована, появляется выпот. Характерно «лестничное» (снизу вверх) последовательное вовлечение суставов через несколько дней. Именно для урогенного артрита (болезни Рейтера) патогномоничны периартикулярный отек всего пальца и сосискообразная дефигурация пальцев с синюшно-багровой окраской кожи, а также псевдоподагрическая симптоматика при вовлечении суставов большого пальца стопы.
Достаточно часто наблюдаются воспаление ахиллова сухожилия, бурситы в области пяток, что проявляется сильными пяточными болями. Возможно быстрое развитие пяточных шпор.
У некоторых больных могут появиться боли в позвоночнике и развиться саркоилеит.
Более чем у 50% больных отмечается полное исчезновение суставной симптоматики, у 30% – рецидивы артрита, у 20% артрит приобретает хроническое течение с ограничением функции суставов и атрофией прилежащих мышц. У некоторых больных развивается плоскостопие как исход поражения суставов предплюсны. Суставы верхних конечностей поражаются редко.
У 30-50% больных поражаются слизистые оболочки и кожа. На слизистой оболочке полости рта и в области головки полового члена появляются болезненные язвы, развивается баланит или баланопостит. Характерны стоматит, глоссит. Поражение кожи характеризуется появлением небольших красных папул, иногда эритематозных пятен. Чрезвычайно характерна кератодермия – сливные очачи гиперкератоза на фоне гиперемии кожи с трещинами и шелушением преимущественно в области стоп и ладоней. Очаги гиперкератоза могут наблюдаться на коже лба, туловища.
Возможны безболезненное увеличение лимфоузлов, особенно паховых; у 10-30% больных признаки поражения сердца (миокардиодистрофия, миокардит), поражение легких (очаговая пневмония, плеврит), нервной системы (полиневриты), почек (нефрит, амилоидоз почек), длительная субфебрильная температура тела.
Ассоциированные симптомы: Боль в шее. Лейкоцитоз. Нейтрофилез.
Причины
Наиболее частым возбудителем заболевания является грамотрицательная бактерия Chlamydia trachomatis Хламидии – облигатные внутриклеточные паразиты, имеющие размеры 250-300 нм. При неблагоприятных условиях (воздействие антибиотиков, химиопрепаратов и пр. ) хламидии могут трансформироваться в L-формы, которые обладают наименьшей способностью к анти генному раздражению иммунокомпетентных клеток и способны к длительному внутриклеточному паразитированию. Все это способствует хроническому течению инфекции. Это наиболее распространенная инфекция, передаваемая половым путем и являющаяся в 60% случаев причиной негонококковых уретритов у мужчин. Хламидийные уретриты имеют рецидивирующее или хроническое течение. У женщин хламидии вызывают хронический цервицит, сальпингит, аднексит, цистит. Женщины, страдающие этими заболеваниями, являются носителями хламидии, но сами редко болеют урогенными артритами.
Chlamydia trachomatis передается половым и неполовым (бытовое заражение) путем и обнаруживается внутриклеточно в эпителии уретры, конъюнктивы и цитоплазме клеток синовии.
Синдром Рейтера может вызываться шигеллами, сальмонеллами, иерсиниями и развиваться после перенесенного энтероколита. Некоторые специалисты указывают, что уреоплазма может вызвать болезнь Рейтера. Имеет значение наследственная предрасположенность, маркером которой является антиген гистосовместимости HLA – В27 (У 75-95% больных).
Лечение
Лечение только по поводу поражения суставов – наиболее яркого и более всего беспокоящего больного проявления болезни, не дает результатов и способствует затяжному и хроническому течению болезни. К этому же приводит применение препаратов пенициллина и цефалоспоринов. Должно проводиться одновременное лечение больного и его полового партнера.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Иногда встречаются случаи, когда у пациента повышается температура тела (более 38° C) практически на фоне полного здоровья. Такое состояние может быть единственным признаком заболевания, причем многочисленные исследования не позволяют определить какую-либо патологию в организме. В данной ситуации врач, как правило, ставит диагноз – лихорадка неясного генеза, и после этого назначает более детальное обследование организма.
Код МКБ 10
Лихорадка невыясненной этиологии R50 (кроме родовой и послеродовой лихорадки, а также лихорадки новорожденных).
- R 50.0 – лихорадка, сопровождающаяся ознобом.
- R 50.1 – стойкая лихорадка.
- R 50.9 – нестойкая лихорадка.
Код по МКБ-10
R50 Лихорадка неясного происхождения
Причины лихорадки неясного генеза
- Системные обширные инфекционные болезни:
- туберкулез;
- тифозные заболевания (сыпной, брюшной, эндемический и пр.);
- поражение сальмонеллой, шигеллой;
- мальтийская лихорадка (бруцеллез);
- иерсиниозы, хламидиозы;
- бореллиоз;
- болезнь Франсиса (туляремия);
- сифилитическая инфекция;
- лептоспироз;
- малярийная болезнь;
- цитомегаловирус, токсоплазма, гистоплазма, мононуклеоз;
- СПИД;
- сепсис.
- Локализованные инфекционные болезни:
- воспаление эндокарда, тромботическое воспаление сосудов;
- абсцессы, бронхоэктазы;
- гепатит, холангит;
- инфекционные поражения мочевыводящих путей и половой сферы;
- остеомиелит, стоматологические инфекционные заболевания.
- Опухолевые процессы:
- злокачественные заболевания крови или лимфы (лейкемия, лимфогранулематоз);
- опухоли печени, почек, легких, пищеварительной системы;
- метастазирование опухолей.
- Соединительнотканные патологии:
- гранулематоз;
- СКВ;
- ревматизм;
- периартериит.
- Лекарственные синдромы (злокачественная гипертермия, экстрапирамидные расстройства).
- Патологии пищеварительных органов (язвенное воспаление кишечника, алкогольная интоксикация, цирроз).
- Саркоидоз.
[1], [2], [3], [4], [5], [6], [7], [8]
Симптомы лихорадки неясного генеза
Основным (зачастую и единственным) присутствующим признаком лихорадки неясного генеза считается повышение температурных показателей. На протяжении длительного периода повышение температуры может наблюдаться без сопутствующих симптомов, либо протекать с ознобом, усиленным потоотделением, кардиологическими болями, одышкой.
- Обязательно присутствует повышение температурных значений.
- Тип повышения температуры и температурные характеристики, как правило, мало помогают раскрыть картину заболевания.
- Могут присутствовать другие признаки, которые обычно сопровождают повышение температуры (боли в голове, сонливость, ломота в теле и пр.).
Температурные показатели могут быть различными, в зависимости от типа лихорадки:
- субфебрильная (37-37,9°C);
- фебрильная (38-38,9°C);
- пиретическая (39-40,9°C);
- гиперпиретическая (41°C >).
Длительная лихорадка неясного генеза может быть:
- острая (до 2-х недель);
- подострая (до полутора месяцев);
- хроническая (более полутора месяцев).
Лихорадка неясного генеза у детей
Повышенная температура у ребенка – наиболее распространенная проблема, с которой обращаются к педиатру. Но какую именно температуру у детей следует считать лихорадкой?
Врачи отделяют лихорадку от просто высокой температуры, когда показатели превышают 38°C у грудных детей, и выше 38,6°C – у старших детей.
У большей части маленьких пациентов лихорадка бывает связана с вирусной инфекцией, меньший процент детей болеют воспалительными заболеваниями. Часто такие воспаления затрагивают мочевыводящую систему, либо наблюдается скрытая бактериемия, что в дальнейшем может осложниться сепсисом и менингитом.
Чаще всего возбудителями микробных поражений в детском возрасте становятся такие бактерии:
- стрептококки;
- грам (-) энтеробактерии;
- листерии;
- гемофильная инфекция;
- стафилококки;
- сальмонеллы.
Наиболее часто микробные инфекции поражают детей в первое полугодие жизни: особенно подвержены таким заболеваниям недоношенные новорожденные.
[9], [10], [11], [12], [13], [14], [15]
Диагностика лихорадки неясного генеза
По результатам лабораторных анализов:
- общий анализ крови – изменения количества лейкоцитов (при гнойной инфекции – сдвиг лейкоцитарной формулы влево, при вирусном поражении – лимфоцитоз), ускорение СОЭ, изменение численности тромбоцитов;
- общий анализ мочи – лейкоциты в моче;
- биохимия крови – повышенное содержание СРБ, повышенное содержание АЛТ, АСТ (заболевания печени), Д-димер фибриногена (ТЭЛА);
- бакпосев крови – демонстрирует возможность бактериемии или септицемии;
- бакпосев мочи – для исключения почечной формы туберкулеза;
- бакпосев бронхиальной слизи или фекалий (по показаниям);
- бактериоскопия – при подозрении на малярию;
- комплекс диагностики на туберкулезную инфекцию;
- серологические реакции – при подозрении на сифилис, гепатит, кокцидиоидомикоз, амебиаз и пр.;
- тест на СПИД;
- обследование щитовидной железы;
- обследование при подозрении системных болезней соединительной ткани.
По результатам инструментальных исследований:
- рентгенограмма;
- томографические исследования;
- сканирование костной системы;
- ультразвуковое исследование;
- эхокардиография;
- колоноскопия;
- электрокардиография;
- пункция костного мозга;
- биопсии лимфоузлов, мышечной или печеночной ткани.
Алгоритм диагностики лихорадки неясного генеза вырабатывается доктором в индивидуальном порядке. Для этого у пациента определяется хотя бы один дополнительный клинический или лабораторный симптом. Это может быть заболевание суставов, пониженный уровень гемоглобина, увеличение лимфатических узлов и пр. Чем больше будет обнаружено таких вспомогательных признаков, тем легче будет установить правильный диагноз, сузив круг предполагаемых патологий и определяя целенаправленную диагностику.
[16], [17], [18], [19], [20], [21], [22], [23], [24], [25]
Дифференциальная диагностика лихорадки неясного генеза
Дифференциальный диагноз, как правило, разделяют на несколько основных подгруппы:
- инфекционные заболевания;
- онкология;
- аутоиммунные патологии;
- прочие заболевания.
При дифференциации обращают внимание не только на симптомы и жалобы пациента на данную минуту, но и на те, которые были до этого, но уже пропали.
Необходимо брать во внимание все болезни, которые предшествовали лихорадке, в том числе и оперативные вмешательства, травмы, психоэмоциональные состояния.
Важно уточнить наследственные особенности, возможность приема каких-либо лекарственных средств, тонкости профессии, недавние путешествия, информацию о сексуальных партнерах, о присутствующих дома животных.
В самом начале диагностики необходимо исключить преднамеренность лихорадочного синдрома – не так уж редко встречаются случаи задуманного введения пирогенных средств, манипуляций с градусником.
Большое значение имеют кожные высыпания, проблемы с сердцем, увеличение и болезненность лимфоузлов, признаки нарушений глазного дна.
[26], [27], [28], [29]
Какие анализы необходимы?
Лечение лихорадки неясного генеза
Специалисты не советуют слепо назначать препараты при лихорадке неясного генеза. Многие доктора спешат применить антибиотикотерапию, либо лечение кортикостероидами, что может смазать клиническую картину и затруднить дальнейшую достоверную диагностику заболевания.
Несмотря ни на что, большинство врачей сходятся во мнении, что важно установить причины лихорадочного состояния, используя все возможные методы. А пока причина не установлена – следует проводить симптоматическую терапию.
Как правило, пациента госпитализируют, иногда изолируют, если подозрение падает на инфекционное заболевание.
При стойком повышении температуры рекомендуется обильный прием жидкости. Исключается употребление продуктов высокой аллергенности (цитрусовые, шоколад и пр.).
Медикаментозное лечение может быть назначено с учетом обнаруженного основного заболевания. Если такой болезни не обнаружили (что случается примерно у 20% пациентов), то могут быть назначены такие медпрепараты:
- жаропонижающие лекарства – нестероидные антивоспалительные средства (прием индометацина по 150 мг в день или напроксена 0,4 мг в день), парацетамол;
- начальный этап приема антибиотиков – пенициллиновый ряд (гентамицин 2 мг/кг трижды в сутки, цефтазидим 2 г внутривенно 2-3 раза в сутки, азлин (азлоциллин) по 4 г до 4-х раз в день);
- если антибиотики не помогают, приступают к приему более сильных препаратов – цефазолин 1 г внутривенно 3-4 раза в день;
- амфотерицин B 0,7 мг/кг в день, либо флуконазол400 мг в день внутривенно.
Лечение продолжают до полной нормализации общего состояния и стабилизации картины крови.
Профилактика лихорадки неясного генеза
Профилактические мероприятия заключаются в том, чтобы вовремя обнаруживать болезни, которые могут в дальнейшем стать причинами повышения температуры. Конечно, не менее важно грамотно лечить обнаруженные патологии, основываясь на рекомендациях доктора. Это позволит избежать многих неблагоприятных последствий и осложнений, в том числе и лихорадки неясного генеза.
Каких ещё правил необходимо придерживаться, чтобы избежать заболеваний?
- Следует избегать контакта с носителями и источниками инфекции.
- Важно укреплять иммунитет, повышать сопротивляемость организма, полноценно питаться, употреблять достаточное количество витаминов, помнить о физической активности и соблюдать правила индивидуальной гигиены.
- В некоторых случаях может применяться специфическая профилактика в виде вакцинаций и прививок.
- Желательно иметь постоянного сексуального партнера, а при случайных связях следует использовать барьерные методы контрацепции.
- Во время поездок в другие страны необходимо избегать употребления неизвестных блюди продуктов, строго соблюдать правила личной гигиены, не пить сырую воду и не есть немытые фрукты.
Прогноз лихорадки неясного генеза
Прогноз заболевания напрямую зависит от его причины, а также от возраста и общего состояния пациента. Статистические данные по годичной выживаемости при лихорадке невыясненной этиологии выглядят следующим образом:
- более 90% для пациентов до 35 лет;
- более 80% для пациентов от 35 лет до 64 лет;
- около 70% для пациентов от 64 лет.
Наиболее неблагоприятный прогноз наблюдается в детской и пожилой возрастной группе, однако четкого процентного соотношения и статистической информации по этому вопросу не получено.
Лихорадка неясного генеза требует специфического подхода и зачастую нестандартных схем лечения. Контроль и наблюдение специалиста во время курса терапии является обязательным – это, прежде всего, является залогом скорейшего выздоровления.
[30], [31], [32], [33], [34], [35], [36]
Источник
