Синдром шегрена в анализе крови

Ранняя диагностика и лечение синдрома Шегрена позволяют предотвратить развитие осложнений заболевания. К сожалению, своевременная постановка диагноза затруднена и, как показывает клиническая практика, с момента появления симптомов и до начала необходимого лечения проходит в среднем 3 года.

Клинические проявления синдрома Шегрена часто совпадают с другими аутоиммунными заболеваниями. Помимо этого, сухость слизистых (характерный симптом болезни) наблюдается при длительном приеме некоторых лекарственных средств (например, антидепрессантов, лекарств от аллергии и гипертонии). Всё это затрудняет своевременную постановку диагноза.
Общие сведения о болезни
Синдром Шегрена — аутоиммунное заболевание, то есть организм вырабатывает антитела к собственным тканям, вызывая их повреждение. При патологии чаще страдают железы внешней секреции, главным образом слюнные и слезные. Периодическая атака иммунной системы обуславливает хроническо-рецидивирующие течение заболевания, которое часто переходит в более сложное, системное расстройство. В процесс вовлекаются другие ткани и органы, такие как суставы, кожа, почки, легкие, нервная система и органы пищеварения. Характерно необычное накопление (инфильтрация) в тканях желез определенного типа лейкоцитов и лимфоцитов.
При синдроме Шегрена страдают количественный и качественный состав слюны и слезной жидкости, что приводит к появлению основного признака — ощущения сухости в ротовой полости и слизистой глаз. Возможно «пересыхание» и других слизистых. Ощущение песка в глазах, опухшие слюнные железы, трудности с глотанием и потеря вкуса или снижение его восприятия — основные жалобы.
Симптомы могут появиться в любом возрасте, но чаще всего синдром Шеринга диагностируется после 40 лет. У женщин болезнь выявляется в девять раз чаще, чем у мужчин. Считается, что это второе наиболее часто встречаемое аутоиммунное заболевание после системной красной волчанки.
Причина возникновения синдрома Шегрена неизвестна, ученые предполагают, что появление болезни — это сочетание генетических факторов и окружающей среды. Они считают, что триггером синдрома Шегрена у некоторых людей, которые генетически предрасположены, может быть как бактериальная, так и вирусная инфекция.
Патологическое состояние может быть как первичным, так и вторичным (появится на фоне другого заболевания):
- Первичный синдром Шегрена — развивается постепенно, снижение функции слюны и слезной железы нарастает медленно и без каких-либо других нарушений.
- Вторичный синдром Шегрена — возникает, когда у человека уже есть аутоиммунное заболевание, например такое как системная красная волчанка, полимиозит, склеродермия или ревматоидный артрит.
Осложнениями синдрома Шегрена являются инфекционное воспаление и опухоли слюнных желез, ротовой полости, повреждение глаз, заболевания почек и пневмония (воспаление легких). При беременности, если у женщины имеются аутоантитела, связанные с синдромом Шегрена, существует повышенная угроза выкидыша. С аутоиммунным повреждением слюнных желез связывают и повышенный риск развития лимфомы.
Довольно часто диагноз ставят с запозданием. Порой окончательный диагноз подтверждается через несколько лет после появления симптомов заболевания. Чтобы помочь практикующим врачам своевременно поставить диагноз, были разработаны классификационные критерии синдрома Шегрена. (Подробнее см. В разделе «Диагностика».)
Признаки и симптомы
Начало заболевания, тяжесть проявлений и скорость прогрессирования вариабельны и могут отличаться у разных пациентов. Характерно присутствие неспецифической симптоматики (хроническая усталость и лихорадка), а также симптомов, связанных с поражением кожи, суставов, легких, нервов, почек и пищеварительного тракта. Разнообразие и неспецифичность клинических симптомов обуславливает задержку постановки диагноза синдрома Шегрена. Примеры признаков и симптомов заболевания:

Сухость глаз — один из признаков синдрома Шегрена
- Нарушения в восприятии запахов и вкуса.
- Сухой кашель.
- Ощущение песка в глазах.
- Сухость во рту, затрудненное глотание и нарушение речи.
- Сухая кожа и сыпь.
- Усталость.
- Отек и боль в суставах.
- Мышечная боль.
- Онемение или покалывание в руках или ногах (невропатия).
- Отек языка в сочетании с болью в горле.
- Опухшие слюнные (околоушные) железы.
- Сухость влагалища.
- Расстройство желудка, раздражение кишечника.
- Рецидивирующий бронхит или пневмония.
Сухость глаз и кожных покровов — только два признака из большого разнообразия симптомов синдрома Шегрена, которые встречаются и при других заболеваниях.
Диагностика
Не существует «конкретного» теста, который мог бы со стопроцентной точностью подтвердить, что это синдром Шегрена. Обычно практикующий врач назначает определенную панель лабораторных анализов и других тестов, чтобы поставить диагноза, при этом учитываются результаты физического обследования, а также данные кропотливо собранного анамнеза (история болезни).
Анализы для выявления аутоантител:
- Антиядерные антитела (АНА) — первичный анализ на аутоиммунные нарушения; тест положителен в большинстве случаев синдрома Шегрена.
- Антитела, специфичные для синдрома Шегрена — анти-SS-A (также называемый Ro) и анти-SS-B (другое название La); тесты на эти антитела, как правило, входят в обязательную панель при диагностике синдрома Шегрена, в большинстве случаев результат положительный.
- Ревматоидный фактор (РФ) — может быть положительным.
- Anti-dsDNA — аутоантитело используется для диагностики многих аутоиммунных заболеваниях; этот тест является специфичным для системной красной волчанки, иногда при синдроме Шеринга могут наблюдаться низкие уровни этих антител.
Другие методы лабораторной диагностики:
- Скорость оседания эритроцитов (СОЭ) — указывает на воспаление и часто повышена при аутоиммунных заболеваниях, в частности, и при синдроме Шегрена.
- С-реактивный белок (СРБ) — еще один распространенный тест на воспаление, обычно повышен.
- Комплексная метаболическая панель (КМП) — позволяет оценить функцию различных органов, в том числе и почек.
- Общий анализ крови (развернутый клинический) — может быть назначен с целью подтверждения или исключения анемии, а также низкого уровня лейкоцитов, что иногда наблюдается при этом заболевании.
Инструментальные методы диагностики:
- Биопсия слюнных желез — хирургическим путем удаляется небольшая слюнная железа, расположенная за губой, после чего биопсийный материал исследуется под микроскопом. Процедура позволяет выявить специфическое воспаление (скопления лейкоцитов, называемых лимфоцитами), которое характерно для заболевания.
- Тест Ширмера — для определения количества продуцируемой слезной жидкости.
- Окрашивание конъюнктивы бенгальским розовым или лиссаминово-зеленым — для оценки степени поражения поверхности глаза, возникшее в результате недостаточного увлажнения.
- Поток слюны — измеряет количество слюны, произведенной за определенный период времени
- Сцинтиграфия слюнных желез — исследование ядерной медицины, радиоизотоп вводится в вену и отслеживается, сколько времени требуется для его накопления в слюнных железах.
Лечение
Нет конкретного лекарственное средства от синдрома Шегрена. Лечение может варьировать в зависимости от тяжести симптомов. Обычно лечебные мероприятия направлены на облегчение симптоматики и предотвращение или минимизацию возникших повреждений тканей.
Ксерофтальмии (сухие глаза) можно лечить применяя искусственные слезы, стимуляторы слез и / или глазные капли-любриканты. Если это не помогает, то возможно использование силиконовых пробок, которое временно устанавливаются в слезные каналы. Они препятствуют оттоку жидкости с поверхности глаза, это помогает сохранить увлажняющий эффект слез.

Жевательная резинка без сахара
При борьбе с сухостью во рту может помочь частое питье небольшого количества воды или жевательная резинка без сахара. Это стимулирует выработку слюны. По необходимости можно смазывать слизистую полости рта «искусственной слюной» в виде жидкости для полоскания, спрея или геля. В некоторых случаях могут быть предписаны лекарства, которые увеличивают выработку слюны.
Регулярная гигиена полости и осмотры у стоматолога — важны, так как больные подвержены кариесу.
Боль в суставах и другие симптомы артрита устраняют с помощью аспирина или используются другие неспецифические противовоспалительные средства.
При тяжелом течении заболевания, когда поражаются внутренние органы тела, могут быть назначены препараты, которые ослабляют иммунную систему (иммунодепрессанты) — глюкокортикоиды или циклоспорины.
Гидроксихлорохин (Плакенил), препарат, разработанный для лечения малярии, часто помогает синдроме Шегрена. Также могут быть назначены препараты, подавляющие иммунную систему, такие как метотрексат, дексаметазон и циклоспорин.
Синдром Шегрена протекает по-разному, поэтому важно подробно обсудить с врачом варианты терапии, что поможет совместно разработать лучший план лечения.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Источник
Медучреждения, в которые можно обратиться
Общее описание
Синдром Шегрена (СШ), его еще называют «сухим синдромом» — это аутоиммунное заболевание с преимущественным поражением экзокринных желез. Это приводит к возникновению сухости слизистых оболочек глаз, ротовой полости, носа, гортани, трахеи, бронхов, женских половых органов, желудка. Заболевание довольно редкое, им страдают, в основном, лица женского пола. Из десяти заболевших девять — женщины молодого и зрелого возраста. Часто СШ сочетается с другими системными заболеваниями и СПИДом.
Природа заболевания на сегодняшний день неизвестна, но известны причины, способствующие ее возникновению. Ими являются:
- генетическая детерминация;
- стрессовое состояние;
- переохлаждение организма;
- хроническое переутомление;
- хронические вирусные инфекции.
Как считается, сочетание этих факторов приводит к активации T и B лимфоцитов, которая, в конечном счете, заканчивается лимфоцитарной и плазмоклеточной инфильтрацией всех экзокринных желез, что является основным гистоморфологическим признаком СШ. Причем страдают все железы, независимо от их размера.
СШ не является жизнеугрожающим состоянием, однако существенно ухудшает качество жизни. Отсутствие адекватного лечения приводит к возникновению осложнений и инвалидизации пациентов.
Симптомы синдрома Шегрена
-
 ощущение сухости во рту, глотке, носу;
ощущение сухости во рту, глотке, носу; - затруднение проглатывания пищи, особенно сухой;
- образование язв в ротовой полости;
- частые носовые кровотечения;
- жжение, зуд, ощущение присутствия инородного тела в глазах;
- светобоязнь;
- покраснение конъюнктивы;
- увеличение околоушных слюнных желез;
- сухость кожного покрова;
- болезненность вагины во время коитуса у женщин;
- лихорадка;
- артралгии и скованность в суставах;
- миалгии;
- алопеция.
Диагностика синдрома Шегрена
Клиническая картина СШ весьма специфична, однако требует дополнительных лабораторно-инструментальных исследований. К ним относятся:
- ОАК: анемия, лейкопения, ускоренная СОЭ.
- ОАМ: протеинурия.
- Биохимический анализ крови: гиперпротеинемия, повышение уровней γ-глобулинов, фибрина, серомукоида, сиаловых кислот, ревматоидного фактора в максимальных титрах.
- Иммунологическое исследование: повышение уровней иммуноглобулинов IgG и IgM; наличие антител к ДНК, LE-клеток, антител к эпителию экзокринных желез, увеличение количества В-лимфоцитов, уменьшение количества Т-лимфоцитов.
- Тест Ширмера: уменьшение слезной продукции (менее 10 мм за 5 мин.).
- Сиалография (контрастная Р-графия слюнных желез): визуализация полостей не менее 1 мм в диаметре.
- УЗИ слюнных желез.
- Биопсия слюнных желез для гистоморфологической верификации диагноза: лимфоплазмоклеточная инфильтрация из более чем одного очага, состоящего более чем из 50 лимфоцитов.
Диагноз СШ считается установленным, если соответствует 2-м из 3-х критериев, а именно: ксерофтальмия, ксеростомия, наличие у больного любого другого системного заболевания соединительной ткани.
Лечение синдрома Шегрена
Основная роль в патогенетическом лечении СШ принадлежит глюкокорткоидным гормонам и цитостатическим препаратам. Их назначение хорошо сочетается с эфферентной терапией: плазмаферезом и гемосорбцией.
Местная заместительная (симптоматическая) терапия проводится с целью устранения сухости слизистых и предупреждения вторичного инфицирования.
При адекватной поддерживающей терапии и отсутствии тяжелых осложнений прогноз для жизни благоприятный.
Основные лекарственные препараты
Имеются противопоказания. Необходима консультация специалиста.
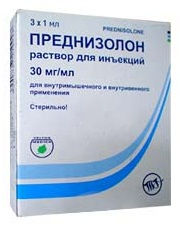

- Преднизолон (синтетический глюкокортикоидный препарат). Режим дозирования: в начальной стадии болезни Шегрена при отсутствии признаков системных проявлений и умеренных нарушениях лабораторных показателей целесообразно длительное лечение преднизолоном внутрь в малых дозах (5–10 мг/день). Пульс-терапия высокими дозами преднизолона 1000 мг метилпреднизолона внутривенно ежедневно в течение трех дней подряд с последующим переводом на умеренные дозы преднизолона (30–40 мг/день). Курс лечения длительный.
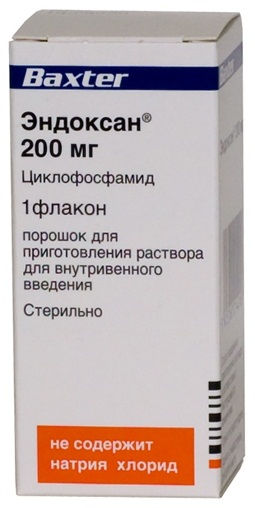
- Циклофосфамид (Циклофосфан, Эндоксан) — цитостатический препарат. Режим дозирования: пульс-терапия высокими дозами преднизолона и циклофосфана (1000 мг метилпреднизолона внутривенно ежедневно в течение трех дней подряд и однократное внутривенное введение 1000 мг циклофосфана) с последующим переводом на умеренные дозы преднизолона (30–40 мг/день) и циклофосфамида 200 мг внутримышечно 1–2 раза в неделю при отсутствии воздействия на печень, является наиболее эффективным методом лечения больных с тяжелыми системными проявлениями болезни Шегрена, как правило, хорошо переносится больными и позволяет избежать многих осложнений, связанных с длительным приемом высоких доз преднизолона и цитостатиков. Курс лечения длительный. Пациентам не рекомендуется употреблять в пищу грейпфрут или пить сок из грейпфрута, поскольку в грейпфруте содержится соединение, которое может нарушать активацию циклофосфамида в организме.
Рекомендации
Рекомендуется консультация ревматолога.
Что нужно пройти при подозрении на синдром Шегрена
Общий анализ крови
Отмечается анемия, лейкопения, ускоренная СОЭ.
Анализ мочи общий
Характерна протеинурия.
Биохимический анализ крови
Выявляются гиперпротеинемия, повышение уровней γ-глобулинов, фибрина, серомукоида, сиаловых кислот, ревматоидного фактора в максимальных титрах.
Иммунологические исследования
Отмечаетя повышение уровней иммуноглобулинов IgG и IgM; наличие антител к ДНК, LE-клеток, антител к эпителию экзокринных желез, увеличение количества В-лимфоцитов, уменьшение количества Т-лимфоцитов.
Исследование биопсийного материала
Биопсия слюнных желез для гистоморфологической верификации диагноза: лимфоплазмоклеточная инфильтрация из более чем одного очага, состоящего более чем из 50 лимфоцитов.
Анализ крови на антитела к тиреоглобулину
Повышена концентрация антител к тиреоглобулину в 35% случаев.
Анализ на ревматоидный фактор
Титр РФ может быть понижен.
Анализ крови на маркеры системной красной волчанки
При синдроме Шегрена наблюдается высокая концентрация антител класса IgG к двуспиральной ДНК.
Источник
Синдром шегрена – системное аутоиммунное заболевание, которое поражает все тело. Наряду с симптомами обширной сухости другие серьезные осложнения включают глубокую усталость, хроническую боль, поражение главных органов, невропатии и лимфомы.
Хотя многие пациенты испытывают сухость глаз, сухость во рту, усталость и боль в суставах, синдром шегрена также вызывает дисфункцию органов, таких как почки, желудочно-кишечная система, кровеносные сосуды, легкие, печень, поджелудочная железа, центральная нервная система. Пациенты имеют более высокий риск развития лимфомы.
История
Болезнь была впервые выявлена в 1933 году доктором Хенриком Шегреном, она поражает практически все расовые и этнические группы. Общая осведомленность о синдроме Шегрена по-прежнему отсутствует, для повышения эффективности лечения требуется повышение профессиональной осведомленности.
Распространенность
Свыше 4 000 000 людей, страдают от Шегрена, это одно из самых распространенных аутоиммунных заболеваний. Девять из 10 пациентов – женщины.
Симптомы
Примерно половина случаев происходит при наличии другого аутоиммунного заболевания соединительной ткани, такого как ревматоидный артрит, волчанка или склеродермия.
Синдром Шегрена – системное заболевание, затрагивающее все тело. Симптомы могут оставаться стабильными, ухудшаться или, что редко, вступать в ремиссию.
Некоторые люди испытывают легкий дискомфорт, другие страдают от изнурительных симптомов, которые значительно ухудшают функционирование. Важное значение имеет ранний диагноз и правильное лечение – они предотвращают серьезные осложнения и значительно улучшают качество жизни пациента
Симптомы варьируются от человека к человеку, включают:
- сухой глаз, ощущение песка или жжения в глазах;

- сухость во рту;
- трудность разговора, жевания, глотания;
- больной, потрескавшийся язык;
- сухое или горящее горло;
- сухие, шелушащиеся губы;
- изменение вкуса, запаха;
- увеличенный стоматологический распад (обширный кариес);
- боль в суставах;
- сухость влагалища, кожи;
- проблемы с пищеварением;
- сухая полость носа;
- изнурительная усталость.
Диагностика
Ранняя диагностика и лечение важны для профилактики осложнений. К сожалению, постановка диагноза часто бывает затруднительна, занимает в среднем 3 года с момента появления симптомов.
Симптомы синдрома Шёгрена часто перекрываются или «имитируются» другими заболеваниями, включая волчанку, ревматоидный артрит, фибромиалгию, синдром хронической усталости, рассеянный склероз.
Симптомы сухости также могут возникать по причинам, отличным от Шегрена, такими как побочные эффекты лекарств (например, антидепрессанты, препараты от высокого кровяного давления), что еще более затрудняет диагностику проблемы.

Кто лечит
Ревматологи несут основную ответственность за диагностику и лечение синдрома Шегрена, проводят серию тестов, спрашивают о симптомах. Глазной врач или специалист по оральной медицине также могут проводить тесты, если подозревается Шёгрен.
Анализы, тесты
Ниже приведено описание наиболее распространенных тестов.
Не существует единого теста, который подтвердил бы диагноз. Однако, чем больше положительных анализов, тем легче диагноз. Если пациент не дал положительный анализ крови на аутоантитела SSA, один из самых ярких маркеров синдрома Шегрена, то диагноз сложнее. Поскольку около 30% пациентов имеют отрицательный анализ, это не означает, что синдрома нет.
Врач должен будет определить диагноз с помощью симптомов и других тестов. Положительная биопсия губ считается «золотым стандартом» для диагностики.
Международная группа экспертов сформулировала классификационные критерии для диагностики синдрома Шегрена в клинических испытаниях. Они рассматривают симптомы сухости, изменения функции слюны (рот), слезной (глазной) железы, системные (все тело) результаты.
Опубликованные критерии классификации предназначены для использования при клинических испытаниях, а не для диагностики пациентов в клинике для общего лечения.
Диагностические критерии очень строгие, поэтому абсолютно нет сомнений в том, что у пациента синдром Шегрена. Пациенты, которые не отвечают данным критериям, могут иметь Шегрена.
Анализы крови
- ANA (антиядерное антитело)ANA представляют собой группу антител, реагирующие на нормальные компоненты клеточного ядра. Около 70% пациентов имеют положительный результат теста ANA.
- РФ (ревматоидный фактор).
Этот анализ на антитела свидетельствует о ревматическом заболевании, включая ревматоидный артрит (РА), волчанку, шегрен. Однако не указывает, какое ревматическое заболевание имеет человек. 60-70% имеют положительный RF.
- SS-A (Ro) и SS-B (La).
Маркерные антитела для Шегрена. Семьдесят процентов пациентов являются положительными для SS-A, 40% положительны для SS-B (они могут быть обнаружены у пациентов с волчанкой).
- ESR (скорость седиментации эритроцитов).
Тест измеряет воспаление. Повышенный ЭПР указывает на наличие воспалительного расстройства, в том числе синдром Шёгрена. - IG (Иммуноглобулины) Нормальные белки крови, участвующие в иммунных реакциях, обычно повышаются при Шегрене.
Офтальмологические (глазные) тесты
- Schirmer Test Measures производит слезоточивость.
- Rose Bengal и Lissamine Green Eyedrops, содержащие красители, которые специалист по уходу за глазами использует для изучения поверхности глаза для сухих пятен.
Стоматологические
- Сливальный поток Измеряет количество слюны, вырабатываемой в течение определенного периода времени.
- Слюнная сцинтиграфии измеряет функции слюнных желез.
- Биопсия слюнной железы(обычно в нижней губе) выполняется специалистом для подтверждения воспалительной клеточной (лимфоцитарной) инфильтрации мелких слюнных желез.
Врач рассмотрит результаты этих тестов совместно с физическим осмотром, чтобы прийти к окончательному диагнозу. Лучшие биомаркеры помогают ускорить диагностику болезни Шегрена, выявляют факторы риска для развития конкретных осложнений.
Лечение
В настоящее время лечения синдрома Шегрена нет. Однако симптоматическая терапия может улучшает различные симптомы и предотвращает осложнения.
В дополнение к контрастным (OTC) глазным каплям и препаратам для полости рта доступны рецептурные продукты для сухих глаз и сухости во рту.

К ним относятся:
- Evoxac® (cevimeline), Salagen® (пилокарпин гидрохлорид), NeutraSal® для сухости во рту,
- Restasis® (циклоспориновая офтальмологическая эмульсия), Lacrisert® (гидроксипропилцеллюлоза офтальмологическая) для сухого глаза.
Некоторым пациентам назначают иммунодепрессанты для лечения поражений внутренних органов. Врачи могут назначать другие препараты для системных проявлений или серьезных вспышек.
Поскольку синдром Шегрена влияет на каждого пациента по-разному, индивидуальный план должен быть разработан врачом, стоматологом, специалистом по уходу за глазами о том, как лечить различные симптомы.
Многие симптомы и проблемы синдрома Шегрена можно лечить с помощью лекарств. Эти препараты помогают облегчить различные типы сухости и боли, но надо проконсультироваться с врачом.
Препараты медицинские:
- искусственные слезы (сухие глаза)
- пилокарпин или cevimeline (сухие глаза или сухость во рту)
- добавление витамина D- показан для всех пациентов.
Дефицит витамина D увеличивает риск невропатии и лимфомы
Осложнения синдрома Шегрена
- Кариес;
- Оральный кандидоз;
- Стерилизация или изъязвление роговицы;
- Лимфома лимфоидной ткани, ассоциированной с слизистой оболочкой;
- Инфекция околоушной железы.
Прогноз
Поскольку симптомы синдрома Шегрена подражают другим состояниям и заболеваниям, его часто упускают из виду или неправильно диагностируют.
В среднем, для получения диагноза Шегрен требуется около 3 лет. Пациентам необходимо помнить о том, чтобы быть активными при разговоре со своими врачами и дантистами о симптомах и возможных вариантах лечения.
Синдром Шегрена-Ларсона
Синдром Шегрена-Ларсона является наследственным расстройством, характеризующимся масштабированием кожи (ихтиоз), умственной отсталостью, нарушениями речи, спастикой.
Затронутые младенцы развивают различные степени покраснения кожи с мелкой чешуей вскоре после рождения.
После младенчества кожа теряет покраснение, темные чешуйки часто появляются на шее, под мышками. Кроме того, на ножках могут развиваться большие пластинчатые толстые чешуйки.
Задержка развития, аномалии речи, судороги сопровождают кожные симптомы. Спазмы ног ухудшают моторную способность и ходьбу. У многих детей с этим расстройством появляются белые точки или вырождение пигмента в сетчатке глаза.

Синонимы Шегрена-Ларсона
- Ихтиоз, спастический неврологический расстройство, умственная отсталость;
- СЛС.
Признаки и симптомы
Симптомы синдрома Шегрена-Ларсона проявляются при рождении или в раннем детстве. Это расстройство характеризуется утолщением кожи (гиперкератозом) с сухими сухожилиями на большей части тела, связанными с различной степенью покраснения. После младенчества на изгибе рук и ног появляются темные, чешуйчатые области без покраснения.
Со временем на поверхности кожи могут появиться большие пластинчатые чешуйки, особенно на ногах. Кожа зудит. Аномалии речи, умственная отсталость, судороги обычно возникают в течение первых 2 или 3 лет жизни.
Гладкие белые точки на задней части внутренней стороны глазного яблока (сетчатки) являются специфическим признаком расстройства.
Пациенты с синдромом Шегрена-Ларсона развивают некоторую степень спастичности ног, что приводит к затруднению ходьбы или невозможности ходить. Реже пациенты имеют небольшой рост, искривление позвоночника.
Причины
Пациенты с синдромом Шегрена-Ларссона обладают недостаточной активностью жировой альдегиддегидрогеназы (FALDH), не могут метаболизировать определенный тип жира, называемый «жирный алкоголь». Обычно метаболизм жирного алкоголя играет важную роль для кожи и мозга, где используется для синтеза мембранных компонентов.
Синдром Шёгрена-Ларсона вызван мутациями в гене FALDH на коротком плече хромосомы 17 (17p11.2).
Это наследственное расстройство, передаваемое аутосомно-рецессивным способом.
При рецессивных нарушениях состояние возникает, когда человек наследует один и тот же дефектный ген для одного и того же признака от каждого родителя. Если индивидуум получает один нормальный ген и один ген для заболевания, человек будет носителем заболевания, но не покажет состояние.
Риск передачи болезни детям пары, оба из которых являются носителями рецессивного расстройства, составляет приблизительно 25 процентов на каждую беременность.
Синдром Шёгрена-Ларсона является редким наследственным заболеванием.
Связанные нарушения
Симптомы следующих расстройств являются сходными с симптомами синдрома Шегрена-Ларсона. Сравнения могут быть полезны для дифференциальной диагностики.
Ихтиозы – общий термин, описывающий группу чешуйчатых кожных заболеваний. Они характеризуются аномальным накоплением большого количества мертвых клеток кожи в верхнем слое кожи. Считается, что превращение аномально большого количества эпидермальных клеток в плоскоклеточные вызвано дефектом метаболизма кожи.
Ихтиоз врожденный (коллизионный ребенок, врожденная ихтиозная эритродермия, ксеродермия, десквамация новорожденного) является наследственным расстройством кожи. Он характеризуется обобщенной, аномально красной, сухой, грубой кожей с крупными, мелкозернистыми белыми чешуйками. Обычно развивается зуд. Кожа на ладонях рук, подошвах ног аномально толстая.
Лечение
Симптомы кожи синдрома Шегрена-Ларсона можно лечить, применяя смягчающие средства. Они особенно эффективны после купания, пока кожа еще влажная. Лосьоны, содержащие альфа-гидроксикислоты, также могут быть эффективным средством лечения кожных симптомов этого расстройства.
Противосудорожные препараты контролируют судороги. Полезны: физическая, речевая терапия, специальное образование.
Диетическое ограничение жира (длинноцепочечные жирные кислоты), добавление жирных кислот средней цепи (триглицериды) дают выраженное улучшение кожных симптомов. Однако у некоторых пациентов клинического ответа на диетическое лечение не было.
Другое лечение является симптоматическим и поддерживающим.
Понравилась статья? Поделись с друзьями:
Источник
