Синдром стивенса джонсона симптомы фото

Все заболевания отражаются на повседневной жизни, вызывают физический дискомфорт, угнетают психологически.
Респираторные заболевания снижают работоспособность, если патология к тому же поражает кожные покровы и слизистые оболочки, добавляется эстетический компонент.
Но некоторые болезни, имеющие подобную симптоматику, опасны для жизни и требуют незамедлительного оказания медицинской помощи. Среди них синдром Стивенса-Джонсона.
Что такое синдром Стивенса-Джонсона.
Синдром Стивенса-Джонсона – это прогрессирующая злокачественная экссудативная эритема (покраснение кожи), способная привести к летальному исходу. Это угрожающее жизни состояние является молниеносной аллергической реакцией.
Характерное проявление – формирование пузырьков на слизистых оболочках и коже вследствие отмирания клеток эпидермиса, отделения их от дермы, образование вследствие этого обширных эрозий.

Встречается преимущественно у лиц в возрасте 20-40 лет, чаще мужского пола. У детей до 3 лет заболевания регистрируются редко, однако были зафиксированы единичные случаи даже у новорожденных.
Синдром Стивенса-Джонсона характеризуется острым точением с быстрым развитием опасных для жизни осложнений. Этим обуславливается необходимость скорейшего оказания медицинской помощи.
Причины возникновения
К причинам, которые могут привести к возникновению такого опасного состояния, относятся:
- Ослабление организма вследствие инфекционных болезней. Это приводит к резкому снижению эффективности иммунной системы. Спровоцировать развитие патологии могут следующие заболевания:
- бактериальные инфекции (сальмонеллез, туберкулез, гонорея и т.д.);
- вирусные инфекции (герпес, грипп, гепатит, вирус иммунодефицита человека и т.д.);
- грибковые заболевания (трихофития, гистоплазмоз и т.д.).
- Поступление в организм некоторых лекарственных препаратов:
- препараты для лечения подагры (аллопуринол);
- нестероидные противовоспалительные средства (ибупрофен);
- антибактериальные препараты (пенициллин, сульфаниламиды: бисептол, синерсул и т.д.).;
- противосудорожные препараты и нейролептики;
- лучевая терапия.
- Онкологические заболевания
- В редких случаях синдром может развиться вследствие воздействия пищевых аллергенов, попадания в организм химических веществ и как осложнение вакцинации.
Отдельная причина, либо их комбинация может спровоцировать развитие этого синдрома, причем у взрослых чаще это состояние вызывается приемом лекарственных препаратов, а у детей – инфекционными болезнями.
Следует отметить, что присутствие препарата в списке медикаментов, возможных вызвать синдром Стивенса-Джонсона – не повод отказаться от назначения врача.
Эти лекарственные средства применяются для лечения серьезных заболеваний, без должной медицинской помощи риск осложнения этих болезней выше риска развития синдрома Стивенса-Джонсона, не у всех наблюдается аллергическая реакция на эти препараты.
Поэтому целесообразность назначения таких препаратов должен оценивать врач, учитывая все факторы и историю болезни пациента.
Факторы риска развития синдрома Стивенса-Джонсона
Факторы риска не вызывают синдром Стивенса-Джонсона, но могут существенно повысить риск его развития, среди них:
- ослабление иммунитета;
- история болезни – ранее перенесенный синдром Стивена Джонса повышает риск возникновения этого состояния в будущем;
- наследственность – если кто-то из членов семьи страдал от этого этим синдрома, это также повышает риск подобной реакции
Симптомы

Для синдрома Стивенса-Джонсона характерно острое начало и молниеносное развитие симптоматики.
На начальном этапе заболевания отмечается:
- слабость;
- температура до 40 градусов;
- учащенное сердцебиение;
- боль в суставах;
- мышечные боли;
- боль в горле, першение, кашель;
- диарея, рвота.
Спустя несколько часов добавляются следующие симптомы:
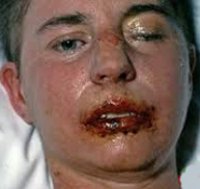
- Появление на отдельных участках кожи сыпи, зуд (см. фото выше). Важный для диагностики признак – высыпания не появляются на волосистой части головы, ладонях и подошвах, преимущественная локализация – конечности, грудь, спина.
- Сыпь перерастает в багровые пузыри большого размера (до 3-5 см), после вскрытия которых образуются ярко-красные эрозии.
- На слизистых появляются волдыри, их вскрытие обнажает дефекты с белой или желтой пленкой, покрытые запекшейся кровью.
- Поражение красной каймы губ – больные не могут принимать пищу и пить. Им тяжело разговаривать.
- Поражение глаз сначала имеет аллергический характер, но, если присоединяется инфекция, может сформироваться гнойное воспаление. Отличительная черта синдрома Стивенса-Джонсона – образование язв небольшой величины на слизистой оболочке глаз, может развиться кератит (воспаление роговицы), иридоциклит (воспаление радужки), блефарит (воспаление века).
- Повреждение органов мочеполовой системы возникает в половине случаев, вследствие рубцевания после воспаления может развиться стриктура уретры – сужение вплоть до непроходимости.
Новые язвы формируются в течение 2-3 недель, на восстановление поврежденного кожного покрова уходит более 1 месяца.
Осложнения

Синдром Стивенса-Джонсона опасен не только своими угрожающими проявлениями, это заболевание может вызвать опасные осложнения:
- со стороны дыхательной системы: пневмония, бронхит, бронхиолит;
- со стороны мочеполовой системы: уретрит, вагинит, баланопостит, острая печеная недостаточность;
- со стороны пищеварительной системы: язвенный колит;
- со стороны зрения: блефарит, иридоциклит, кератит;
- косметические дефекты – после заживления эрозий образуются рубцы.
Именно осложнения в 10% случаев вызываю летальный исход.
Диагностика
Проведение диагностики на раннем этапе заболевания очень важно, оно позволяет максимально быстро улучшить состояние больного.
Определить этот опасный синдром можно на основании сбора анамнеза (опрос пациента), характерных симптомов (осмотр), анализов, биопсии кожи и некоторых инструментальных исследований (КТ, УЗИ, рентгеноскопия).
- Опрос пациента помогает выявить причинный фактор: прием медикаментов, перенесенное инфекционное заболевание.
- Тщательный осмотр кожи и слизистых позволяет обнаружить характерные проявления: специфическая сыпь, характерная ее локализация.
- Результат общего анализа крови указывает на неспецифические признаки воспаления: повышение уровня лейкоцитов, уменьшение эозинофилов, увеличенная СОЭ.
- Биохимический анализ показывает снижение содержания белков в крови за счет фракции альбуминов, повышение концентрации билирубина, мочевины, аминотрансфераз.
- Очень важен в диагностике иммунологический анализ крови. По его результатам отмечается повышение уровня Т-лимфоцитов и специфических антител.
- Коагулограмма показывает снижение свертываемости крови.
- Гистологичекское исследование кожи – биопсия – определяет некроз клеток эпидермиса, субэпидермальное расположение пузырей.
- Компьютерная томография, ультразвуковое исследование органов мочеполовой системы и рентгеноскопия легких показывают наличие процесса в соответствующих органах.
В осложненных случаях может потребоваться консультация нефролога, пульмонолога и других специалистов.
Лечение
Установление диагноза прогрессирующая злокачественная экссудативная эритема – сигнал к незамедлительному началу лечения. Любое промедление повышает вероятность развития тяжелейших осложнений.
Медицинскую помощь, которую необходимо оказать больному, можно разделить на оказываемую на догоспитальном этапе и помощь в стационаре.
Помощь на догоспитальном этапе:
- Восполнение дефицита жидкости – основное мероприятие на данном этапе. Внутривенно пациенту вводят 1-2 литра солевых растворов, если он может пить, также необходимо провести пероральную регидратацию.
- В ранние сроки заболевания внутривенно струйно вводят глюкокортикостероиды (преднизолон 60-150мг). Целесообразность последующего введения этих препаратов вызывает сомнение – есть вероятность развития септических осложнений, поэтому возможность дальнейшего использования преднизолона определяться в каждом случае индивидуально.
- Обеспечение готовности к экстренной трахеотомии и искусственной вентиляции легких.
Помощь в условиях стационара направлена на продолжение восполнения жидкости, предупреждение развития осложнений, исключение всех токсических воздействий, в том числе отмена всех медикаментозных препаратов, кроме необходимых.
Назначаются:
- Инфузионная терапия (изотонический раствор, до 6 литров в сутки).
- Внутривенно глюкокортикостероиды при необходимости.
- Стерильные условия для исключения бактериальной инфекции.
- Обработка кожных покровов: подсушивание и дезинфекция, по мере затягивания ран, дезинфицирующие растворы заменяются на мази (противовоспалительные: элоком, локоид, целестодерм).
- Обработка слизистых:
- глаз (азеластин), при тяжелых случаях – преднизолон;
- ротовой полости (растворы для дезинфекции, пероксид водорода);
- мочеполовой системы (глюкокортикостероидные мази, растворы для дезинфекции).
- Антигистаминные препараты при выраженном кожном зуде.
- Гипоаллергенная диета (запрет на цитрусовые, рыбу, орехи, мяса птицы, шоколад, алкоголь копченые изделия, кофе, специи, мед), обильное питье.
Прогноз

В случае ранней диагностики синдрома Стивенса-Джонсона и начала лечения, прогноз благоприятный, однако зачастую возникшие осложнения затрудняют терапию.
Синдром относится к очень тяжелой, опасной патологии, необходимо своевременно начать лечение, методы народной медицины в этом случае бессильны, только срочная медицинская помощь способна помочь пациенту.
В случае отсутствия специализированной помощи велик процент летальных исходов.
Профилактика
Для снижения вероятности развития этого опасного состояния необходимо соблюдать ряд мероприятий: отказ от вредных привычек, правильное питание, основанное на приеме здоровой пищи, своевременно лечение инфекционных заболеваний и, самое главное, прием медицинских препаратов только по назначению врача.
Видеозаписи по теме
Источник
Синдром Стивенса-Джонсона — это острое буллезное поражение слизистых и кожи аллергической природы. Протекает на фоне тяжелого состояния заболевшего с вовлечением слизистой полости рта, глаз и мочеполовых органов. Диагностика синдрома Стивенса-Джонсона включает тщательный осмотр пациента, иммунологическое исследование крови, биопсию кожи, коагулограмму. По показаниям проводится рентгенография легких, УЗИ мочевого пузыря, УЗИ почек, биохимический анализ мочи, консультации других специалистов. Лечение осуществляется методами экстракорпоральной гемокоррекции, глюкокортикоидной и инфузионной терапией, антибактериальными препаратами.
Общие сведения
Данные о синдроме Стивенса-Джонсона были опубликованы в 1922 году. Со временем синдром получил название в честь впервые описавших его авторов. Заболевание является тяжело протекающим вариантом многоформной экссудативной эритемы и имеет второе название — “злокачественная экссудативная эритема”. Вместе с синдромом Лайелла, пузырчаткой, буллезным вариантом СКВ, аллергическим контактным дерматитом, болезнью Хейли-Хейли и др. клиническая дерматология относит синдром Стивенса-Джонсона к буллезным дерматитам, общим клиническим симптомом которых является образование пузырей на коже и слизистых.
Синдром Стивенса-Джонсона наблюдается в любом возрасте, наиболее часто у лиц 20-40 лет и крайне редко в первые 3 года жизни ребенка. По различным данным распространенность синдрома на 1 млн. населения составляет от 0,4 до 6 случаев в год. Большинство авторов отмечает более высокую заболеваемость среди мужчин.
Синдром Стивенса-Джонсона
Причины
Развитие синдрома Стивенса-Джонсона обусловленно аллергической реакцией немедленного типа. Выделяют 4 группы факторов, которые могут спровоцировать начало заболевания: инфекционные агенты, лекарственные препараты, злокачественные заболевания и не установленные причины.
В детском возрасте синдром Стивенса-Джонсона чаще возникает на фоне вирусных заболеваний: простого герпеса, вирусного гепатита, аденовирусной инфекции, кори, гриппа, ветряной оспы, эпидемического паротита. Провоцирующим фактором могут быть бактериальные (сальмонеллез, туберкулез, иерсиниоз, гонорея, микоплазмоз, туляремия, бруцеллез) и грибковые (кокцидиомикоз, гистоплазмоз, трихофития) инфекции.
У взрослых синдром Стивенса-Джонсона, как правило, обусловлен введением медикаментов или злокачественным процессом. Из медикаментозных препаратов роль причинного фактора в первую очередь отводится антибиотикам, нестероидным противовоспалительным, регуляторам ЦНС и сульфаниламидам. Ведущую роль среди онкологических заболеваний в развитии синдрома Стивенса-Джонсона играют лимфомы и карциномы. Если конкретный этиологический фактор заболевания установить не удается, то говорят о идеопатическом синдроме Стивенса-Джонсона.
Симптомы
Синдром Стивенса-Джонсона характеризуется острым началом со стремительным развитием симптоматики. В начале отмечается недомогание, подъем температуры до 40°С, головная боль, тахикардия, артралгии и боли в мышцах. Пациента может беспокоить боль в горле, кашель, диарея и рвота. Уже через несколько часов (максимально через сутки) на слизистой рта наблюдается появление довольно больших пузырей. После их вскрытия на слизистой образуются обширные дефекты, покрытые бело-серыми или желтоватыми пленками и корками из запекшейся крови. В патологический процесс вовлекается красная кайма губ. Из-за тяжелого поражения слизистой при синдроме Стивенса-Джонсона пациенты не могут есть и даже пить.
Поражение глаз в начале протекает по типу аллергического конъюнктивита, но часто осложняется вторичным инфицированием с развитием гнойного воспаления. Для синдрома Стивенса-Джонсона типично образование на конъюнктиве и роговице эрозивно-язвенных элементов небольшой величины. Возможно поражение радужной оболочки, развитие блефарита, иридоциклита, кератита.
Поражение слизистой органов мочеполовой системы наблюдается в половине случаев синдрома Стивенса-Джонсона. Оно протекает в виде уретрита, баланопостита, вульвита, вагинита. Рубцевание эрозий и язв слизистой может приводить к образованию стриктуры уретры.
Поражение кожи представлено большим количеством округлых возвышающихся элементов, напоминающих волдыри. Они имеют багровую окраску и достигают в размере 3-5 см. Особенностью элементов кожной сыпи при синдроме Стивенса-Джонсона является появление в их центре серозных или кровянистых пузырей. Вскрытие пузырей приводит к образованию ярко-красных дефектов, покрывающихся корками. Излюбленная локализация сыпи — кожа туловища и промежности.
Период появления новых высыпаний синдрома Стивенса-Джонсона длится примерно 2-3 недели, заживление язв происходит в течение 1,5 месяцев. Заболевание может осложниться кровотечением из мочевого пузыря, пневмонией, бронхиолитом, колитом, острой почечной недостаточностью, вторичной бактериальной инфекцией, потерей зрения. В результате развившихся осложнений погибает около 10% больных с синдромом Стивенса-Джонсона.
Диагностика
Диагностировать синдром Стивенса-Джонсона клиницист-дерматолог может на основании характерных симптомов, выявляемых при тщательном дерматологическом осмотре. Опрос пациента позволяет определить причинный фактор, вызвавший развитие заболевания. Подтвердить диагноз синдрома Стивенса-Джонсона помогает биопсия кожи. При гистологическом исследовании наблюдается некроз эпидермальных клеток, периваскулярная инфильтрация лимфоцитами, субэпидермальное образование пузырей.
В клиническом анализе крови определяются неспецифические признаки воспаления, коагулограмма выявляет нарушения свертываемости, а биохимический анализ крови — пониженное содержание белков. Наиболее ценным в плане диагностики синдрома Стивенса-Джонсона является иммунологическое исследование крови, которое обнаруживает значительное повышение Т-лимфоцитов и специфических антител.
Диагностика осложнений синдрома Стивенса-Джонсона может потребовать проведения бакпосева отделяемого эрозий, копрограммы, биохимического анализа мочи, пробы Зимницкого, УЗИ и КТ почек, УЗИ мочевого пузыря, рентгенографии легких и др. При необходимости пациента консультируют узкие специалисты: окулист, уролог, нефролог, пульмонолог.
Дифференцировать синдром Стивенса-Джонсона необходимо с дерматитами, для которых типично образование пузырей: аллергическим и простым контактным дерматитом, актиническим дерматитом, герпетиформным дерматитом Дюринга, различными формами пузырчатки (истинной, вульгарной, вегетирующей, листовидной), синдромом Лайелла и др.
Лечение синдрома Стивенса-Джонсона
Терапия проводится высокими дозами глюкокортикоидных гормонов. В связи с поражением слизистой рта введение препаратов зачастую приходится осуществлять инъекционным способом. Постепенное снижение дозы начинают только после стихания симптомов заболевания и улучшения общего состояния больного.
Для очищения крови от образующихся при синдроме Стивенса-Джонсона иммунных комплексов применяются метода экстракорпоральной гемокоррекции: каскадная фильтрация плазмы, мембранный плазмаферез, гемосорбция и иммуносорбция. Производится переливание плазмы и белковых растворов. Важное значение имеет введение в организм пациента достаточного количества жидкости и поддержание нормального суточного диуреза. В качестве дополнительной терапии применяются препараты кальция и калия. Профилактика и лечение вторичной инфекции проводится при помощи местных и системных антибактериальных препаратов.
Источник
Содержание:
- Причины возникновения заболевания
- Стадии развития и симптомы
- Принципы и методы лечения
Синдром Стивенса-Джонсона – это хроническое заболевание, которое характеризуется появлением на коже и слизистых оболочках гиперемии, высыпаний.
Это патологическое состояние имеет несколько клинических проявлений. Именно поэтому в разных источниках может называться по-разному.
Для того чтобы научиться справляться с проблемой, нужно знать, что может спровоцировать ее появление.
Причины возникновения заболевания

По статистике Всемирной организации здравоохранения это болезненное состояние чаще всего возникает в детском возрасте от 3 – 14 лет, как осложнение основного заболевания. До 3-летнего возраста регистрируются лишь единичные случаи, но патология у грудного ребенка протекает особенно тяжело.
К причинам появления синдрома Стивенса-Джонсона у детей относятся.
- Вирусная инфекция (герпес, гепатит, корь, ветряная оспа, эпидемиологический паротит, грипп).
- Бактериальная инфекция (туберкулез, пироплазмоз, сальмонеллез).
- Инфекция, вызванная грибком (кандидоз, кокцидиоз, трихофития).
- Лекарственная аллергия, вызванная приемом антибиотиков, витаминов, гормональных препаратов.
В более зрелом возрасте основной причиной является тяжелый иммунодефицит, который может быть вызван следующими заболеваниями.
- Онкологические болезни кожи, лимфатических узлов.
- ВИЧ-инфекции.
- Тяжелая форма туберкулеза.
- Тяжелые формы аллергии (отек Квинке, дерматит, экзема).
Своевременно установить диагноз очень сложно. Это связано с тем, что в начальной стадии патологический процесс скрывается под маской многих заболеваний.
К ним относятся:
- ОРВИ;
- аллергический дерматит;
- эритема различной формы и места локализации.
Однако уже через 5 – 7 недель появляются истинные симптомы, которые позволяют однозначно сказать, что это и есть эта патология.
Стадии развития и симптомы
Существуют определенные стадии развития болезненного состояния при синдроме Стивенса-Джонсона.
Клиническая картина в начале развития синдрома Стивенса-Джонсона складывается из симптомов похожих на грипп, а именно:
- сильная боль во всем теле;
- общая слабость;
- недомогания;
- боль в горле;
- высокая температура с периодами лихорадки.

В тяжелых случаях больной жалуется на кашель, катаральные выделения из носа, диарею. Начинается внезапно, без каких-либо предпосылок.
Через 2 – 3 дня появляются первые элементы высыпаний на коже, после чего температура так же резко спадает, как появляется:
- изначально это единичные пузыри, в диаметре до 2 сантиметров;
- затем они стремительно расходятся по всей поверхности кожных покровов и слизистых оболочках внутренних органов.
На 4 – 6 день после начала заболевания, клиническая картина зависит от места локализации пузырчатых высыпаний, их количества, а также размеров. Наиболее наглядно увидеть проявления синдрома Стивенса-Джонсона можно на фото.
Характерно для недуга поражение слизистой оболочки глаз:
- появляется ощущение инородного тела в глазу;
- затем конъюнктива покрывается мелкими пузырчатыми высыпания;
- возникает резкая боль при моргании, появляется гнойные выделения из глаз.
Несвоевременное лечение неизбежно ведет к поражению внешней оболочки глаза, роговицы. Образование пузырей на слизистой полости рта или носоглотки приводит к тому, что больной не может есть. Высыпания очень схожи с проявлением стоматита. Однако при болезни Стивенса-Джонсона поражается не только полость рта, но и губы.
Если процесс распространяется более чем на два внутренних органа, то заболевание называют мультиформнай экссудативной эритемой.

Особенно трудно диагностировать поражение слизистой мочеиспускательного канала, влагалища, носа. Это связано с тем, что увидеть визуально высыпания практически не предоставляется возможным.
Лечить это патологическое состояние можно только общими методами, без использования мазей и кремов.
После вскрытия пузырей начинается их засыхание. Далее наступает период выздоровления. Главное, на этом этапе избежать расчесов, а также присоединение вторичной инфекции.
Синдром Лайелла имеет схожую клиническую картину. Отличить синдром Лайелла и Стивенса-Джонсона можно с помощью дифференциальной диагностики. Главное отличие в том, что при синдроме Лайелла кожа имеет вид, как после ожога горячей водой.
Принципы и методы лечения
Своевременное лечение играет особую роль в успешном исходе заболевания. В России зарегистрировано около 10% случаев данной патологии со смертельным исходом, а еще 30 – 40% случаев перехода болезни в злокачественную экссудативную эритему.
Изначально необходимо вылечить основную проблему, спровоцировавшую появление болезненного состояния кожи. Только после этого можно вести борьбу с заболеванием Стивенса-Джонсона.
Препараты, используемые для лечения, принцип их действия.
| Название препарата | Фармакологическое действие | Цена |
| Ампициллин | Антибиотик широкого спектра действия, необходим для лечения инфекции. | 21 – 50 рублей |
| Преднизолон | Оказывает противовоспалительное действие | Мазь: 15 – 40 рублей Таблетки: 90 – 120 рублей Раствор в ампулах: 70-250 рублей |
| Левамизол | Корректирует действие иммунной системы, при необходимости повышает или понижает иммунитет. | Цена 1 таблетки 20 – 30 рублей |
Своевременное выявление болезненного состояния позволяет снизить риск развития осложнений. Такая наука, как дерматология при синдроме Стивенса-Джонсона, необходима для того, чтобы отличить простой дерматит от сложных болезней кожи.

Главная роль отводится тщательному сбору информации о том, когда заболел человек, наличии аллергии и других перенесенных заболеваний. Также по необходимости врач может назначить общие анализы мочи и крови, биохимию.
Биохимический анализ крови позволяет оценить показатели, которые бы указывали наличие скрытой болезни инфекционного характера. При тяжелых формах неясной этиологии необходимо сделать иммуннограмму.
Вернуться к описанию
Лечить синдром Стивенса-Джонсона самостоятельно ни в коем случае нельзя, особенно используя народные средства. Это приведет к распространению пузырей на здоровые участки кожи и слизистые. После выздоровления на коже останутся некрасивые рубцы.
Избежать этого достаточно просто, главное – своевременно обратиться к врачу.
Источник
