Синдромы сонного апноэ клиническая физиология лечение профилактика

Синдром апноэ — патология, основным проявлением которой является кратковременная остановка дыхания во сне. Дыхательные паузы приводят к кислородному голоданию. Гипоксия и сопутствующая ей гиперкапния.
- Эндокринопатии — ожирение, дисфункция щитовидной железы, сахарный диабет;
- Патология ЛОР-органов — ринофарингит, тонзиллит;
- Онкологические заболевания — опухоли в верхних дыхательных путях;
- Врожденные аномалии органов дыхания, сужающие их просвет;
- Гипотония мышц, обусловленная приемом лекарств или спиртного,
- Болезни нервной системы — энцефалит, менингит, опухоли, дисциркуляторные расстройства,
- Некоторые психосоматические факторы.
Сопутствующими симптомами заболевания являются: храп, беспокойство во сне, сонливость днем, снижение работоспособности. Больные с расстройством сна просыпаются неотдохнувшими, разбитыми, раздраженными. Со временем эти ощущения усиливаются, постоянная усталость накаливается, ухудшается память, страдает интеллект. Такое некомфортное состояние приводит к неврозам и депрессии. Апноэ может возникать и у здоровых людей. Его эпизоды короткие и редкие. Если они появляются не чаще 5 раз в час и длятся менее 10 секунд, это считается нормой и не угрожает здоровью.
Синдром ночного апноэ – распространенный недуг, возникающий преимущественно у пожилых людей, а также у зрелых лиц 35-54 лет и даже у маленьких детей. Болезнь чаще всего поражает пожилых мужчин и женщин климактерического возраста.
Диагностика синдрома ввиду специфической клиники не вызывает затруднений. Установить этиологию приступов апноэ должен врач путем проведения полисомнографии. В 5% случаев синдром не диагностируется. Лечение патологии включает немедикаментозное воздействие — оксигенотерапию, использование специальных приспособлений и аппаратов, а также применение определенных медикаментов. Вид и объем хирургического вмешательства зависит от причины синдрома.
Причины и патогенез
Существует две непосредственные причины синдрома апноэ: нарушение нейрорегуляторных процессов в организме и закупорка верхних отделов респираторного тракта. Соответственно выделяют две основные формы недуга — центральную и обструктивную. Существует также апноэ смешанного происхождения, когда присутствуют и те, и другие воздействия. Эти формы существенно отличаются друг от друга этиологией и механизмом развития.

Центральный апноэ развивается при нарушении работы мышц дыхательного аппарата, обусловленном дисрегуляторными процессами. Головной мозг, как главный орган ЦНС, регулирует все процессы, происходящие в организме. Когда он прекращает направлять сигналы к дыхательной мускулатуре, они перестают сокращаться и расправлять легкие.
Подобный механизм реализуется при различных заболеваниях центральной и периферической нервной системы. К ним относятся:
- Травмы головы со сдавлением ствола мозга,
- Болезнь Альцгеймера,
- Синдром Пика,
- Энцефалит,
- Болезнь Паркинсона,
- Острая недостаточность мозгового кровоснабжения,
- Эпилепсия.
В более редких случаях регуляция процесса дыхания нарушается при тяжелом кислотно-основном дисбалансе, анемии, сепсисе. У детей причинами расстройства становятся родовые травмы, ДЦП, синдром Дауна, рождение раньше срока, внутриутробное инфицирование плода. Кроме патологического существует и физиологическое ночное апноэ центрального генеза. Оно возникает у абсолютно здоровых людей, отличается достаточно легким течением, редкими эпизодами и отсутствием характерных клинических проявлений.
Синдром апноэ часто имеет несколько иное происхождение. Обструктивная форма развивается при наличии механического препятствия потоку воздуха в глотке.
У лиц, страдающих хронической обструктивной болезнью легких, ночное апноэ является одним из многочисленных симптомов. У всех остальных недуг развивается при наличии предрасполагающих факторов, к которым относятся:
- Стрессы,
- Ожирение,
- Эндокринопатии,
- Узость носовых ходов,
- Гипертрофированное небо,
- Аденоидит,
- Искривление носовой перегородки,
- Простудные заболевания,
- Ларингомаляция,
- Миодистрофия и миастения,
- Микрогнатия,
- Аллергический отек носоглотки,
- Пожилой возраст,
- Табакокурение,
- Хроническое воспаление в носу,
- Аномалии строения лицевого скелета или его структурные особенности,
- Мужской пол,
- Длительный прием седативных средств,
- Злоупотребление алкоголем,
- Климакс и гормональные изменения в организме,
- Наследственная предрасположенность.
Патогенетические звенья синдрома:
- Дисрегуляторные изменения или обструкция респираторного тракта,
- Недостаток кислорода в крови и избыток углекислоты,
- Изменение рН в кислую сторону,
- Пробуждение,
- Гипертонус дыхательных мышц,
- Восстановление проходимости дыхательных путей,
- Глубокий вдох и сильный храп,
- Восстановление кислотно-основного равновесия,
- Наступление глубокой фазы сна.
Обструктивная форма апноэ имеет свои особенности развития. Когда человек спит, у него полностью расслабляются мышцы глотки. У некоторых они провисают внутрь и спадаются, что приводит к закупорке дыхательных путей и образованию механического перекрытия их просвета. Обструкция мешает дыханию и создает помеху для воздушного потока. Струя воздуха, вибрируя, создает звук, который воспринимается как храп. Если расслабленные стенки глотки провисают очень сильно, они полностью перекрывают на какое-то время просвет дыхательных путей, дыхание останавливается. Нервная импульсация и сократительная способность мышц при этом полностью сохраняются. В крови повышается парциальное давление углекислоты, которая раздражает центр дыхания в продолговатом мозге. Дыхательный центр получает большой объем информации о газовом составе крови и о состоянии дыхательной системы в целом. Он направляет сигналы к мускулатуре и повышает ее тонус.

У лиц с синдромом обструктивного апноэ подобные процессы повторяют за время сна неоднократно. Со временем это приводит к стойкому повышению кровяного давления, развитию коронарной недостаточности и острому нарушению мозгового кровообращения.
Существует смешанная форма апноэ, сочетающая признаки обеих вышеперечисленных форм. Считается, что она развивается у лиц с наследственной предрасположенностью. Среди причин патологии наиболее распространенными являются: врожденные пороки сердца, тяжелые инфекционные заболевания, гипогликемия, гипокальциемия, нарушение терморегуляции у новорожденных детей. У больных наблюдается асинхронное и учащенное движение грудной клетки.
Видео: лекция о cиндроме обструктивного апноэ сна, этиология и патогенез
Симптоматика
Синдром сонного апноэ проявляется специфическими симптомами. Больные по ночам храпят, причем так настойчиво и громко, что мешают спать своим близким и родным. Их сон становится беспокойным и прерывистым, дыхание шумным и замирающим. Частые пробуждения, возникающие после остановок дыхания, чередуются с новыми погружениями в сон. Больные ворочаются, принимают нелепые позы, становятся чрезмерно подвижными.

По утрам они жалуются на плохое самочувствие, головную боль, разбитость и вялость, сухость во рту и першение в горле. У них повышается давление, возникает приступообразный кашель в ночные часы и изжога. Они не получают удовлетворения от ночного сна, не могут полноценно отдохнуть, испытывают апатию ко всему. Дневная сонливость возникает приступообразно. Больные могут заснуть на ходу, выполняя свои повседневные дела или производственные обязанности. Их спутниками на весь день становятся: тревожность, падение трудоспособности, раздражительность по пустякам, быстрая утомляемость. У пациентов случаются перепады настроения: плаксивость быстро сменяется радостью.
К вегетативным проявлениям синдрома относятся: тахикардия, гипертензия, снижение либидо, энурез, гипергидроз по ночам. При прогрессировании синдрома больные отмечают некоторое снижение памяти и концентрации внимания.
Дети с данным расстройством сна испытывают практически тоже самое. Они становятся капризными, непослушными, конфликтными, часто плачут, плохо едят. Днем они дышат через рот, часто мочатся, много потеют, спят в необычном положении, громко храпят. У школьников снижается успеваемость, в поведении преобладает медлительность и небрежность.
Длительное апноэ приводит к гипоксии клеток и тканей, которая проявляется цианозом носогубного треугольника. Во время остановки дыхания больной, делая вдох, напрягает абдоминальные и грудные мышцы. Пациенты не могут полноценно отдохнуть ночью. Они просыпаются разбитыми и вялыми. В дневное время их накрывает непреодолимая сонливость. Это очень опасно, поскольку можно внезапно заснуть во время управления транспортным средством или при выполнении других, не менее ответственных дел. Больные не замечают своих «отключений». Обычно они даже не подозревают о наличии у себя синдрома и узнают об этом от близких людей. Сильное и настойчивое храпение во сне мешает находящимся рядом людям спать. Они постоянно пытаются разбудить больного, чтобы хоть немного поспать в тишине. Кроме того, что больные храпят, они еще и ворочаются, бормочут что-то, двигают конечностями.
Осложнения
Синдром ночного апноэ – опасное для жизни состояние, способное спровоцировать патологические изменения гемодинамики и нарушения работы сердца. Его основными осложнениями являются:
- Нарушение метаболизма, приводящее к ожирению,
- Половая слабость различной степени выраженности,
- Угнетение психологического состояния — неврозы, психозы, депрессии,
- Сердечная дисфункция — аритмия, стенокардия, гипертония, острая коронарная недостаточность,
- Поражение органов дыхания — ХОБЛ,
- Снижение качества жизни из-за хронического недосыпания.
У больных с синдромом апноэ повышен риск бытового травматизма и несчастных случаев на производстве.
Диагностические мероприятия
Чтобы поставить диагноз синдрома, необходимо побеседовать с родственниками больного. Именно они должны описать, как спит пациент и подтвердить наличие остановок дыхания во сне. Опрашивая больного, специалисты выясняют, наличие у него дневной сонливости и приступов засыпания днем.

Во время обследования необходимо проверить уровень кровяного давления, насыщение крови кислородом, проходимость респираторного тракта, аномалии строения лицевого скелета, показатели крови, наличие тяжелых сопутствующих заболеваний — диабета, гипотиреоза. Специалисты практически у всех больных выявляют признаки ожирения и гипертонии.
Оториноларингологическое обследование направлено на выявление следующих заболеваний — ринофарингита, синусита, искривления носовой перегородки, тонзиллита, полипоза. С помощью гибкого зонда специалисты осматривают полость носа, глотку, придаточные пазухи.
Полисомнография позволяет выявить синдром сонных апноэ, определить количество эпизодов и их длительность, обнаружить изменения, происходящие в организме. Когда больной спит, за ним наблюдают. На определенные точки тела прикрепляют электроды, с помощью которых будет происходить регистрация основных параметров. Во время исследования за больным будет наблюдать врач или специально обученный медперсонал. Специалисты фиксируют данные ЭЭГ, ЭКГ, электромиографии, электроокулографии, компьютерной пульсоксиметрии. Полисомнография длится 8 часов и записывается на видео. Также определяют поток воздуха, вдыхаемого и выдыхаемого больным; силу мышечных сокращений в грудном и брюшном отделе; наличие храпа; позу больного во сне; его подвижность.
При наличии осложнений синдрома необходимы дополнительные методы исследования: ультразвуковые, кардиографические, допплерографические, рентгенографические, сцинтиографические, томографические, лабораторные.
Видео: лекция о cиндроме обструктивного апноэ сна, диагностика
Лечебный процесс
Лечение синдрома сонных апноэ комплексное. Оно направлено на устранение основных причинных факторов путем немедикаментозного, лекарственного и хирургического воздействия.
Рекомендации специалистов при незначительных нарушениях сна:
- Сон на высокой подушке и на боку позволяет снять нагрузку с мышц глотки,
- Использование перед сном деконгестантов, устраняющих заложенность носа,
- Раннее выявление и лечение синуситов, тонзиллита, ринофарингита,
- Борьба с ожирением,
- Отказ от спиртных напитков по вечерам,
- Отказ от приема успокоительных препаратов во второй половине дня.
Перед сном помогут расслабиться медитация и массаж. Больным лучше не смотреть телевизор непосредственно перед сном и не читать в постеле книгу. Желательно уменьшить шум и приглушить свет в спальне.
Наиболее эффективные терапевтические мероприятия:
- Аппаратное лечение — использование фиксаторов и масок, которые вводят в полость рта для выдвижения челюсти и удержания языка в положении, оставляющим просвет дыхательных путей открытым. Нижнечелюстная шина обеспечивает свободное дыхание спящему человеку. Расширители для носа, поддерживая его крылья, увеличивают пространство для воздушного потока.

- Лекарственная терапия заключается в назначении местных кортикостероидов. Если синдром апноэ является проявлением бронхолегочных заболеваний с обструкцией дыхательных путей, проводят лечение основной патологий. Каждому больному пульмонологи индивидуально подбирают схему лечения. Обычно им назначают антибиотики, бронходилататоры, муколитики, отхаркивающие и противовоспалительные средства. Препараты, устраняющие обструкцию и облегчающие приступы удушья, применяют местно в виде аэрозоля через небулайзер. Всем без исключения пациентам назначают пролонгированные теофиллины, корректоры мозгового кровообращения, седативные препараты умеренного действия.
- Оперативное вмешательство показано больным, имеющим аномальную структуру респираторного тракта. При наличии аденоидов, искривления перегородки или гипертрофированных миндалин проводят аденоидэктомию, септопластику, тонзиллэктомию, лазерную пластику мягкого неба. Эти операции позволяют справиться с основными этиологическими факторами синдрома.
- Для устранения недуга был разработан специальный метод — СИПАП-терапия. Ее назначают, когда частые и долгие приступы апноэ практически не дают больным спать и значительно ухудшают общее самочувствие. Специальный аппарат в виде маски, закрывающей больным рот и нос, подает воздух в дыхательные пути. Такая манипуляция не позволяет провисать и спадаться расслабленным во время сна мягким тканям. Бесшумная маска помогает больному дышать и предупреждает коллапс во сне. Этот аппаратный метод лечения считается одним из самых эффективных.

СИПАП-терапия
- Средства народной медицины, помогающие справиться с апноэ: свежий капустный сок с медом и печеная морковь. Регулярно употребляя эти продукты, можно уменьшить проявления недуга. Облепиховое маслом полезно закапывать в нос для облегчения дыхания.
Видео: нехирургическое лечение апноэ
Видео: хирургическое лечение апноэ
Прогнозирование и предупреждение синдрома
Прогноз синдрома апноэ во сне при правильном и длительном лечении является благоприятным. Прогрессирование патологии и нарастание клинической симптоматики приводит к инвалидности и даже смерти.
Мероприятия, предупреждающие появление остановок дыхания во сне:
- Правильное питание,
- Борьба с вредными привычками,
- Санация очагов инфекции в организме,
- Ведение здорового образа жизни,
- Оптимальный режим труда и отдыха,
- Занятия спортом,
- Защита головы от травм,
- Дыхательная гимнастика,
- Полноценный здоровый сон.
Синдром апноэ — серьезный недуг, который многие часто недооценивают. Особенно он опасен для маленьких детей. Чтобы предупредить развитие нежелательных последствий, необходимо вовремя диагностировать и лечить заболевание.
Источник
Полная полисомнография (1 класс) — это “золотой метод” в современной медицине. Это исследование, которое позволяет оценить функцию организма ночью путём записи параметров:[11]
Все датчики надежно крепятся гипоаллергенными материалами к телу пациента. Дополнительно проводится видеозапись всех движений пациента. Все данные передаются на записывающую станцию, где опытный технолог оценивает параметры, при необходимости корректирует положение датчиков. Исследование проводится в максимально комфортных условиях: отдельная, изолированная от внешнего шума палата с подходящей температурой и влажностью воздуха, удобная кровать с возможностью подобрать подушку, подходящую конкретному пациенту. Имеется также возможность размещения сопровождающего, что актуально для самых маленьких пациентов. Всё это сделано для того, чтобы минимизировать внешние влияния на сон пациента.
Начинается исследование вечером, за 1-2 часа до привычного времени засыпания пациента. Установка всех необходимых датчиков занимает от 30 до 60 минут. Ночь пациент проводит в отделении, а утром после снятия датчиков отправляется домой. Расшифровка обычно занимает около 2-3 суток.
Полисомнографию можно проводить и маленьким детям (практически с рождения), и людям преклонных лет, и беременным женщинам. Противопоказания к данному виду диагностики отсутствуют. Однако следует отложить проведение процедуры, если имеется острая респираторная вирусная инфекция, обострение хронических заболеваний.
Данное исследование позволяет определить характеристики сна, его структуру, двигательные и дыхательные нарушения, взаимосвязь разнообразных параметров и стадий сна. Также полисомнография позволяет точно определить, является ли имеющаяся патология (бессонница, дневная сонливость и другие симптомы) первичной, или же она вызвана другими причинами.
По результатам полисомнографического исследования можно с точностью установить степень тяжести СОАС и позволит подобрать подходящий метод лечения.
Терапия СОАС направлена на восстановление уровня кислорода, ликвидацию храпа, увеличение бодрости днём, уменьшение остановок дыхания и нормализацию сна. В современном мире имеется широкий спектр лечебных мероприятий, включающий хирургическое и консервативное лечение, а также модификацию образа жизни (снижение веса, прежде всего, и др.). Перед началом лечения необходимо провести полноценную диагностику для определения степени тяжести СОАС.
Вовремя начатое лечение ведёт к значимому уменьшению клинических симптомов, а главное — к предупреждению прогрессирования болезни.
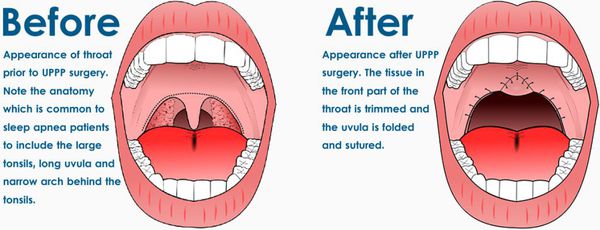
К хирургическим методам относятся ЛОР-вмешательства (увулопалатопластика и др.) и ортогнатические операции. Увулопалатопластика эффективна при неосложнённом храпе (изолированном, встречающемся крайне редко) и при СОАС лёгкой, реже средней степени тяжести. Она должна выполняться после тщательного дообследования (полисомнография, слипэндоскопия). При тяжёлой форме СОАС хирургия ЛОР-органов противопоказана ввиду низкой эффективности, а иногда усугубления состояния.
Операции на верхней и нижней челюсти (ортогнатические) могут применяться при любой степени тяжести заболевания. Они достаточно эффективны, но подготовка к ним очень длительная (около года), и сама операция очень трудоёмкая. Этот метод можно использовать при отказе больного от СИПАП-терапии.
В качестве альтернативы ортогнатии применяются внутриротовые устройства. Их цель, как и методов хирургического лечения — расширение воздухоносных путей на уровне обструкции. Зарубежом существует метод электростимуляции подъязычного нерва[12], который доказал свою эффективность при любой степени тяжести заболевания, однако он весьма дорогостоящий, и в России на данный момент недоступен.

Тем не менее основной метод лечения на сегодняшний день — неинвазивная вентиляция постоянным положительным давлением (СИПАП-терапия). Суть этой терапии заключается в создании воздушного потока, предотвращающего спадение воздухоносных путей.[10] В начале терапии проводится пробный курс для выбора режима работы аппарата, обучения пациента. После чего больной использует аппарат уже дома самостоятельно и только ночью. Этот метод рекомендуется пациентам со средней и тяжёлой формами СОАС и практически не имеет противопоказаний. Помимо основной своей цели — устранения дыхательных остановок — с помощью этого метода возможно значительно снизить вес, уменьшить число гипотензивных препаратов при резистентной артериальной гипертензии.[13]
При своевременном начале лечения прогноз заболевания благоприятный. К профилактическим мерам относятся:
- соблюдение правил здорового образа жизни для предотвращения ожирения;
- регулярные физические нагрузки;
- тренировка мышц глотки (игра на духовых музыкальных инструментах, занятия вокалом, различные упражнения).
Но главный способ предотвратить серьёзные последствия — это своевременная диагностика и лечение.
-
Young T, Palta M, Dempsey J, Skatrud J, Weber S, Badar S. The occurrence of sleep-disordered breathing among middle-aged adults. N Engl J Med 1993; 328: 1230–1235. -
Amara A.W., Maddox M.H. Epidemiology of sleep medicine // Principles and practice of sleep medicine / ed. by M. Kryger, T. Roth, W.C. Dement. Philadelphia, PA: Elsevier, 2017. P. 627–637. -
Бормина С.О., Мельников А.Ю. К вопросу оценки истинной распространенности и последствий для здоровья так называемого неосложненного храпа. Эффективная фармакотерапия. 2017г. №36. -
Мельников А.Ю., Кравченко С.О. (Бормина С.О.) Субъективная оценка дневной сонливости при синдроме обструктивного апноэ сна и храпе. РМЖ. 2016. Т. 24. № 13. С. 856-859. -
Петросян М.А. Никтурия у больных с синдромом обструктивного апоэ сна. Пульмонология. 2012. №5. С. 81-84. -
Струева Н.В., Савельева Л.В., Мельниченко Г.А., Полуэктов М.Г., Гегель Н.В. Персонализированное лечение ожирения, осложненное синдромом обструктивного апноэ сна. Ожирение и метаболизм. 2014. № 1. С. 48-52. -
Epstein LJ, Kristo D, Strollo PJ Jr, Friedman N, Malhotra A, Patil SP, Ramar K, Rogers R, Schwab RJ, Weaver EM, Weinstein MD. Adult Obstructive Sleep Apnea Task Force of the American Academy of Sleep Medicine. Clinical guideline for the evaluation, management and long-term care of obstructive sleep apnea in adults. J Clin Sleep Med 2009 Jun 15;5(3):263-76. -
Дубинина Е.А., Коростовцева Л.С., Ротарь О.П., Кравченко С.О. (Бормина С.О.), Бояринова М.А., Орлов А.В., Солнцев В.Н., Свиряев Ю.В., Алёхин А.Н., Конради А.О. Взаимосвязь риска нарушений дыхания во сне и сердечно-сосудистого риска. Кардиоваскулярная терапия и профилактика. 2016. Т. 15. №6. С. 46-52. -
Галактионов Д.А., Казаченко А.А., Кучмин А.Н. и соавт. Скрининговая диагностика синдрома обструктивного апноэ во сне. Вестник российской военно-медицинской академии. 2016. №2(54). С 122-125. -
American Sleep Disorders Association. Practice parameters for the use of portable recording in the assessment of obstructive sleep apnea. Sleep 1994;17:372-377. -
American Academy of Sleep Medicine Task Force Report. Sleep-related breathing disorders in adults: recommendations for syndrome definition and measurement techniques in clinical research. Sleep 1999; 22: 667–689. -
Atul Malhotra, M.D. Hypoglossal-Nerve Stimulation for Obstructive Sleep Apnea. N Engl J Med 2014; 370:170-171. -
Свиряев Ю.В., Звартау Н.Э., Коростовцева Л.С., Конради А.О. Возможности неинвазивной вентиляции легких в преодолении резистентности к антигипертензивной терапии у больных артериальной гипертензией с синдромом обструктивного апноэ во сне. Артериальная гипертензия. 2012. Т. 18. № 2. С. 102-107.
Источник
