Степени при синдром на ашерман
Над статьей доктора
Дурасов В. В.
работали
литературный редактор
Вера Васильева,
научный редактор
Сергей Федосов
и
шеф-редактор
Лада Родчанина

ГинекологCтаж — 33 годаКандидат наук
Клиника «Наука» на Ленина
Медицинский центр «Частный офис Рязановой»
Дорожная больница на Ново-Садовой (ДКБ)
Дата публикации 2 апреля 2020Обновлено 5 апреля 2020
Определение болезни. Причины заболевания
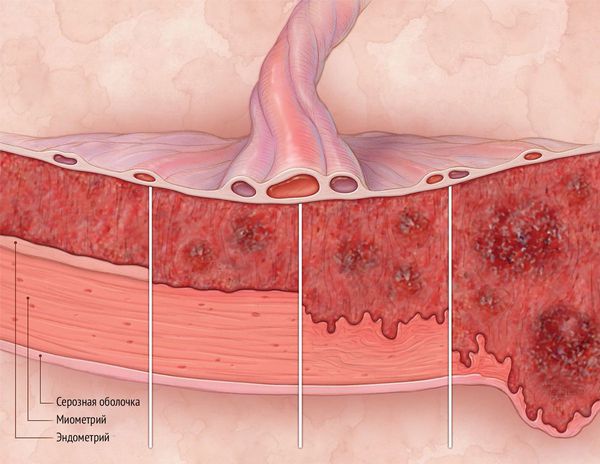
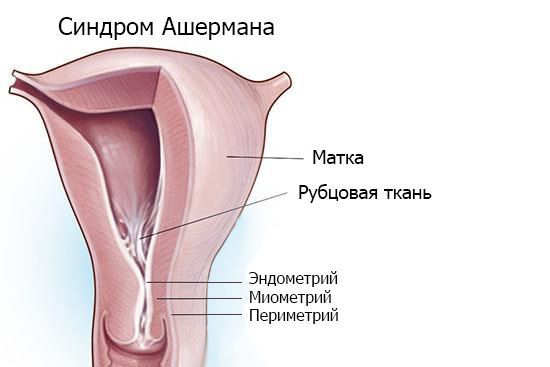
Синдром Ашермана — это заболевание, при котором происходит сращение стенок матки между собой и возникают внутриматочные спайки (синехии).
Впервые заращение полости матки после выскабливания (по причине послеродового кровотечения) упомянул немецкий гинеколог и акушер Генрих Фритч в 1894 году [1]. Позднее, в 1948-1950 гг., заболевание подробно описал Джозеф Ашерман, в честь которого и был назван синдром. Ашерман обнаружил, что у некоторых больных после повторных выскабливаний возникают сращения полости матки или внутреннего зева и исчезают менструации. Это состояние он назвал травматической аменореей [2][3].
Основная причина патологии — травма эндометрия, особенно на фоне инфекции, которая ведёт к воспалению в полости матки и формированию спаек. Наиболее опасны выскабливания между второй и четвёртой неделей после родов.
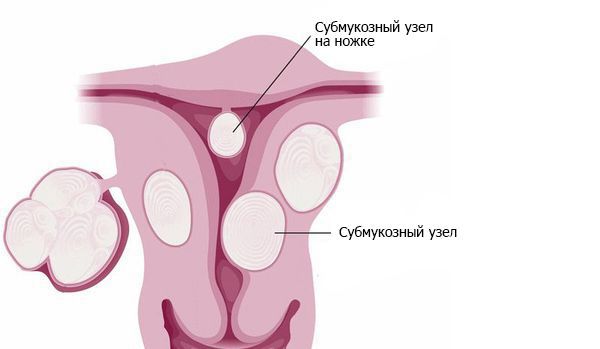
Примерно в 90 % случаев синдром Ашермана возникает в результате постабортных или послеродовых вмешательств [4]. В 40 % случаев спайки образуются после повторных выскабливаний при неполном аборте и удалении остатков плацентарной ткани [5]. Нередко сращения возникают после гистероскопических вмешательств по удалению субмукозных узлов — доброкачественных образований в подслизистом слое матки. Удаление сразу нескольких узлов повышает вероятность образования спаек [6].
Синдром Ашермана иногда встречается после наложения шва Линча (процедура для остановки послеродового кровотечения) и после эмболизации маточных артерий (операции по искусственной закупорке сосудов). К редким причинам относят воспаление половых органов при использовании внутриматочной спирали, генитальном туберкулёзе и шистоматозе (токсико-аллергическом заболевании, вызванном гельминтами).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы синдрома Ашермана
Как правило, женщины самостоятельно замечают заболевание, когда после медицинского аборта или другой внутриматочной процедуры менструации стали скудными (гипоменоррея) или исчезли совсем (аменорея) [8]. Вместо них внизу живота возникают схваткообразные интенсивные боли, вызванные затруднением оттока менструальной крови. Эти боли появляются каждый месяц, соответствуя фазе менструального цикла, однако выделений при этом нет. К другим симптомам синдрома относят:
- бесплодие;
- выкидыши;
- нарушение плацентации (врастание плаценты и её предлежание) [9];
При патологии кровь скапливается главным образом не в матке (поскольку там нет свободного пространства из-за сращения), а в маточных трубах. Всасывание менструальной крови может приводить к повышению температуры до субфебрильных величин (чуть больше 37°).
Патогенез синдрома Ашермана
Внутриматочные сращения возникают в ответ на травму или удаление эндометрия противоположных стенок полости матки. После травмы в считаные минуты начинается острое воспаление. Воспалительный процесс активирует комплекс биохимических реакций, похожих на те, которые возникают при кровотечении:
- Тромбоциты прилипают к повреждённой поверхности.
- Местный кровоток усиливается, расширяются мелкие сосуды, по которым течёт артериальная кровь (артериолы).
- Клетки, которые помогают организму бороться с воспалением (нейтрофилы и макрофаги), перемещаются к месту травмы.
- Формируется фибриновая плёнка. Поначалу она тонкая, как паутинка, и располагается в зонах, поверхность которых наиболее повреждена, чаще в месте перехода шейки в тело матки (область внутреннего зева), хотя может покрывать и всю полость матки.
- На третий день после травмы начинают расти клетки, формирующие соединительнотканный рубец, а на пятый в фибриновой плёнке развивается сосудистая сеть, что неотвратимо ведёт к образованию сращений в полости матки [7].
Таким образом, сращения можно обнаружить на пятый день после вмешательства. Следует отметить, что фибриновая плёнка появляется после травмы у всех пациентов — это защитная реакция организма для ограничения повреждённого участка. У многих женщин к пятому дню плёнка рассасывается, и они выздоравливают, но у части запускается процесс образования спаек.
Формирование спаек зависит от степени травмы, состояния иммунной системы, врождённых особенностей и других факторов, многие из которых непонятны до сих пор. Развитию патологии способствуют:
- наличие сгустков крови или остатков плодного яйца в полости матки, что является хорошей питательной средой для микробов;
- заболевания, передающиеся преимущественно половым путём;
- ослабленный иммунитет;
- перенесённое в прошлом вмешательство на шейке матки, ухудшившее её барьерную функцию и другие факторы.
Классификация и стадии развития синдрома Ашермана
Существует несколько классификаций синдрома Ашермана. Одна из самых простых и удобных — классификация по March (2011), который разделял внутриматочные сращения на 3 группы:
- Умеренные — нежные и тонкие спайки, которые занимают менее 25 % полости матки. Устья маточных труб и дно матки свободны или минимально вовлечены.
- Средние — спайками покрыто от 25 до 75 % полости матки, устья маточных труб и дно частично заращены;
- Выраженные — дно и устья маточных труб полностью заращены, спайками покрыто более 75 % полости матки [10].
Степени развития заболевания более подробно рассмотрены в классификации European Society of Gynecological Endoscopy (1995) [11].
| Степень | Распространённость внутриматочных спаек |
|---|---|
| 1 | – тонкие и/или плоскостные спайки в устьях маточных труб, которые легко разрушаются тубусом гистероскопа; |
| 2а | – единичные плотные сращения соединяют противоположные зоны полости матки; – устья маточных труб визуализируются; – спайки не могут быть разделены тубусом гистероскопа. |
| 2б | – полное заращение внутреннего зева, при этом верхняя часть полости матки выглядит нормально; |
| 3 | – множественные плотные сращения соединяют противоположные зоны полости матки; – устье одной маточной трубы полностью заращено; |
| 4 | – выраженные плотные сращения с частичным заращением полости матки и устьев обеих маточных труб; |
| 5а | -выраженное рубцевание и разрастание или замещение плотной соединительной тканью внутреннего слоя матки в сочетании со спайками 1 или 2 степени; – аменорея или выраженная гипоменорея; |
| 5б | – выраженное рубцевание и фиброз эндометрия в комбинации со спайками 3 или 4 степени; – аменорея. |
По классификации Американского Общества Репродуктивной Медицины оцениваются данные рентгенодиагностики маточных труб (гистеросальпингографии), гистероскопии, тип спаек, степень нарушений менструальной функции и формируется долгосрочный прогноз по возможности зачать и выносить ребёнка [12].
| Степень вовлечения полости матки | Менее 1/3 – 1 балл | 1/3-2/3 – 2 балла | 2/3 – 4 балла |
|---|---|---|---|
| Тип спаек | Нежные – 1 балл | Нежные и плотные – 2 балла | Плотные – 4 балла |
| Нарушение менструаций | Норма – 0 баллов | Гипоменоррея – 2 балла | Аменорея – 4 балла |
Суммируя баллы, выделяют 3 стадии:
- слабая — 1-4 балла;
- средняя — 5-8 баллов;
- тяжёлая — 9-12 баллов.
Осложнения синдрома Ашермана
Заболевание может вызывать следующие осложнения:
1. Бесплодие. Беременность возможна только после удачно проведённой операции, при которой удаётся восстановить полноценный объём полости матки и освободить устья маточных труб.
2. Циклические ежемесячные боли. Возникают при заращивании внутреннего зева и нижней трети полости матки.
3. Эндометриоз. Выражается в том, что клетки эндометрия (внутреннего слоя стенки матки) разрастаются за пределами этого слоя. Согласно имплантационной теории, заболевание вызвано тем, что большое количество менструальной крови через маточные трубы попадает в брюшную полость. Отток во влагалище при этом затруднён. Обилие крови в брюшной полости приводит к тому, что защитные силы организма не успевают подавлять активность и разрушать клетки эндометрия.
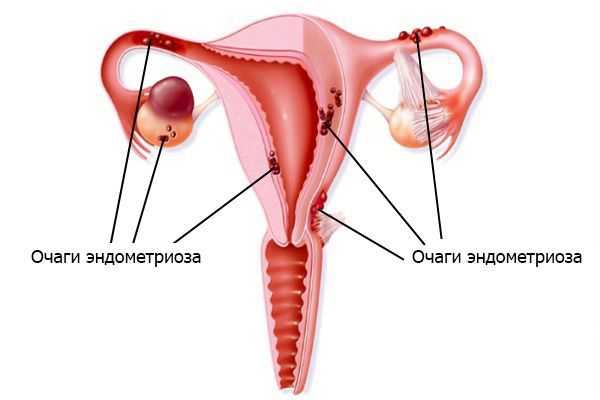
4. Невынашивание беременности, выкидыши. Основная причина состоит в том, что сращения ограничивают функциональный объём полости матки и не дают ей растягиваться.
5. Гипоменструальный синдром (скудные менструации — 1-2 дня, меньше 25 мл, а порой несколько дней в виде “мазни”). Возникает при частичном заращении полости матки.
6. Неправильное прикрепление (врастание в стенку матки) плаценты. Осложнение проявляется, когда плацента не отделяется после родов. Это может вызвать кровотечение и в ряде случаев приводит к удалению матки.

Диагностика синдрома Ашермана
Основные методы диагностики:
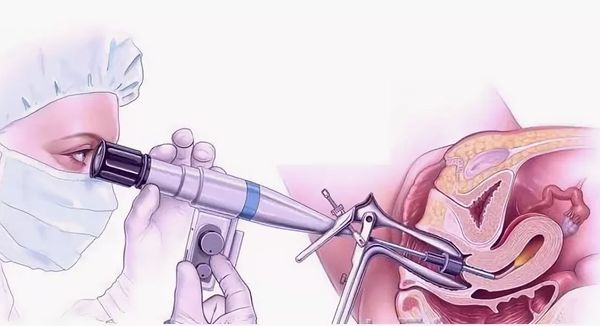
- Диагностическая гистероскопия. Метод позволяет визуально оценить степень поражения эндометрия и является золотым стандартом выявления синдрома Ашермана [13].
- Гистеросальпингография — исследование, при котором в полость матки вводят рентгеноконтрастный раствор и выполняют рентгеновские снимки для получения изображения полости матки и просвета маточных труб. Имеет лишь историческое значение, потому что точность метода невелика, а лучевая нагрузка на гениталии существенна. Облучение может спровоцировать злокачественные заболевания половых органов или ухудшить работу яичников.
- Зондирование полости матки — метод гинекологического исследования, который проводят с помощью специального маточного зонда.
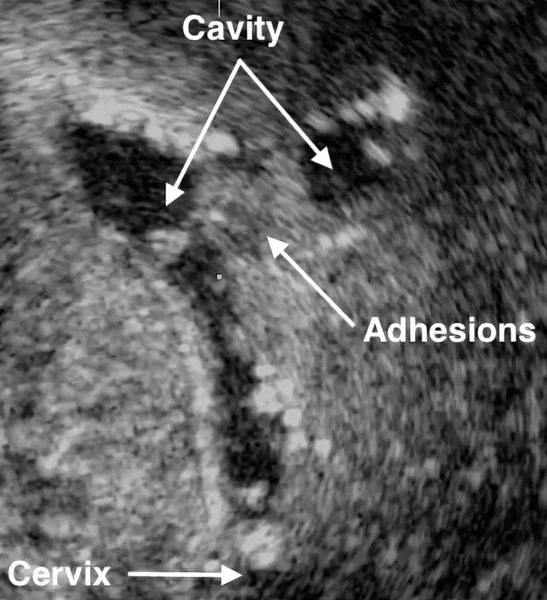
- Ультразвуковое исследование. Если есть спайки, то на снимках видны эхогенные, нерегулярные эксцентричные линейные сигналы — беловатые плотные участки рубцовой ткани или локальное истончение эндометрия. Исследование проводят в лютеиновую фазу (период с момента овуляции и до начала менструаций).
- Соногистерография — ультразвуковое исследование, во время которого в полость матки вводят физиологический раствор.
- Допплеровское исследование — ультразвуковая оценка органических изменений, нарушающих кровоток. Метод позволяет оценить функциональное состояние эндометрия.
- Магнитно-резонансная томография — применяется в случаях тотального поражения полости матки при невозможности провести гистероскопию.
Гистероскопия является самым точным и надёжным методом диагностики синдрома Ашермана. Другие техники выполняют вспомогательное значение и часто дают противоречивые результаты при субмукозных миомах (узлах, растущих в полость матки) и при гиперпластических процессах эндометрия.
Лечение синдрома Ашермана
Операция показана при бесплодии, невынашивании беременности и циклические болях, возникающих из-за затруднения оттока менструальной крови. В последнем случае цель операции состоит в удалении жидкого содержимого из полости матки.
Первые попытки лечить синдром Ашермана заключались в проведении лапаротомии (операции, которая производится путем рассечения передней брюшной стенки скальпелем), утеротомии (рассечении стенки матки) и пальцевом разрушении спаек. Данные методики имеют лишь историческое значение, поскольку появление гистероскопии значительно улучшило результаты терапии.
Перед операцией, как правило, проводят профилактическое лечение антибиотиками широкого спектра действия. Цель операции — полностью восстановить полость матки. К сожалению, при обширном поражении часто невозможно обнаружить устья маточных труб и найти правильное направление для рассечения сращений. Тогда задача состоит в создании объёма полости матки, достаточного для применения методов вспомогательной репродукции.

Важные аспекты хирургического вмешательства:
- За несколько минут до операции проводят трансвлагалищное УЗИ, чтобы чётко представлять изгиб полости матки. Для навигации в сложных случаях используют ультразвук и лапароскопию, хотя эти методы не могут гарантированно предотвратить разрыв стенок матки, если хирург потеряет правильное направление при рассечении сращений.
- Рассечение сращений производят от центра полости матки латерально (в боковую сторону) и в сторону устьев маточных труб. Рубцовая ткань, в отличие от миометрия, не кровоточит — это является критерием правильности выбранного курса.
- Часто достаточно рассечь плотные сращения в области внутреннего зева и нижней трети полости матки. Это поможет получить доступ ко дну матки, где сращения обычно не очень плотные, и без затруднений освободить устья маточных труб.
Если операция прошла удачно и пациентка чувствует себя хорошо, то уже вечером она может быть выписана. Если процедура была сложной или потребовалось проведение лапароскопии, придётся провести ночь в стационаре.
Прогноз. Профилактика
Прогноз не всегда благоприятен, поэтому особое внимание следует обратить на профилактические меры. Их можно разделить на две группы:
1. Методы первичной профилактики развития спаек в полости матки:
- Бережное отношение к матке при выскабливании, снижение числа повторных вмешательств. Этого можно добиться применением гемостатиков (препаратов, останавливающих кровотечение) после абортов, что уменьшит риск повторного выскабливания. При наличии остатков плодного яйца в полости матки не следует торопиться с выскабливанием, так как 95 % плацентарных полипов (остатков беременности) спонтанно разрушаются в течение трёх месяцев на фоне приёма оральных контрацептивов. Если же повторное опорожнение полости матки необходимо, то выполнить это можно деликатно: методом вакуум-аспирации при ультразвуковой навигации.
- Чтобы предотвратить развитие спаек после внутриматочной хирургии следует ограничить использование электрохирургии в пользу методики Cold Loop (“Холодная петля”). Технология заключается в том, что при удалении субмукозных узлов 1 и 2 типов (когда часть узла находится в полости матки, а часть в стенке) часть узла в матке постепенно удаляется по кусочкам с помощью высокотемпературной петли. Далее узел извлекается из стенки матки с помощью специальных механических устройств, при этом миометрий сокращается и выталкивает остатки узла в просвет полости матки. Очень важно при этом находиться в правильном слое — между псевдокапсулой (растянутыми тканями матки, покрывающими миоматозный узел) и самой миомой. Это позволяет бескровно выделить узел из ложа и обойтись без прижигания тканей, либо использовать её в минимальном объёме на последнем этапе[15]. Это очень важно, поскольку на обожжённой поверхности полости матки легко образуются спайки, а эндометрий восстанавливается очень медленно, да и высокая температура может повредить нижележащий слой миометрия и возникает риск разрыва матки при последующей беременности.
2. Вторичная профилактика — комплекс мер, направленных на снижение риска повторного появления спаек в полости матки после их рассечения:
- После рассечения спаек для стимуляции роста эндометрия следует принимать эстрогены и ввести в полость матки гелевый противоспаечный агент [16][17]. Гель позволяет временно, на пять суток, разобщить противоположные стенки матки и не дать им срастись.
- Применение катетера Фолея (трубки для выведения мочи из мочевого пузыря) — заполненный катетер разобщает стенки матки, он может находиться в полости матки до двух недель. С этой же целью применяют различные пластиковые устройства и внутриматочные спирали. Вероятность повторного образования спаек снижается, но остаётся риск инфицирования [18].
- Согласно последним исследованиям, для регенерации эндометрия перспективно применение стволовых клеток [20].
Несмотря на профилактику спаек, они повторно образуются у 25 % женщин с умеренной степенью синдрома Ашермана и у 75 % с тяжёлой. Беременность наступает у 25-75 % оперированных женщин, доношенные дети рождаются в 26-79 % случаях. Разница в данных связана с тем, что не существует общепризнанной классификации синдрома и единого подхода ко вторичной профилактике заболевания.
В дополнение к вышеперечисленным методикам в послеоперационном периоде используют программируемую газовую дистензию. Метод заключается в том, что для разобщения стенок полость матки заполняют углекислым газом. Под давлением газа полость матки растягивается, что приводит к разрушению нежных спаек. Процедуру проводят последовательно на 3, 7 и 10 день после операции. Дополнительным преимуществом является то, что газ, в отличие от жидкости, не переносит в полость матки микроорганизмы, находящиеся на шейке, это делает процедуру более безопасной.
Источник
Синдром Ашермана, или внутриматочные синехии — это патологическое состояние, характеризующееся образованием спаек и выростов эндометрия с его склерозом и фиброзом. Заболевание известно также как синдром Фритча, травматическая атрофия эндометрия или склероз эндометрия. Заболевание названо в честь гинеколога, подробно описавшего и исследовавшего данную патологию, Джозефа Ашермана. Впервые синдром был описан в 1894 году немецким врачом-гинекологом — Генрихом Фритчем.
Содержание статьи:
- Классификация синдрома Ашермана
- Заболеваемость
- Внутриматочные синехии и беременность
- Причины образования внутриматочных синехий
- Симптомы синдрома Ашермана
- Диагностика синдрома Ашермана
- Лечение синдрома Ашермана (внутриматочных синехий)
- Прогноз при лечении синдрома Ашермана
- Профилактика синдрома Ашермана
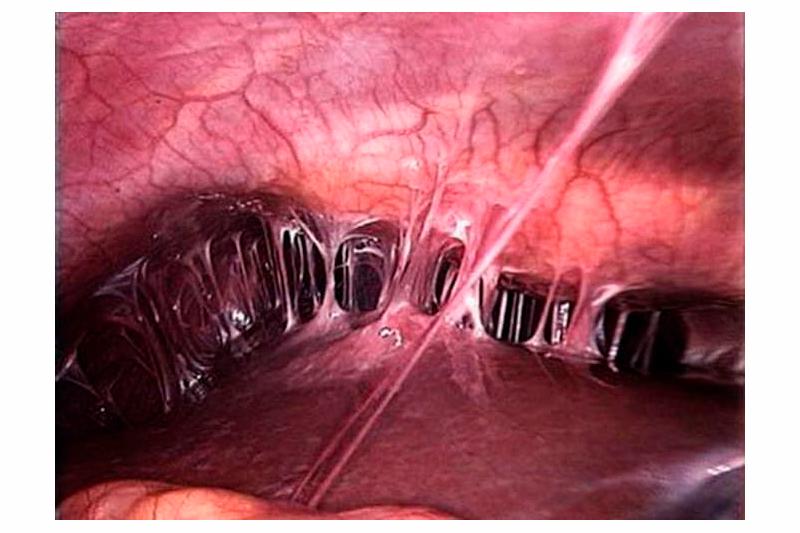
Классификация синдрома Ашермана
В зависимости от степени повреждения базального слоя эндометрия спайки могут быть разного характера и протяжённости. В основном выделяют 3 степени тяжести заболевания:
- лёгкая степень: сращения состоят из тонкой ткани базального слоя, легко разрушаются при контакте с рабочей частью эндоскопа, занимают менее 25% полости матки;
- средняя степень: сращения фиброзно-мышечные, прочно спаяны со слизистой оболочкой матки, занимают большую часть полости матки;
- тяжёлая степень: сращения плотные, состоят из склерозированной соединительной ткани, заполняют более 75% полости матки, блокируют устья маточных труб, дно матки.
Заболеваемость
Синдром Ашермана возникает у женщин всех рас с одинаковой частотой. После выскабливания полости матки у родивших женщин риск возникновения заболевания составляет 25%. Неразвивающаяся, или замершая беременность, чаще приводит к возникновению данной патологии и составляет до 30% случаев. При обычном выкидыше с задержкой частей плодных оболочек и последующего выскабливания риск заболевания не превышает 7%.
Чем больше период задержки плодных оболочек после родов или выкидыша, тем выше вероятность возникновения заболевания. Также имеет значение число процедур: после однократного выскабливания риск составляет 16%, а 3 и более процедуры увеличивают вероятность возникновения синдрома Ашермана до 32%.
Внутриматочные синехии и беременность
При синдроме Ашермана серьёзно страдает репродуктивная функция. Из-за синехий облитерируется полость матки и нарушается проходимость маточных труб. В тяжёлых случаях вся полость матки перекрыта сращениями, стенки слипаются, что приводит к невозможности зачатия и имплантации эмбриона. Более того, эндометрий теряет способность отвечать на циклические колебания уровня эстрогенов, в результате чего возникает вторичное бесплодие и возможна аменорея, то есть отсутствие менструаций.
Синехии в области шейки матки приводят к скоплению и задержке менструальных выделений в полости матки. Об этом свидетельствуют боли и скудные выделения во время менструации (олигоменорея). Возможные нарушения менструального цикла обычно свидетельствуют о тяжёлой форме заболевания.
В зависимости от тяжести заболевания эффект на репродуктивную функцию может варьировать от осложнённого течения беременности до повторяющихся спонтанных абортов, выкидышей и вторичного бесплодия. Возможны преждевременные роды, разрыв матки на поздних сроках, истинное приращение плаценты и другие патологии беременности.
Причины образования внутриматочных синехий
Матка — полый мышечный орган, состоящий из 3 слоёв. Снаружи она покрыта брюшиной. Стенка матки образована гладкомышечной тканью. Полость матки выстилает эндометрий, который состоит из поверхностного функционального и глубокого базального слоёв. Эндометрий под действием женских половых гормонов претерпевает циклические изменения, зависящие от фазы менструального цикла. Ближе к фазе овуляции, когда вероятность зачатия наиболее высока, слизистая оболочка матки утолщается. В клетках эндометрия идёт активный синтез питательных и биологически активных веществ. При попадании оплодотворённой яйцеклетки происходит имплантация — погружение эмбриона в толщу слизистой оболочки матки. Контакт оболочек эмбриона с нормальным эндометрием — вот важное условие для успешного начала беременности. Если беременность не наступила, функциональный слой полностью отторгается во время менструации. С началом нового цикла он начинает нарастать заново, регенерируя с помощью стволовых клеток базального слоя.
Внутриматочные синехии — это выросты, или спайки, склерозированного эндометрия, нарушающие нормальную анатомию и физиологию слизистой оболочки матки.
Основной причиной синдрома Ашермана является повреждение и травма базального слоя в ходе выполнения гинекологических процедур (дилатация полости матки, лечебно-диагностическое выскабливание полости матки, кесарево сечение, операции на матке). Реже внутриматочные синехии образуются после эндометрита — воспаления слизистой оболочки матки.
Симптомы синдрома Ашермана
Клиника синдрома Ашермана обычно не влияет на общее состояние и самочувствие больных. Основные симптомы связаны со спаечным процессом и его влиянием на функцию репродуктивной системы. Среди них можно выделить:
- Альгодисменорея, то есть расстройства менструальной функции: болезненные длительные обильные или скудные месячные.
- Олигоменорея, гипоменорея, в тяжёлых случаях аменорея: уменьшение количества и длительности менструаций.
- Гематометра, или гематосальпингс — скопление менструальных выделений в полости матки или маточных труб из-за сращений в области шейки матки, блокирующих цервикальный канал. В результате возможен выраженный болевой синдром, возникающий во время менструации. Попадание крови через маточные трубы в брюшную полость вызывает сильные боли, напоминающие картину острого живота.
- Привычное невынашивание беременности, повторные выкидыши без причин, вторичное бесплодие.
Синдрому Ашермана может сопутствовать эндометриоз (аденомиоз) различной степени тяжести. Эндометриоз — эктопический рост функционального слоя эндометрия вне полости матки. Такая комбинация ухудшает прогноз и перспективы лечения и сильнее влияет на репродуктивную функцию.
Диагностика синдрома Ашермана
В основном для диагностики используются инструментальные методы исследования, позволяющие визуализировать полость матки изнутри. Для поиска в нужном направлении необходимо учитывать данные акушерского анамнеза — число беременностей, родов, абортов и других медицинских процедур.
УЗИ традиционно считается самым доступным и неинвазивным методом исследования органов малого таза. Более информативным вариантом сонографии является трансвагинальное ультразвуковое исследование. Для точной диагностики необходимо проводить исследование в разных фазах менструального цикла.
Золотым стандартом диагностики внутриматочных синехий является эндоскопическое исследование полости матки или гистероскопия. В полость матки через цервикальный канал вводится эндоскоп, что позволяет видеть состояние эндометрия в режиме реального времени на мониторе. Кроме того, диагностическая гистероскопия может предшествовать непосредственному эндоскопическому вмешательству с целью удаления сращений. Это лучший способ оценить степень распространённости процесса и определить характер спаек и возможность их удаления.
В некоторых случаях проводится гистеросальпингография. Этот метод в основном применяется для оценки проходимости маточных труб.
Результаты исследования необходимо сочетать с клиникой, предыдущими попытками лечения и акушерским анамнезом, что позволяет прогнозировать результаты и эффективность лечения.
Лечение синдрома Ашермана (внутриматочных синехий)
Легкая и средняя степень тяжести заболевания обычно хорошо поддаётся лечению. В тяжёлых случаях синдром Ашермана и возникающее бесплодие можно преодолеть только с помощью суррогатного материнства. В некоторых случаях (при расположении синехий на ограниченном участке матки) эффективно экстракорпоральное оплодотворение.
Удаление (диссекция) синехий проводится методом оперативной гистероскопии. Метод не требует общего наркоза и не имеет осложнений, характерных для обычных операций. Через каналы в эндоскопической установке можно провести микроинструменты. Удаление и рассечение синехий микроножницами проводится с осторожностью из-за вероятности нанесения дополнительных травм. Особую опасность представляет перфорация стенки матки во время проведения операции. Технически это нелёгкая операция. В тяжёлых случаях синехии заполняют всю полость матки и плотно сращены со стенками, а при рассечении кровоточат.
Высок процент рецидивов. У части больных после оперативного лечения вновь возникают внутриматочные сращения. Для профилактики рецидива в полость матки после операции вводят гелеобразные наполнители, препятствующие контакту стенок и образованию спаек. Средняя частота возникновения рецидива после оперативного лечения — 28%.
В послеоперационный период назначают антибиотики для профилактики инфекционных осложнений. Медикаментозное лечение в послеоперационный период обязательно дополняют гормональной терапией. Циклическое назначение эстрогенов и прогестинов проводят для стимуляции роста эндометрия.
Через некоторое время после операции проводят повторную гистероскопию для оценки результатов лечения и своевременной диагностики рецидива.
Прогноз при лечении синдрома Ашермана
Средние показатели эффективности лечения коррелируют с частотой наступления беременности. При лёгкой степени заболевания беременность наблюдается у 93% пациенток, при средней — у 78%. Лечение тяжёлой степени синдрома Ашермана даёт возможность забеременеть 57% женщин. Однако рождение здорового ребёнка наблюдается в 81, 66 и 32%% случаев соответственно тяжести заболевания.
Возраст пациенток также имеет прогностическое значение. 66% женщин моложе 35 лет, имеющие тяжёлую степень синдрома Ашермана, способны зачать ребёнка после лечения. Однако у женщин старше 35 этот показатель не превышает 24%.
Профилактика синдрома Ашермана
Выскабливание полости матки острой гинекологической кюреткой или вакуумная аспирация — это процедуры, проводящиеся практически вслепую, врач во время манипуляций полагается только на свои ощущения. Ткани эндометрия под действием эстрогенов при беременности мягкие и легко травмируются. В результате лечебное или диагностическое выскабливание практически всегда сопровождается повреждением базального слоя эндометрия в той или иной степени.
Альтернативой выскабливанию при абортах или выкидышах является применение лекарственных препаратов для стимуляции родовой деятельности (терапевтический аборт). Однако эффективность данного метода 80-85%. В 10-15% случаях после терапевтического аборта происходит задержка частей плодных оболочек, что вновь требует проведение выскабливания.
Возможно, безопасность и эффективность лечебно-диагностического выскабливания полости матки можно увеличить, если проводить процедуру под контролем УЗИ.
Источник
