Типы дислипидемий при метаболическом синдроме
Нормы показателей липидов и липопротеинов крови зависят от индивидуального сердечно-сосудистого риска человека:
ТГ у всех должны быть < 1,7 ммоль/л, ЛВП у мужчин > 1,0 ммоль/л, а у женщин > 1,2 ммоль/л.
Осложнения ДЛ связаны с развитием атеросклероза. Считается, что его первичные проявления в виде липидных полосок у значимой части населения формируются ещё в подростковом и молодом возрасте. В дальнейшем прогноз зависит от активности атерогенеза и целостности атеросклеротических бляшек. При отсутствии тромботической деструкции этих бляшек и гемодинамически не значимом атеросклерозе качество и продолжительность жизни не изменятся.
Если атеросклероз приобретёт стенозирующий характер (обычно это происходит при сужении сосуда более чем на 75%), то появляются клинические проявления в той области, которую кровоснабжают эта артерия: ишемия головного мозга, миокарда, нижних конечностей и т. д.
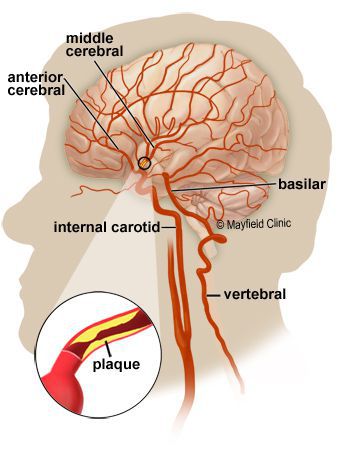
Если же произойдёт разрыв атеросклеротической бляшки, то сформируется тромб или тромбоэмболия с возможным развитием инфаркта миокарда или мозгового инсульта.
Диагностика начинается со сбора анамнеза (истории болезни) и выяснения жалоб. Если у кровных родственников отмечалась ранняя смерть от сердечно-сосудистых заболеваний или сердечно-сосудистые события, необходимо проверить липидный спектр пациента. Жалобы при ДЛ появляются на клинических стадиях атеросклероза и говорят о далеко зашедшем заболевании.
При подозрении на семейно-генетическую ДЛ целесообразно проведение генетического анализа крови для выявления генов, отвечающих за развитие наследственной ДЛ, в том числе и у близких родственников пациента.
В клинической практике ДЛ диагностируют лабораторным способом. О заболевании свидетельствует превышение референсных значений в повторных анализах крови. Для определения показателей липидов и липопротеидов крови используется ряд формул:
- формула Фридвальда (верна, пока уровень ТГ не выше 4,5 ммольл);
- формула Климова или коэффициент (индекс) атерогенности;
- соотношение атерогенных и антиатерогенных апобелков.
В последние годы широко используется такой показатель, как холестерин-не-липопротеины высокой плотности (ХС-не-ЛПВП), который определяется по формуле: ХС − ЛВП.
Важно выявлять сопутствующие заболевания ДЛ, такие как сахарный диабет, ожирение, метаболический синдром и другие эндокринные дисфункции.
При правильной интерпретации лабораторных показателей диагностика ДЛ чаще всего не вызывает трудности. Сложнее проводить дифференциальную диагностику между различными ДЛ (первичная, вторичная, приобретённая, семейная).
Лечение ДЛ начинаются с немедикаментозных мероприятий, таких как:
- рационализация питания;
- оптимизация массы и параметров тела;
- повышение физической активности;
- отказ от хронических интоксикаций.[8]
При недостаточной эффективности немедикаментозных мероприятий показано назначение лекарственных средств гиполипидемического и антисклеротического действия, подобранных пациенту с учётом индивидуального общего сердечно-сосудистого риска.
В клинической практике используется последние генерации фибратов:
- ципрофибрат («Липанор») по 100 мг 1-2 раза в сутки;
- фенофибрат («Липантил-М») по 200 мг в сутки;
- новая лекарственная форма фенофибрата («Трайкор») по 145 мг в сутки.
Препараты никотиновой кислоты в клинической практике применяют редко из-за большого количества нежелательных явлений и отсутствия положительного влияния на прогноз. Секвестранты желчных кислот также оказывают незначительное клиническое воздействие.
Омега-3 ПНЖК представлены в России единственным рецептурным препаратом этой группы — «Омакором». В 1 капсуле препарата содержится 90% незаменимых омега-3 ПНЖК в виде эйкозопентаеновой и докозагексаеновой кислот. «Омакор» способен незначительно снижать ТГ и ЛОНП.
В нашей стране зарегистрирован один ингибитор, поглощающий ХС в кишечнике — «Эзетимиб» («Эзетрол»). Механизм его действия заключается в снижении всасывания экзогенного холестерина из кишечника, что может снизить концентрацию ЛНП в крови дополнительно на 15-20%. Положительное влияние на прогноз этих препаратов крайне мало, однако, учитывая их безопасность, они всё шире применяются для снижения ЛНП в случае недостижения целевых показателей при статинотерапии или непереносимости статинов.[8][14]
Основными препаратами, снижающим концентрацию липидов, ХС и липопротеидов, способствующих развитию атеросклероза, являются статины. Они блокируют ферменты, участвующие в синтезе ХС в клетках печени, тем самым вызывая стимуляцию внутрипечёночного образования рецепторов к ЛПН. Это, в свою очередь, значительно снижает ЛНП в крови (на 50-60%). Препараты хорошо переносятся и положительно влияют на прогноз, т.е. снижают число инфарктов миокарда, ишемических мозговых инсультов, сердечно-сосудистую и общую смертность.
Статины обладают дополнительными положительными эффектами — стабилизация атеросклеротических бляшек и регресс атеросклероза.
Практическое значение имеют симвастатин («Зокор»), аторвастатин («Липримар»), розувастатин («Крестор») и питавастатин («Ливазо»). Эти препараты, а также большое количество дженерических статинов зарегистрированы в России.
Статинотерапия для первичной и вторичной профилактики проводится в следующих дозах:
- симвастатин по 10-40 мг в сутки;
- аторвастатин по 10-80 мг в сутки;
- розувастатин по 5-40 мг в сутки;
- питавастатин по 1-4 мг в сутки.
В 2015 году были зарегистрированы два препарата новой группы — алирокумаб и эволокумаб. Они предназначены для лечения семейно-генетической и смешанной ДЛ. Исследования показали достоверное значительное снижение ЛПНП в крови (на 60-70%) и их стабильный низкий уровень на протяжении длительного времени при хорошей переносимости. Эволокумаб применяют по 420 мг 1 раз в месяц, алирокумаб — по 75 мг 1 раз в две недели в подкожных инъекция шприц-ручкой. Недостатки этой группы медикаментов — высокая стоимость терапии по сравнению со статинами и другими средствами.
Комбинированная терапия дислипидемии решает задачи, которые не под силу монотерапии. Каждый препарат, снижающий концентрацию фракций липидов, влияет на определённый элемент метаболизма липидов и липопротеидов:
- статины и комбинация статинов с «Эзетролом» преимущественно снижают ЛНП, незначительно влияют на содержание ТГ и умеренно повышают концентрацию ЛВП;
- фибраты снижают уровень ТГ и повышают ЛВП, почти не оказывая влияния на ЛНП;
- никотиновые кислоты умеренно действуют на все звенья метаболизма липидов, но их применение ограничено в связи с высокой частотой побочных эффектов.
В России с 2008 года зарегистрирован комбинированный препарат «Инеджи», содержащий фиксированные дозы симвастатина и эзетимиба.
К комбинации статинов с фибратами всё чаще прибегают при лечении пациентов с сахарным диабетом 2 типа и с метаболическим синдромом при повышенном содержании ТГ в крови. Статины в такой комбинации эффективно предупреждают развитие макрососудистых осложнений (инфаркт миокарда, стенокардия), а фибраты способствуют предупреждению диабетической микроангиопатии.
Всё чаще статины сочетают с «Омакором» и кумабами.[7][14][15]
Прогноз ДЛ зависит от формы и выраженности синдрома, степени развития атеросклероза и наличия атеросклероз зависимых заболеваний.
Профилактика ДЛ основывается на поведенческих мероприятиях.
Рациональное питание способно снизить ЛНП лишь до 20%, однако отмечается влияние диеты на ТГ и ЛПОН. Кроме того, здоровое питание является выраженным фактором снижения общей смертности.
Количество калорий, потребляемых с пищей, должно способствовать поддержанию нормального веса тела. В связи с этим рекомендуется ограничить потребление животных жиров (не более 10%), а общее количество жира не должно превышать 20-30% от всего суточного каллоража. Ежедневное поступление ХС с пищей не должно превышать 300 мг у лиц без ДЛ и атеросклероза, а при наличии этих состояний – не более 200 мг.
Необходимо сокращать потребление насыщенных жиров и не преувеличивать важность ограничения некоторых жирных продуктов, например яиц, поскольку они служат ценным источником многих полезных веществ. Особо атерогенные насыщенные жиры — это трансжиры, содержащиеся в твёрдых маргаринах и полуфабрикатах.[9][13]
Фрукты и овощи (не считая картофель) следует потреблять не менее 400-500 г в день. Употребление мясных продуктов, субпродуктов и красного мяса следует ограничить. Лучше использовать в пищу больше других белковых продуктов: бобовые, рыба или птица. Каждый день нужно употреблять молочные продукты с низким содержанием жира и соли (кефир, кислое молоко, сыр, йогурт).
В ежедневной пище необходимы простые сахара, но их доля не должна превышать 10% от общей калорийности рациона. Общее количество потребляемой соли, включая соль, содержащуюся в готовых продуктах, не должно превышать 5 г в сутки, особенно это важно для людей с артериальной гипертензией.
Глубоководную рыбу северных морей (сель, сардины, скумбрия, лосось) полезно употреблять не реже 2-3 раз в неделю. Это связано с высоким содержанием в этих сортах ω-З ПНЖК, способствующих профилактике атеросклероза. Растительные стеролы/станолы содержатся в семенах растений, орехах и растительных маслах. В дозах около 2 г в сутки они не позволяют ХС всасываться в кишечнике.[2][4]

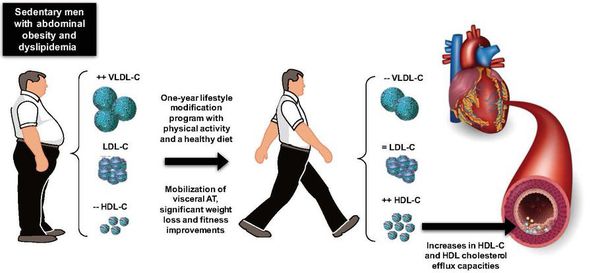
Снижение избыточного веса — обязательное условие профилактики ДЛ и сердечно-сосудистых осложнений. Снижение массы тела достигается назначением низкокалорийной диеты и регулярными адекватными физическими нагрузками. Для антропометрической оценки следует использовать показатель индекс массы тела (ИМТ) = вес в кг/рост м2. Нормальный ИМТ — 18,5-25 кг/м2. Для оценки типа ожирения используют измерение окружности талии (ОТ). Норма ОТ у мужчин — не более 94 см, у женщин — не более 80 см. ОТ свыше 102 см у мужчин и 88 см у женщин — показатель абдоминального ожирения, что ассоциируется с повышенным риском сердечно-сосудистых осложнений.[15]
Всем пациентам с ДЛ, избыточной массой тела и другими факторами риска рекомендуется повысить повседневную физическую активность с учётом возраста, тренированности и имеющихся заболеваний. Наиболее физиологичное, безопасное и доступное для всех аэробное физическое упражнение — ходьба. Ею рекомендуется заниматься 5-6 раз в неделю не менее 30-45 минут с достижением пульса 60-75% от максимального для человека. Максимальная частота сердцебиения рассчитывается по формуле: 220 – возраст (лет). Людям с ИБС и другими заболеваниями сердечно-сосудистой системы следует разрабатывать индивидуальный режим тренировок, учитывая показатели нагрузочного теста (велоэргометр или тредмил).[2][3]
Физические тренировки — важная составляющая профилактики ДЛ. Они снижают частоту сердцебиения и артериальное давление, позволяют адаптироваться к условиям ишемии, стабилизируют гормональный фон и оксигенацию тканей. Более эффективны аэробные, динамические, адекватные по интенсивности нагрузки циклического типа — ходьба, туризм, плавание, прогулки на лыжах и велосипеде.
Важно отказаться от курения в любой форме, в том числе от пассивного. Алгоритм программы отказа от курения состоит из нескольких принципов:
- выявление курильщиков;
- оценка выраженности привычки и готовности избавиться от неё;
- объяснение вреда курения и рекомендация отказа от него;
- при необходимости — врачебная помощь, включающая комплексную терапию;
- регулярное наблюдение врачом пациента-курильщика.
Наиболее эффективным медикаментом для отказа от табакокурения считается варениклин («Чампикс»). Он является блокатором никотиновых рецепторов головного мозга, в результате чего подавляется тяга к курению, снижается удовольствие от процесса и уменьшаются абстинентные проявления.
Ряд исследований показал, что умеренное потребление алкоголя может положительно воздействовать на ДЛ. Безопасным для здоровья считается употребление не более 150 мл алкоголя в неделю для мужчин и 100 мл для женщин при условии суточного употребления не более 20 г для мужчин и 15 г для женщин. Однако любые дозы алкоголя не рекомендованы людям с артериальной гипертензией, гипертриглицеридемией, заболеваниями гепато-биллиарной и панкреатической зоны, подагрой и ожирением. Злоупотребление алкоголем при статинотерапии может привести к миопатии и рабдомиолизу.[6]
Превентивная статинотерапия также является действенным направлением профилактики ДЛ. Для этого чаще используют низкие дозы современных статинов:
- симвастатин 10-20 мг в сутки;
- аторвастатин 10-20 мг в сутки;
- розувастатин 5-10 мг в сутки;
- питавастатин 1-2 мг в сутки.
-
Арабидзе Г.Г. Атеросклероз и факторы риска. Клиническое значение аполипопротеинов в развитии ИБС / Г.Г. Арабидзе, К.И. Теблоев. — М.: Литтерра, 2008. — 242 c. -
Береславская Е.Б. Атеросклероз. Современный взгляд на лечение и профилактику . — СПб.: ИГ «Весь», 2005. — 128 с. -
Быков А.Т. Восстановительная медицина и экология человека. — М.: ГЭОТАР-Медиа, 2009. — 683 с. -
Быков А.Т. Оптимизация профилактических мероприятий у пациентов с факторами риска сердечно-сосудистых заболеваний / А.Т. Быков, А.В. Чернышёв // Вопросы курортологии, физиотерапии и лечебной физической культуры. — 2012. — № 2. — С. 3-6. -
Быков А.Т., Чернышёв А.В., Хутиев Т.В. и др. Восстановительное лечение больных с кардиологической и кардиометаболической патологией // Вестник восстановительной медицины. — 2009. — № 5. — С. 56-60. -
Городецкий В.Б. Атеросклероз. Профилактика, диагностика и лечение / А.В. Городецкий, В.Б. Шульц. — М.: Эксмо, 2008. — 256 с. -
Аронов Д.М., Ахмеджанов Н.М., Балахонова Т.В. и др. Национальные клинические рекомендации по диагностике и коррекции нарушений липидного обмена с целью профилактики и лечения атеросклероза // Кардиоваскулярная терапия и профилактика. — 2009. — Т. 8. — № 6. — 82 с. -
Нестеров Ю.И. Атеросклероз. Диагностика, лечение, профилактика. — М.: Феникс, 2007. — 256 с. -
Вартазарян М.А., Быков А.Т., Чернышёв А.В., Лобасов Р.В. Оптимизация физических методов первичной профилактики заболеваний, ассоциированных с атеросклерозом заболеваний // Курортная медицина. — 2015. — № 3. — С. 55-58. -
Вартазарян М.А., Быков А.Т., Чернышёв А.В., Ходасевич Л.С. Оптимизация алгоритма выявления и дифференцированной немедикаментозной коррекции факторов риска и доклинических стадий атеросклероза в первичном звене здравоохранения на курорте заболеваний. — 2017. — № 3. — С. 4-11. -
Разумов А.Н. Научные организационные основы восстановительной медицины: учебник по восстановительной медицине / А. Разумов, И. Бобровницкий, А. Василенко. — М., 2009. — 640 с. -
Чернышёв А.В. Сравнительный анализ эффективности традиционного и оптимизированного комплекса немедикаментозной терапии больных с изолированной и сочетанной патологией сердечно-сосудистой системы и обмена веществ // Journal of Preventive Medicine, USA. — 2014; 2(1): 1-4. -
Чернышёв А.В. Профилактика и немедикаментозная терапия сердечно-сосудистой патологии // LAPLAMBERT Academic Publishing. Germany. Saarbrucken. — 2014. — 378 с. -
Manoharan G., Ntalianis A., Muller O. et al. Severity of coronary arterial stenoses responsible for acute coronary syndromes // Am J Cardiol. — 2009. -
Jellinger P.S., Handelsman Y., Rosenblit P.D. et al. American Association of Clinical Endocrinologists and American College of Endocrinology. Guidelines for management of dyslipidemia and prevention of cardiovascular disease // Endocr Pract. — 2017. — № 2. — С. 1-87.
Источник
Дислипидемия — это патологическое состояние, которое проявляется нарушением содержания триглицеридов и липопротеинов в крови. Клинические проявления начальных форм отсутствуют. При тяжелых расстройствах липидного обмена на коже появляются ксантомы и ксантелазмы, развивается атеросклероз и его осложнения (трофические нарушения, инсульты, инфаркты). Золотым стандартом диагностики является определение липидного профиля крови. Дополнительно назначают анализы (печеночные пробы, уровень глюкозы крови), инструментальные исследования (ЭКГ, ЭхоКГ, коронарографию). Лечение включает специальную липидонормализующую диету, гиполипидемические препараты.
Общие сведения
Научный термин «дислипидемия» образован латинской приставкой «dys» (указывает на расстройство, аномалию), корнями «lip» (жир) и «aemia» (содержание в крови). Синонимичные термины — гиперлипидемия и гиперлипопротеинемия. По разным данным, дислипидемия встречается у 40-60% взрослого населения. Для пациентов после 60 лет распространенность синдрома составляет около 80%. Среди людей до 50 лет дислипидемия чаще поражает мужчин, а в группе после 50 лет (с наступлением климакса у женщин) соотношение составляет 1:1.
Дислипидемия
Причины дислипидемии
Гиперлипидемия относится к группе полиэтиологических состояний с множественными механизмами развития. Не существует основной причины, приводящей к ее появлению — ученые установили, что формирование нарушений липидного метаболизма происходит при сочетании экзогенных и эндогенных влияний. Основные этиологические факторы гиперлипидемии:
- Генетические нарушения. Первичные формы гиперлипидемии вызваны мутациями одного или нескольких генов. При этом наблюдается нарушение продукции и метаболизма разных классов липопротеидов, в частности, в сыворотке накапливаются вредные ЛПНП, снижается уровень полезных ЛПВП. Такие причины более характерны для дислипидемий детского возраста.
- Особенности диеты. Повышение уровня липидных соединений наблюдается при избыточном употреблении насыщенных жиров (жирное мясо, фастфуд, кондитерские изделия). Негативное влияние оказывают трансизомеры жирных кислот, которые присутствуют в готовых продуктах питания.
- Соматическая и эндокринная патология. Ведущая роль в развитии дислипидемии принадлежит сахарному диабету — около 69% пациентов имеют нарушения обмена липидов различной выраженности. Гиперлипидемию провоцируют хроническая почечная недостаточность, первичный билиарный цирроз, у женщин — гипотиреоз.
- Приём лекарственных препаратов. Повышению показателей липидов способствуют гипотензивные средства (тиазидные диуретики, бета-адреноблокаторы), гормональные препараты (эстрогенсодержащие средства, глюкокортикоиды). Рост уровня холестерина наблюдается на фоне назначения иммуносупрессоров, антиретровирусной терапии.
Факторы риска
Предпосылками к дислипидемии служит ряд контролируемых и неконтролируемый факторов риска. Развитие патологического состояния могут спровоцировать или ускорить:
- возраст старше 45-50 лет;
- принадлежность к мужскому полу;
- вредные привычки (курение, злоупотребление алкоголем) ;
- недостаточная физическая активность;
- избыточная масса тела.
Патогенез
Генетически обусловленные дислипидемии связаны с недостаточным количеством или аномальным строением рецепторов ЛПНП. Как следствие, атерогенные липопротеиды циркулируют в кровяном русле в повышенном количестве. Другой патогенетический механизм — нарушение ферментативных систем печени, влияющее на процесс преобразования жиров. При сахарном диабете возникает неферментное гликирование аполипопротеинов, что увеличивает время пребывания ЛПОНП и ЛПНП в крови.
Классификация
В зависимости от условий возникновения различают первичную (семейную) дислипидемию, которая развивается вследствие генетических патологий, и вторичную — обусловленную нарушениями питания или сопутствующими заболеваниями. В современной кардиологии используется классификация ВОЗ, которая предполагает разделение гиперлипидемий по фенотипам с учетом лабораторных показателей. Типы дислипидемий:
- I фенотип. Сопровождается повышением количества общего холестерина, триглицеридов, которое обусловлено избыточным накоплением в сыворотке транспортных жировых молекул. Такая дислипидемия часто связана с алиментарными факторами, имеет низкий атерогенный потенциал.
- II фенотип. Подтип «а» характеризуется изолированным повышением липопротеидов низкой плотности (ЛПНП) при нормальном уровне триглицеридов (ТГ). При подтипе «b» также возрастает содержание холестерина и ТГ. Такой фенотип сопряжен с высоким риском атеросклероза коронарных артерий.
- III фенотип. Редкий вариант дислипидемии, при котором повышается уровень промежуточных липопротеидов (ЛППП) и триглицеридов. Часто сопровождается генетическими нарушениями в рецепторном аппарате гепатоцитов.
- IV фенотип. Распространенный тип дислипидемии — его частота составляет 40% от всех нарушений липидного состава крови. Наблюдается повышение ЛПОНП, ТГ и нормальный уровень общего холестерина. Обладает высокой атерогенностью.
- V фенотип. Самый редкая форма патологии, которая сочетает в себе признаки I и IV типов. Не связана с развитием атеросклероза, однако опасна развитием острого панкреатита.
Симптомы дислепидемии
Дислипидемия, не сопровождающаяся сердечно-сосудистыми заболеваниями, протекает бессимптомно. При высоком уровне липопротеидов наблюдается их отложение в тканях с появлением характерных кожных элементов. На веках возникают ксантелазмы — плотные желтоватые бляшки, которые возвышаются на неизмененной коже. Образования безболезненны, не воспаляются, однако могут постепенно увеличиваться.
На кожных покровах разгибательных поверхностей рук, в области крупных суставов и ахилловых сухожилий появляются туберозные ксантомы. Они представляют собой твердые узелки желтого цвета, которые не болят и не меняют форму при надавливании. При дислипидемии III типа зачастую отмечается желтоватое окрашивание ладоней. Для комбинированных форм патологии характерны эруптивные ксантомы — жировые бляшки, сопровождающиеся гиперемией и локальным воспалением.
Осложнения
Самое частое последствие дислипидемии — атеросклероз. Это осложнение со временем формируется у всех пациентов с некорригированными уровнями липопротеидов. Наивысший риск развития атеросклеротических изменений сосудов отмечается при повышении ЛПНП: увеличение их концентрации в крови на 1% повышает вероятность развития ИБС на 2-3%. При дислипидемии происходит закупорка сосудов липидными бляшками и прогрессирующее снижение кровотока.
Поражение артерий при дислипидемии чревато развитием угрожающих жизни состояний — инфаркта миокарда (в 95% возникает при атеросклерозе коронарных сосудов), острого нарушения мозгового кровообращения (ОНМК). Длительно протекающая гиперлипидемия способствует развитию висцерального ожирения и инсулинорезистентности, в результате чего формируется метаболический синдром.
Диагностика
Постановка диагноза физикальными методами невозможна, поэтому врачи-терапевты или кардиологи назначают больному комплексное лабораторно-инструментальное обследование. Скрининговый анализ уровня липидов показан людям из группы риска, а также при обращении за медицинской помощью по поводу других заболеваний. Диагностика предполагает проведение следующих групп исследований:
- Определение липидного профиля. Основный диагностический метод, который показывает количество всех фракций липидов. Согласно протоколам, диагноз дислипидемии устанавливаются при концентрации общего холестерина более 6,2 ммоль/л, уровне ЛПНП свыше 4,1 ммоль/л и содержании триглицеридов более 2,3 ммоль/л.
- Дополнительные лабораторные анализы. Для подтверждения диабетической природы дислипидемии определяются уровни глюкозы и гликозилированного гемоглобина. Чтобы исключить влияние других причин гиперлипидемии, назначают печеночные пробы, измерение концентрации тиреотропного гормона, клинический анализ мочи.
- Инструментальная диагностика. Для первичной оценки работы сердца проводится ЭКГ, на которой могут выявляться начальные признаки ишемии миокарда. Эхокардиография используется с целью визуализации сердечных структур и основных сосудов, определения сократительной способности миокарда. При подозрении на коронарный атеросклероз выполняется коронарография.
Лечение дислипидемии
Применяется дифференцированный подход к лечению, учитывающий степень дислипидемии и наличие органических изменений сердечно-сосудистой системы. Людям, у которых нет клинических симптомов, рекомендовано начинать со специальной диеты. Липидонормализующий рацион предполагает снижение жира до 30% от суточной калорийности, соблюдение соотношения насыщенных и ненасыщенных жиров. Немедикаментозные мероприятия снижают уровень холестерина на 5-10%.
Безотлагательное назначение медикаментозных гиполипидемических препаратов показано пациентам с имеющимися сердечно-сосудистыми болезнями либо с высокой вероятностью их развития по шкале SCORE. Предполагается длительный или пожизненный прием лекарств для эффективной коррекции липидов в сыворотке крови. С этой целью используют следующие группы препаратов:
- Статины. Основные лекарственные средства, которые помимо прямого влияния на метаболизм липидов оказывают сосудорасширяющее и противовоспалительное действие. Прием препаратов уменьшает риск смертности от кардиальных причин на 30%, предотвращает развитие хронической сердечной недостаточности.
- Фибраты. Снижают уровень триглицеридов, повышают показатели антиатерогенной фракции ЛПВП. Фибраты замедляют прогрессирование коронарного атеросклероза и на 23% уменьшают риск сердечно-сосудистых осложнений.
- Секвестранты желчных кислот. Назначаются в основном для снижения показателя общего холестерина в плазме крови. Клиническая эффективность секвестрантов реализуется в комбинации с диетой и другими гиполипидемическими средствами.
- Препараты других групп. Для коррекции гиперлипидемий применяют современные лекарственные формы никотиновой кислоты, полиненасыщенные жирные кислоты, ингибиторы абсорбции холестерина. Подбирается индивидуальная схема терапии, соответствующая состоянию здоровья больного.
Прогноз и профилактика
Тщательная коррекция дислипидемии значительно снижает риск появления сердечно-сосудистых заболеваний и улучшает качество жизни больных. Прогноз благоприятный при отсутствии у пациента сопутствующей патологии. Первичная профилактика направлена на устранение управляемых причин гиперлипидемии (нерационального питания, вредных привычек). Вторичная профилактика включает диспансерное наблюдение за больными, предотвращение осложнений.
Литература 1. Дислипидемия: Учебное пособие/ С.В. Нарышкина, О.П.Коротич. — 2006. 2. Диагностика и лечение дислипидемии у больных метаболическим синдромом: Учебное пособие/ А.И. Кузин, А.А. Васильев, М.А. Чередникова, О.В. Камерер. — 2003. 3. Рекомендации ЕОК/ЕОА по диагностике и лечению дислипидемии. — 2016. | Код МКБ-10 E78 |
Дислипидемия – лечение в Москве
Источник
