Виды синдрома острого повреждения легких
Для цитирования: Чучалин А.Г. Синдром острого повреждения легких. РМЖ. 2006;22:1582.
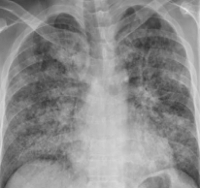
Синдром острого повреждения легких (СОПЛ) впервые был описан в 1967 году Ashbaugh et al. Авторы описали 12 больных с клинической картиной острого респираторного дистресса, который проявился диффузным цианозом, резистентным к терапии кислородом, сниженным комплайнсом легких и появлением диффузных инфильтратов, выявленных при проведении рентгенографии легких. На протяжении последующих 40 лет активно исследовались механизмы развития СОПЛ, различные методы лечения, эпидемиология. За этот период времени, по мере того как накапливались новые данные о патогенезе СОПЛ, уточнялись диагностические критерии, что, в свою очередь, побуждало пересмотреть название самого синдрома. Первое время применялся термин – респираторный дистресс–синдром взрослых (подразумевалось его отличие от респираторного дистресс синдрома новорожденных). В последующем СОПЛ рассматривался, как острый респираторный дистресс–синдром; этим термином подчеркивается острота его развития. В англоязычной литературе используется аббревиатура – ARDS (acute respiratory distress syndrome). Основанием к изменению определения явилось внедрение системы количественного определения степени повреждения легких. Данная система применяется в настоящее время и включает четыре параметра: уровень положительного давления на выдохе (PEEP – positive end–expiratory pressure), отношение парциального давления кислорода в артериальной крови к фракции вдыхаемого кислорода, легочный комплайнс и степень выраженности легочных инфильтратов. Другие факторы, которые были использованы в оценке выраженности ARDS, включали поражение не только респираторной системы, но также других органов и систем человеческого организма. Эта система сыграла большую роль в оценке эффективности тех или иных методов лечения. Однако ее недостатком явилось то, что она не может определять прогноз исхода в первые два дня развития синдрома. Наконец, современный этап определения этого синдрома включает один из центральных патогенетических механизмов его развития – повреждение альвеоло–капиллярной мембраны, которое и обусловливает повышенную проницаемость эндотелиальных и эпителиальных клеток, регулирующих водно–электролитный обмен дистального отдела дыхательных путей. Клиническим проявлением этих нарушений является развитие некардиогенного отека легких. Таким образом, синдром острого повреждения легких (СОПЛ) является равнозначным острому респираторному синдрому. В англоязычной литературе чаще используется аббревиатура ALJ/ARDS (acute lung injury and the acute respiratory distress syndrome).
В 1994 году прошла согласительная евро–американская конференция, которая предложила следующее определение СОПЛ: синдром острого и персистирующего воспалительного процесса легких, для которого характерно повышение проницаемости сосудов малого круга кровообращения. Основными диагностическими критериями СОПЛ являются: появление двусторонних легочных инфильтратов; соотношение парциального напряжения кислорода в артериальной крови к фракции вдыхаемого кислорода колеблется от 201 до 300 мм рт.ст. (PaO2/FiO2), несмотря на уровень давления в конце выдоха (РЕЕР); отсутствие клинических и инструментальных данных, которые свидетельствовали бы о повышении давления в левом предсердии (т.е. давление заклинивания не должно превышать 18 мм рт.ст.).
Эпидемиология СОПЛ остается и по сегодняшний день малоизученным вопросом. Однако, без сомнения, можно сказать, что он встречается гораздо чаще, чем это принято считать. В США по инициативе Национального института здоровья были организованы мультицентрические исследования, которые, в частности, и включали эпидемиологию СОПЛ. В исследовании были использованы диагностические критерии, которые были представлены выше, т.е. в практическом смысле охватывался тот контингент больных, который находился на искусственной вентиляции легких. На 100000 населения регистрируется около 86 человек, которые ежегодно поступают в стационары США; в абсолютном выражении это составляет около 190000 человек, из них умирает около 74500 человек (около 41%). Летальность от СОПЛ до недавнего времени была еще выше и достигала 70–80%. СОПЛ приобретает особую актуальность в связи с предполагаемой эпидемией «птичьего» гриппа. В этом убеждают недавние наблюдения (2003 год) над разразившейся тогда эпидемией ТОРС (SARS), при которой летальность превышала 40%. Основной причиной смертельных исходов явилось развитие синдрома острой дыхательной недостаточности, как одного из проявлений СОПЛ.
Таким образом, можно констатировать достаточно высокий уровень распространения СОПЛ в современной клинической практике и возможно прогнозировать его дальнейший рост, особенно в случаях эпидемических вспышек вирусных респираторных заболеваний или же массовых ингаляционных отравлений. Невзирая на прогресс, достигнутый в лечебных программах СОПЛ, все же сохраняется достаточно высокий уровень летальности, который на сегодняшний день превышает 40%. Необходимо подчеркнуть, что эти данные получены по результатам мультицентрических исследований, в которые были включены специализированные клиники по борьбе с дыхательной недостаточностью (уровень же смертельных исходов в реальной клинической практике, несомненно, выше 40%). Организаторам здравоохранения это положение необходимо учитывать, планируя службу неотложной помощи.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Поделитесь статьей в социальных сетях
Источник
Респираторный дистресс-синдром взрослых (РДСВ) – крайне тяжелое проявление дыхательной недостаточности, сопровождающееся развитием некардиогенного отека легких, нарушений внешнего дыхания и гипоксии. Несмотря на многообразие факторов, приводящих к РДВС, в его основе лежат повреждения легочных структур, вызывающие несостоятельность транспортировки кислорода в легкие. Другими названиями респираторного дистресс-синдрома являются «шоковое», «влажное», «травматическое» легкое.
Общие сведения
Респираторный дистресс-синдром взрослых (РДСВ) – крайне тяжелое проявление дыхательной недостаточности, сопровождающееся развитием некардиогенного отека легких, нарушений внешнего дыхания и гипоксии. Несмотря на многообразие факторов, приводящих к РДВС, в его основе лежат повреждения легочных структур, вызывающие несостоятельность транспортировки кислорода в легкие. Другими названиями респираторного дистресс-синдрома являются «шоковое», «влажное», «травматическое» легкое.
Резкое снижение оксигенации и вентиляции организма вызывает кислородную недостаточность сердца и головного мозга и развитие угрожающих для жизни состояний. При РДСВ летальность в случае несвоевременно или неадекватно оказанной помощи достигает 60-70%.

Респираторный дистресс-синдром
Причины и механизм развития РДСВ
Механизмом, запускающим развитие респираторного дистресс-синдрома, служит эмболизация мелких сосудов легких микросгустками крови, частичками поврежденных тканей, каплями жира на фоне образующихся в тканях токсичных биологически активных веществ — кининов, простагландинов и др. Микроэмболизация легочных сосудов развивается в результате прямого или опосредованного воздействия на капиллярно-альвеолярную мембрану легочных ацинусов различного рода повреждающих факторов.
Прямое повреждающее воздействие оказывает аспирация крови, рвотных масс и воды, вдыхание дыма и токсических веществ, контузия легких, перелом ребер, разрыв диафрагмы, передозировка наркотических средств. Опосредованное, непрямое повреждение капиллярно-альвеолярных мембран вызывает активация и агрегация форменных элементов крови при бактериальных и вирусных пневмониях, сепсисе, ожогах, сочетанных травмах и травматическом шоке, сопровождающихся массивной кровопотерей, панкреатите, аутоиммунных процессах, электротравме, эклампсии и т. д.
Повышение проницаемости мембраны для белка и жидкости вызывает отек интерстициальной и альвеолярной тканей, снижение растяжимости и газообменной функции легких. Эти процессы приводят к развитию гипоксемии, гиперкапнии и острой дыхательной недостаточности. Респираторный дистресс-синдром может развиваться на протяжении нескольких часов или суток от момента воздействия повреждающего фактора. В течении РДСВ выделяют три патоморфологические фазы:
- Острая фаза РДСВ (до 2-5 суток) – интерстициальный и альвеолярный отек легких, поражение капилляров легких и эпителия альвеол, развитие микроателектазов. В случае благоприятного течения респираторного дистресс-синдрома спустя несколько дней острота явлений стихает, транссудат рассасывается; в противном случае возможен переход в подострое либо хроническое течение.
- Подострая фаза РДСВ – развитие бронхоальвеолярного и интерстициального воспаления.
- Хроническая фаза РДСВ – соответствует развитию фиброзирующего альвеолита. Происходит утолщение и уплощение капиллярно-альвеолярных мембран, разрастание в них соединительной ткани, формирование микротромбозов и запустевание сосудистого русла. Исходом хронической фазы респираторного дистресс-синдрома служит развитие легочной гипертензии и хронической дыхательной недостаточности. Выраженный альвеолярный фиброз может возникнуть уже спустя 2-3 недели.
Симптомы респираторного дистресс-синдрома
Развитие респираторного дистресс-синдрома взрослых характеризуется последовательной сменой стадий, отражающих патологические изменения в легких и типичную картину остро нарастающей дыхательной недостаточности.
I (стадия повреждения) – первые 6 часов со времени воздействия стрессового фактора. Жалобы, как правило, отсутствуют, клинико-рентгенологические изменения не определяются.
II (стадия мнимого благополучия) – от 6 до 12 часов со времени воздействия стрессового фактора. Развиваются нарастающая одышка, цианоз, тахикардия, тахипноэ (учащение дыхания более 20 в мин.), беспокойство пациента, кашель с пенистой мокротой и прожилками крови. Одышка и цианоз не купируются кислородными ингаляциями, содержание кислорода в крови неуклонно падает. Аускультативно в легких – хрипы, крепитация; рентгенологические признаки соответствуют диффузному интерстициальному отеку.
III (стадия дыхательной недостаточности) – спустя 12-24 часа после воздействия стрессового фактора. Клокочущее дыхание с выделением пенистой розовой мокроты, нарастающая гипоксемия и гиперкапния, поверхностное дыхание, увеличение центрального венозного и снижение артериального давления. По всей поверхности легких выслушиваются влажные, множественные хрипы различного калибра. На рентгенограммах определяется слияние очаговых теней. В этой стадии происходит образование гиалиновых мембран, заполнение альвеол фибрином, экссудатом, распадающимися кровяными тельцами, поражение эндотелия капилляров с образованием кровоизлияний и микроателектазов.
IV (терминальная стадия) – метаболический ацидоз, гипоксемия и гиперкапния не устраняются предельно большими объемами интенсивной терапии и ИВЛ. Ложноположительная рентгенологическая динамика (появление очагов просветлений) вызвана разрастанием соединительной ткани, замещающей паренхиму легких. В этом терминальном периоде респираторного дистресс-синдрома развивается полиорганная недостаточность, характеризующаяся:
- артериальной гипотонией, выраженной тахикардией, фибрилляцией предсердий, желудочковой тахикардией;
- гипербилирубинемией, гиперферментемией, гипоальбуминемией, гипохолестеринемией;
- ДВС-синдромом, лейкопенией, тромбоцитопенией ;
- повышением мочевины и креатинина, олигурией;
- желудочно-кишечными и легочными кровотечениями;
- угнетением сознания, комой.
Осложнения
Диагностика респираторного дистресс-синдрома
Респираторный дистресс-синдром является критическим состоянием и требует экстренной оценки состояния пациента. Ранними объективными проявлениями РДСВ служат нарастающие одышка, тахикардия и цианоз. Аускультативная картина легких изменяется соответственно стадиям респираторного дистресс-синдрома: от жесткого «амфорического» дыхания к клокочущим влажным хрипам и симптому «немого» («молчащего») легкого в терминальной стадии.
Характерным показателем газового состава крови при РДСВ является РаО2 ниже 50 мм рт. ст. (гипоксемия), несмотря на проводимую оксигенотерапию (при FiО2 более >60%.), нарастание гиперкапнии. У пациентов с РДСВ выраженная дыхательная недостаточность и гипоксемия сохраняются даже при ингаляциях высококонцентрированной кислородной смеси.
Биохимические показатели венозной крови характеризуются гипоальбуминемией, повышением свертывающих факторов, нарастанием трансаминаз и билирубина. При рентгенографии легких на периферии выявляются диффузные множественные тени (симптом “снежной бури”), снижение прозрачности легочной ткани, плевральный выпот обычно отсутствует.
Показатели функции внешнего дыхания свидетельствуют об уменьшении всех дыхательных объемов и статического растяжения легочной ткани менее 5 мл/мм вод. ст. Измерение давления в легочной артерии катетером Суона–Ганца показывает его «заклинивание» на уровне менее 15 мм рт.ст. Респираторный дистресс-синдром следует отличать от кардиогенного отека легких, пневмонии, ТЭЛА.
Лечение респираторного дистресс-синдрома
Лечение респираторного дистресс-синдрома осуществляется в условиях отделения интенсивной терапии и реанимации. Мероприятия по купированию РДСВ включают:
- устранение стрессового повреждающего фактора;
- коррекцию гипоксемии и острой дыхательной недостаточности;
- лечение полиорганных нарушений.
На первом этапе лечения респираторного дистресс-синдрома устраняются прямые повреждающие факторы легких, назначается массивная антибактериальная терапия при бактериальных пневмониях, сепсисе, осуществляется соответствующее лечение ожогов и травм. Для устранения гипоксии проводится подбор адекватного режима кислородотерапии с динамическим контролем газов крови (с поддержанием РО2 не менее 60 мм рт.ст.). Подача кислорода может осуществляться чрез маску или носовой катетер, при неэффективной оксигенации показана ИВЛ (при ЧД 30 в минуту).
Для профилактики развития ДВС-синдрома назначаются ацетилсалициловая кислота, дипиридамол и реополиглюкин, гепарин. Несмотря на интерстициальный и альвеолярный отек, проводится инфузионная терапия для улучшения питания органов, нормализации диуреза и поддержания уровня АД. Эффективность лечения респираторного дистресс-синдрома зависит от его своевременности: оно успешно лишь на ранних стадиях данного состояния до наступления необратимых поражений легочной ткани.
Прогноз и профилактика респираторного дистресс-синдрома
Летальность в III стадии респираторного дистресс-синдрома составляет около 80%, в терминальной стадии, соответствующей полиорганной недостаточности, обычно все пациенты погибают. При благоприятном исходе после купирования РДСВ функция легких может практически полностью восстановиться, однако чаще требуется длительная поддерживающая терапия.
Специфические профилактические мероприятия респираторного дистресс-синдрома отсутствуют. Следует остерегаться воздействия стрессовых повреждающих факторов, ведущих к развитию РДСВ.
Источник
 Острый респираторный дистресс-синдром (ОРДС) и острое повреждение легких (ОПЛ) на сегодняшний день привлекают к себе пристальное внимание не только врачей-клиницистов, но и ученых различных специальностей: патологоанатомов, патофизиологов, морфологов и других различных специалистов клинической и экспериментальной медицины.
Острый респираторный дистресс-синдром (ОРДС) и острое повреждение легких (ОПЛ) на сегодняшний день привлекают к себе пристальное внимание не только врачей-клиницистов, но и ученых различных специальностей: патологоанатомов, патофизиологов, морфологов и других различных специалистов клинической и экспериментальной медицины.
Актуальность данной проблемы в последние десятилетия активно обсуждается на страницах научных журналов, круглых столах и конференциях практически повсеместно во всех странах мира.
По данным многочисленных публикаций, начиная с 60-70-х годов, различными авторами описывался синдром острой дыхательной недостаточности, который возникал на фоне интенсивной терапии у больных с острой кровопотерей, тяжелой механической травмой, сепсисом и при различных критических состояниях.
Клиническое проявление ОРДС впервые было описано D.G. Ashbaugh et al. в 1967 г. Оно предусматривало наличие: диспноэ, тахипноэ, цианоза, ригидных легких и диффузной альвеолярной инфекции.
Данных проявления различными авторами трактовались по-разному. Так, Hardaway R.M. (1969) и Norlander О. (1975) этот патологический процесс именовали «шоковое легкое». Другие авторы его именовали «септическим легким» (Collins J.A., 1969), «пост-перфузионным легочным синдромом» (Королёв Б.А., Шмерельсон М.Б., 1975), «гиповентиляционным диспное» (Simmer N., 1971) и т.п.
Статистические данные и наш анализ показывают, что частота развития ОРДС варьирует от 1,5 до 88 случаев на 100 000 населения в год, и это обусловлено различными подходами к его диагностике. В США распространенность ОРДС составляет 78,9 на 100 000 населения в год и занимает 3,6 млн койко-дней. Летальность в других странах мира при ОРДС достигает 30-60%, а в России — 40-60% и зависит от этиологического фактора, приводящего к ОРДС, и критериев диагностики.
ОРДС наблюдается у 3-15% больных отделений реанимации и интенсивной терапии (ОРИТ), в среднем у 6,85%. В странах Европы около 7% пациентов, находящихся на искусственной вентиляции легких (ИВЛ), страдают ОРДС. У реанимационных больных основной причиной дыхательной недостаточности является ОРДС, при этом примерно в 25% случаев ОРДС связан с сепсисом.
При анализе изложенного выше, принимая во внимание высокий процент встречаемости и летальности от ОПЛ и/или ОРДС по всем странам мира, повсеместно возникла потребность в новом подходе и поиске достоверных критериев (стадий), а также унификации диагностических признаков этого синдрома.
В связи с этим, опираясь на этиопатогенетические факторы, в 1992 г. была проведена Американо-Европейская согласительная конференция (АЕСК), на которой был сформулирован подход к ОРДС как к форме, и до определенной степени стадии, острого паренхиматозного повреждения легких.
Спустя два года, в 1994 г., на аналогичной конференции критериями ОПЛ и ОРДС были определены следующие признаки: острое начало; двухсторонняя инфильтрация на фронтальной рентгенограмме легких; нарушение оксигенации крови легких: PO2/FiO2 меньше 300 мм рт.ст. для ОПЛ, меньше 200 мм рт.ст. для ОРДС; давление заклинивания в легочных капиллярах (ДЗЛК), равное или меньшее 18 мм рт.ст.
Согласно АЕСК, под ОРДС подразумевается острое состояние, характеризующееся двухсторонней инфильтрацией легких и тяжелой гипоксемией при отсутствии признаков кардиогенного отека легких.
Спустя 8 лет группа ученых из Берлина внесла корректировку в определение ОПЛ и ОРДС. Так, 21 мая 2012 г. на веб-сайте JAMA под рубрикой «Специальное сообщение» были опубликованы результаты работы группы по выработке определения ОРДС — The ARDS Definition Task Force.
Берлинское определение ОРДС включает в себя следующие критерии:
- Время в пределах одной недели от воздействия известного клинического фактора, вызвавшего ОРДС, или новых либо усугубившихся респираторных симптомов.
- Визуализация органов грудной клетки (ОГК): двусторонние затемнения, которые нельзя объяснить выпотом, ателектазом, узлами.
- Происхождение отека: дыхательную недостаточность нельзя объяснить сердечной недостаточностью или перегрузкой жидкостью. Если факторов риска сердечной недостаточности нет, необходимы дополнительные исследования, прежде всего эхокардиография.
- Нарушение оксигенации (гипоксия):
- легкая: 200 мм рт.ст. < PaO2/FiO2 ≤ 300 при положительном давлении в конце выдоха (ПДКВ) или CPAP ≥ 5 см водн.ст.;
- умеренная: 100 мм рт.ст. < PaO2/FiO2 ≤ 200 при ПДКВ или CPAP ≥ 5 см водн.ст.;
- тяжелая: PaO2/FiO2 ≤ 100 при ПДКВ или Constant Positive Airway Pressure, режим искусственной вентиляции легких постоянным положительным давлением, CPAP ≥ 5 см водн.ст.
Термин «острое повреждение легкого» (ALI, acute lung injury) больше не используется. Однако авторы при этом полагают, что ОПЛ — это более ранний патофизиологический этап до клинического проявления легкой стадии ОРДС. По берлинскому определению можно сказать, что это начальный этап поражения паренхимы легких, который является полиэтиологическим синдромом и практически всегда является обязательным компонентом синдрома полиорганной недостаточности (СПОН) у больных в критических состояниях.
Следовательно, ОРДС является вторичным звеном токсического поражения респираторной паренхимы, которое возникает при целом ряде патологических состояний и проявляется в период от 1 до 7 сут, о чем, собственно, и упомянуто выше.
Независимо от терминологии, основной причиной, приводящей к развитию ОПЛ и ОРДС у 55% пациентов, является прямое воздействие повреждающего фактора, а у 20% повреждение легких развивается от непрямого воздействия. У 21% пациентов — причина повреждения смешанного генеза. Неустановленная этиология имеет место в 4% случаев.

Также независимо от причины возникновения поражения паренхимы легких, некоторые вопросы патогенеза продолжают оставаться спорными, а иногда взгляды различных исследовательских или клинических групп расходятся, но вместе с тем, по мнению всех, можно выделить ряд обязательных звеньев патогенеза:
- снижение капиллярного кровотока, образование и задержка легочным эндотелием микроагрегатов тромбоцитов и микроэмболов с выходом хемоаттрактантов в интерстициальное пространство альвеолы;
- деструкция задержанных продуктов с образованием биологически агрессивных веществ, повреждающих интерстиций;
- сужение и тромбоз сосудов, часто ведущее к пульмональной гипертензии;
- проникновение богатой протеином жидкости в экстравазальное пространство, отражающее пульмональный отек, не связанный с нарушением функции левого желудочка;
- массивный альвеолярный коллапс, обычно сочетающийся с потерей сурфактанта и снижением растяжимости.
Безусловно, в патогенезе ОПЛ и ОРДС лежит безудержный механизм вышедшей из-под контроля системной воспалительной реакции на инфекцию или травму. Повреждение затрагивает как альвеолярный эпителий, так и эндотелий легочных капилляров, и все это как провоцирующий фактор вызывает целый каскад клеточных и биохимических реакций.
Протекает он в три стадии: запуска, усиления и повреждения. В этом каскаде реакций участвуют нейтрофилы, макрофаги, моноциты и лимфоциты, продуцирующие различные цитокины. Последние, в свою очередь, тоже активируют клетки, стимулируют хемотаксис и клеточную адгезию.
На фоне замедления микроциркуляции в легких и образования микроагрегатов тромбоцитов в начальной фазе повреждения паренхимы легких происходит адгезия и активация нейтрофилов, которые проникают в интерстициальное пространство и просвет альвеол. Из задержанных в легком клеток, главным образом нейтрофилов, освобождаются цитокины, ферменты (эластаза, коллагеназа) и другие вещества, которые повреждают альвеоло-капиллярную мембрану и интерстиций, растворяя эластин, коллаген, фибронектин и т.д. Альвеолярные макрофаги также секретируют цитокины, которые действуют локально, стимулируют хемотаксис и активируют нейтрофилы.
По мнению ряда авторов, нарушение легочного кровообращения связано с ролью легких в метаболизме медиаторов воспаления. Считается, что противовоспалительные цитокины продуцируются в легких нейтрофилами, альвеолярными макрофагами, эпителиальными клетками и фибробластами.
Дальнейшее патологическое воздействие оказывают продукты каскада комплемента, которые своим появлением в циркулирующей крови еще больше увеличивают проницаемость мембран. Все это вызывает бронхиолоспазм, спазм легочных вен и усиливает тромбообразование. Свободные радикалы, повреждающие клеточные мембраны, также разрушают гиалуроновую кислоту и связывающую массу соединительной ткани. Вследствие этого проницаемость мембраны возрастает, причем данный эффект усиливается при ингаляции 100% кислорода.
Распространенное поражение микрососудов приводит к перемещению воды и белка в интерстициальное пространство, которое способствует нарастанию оттока тканевой жидкости, богатой протеином. При этом концентрация белка в оттекающей от легких лимфе достигает уровня содержания его в плазме крови. Из-за нарушения проницаемости альвеолокапиллярной мембраны развивается некардиогенный отек легких.
На газообмен в непораженных зонах при данной патологии приходится меньше 20% от нормального легочного объема. В действительности, часто только небольшие участки легкого продолжают вентилироваться. В итоге возникает тяжелое несоответствие между вентиляцией и перфузией, ведущее к возникновению шунта справа налево.
Перфузия невентилируемых областей является причиной большого шунта справа налево, который может составлять более 60% сердечного выброса и являться главной причиной артериальной гипоксемии при ОПЛ и ОРДС. При этом повреждение капиллярного русла носит системный характер, а нарушение доставки кислорода в ткани и его утилизации в митохондриях приводят к диффузному гипоксическому клеточному повреждению и развитию СПОН.
Снижение растяжимости легких, которое отчасти связано с уменьшением зоны легких, доступных для вентиляции, происходит вследствие нарушения функции сурфактанта на фоне альвеолярного отека, воспаления, фиброза, влияющих на эластичность легочной ткани.
Учитывая патогенез и клинические проявления, дифференциальная диагностика протекающей в данный момент стадии повреждения легких часто ставит в тупик даже опытных специалистов. В настоящее время широко используется предложенная J.F. Murrey еще в 1988 году шкала тяжести повреждения легких (Lung Injiuy Score — LIS), которая объективно отражает оценку выраженности функциональных изменений при синдроме острого легочного повреждения, в том числе при проведении больному респираторной поддержки в режиме принудительной ИВЛ.
Критериями оценки в шкале являются данные рентгенологического исследования легких, глубина расстройств дыхательной функции по коэффициенту оксигенации PaO2/FiO2, величина ПДКВ в см вод. ст. и статическая податливость легких в мл/см вод. ст., несмотря на относительно устаревшую градацию функциональных изменений легких.

Верификация основного диагноза ОПЛ и/или ОРДС должна осуществляться на основании следующих критериев:
- наличие триггерных факторов (сепсис, политравма, шок, перитонит, пневмония и т.п.);
- балльная оценка по шкале LIS: для ОПЛ — от 0,25 до 2,5; для ОРДС — более 2,5.
При наличии от двух и более клинических проявлений синдрома системного воспалительного ответа:
- температура тела больше 38°С или менее 36°С;
- частота сердечных сокращений более 100 в мин;
- частота дыханий более 20 в мин или РаО2 менее 32 мм рт.ст.;
- лейкоцитоз более 12 000 в мм3 или лейкопения менее 4000 мм3, или наличие в гемограмме более 10 % незрелых форм нейтрофилов.
Интенсивная терапия ОПЛ и ОРДС
Интенсивная терапия ОПЛ и ОРДС зависит от тяжести состояния больного и должна преследовать такие цели: проведение этиотропной терапии, респираторной поддержки, антибактериальной терапии, коррекции синдрома эндогенной интоксикации, противоотечной терапии, профилактики геморрагической гастроэнтеропатии, нутритивной поддержки и санации трахеобронхиального дерева.
Таким образом, залогом успеха лечения данной ситуации является сочетание методов доказательной медицины с тщательной оценкой клинико-физиологических особенностей каждого больного.
Одним из основных вопросов интенсивной терапии ОПЛ и ОРДС является своевременная и адекватная респираторная терапия, которая должна придерживаться концепции безопасной ИВЛ:
- пиковое давление в дыхательных путях не более 35 см Н2О;
- дыхательный объем не более 6-8 мл/кг массы тела;
- частота дыхания и минутный объем вентиляции — минимально необходимые для поддержания РаСО2 на уровне 30-40 мм рт.ст.;
- скорость пикового инспираторного потока в диапазоне от 40 до 90 л/мин;
- профиль инспираторного потока нисходящий;
- FiО2 — минимально необходимая для поддержания достаточного уровня оксигенации артериальной крови;
- выбор PEEP в соответствии с концепцией оптимального PEEP, при котором транспорт кислорода к тканям максимальный;
- выбор ауто-PEEP — избегать появления высокого ауто-PEEP — не более 50% от величины общего PEEP;
- продолжительность инспираторной паузы — не более 30 % от продолжительности времени вдоха;
- отношение вдох/выдох — не инвертировать отношение вдох/выдох более 1,5:1;
- при десинхронизации больного с респиратором — использование аналгоседации, при необходимости — непродолжительной миоплегии, а не гипервентиляции.
Поддержание газообмена на различных этапах интенсивной терапии при ОРДС осуществляется с помощью различных вариантов ИВЛ. При тяжелых формах оптимальным режимом является вентиляция по давлению, а не по объему.
Индивидуальный выбор параметров и режимов искусственной вентиляции легких в соответствии с концепцией «безопасной ИВЛ» должен обеспечивать достаточную аэрацию легких и оксигенацию крови без существенных нарушений гемодинамики.
По нашему мнению, дополнительного повреждения паренхимы легких помогает избежать высокочастотная ИВЛ (ВЧ ИВЛ). Как известно, основными задачами респираторной поддержки у пациентов с ОРДС являются оптимизация газообмена, уменьшение работы дыхания, снижение потребления кислорода, предотвращение баро-, био- и ателектотравмы. При проведении ИВЛ в высокочастотном режиме, т.е. при проведении ИВЛ малыми дыхательными объемами удается статистически значимо улучшить исход ОРДС на 22%.
При проведении респираторной поддержки при ОРДС целесообразно применять кинетическую терапию: прон- и латеропозиции (положение больного на животе и на боку), которая позволяет увеличить индекс оксигенации на 30–40% от исходного.
Однако в процессе использования данного метода могут возникать расстройства центральной гемодинамики, повышение внутричерепного давления и обструкция трахеобронхиального дерева. По данным проведенных рандомизированных исследований, кинетическая терапия улучшает оксигенацию, но не увеличивает выживаемость пациентов.
Таким образом, можно констатировать достаточно высокий уровень распространения ОПЛ и ОРДС в современной клинической практике, и, к сожалению, приходится прогнозировать его дальнейший рост, особенно в случаях эпидемических вспышек вирусных респираторных заболеваний или же массовых ингаляционных отравлений.
Невзирая на прогресс, достигнутый в разработке алгоритмов и программ ведения пациентов и лечения синдрома ОПЛ и ОРДС, все же на сегодняшний день сохраняется достаточно высокий, т.е. превышающий 60–75% уровень летальности.
А.Л. Росстальная, Д.М. Сабиров, Р.Н. Акалаев,
В.Х. Шарипова, М.Л. Росстальная, А.О. Мамиров
2016 г.
Источник
