Ахлж код по мкб
Аритмия — нарушение частоты и ритма сердечных сокращений. Чаще наблюдается у пожилых людей. Факторы риска зависят от формы аритмии. Пол значения не имеет.
У здорового человека частота сердечных сокращений составляет 60-80 ударов в минуту. При аритмии нарушаются как частота, так и ритм сокращений желудочков и предсердий. Существует две формы аритмии: тахикардия (повышенная частота сердечных сокращении) и брадикардия (пониженная частота сердечных сокращений). Тахикардия может начинаться в желудочках или предсердиях и бывает как регулярной, так и хаотической. Самая тяжелая форма желудочковой аритмии – желудочковая фибрилляция, которая может закончиться остановкой сердца. Причиной брадикардии может быть синдром слабости синусового узла; наиболее опасное его проявление – полная блокада сердца. Большинство форм аритмии вызвано болезнями сердца и его сосудов. Повышенная частота сердечных сокращений не всегда является причиной для беспокойства.
При большой физической нагрузке или во время беременности частота сердечных сокращений повышается, а у людей в хорошей физической форме она, наоборот, ниже нормальной. Аритмия нарушает работу сердца, вызывая прилив крови к головному мозгу. Вне зависимости от тревожных ощущений, таких как тяжелые удары сердца, тяжесть состояния зависит от формы аритмии.
Причины большинства форм аритмии – болезни сердца и его сосудов, в основном ишемическая болезнь сердца. При этом ухудшается кровоснабжение сердца, в том числе и его проводящей системы, которая контролирует частоту сокращений сердца. Реже аритмию вызывают различные нарушения сердечных клапанов и воспаление сердечной мышцы. Некоторые формы аритмии вызваны врожденными пороками сердца, такими как нарушение проводимости между предсердиями и желудочками. Но эти нарушения развиваются только с возрастом.
Внесердечные причины аритмии – нарушение работы щитовидной железы или изменение биохимического состава крови (избыток калия). Некоторые лекарства – бронходилататоры, препараты дигиталиса также могут вызывать аритмию, как и табак или кофе.
Не всегда аритмия сопровождается симптомами, но их появление всегда внезапно. В их составе:
– неровное сердцебиение;
– головокружение, которое может закончиться потерей сознания;
– одышка;
– боль в груди и шее.
Возможными осложнениями являются инсульт и сердечная недостаточность.
При развитии аритмии следует обратиться к врачу. На приеме будет проверен пульс и выслушаны жалобы пациента. Для установления диагноза будет снята ЭКГ, которая покажет электрическую активность сердца. Поскольку некоторые формы аритмии проявляются периодически, пациента направят на непрерывную ЭКГ в течение 24 часов или он будет носить портативный кардиомонитор. Кроме того, необходимо провести исследование электрической проводимости сердца.
В некоторых случаях для лечения используют антиаритмические лекарства. Иногда назначают электрическую дефибрилляцию для восстановления нормальной работы сердца. Патологические источники возбуждения в сердце могут быть разрушены с помощью радиочастотной абляции, которую проводят параллельно с физиологическими исследованиями. При сниженной частоте сердечных сокращений вживляют искусственный водитель ритма, который восстанавливает нормальный сердечный ритм.
Прогноз зависит от формы аримии: наджелудочковая аритмия – не тяжелое заболевание, которое вряд ли повлияет на продолжительность жизни, но желудочковая фибрилляция – опасное для жизни состояние, при котором требуется срочная медицинская помощь.
Источник
Бывают случаи, когда в процессе формирования у плода сердечно-сосудистой системы, во время внутриутробного развития, происходит образование одной или нескольких дополнительных нитей (хорд), соединяющих клапаны со стенками желудочка. Задача таких нитей – обеспечение эластичности и пружинистости клапанов.
В последнее время значительно участились случаи регистрации дополнительной хорды в сердце у ребенка при рождении, что в первую очередь медики связывают с улучшением качества обследования малышей (возможность сразу провести УЗИ сердца).
Факт! По статистическим данным, явление диагностируется у 35% новорожденных.
Как приехать на лечение
Общие данные об аномалии
 Несмотря на то, что дополнительная хорда левого желудочка в МКБ 10 внесена, она не рассматривается как заболевание и входит в группу «Врожденные аномалии сердечных камер» под соответствующим кодом – Q20.9. В основном, на работе органа их наличие не отражается.
Несмотря на то, что дополнительная хорда левого желудочка в МКБ 10 внесена, она не рассматривается как заболевание и входит в группу «Врожденные аномалии сердечных камер» под соответствующим кодом – Q20.9. В основном, на работе органа их наличие не отражается.
По местонахождению дополнительная хорда в сердце чаще всего наблюдается в левом желудочке (в 95% всех случаев выявления), достаточно редкое явление – в правом (5%). В первом случае они практически всегда безопасны, во втором – могут быть связаны с какой-либо патологией.
По направлению они могут быть:
- продольными;
- диагональными;
- поперечными.
В двух первых случаях расположение не имеет никакого влияния на работу органа, а вот в случае поперечного расположения – могут создаваться помехи кровотоку при поступлении его в камеру.
Записаться на консультацию
По гистологическому строению дополнительные хорды бывают:
- мышечными;
- фиброзными;
- смешанными.
Отличие наблюдается и по месту крепления в органе, оно может быть:
- верхушечным;
- серединным;
- базальным.
И еще одно разделение – количественное:
- единичные образования (самое распространенное явление, на его долю отводится 62%);
- множественные дополнительные хорды левого желудочка (на их долю отводится около 38% случаев).
Таким образом, окончательный вывод об аномалии, ее опасности или прогнозах, можно сделать после полного обследования в специализированной клинике с современным оснащением.
Причины появления аномалии
В качестве основной причины образования дополнительной хорды левого желудочка у ребенка медики называют наследственный фактор. Данное явление передается малышу от матери, которая сама может не знать о его наличии в своем организме.
Кроме того, не исключается и вредное влияние других факторов. Например, плохой экологии или мутагенов (никотина, алкоголя, наркотических средств). Возможны нарушения в развитии плода по причине неустойчивого психоэмоционального состояния беременной женщины.
Есть дополнительные вопросы
Признаки наличия аномалии
Если речь идет о единичной дополнительной хорде в полости левого желудочка (которых большинство), то она может вообще не проявлять своего существования. Заподозрить ее может доктор во время выслушивания работы всего органа по наличию систолического шума (его в здоровом органе не должно быть).
В некоторых случаях, в период активного роста ребенка, когда внутренние органы развиваются медленнее, чем опорно-двигательный аппарат, и за счет этого получают более интенсивную нагрузку, могут появляться болевые ощущения в сердечной области, головокружения, повышенная утомляемость.
Еще одним показателем наличия аномалии можно назвать аритмию.
Внимание! При многочисленных дополнительных хордах лж, существует вероятность таких аномалий и в тканях других органов, следовательно, клинические проявления могут быть и с их стороны.
Рассчитать стоимость лечения
Методы диагностического обследования
При обнаружении систолических шумов при аускультации (прослушивании), назначается консультация кардиолога и аппаратное обследование:
Обязательным является проведение эхокардиографии (ультразвуковое исследование с доплерографией). С помощью доплеровского метода можно более детально изучить аномалию: установить длину нити и ее толщину, место крепления, скорость кровотока.
Проводится снятие электрокардиограммы (ЭКГ), в т.ч. с нагрузкой, может быть рекомендован суточный мониторинг сердцебиения, велоэргометрия. Виды обследования пациенту с дополнительной хордой левого желудочка врач назначает индивидуально.
Какое нужно лечение
 Дополнительная хорда левого желудочка, если она не имеет никаких клинических проявлений и не препятствует работе миокарда, в специфическом лечении не нуждается. Однако требует регулярного посещения кардиолога и периодических профилактических обследований (ЭКГ, эхокардиографии).
Дополнительная хорда левого желудочка, если она не имеет никаких клинических проявлений и не препятствует работе миокарда, в специфическом лечении не нуждается. Однако требует регулярного посещения кардиолога и периодических профилактических обследований (ЭКГ, эхокардиографии).
При проявлении каких-либо симптомов, может быть назначена медикаментозная терапия. Чаще всего выписывают витамины, задача которых улучшить питание слоев мышечной ткани органа. Это может быть тиамин (В1) и рибофлавин (В2), нередко назначают никотиновую кислоту (витамин РР). При необходимости улучшить обмен веществ в клетках, применяются антиоксиданты (например, цитохром С).
Если обнаружена в полости лж дополнительная хорда поперечного направления, и она своим наличием влияет на работу органа, тогда необходима госпитализация с более детальным обследованием.
В редких случаях может быть назначена операция по иссечению аномалии, возможно и ограничение проведением криодеструкции (так называется метод воздействия холодом).
Получить программу лечения
Профилактика нежелательных последствий
Дополнительная хорда в сердце фото которой сегодня можно посмотреть в интернет-ресурсе, не зависимо от того, где расположена, и какие имеет особенности, требует общих мер профилактики:
- правильного распределения физических нагрузок;
- закаливания;
- прогулок на свежем воздухе;
- полноценного, сбалансированного питания, содержащего максимальное количество витаминов и полезных микроэлементов;
- соблюдения режима дня и отдыха.
Возможность занятий спортом определяется лечащим врачом.
Для информации! Всем, у кого обнаружены аномалии в сердечной мышце, категорически не рекомендуются экстремальные виды спорта, дайвинг.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Течение и стадии
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Названия
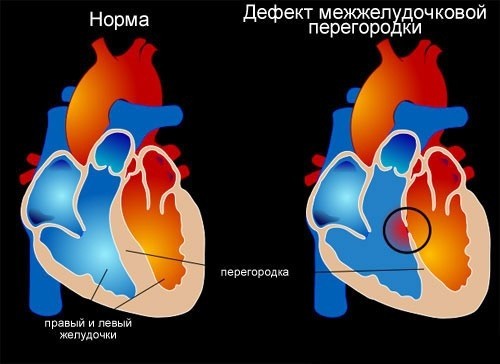
Q21,0 Дефект межжелудочковой перегородки.

Наличие дефекта между правым и левым желудочками сердца.
Описание
Дефект межжелудочковой перегородки. Врожденная внутрисердечная аномалия, характеризующаяся наличием сообщения между правым и левым желудочками. Дефект межжелудочковой перегородки проявляется одышкой, отставанием в физическом развитии, быстрой утомляемостью, учащенным сердцебиением, наличием «сердечного горба». Инструментальная диагностика дефекта межжелудочковой перегородки включает проведение ЭКГ, ЭхоКГ, рентгенографии органов грудной клетки, вентрикулографии, аортографии, катетеризации камер сердца, МРТ. При дефектах межжелудочковой перегородки проводят радикальные (закрытие дефекта) и паллиативные (сужение легочной артерии) вмешательства..
Дополнительные факты
Дефект межжелудочковой перегородки (ДМЖП) – отверстие в перегородке, разделяющей полости левого и правого желудочка, наличие которого приводит к патологическому шунтированию крови. В кардиологии дефект межжелудочковой перегородки – наиболее часто встречающийся врожденный порок сердца (9–25% от всех ВПС). Частота критических состояний при дефекте межжелудочковой перегородки составляет около 21%. С одинаковой частотой порок обнаруживается у новорожденных мальчиков и девочек..
Дефект межжелудочковой перегородки может быть единственной внутрисердечной аномалией (изолированный ДМЖП) или входить в структуру сложных пороков (тетрады Фалло, общего артериального ствола, транспозиции магистральных сосудов, атрезии трехстворчатого клапана и тд ). В ряде случаев межжелудочковая перегородка может отсутствовать полностью – такое состояние характеризуется как единственный желудочек сердца..
Особенности гемодинамики при дефекте межжелудочковой перегородки.
Межжелудочковая перегородка образует внутренние стенки обоих желудочков и составляет примерно 1/3 площади каждого из них. Межжелудочковая перегородка представлена мембранозным и мышечным компонентами. В свою очередь, мышечный отдел состоит из 3-х частей – приточной, трабекулярной и отточной (инфундибулярной)..
Межжелудочковая перегородка, наряду с другими стенками желудочков, принимает участие в сокращении и расслаблении сердца. У плода она полностью формируется к 4-5-ой неделе эмбрионального развития. Если этого по каким-либо причинам не происходит, в межжелудочковой перегородке остается дефект. Нарушения гемодинамики при дефекте межжелудочковой перегородки обусловлены сообщением левого желудочка с высоким давлением и правого желудочка с низким давлением (в норме в период систолы давление в левом желудочке в 4 – 5 раз выше, чем в правом)..
После рождения и установления кровотока в большом и малом кругах кровообращения из-за дефекта межжелудочковой перегородки возникает лево-правый сброс крови, объем которого зависит от размеров отверстия. При небольшом объеме шунтируемой крови давление в правом желудочке и легочных артериях остается нормальным либо незначительно повышается. Однако при большом поступлении крови через дефект в малый круг кровообращения и ее возврате в левые отделы сердца, развивается объемная и систолическая перегрузка желудочков..
Значительное повышение давления в малом круге кровообращения при больших дефектах межжелудочковой перегородки способствует возникновению легочной гипертензии. Повышение легочно-сосудистого сопротивления взывает развитие сброса крови из правого желудочка в левый (обратного или перекрестного шунтирования), что приводит к артериальной гипоксемии (синдром Эйзенменгера)..
Многолетняя практика кардиохиругов показывает, что наилучших результатов закрытия дефекта межжелудочковой перегородки можно добиться при сбросе крови слева направо. Поэтому при планировании операции тщательно учитываются гемодинамические параметры (давление, сопротивление и объем сброса)..
Причины
Чаще всего дефект межжелудочковой перегородки является следствием нарушения эмбрионального развития и формируется у плода при нарушениях закладки органов. Поэтому дефекту межжелудочковой перегородки часто сопутствуют другие сердечные пороки: открытый артериальный проток (20%), дефект межпредсердной перегородки (20%), коарктация аорты (12%), стеноз устья аорты (5%), аортальная недостаточность (2,5—4,5%), недостаточность митрального клапана (2%), реже – аномальный дренаж легочных вен, стеноз легочной артерии и тд.
В 25-50% случаев дефект межжелудочковой перегородки сочетается с пороками развития внесердечной локализации – болезнью Дауна, аномалиями развития почек, расщелиной твердого неба и заячьей губой..
Непосредственными факторами, вызывающими нарушение эмбриогенеза, выступают вредные воздействия на плод в I триместре гестации: заболевания беременной (вирусные инфекции, эндокринные нарушения), алкогольная и лекарственная интоксикации, ионизирующая радиация, патологическое течение беременности (выраженные токсикозы, угроза самопроизвольного прерывания беременности и пр. ). Имеются данные о наследственной этиологии дефекта межжелудочковой перегородки. Приобретенные дефекты межжелудочковой перегородки могут являться осложнением инфаркта миокарда..
Классификация
Размер дефекта межжелудочковой перегородки оценивается, исходя из его абсолютной величины и сопоставления с диаметром аортального отверстия: маленький дефект составляет 1-3 мм (болезнь Толочинова–Роже), средний – равен примерно 1/2 диаметра аортального отверстия, большой – равен или превышает его диаметр..
С учетом анатомического расположения дефекта выделяют:
• перимембранозные дефекты межжелудочковой перегородки – 75% (приточные, трабекулярные, инфундибулярные) расположены в верхней части перегородки под аортальным клапаном, могут закрываться самопроизвольно;
• мышечные дефекты межжелудочковой перегородки – 10% (приточные, трабекулярные) – расположены в мышечном отделе перегородки, на значительном удалении от клапанной и проводящей систем;
• надгребневые дефекты межжелудочковой перегородки – 5% – расположены выше наджелудочкового гребня (мышечного пучка, отделяющего полость правого желудочка от его выносящего тракта), самопроизвольно не закрываются..
Симптомы
Клинические проявления больших и малых изолированных дефектов межжелудочковой перегородки различны. Малые дефекты межжелудочковой перегородки (болезнь Толочинова—Роже) имеют диаметр менее 1 см и встречаются в 25-40% от числа всех ДМЖП. Проявляются нерезко выраженной утомляемостью и одышкой при нагрузке. Физическое развитие детей, как правило, не нарушено. Иногда у них определяется слабо выраженное куполообразное выпячивание грудной клетки в области сердца – «сердечный горб». Характерным клиническим признаком малых дефектов межжелудочковой перегородки служит аускультативно выявляемое наличие грубого систолического шума над областью сердца, который фиксируется уже на первой неделе жизни..
Большие дефекты межжелудочковой перегородки, имеющие размеры более 1/2 диаметра устья аорты или более 1 см, проявляются симптоматически уже в первые 3 месяца жизни новорожденных, приводя в 25-30% случаев к развитию критического состояния. При больших дефектах межжелудочковой перегородки отмечается гипотрофия, одышка при физической нагрузке или в покое, повышенная утомляемость. Характерны затруднения при кормлении: прерывистое сосание, частые отрывы от груди, одышка и бледность, потливость, пероральный цианоз. В анамнезе у большинства детей с дефектом межжелудочковой перегородки – частые респираторные инфекции, затяжные и рецидивирующие бронхиты и пневмонии..
В возрасте 3-4-лет, по мере нарастания сердечной недостаточности, у таких детей появляются жалобы на сердцебиение и боли в области сердца, склонность к носовым кровотечениям и обморокам. Транзиторный цианоз сменяется постоянным пероральным и акроцианозом; беспокоит постоянная одышка в покое, ортопноэ, кашель (синдром Эйзенменгера). На наличие хронической гипоксии указывают деформация фаланг пальцев и ногтей («барабанные палочки», «часовые стекла»)..
Диагностика
К методам инструментальной диагностики дефекта межжелудочковой перегородки относятся ЭКГ, ФКГ, рентгенография грудной клетки, ЭхоКС, катетеризация камер сердца, ангиокардиография, вентрикулография..
Электрокардиограмма при дефекте межжелудочковой перегородки отражает перегрузку желудочков, наличие и степень выраженности легочной гипертензии. У взрослых больных могут регистрироваться аритмии (экстрасистолия, мерцание предсердий), нарушения проводимости (блокада правой ножки пучка Гиса, синдром WPW). Фонокардиография фиксирует высокочастотный систолический шум с максимумом в III-IV межреберье слева от грудины..
Эхокардиография позволяет выявить дефект межжелудочковой перегородки или заподозрить его по характерным нарушениям гемодинамики. Рентгенография органов грудной клетки при больших дефектах межжелудочковой перегородки обнаруживает усиление легочного рисунка, усиленную пульсацию корней легких, увеличение размеров сердца. Зондирование правых полостей сердца выявляет повышение давления в легочной артерии и правом желудочке, возможность проведения катетера в аорту, повышенную оксигенацию венозной крови в правом желудочке. Аортография проводится для исключения сопутствующих ВПС..
Дифференциальная диагностика
Дифференциальная диагностика дефекта межжелудочковой перегородки проводится с открытым атриовентрикулярным каналом, общим артериальным стволом, дефектом аортолегочной перегородки, изолированным стенозом легочной артерии, стенозом аорты, врожденной митральной недостаточностью, тромбоэмболией..
Лечение
Асимптомное течение дефекта межелудочковой перегородки при его небольших размерах позволяет воздержаться от хирургического вмешательства и осуществлять динамическое наблюдение за ребенком. В ряде случаев возможно спонтанное закрытие дефекта межжелудочковой перегородки к 1-4 годам жизни или в более позднем возрасте. В остальных случаях показано хирургическое закрытие дефекта межжелудочковой перегородки, как правило, после достижения ребенком 3-х лет..
При развитии сердечной недостаточности и легочной гипертензии проводится консервативное лечение с помощью сердечных гликозидов, мочегонных препаратов, ингибиторов ангиотензинпревращающего фермента, кардиотрофиков, антиоксидантов..
Кардиохирургическое лечение дефекта межжелудочковой перегородки может быть радикальным и паллиативным. К радикальным операциям относятся ушивание малых дефектов межжелудочковой перегородки П-образными швами; пластика больших дефектов синтетической (тефлон, дакрон и тд ) заплатой или биологической (консервированный ксеноперикард, аутоперикард) тканью; рентгенэндоваскулярная окклюзия дефекта межжелудочковой перегородки..
У грудных детей с выраженной гипотрофией, большим лево-правым шунтированием крови и множественными дефектами предпочтение отдается паллиативной операции, направленной на создание искусственного стеноза легочной артерии с помощью манжетки. Данный этап позволяет подготовить ребенка к радикальной операции по устранению дефекта межжелудочковой перегородки в более старшем возрасте..
Течение и стадии
Женщины с небольшим дефектом межжелудочковой перегородки, как правило, в состоянии нормально выносить и родить ребенка. Однако, при больших размерах дефекта, аритмии, сердечной недостаточности или легочной гипертензии риск осложнений во время беременности значительно повышается. Наличие синдрома Эйзенменгера является показанием для искусственного прерывания беременности. У женщин с дефектом межжелудочковой перегородки имеется повышенная вероятность рождения ребенка с аналогичным или другим врожденным пороком сердца..
Перед планированием беременности пациентке с пороком сердца (оперированным или нет) необходимо проконсультироваться с акушером-гинекологом, кардиологом, генетиком. Ведение беременности у категории женщин с дефектом межжелудочковой перегородки требует повышенного внимания..
Прогноз
Естественное течение дефекта межжелудочковой перегородки в целом не позволяет надеяться на благоприятный прогноз. Продолжительность жизни при данном пороке зависит от величины дефекта и составляет в среднем около 25 лет. При больших и средних дефектах 50-80% детей умирают в возрасте до 6 мес. Или 1 года от сердечной недостаточности, застойной пневмонии, бактериального эндокардита, нарушений ритма сердца, тромбоэмболических осложнений..
В редких случаях ДМЖП не оказывает существенного влияния на продолжительность и качество жизни. Спонтанное закрытие дефекта межжелудочковой перегородки наблюдается в 25-40% случаев, преимущественно при его малом размере. Однако даже в этом случае больные должны находиться под наблюдением кардиолога в связи с возможными осложнениями со стороны проводящей системы сердца и высоким риском возникновения инфекционного эндокардита..
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
