Болезнь шарко мари код мкб

Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Классификация
- Симптомы
- Диагностика
- Лечение
Названия
Название: Невральная амиотрофия Шарко-Мари-Тута.
Невральная амиотрофия Шарко-Мари-Тута
Описание
Невральная амиотрофия Шарко. Мари – Тута – прогрессирующее хроническое наследственное заболевание с поражением периферической нервной системы, приводящем к мышечным атрофиям дистальных отделов ног, а затем и рук. Наряду с атрофиями наблюдается гипестезия и угасание сухожильных рефлексов, фасцикулярные подергивания мышц. К диагностическим мероприятиям относятся электромиография, электронейрография, генетическое консультирование и ДНК-диагностика, биопсия нервов и мышц. Лечение симптоматическое — курсы витаминотерапии, антихолинэстеразной, метаболической, антиоксидантной и микроциркуляторной терапии, ЛФК, массажа, физиопроцедур и водолечение.
Дополнительные факты
Невральная амиотрофия Шарко-Мари-Тута (ШМТ) относится к группе прогрессирующих хронических наследственных полиневропатий, в которую входят синдром Русси-Леви, гипертрофическая невропатия Дежерина-Сотта, болезнь Рефсума и другие более редкие заболевания. Болезнь Шарко-Мари-Тута характеризуется аутосомно-доминантным наследованием с пенетрантностью на уровне 83%. Встречаются также случаи аутосомно-рецессивного наследования. Лица мужского пола болеют чаще, чем женщины.
По различным данным невральная амиотрофия Шарко-Мари-Тута встречается с частотой от 2 до 36 случаев на 100 тыс. Населения. Зачастую болезнь носит семейный характер, причем у членов одной семьи клинические проявления могут иметь различную выраженность. Наряду с этим наблюдаются и спорадические варианты ШМТ.
Отмечена связь болезни Шарко-Мари-Тута и атаксии Фридрейха. В отдельных случаях у пациентов с ШМТ со временем отмечаются типичные признаки болезни Фридрейха и наоборот — иногда по прошествии многих лет клиника атаксии Фридрейха сменяется симптоматикой невральной амиотрофии. Некоторыми авторами даны описания промежуточных форм этих заболеваний. Наблюдались случаи, когда у одних членов семьи диагностировалась атаксия Фридрейха, а у других — амиотрофия ШМТ.
Патогенетические аспекты.
На сегодняшний день неврология как наука не располагает достоверными сведениями о этиологии и патогенезе невральной амиотрофии. Проведенные исследования показали, что у 70-80% пациентов с ШМТ, прошедших генетическое обследование, отмечалось дублирование определенного участка 17-й хромосомы. Определено, что невральная амиотрофия Шарко-Мари-Тута имеет несколько форм, вероятно обусловленных мутациями различных генов. Например, исследователи выяснили, что при форме ШМТ, вызванной мутацией кодирующего митохондриальный белок гена MFN2, происходит образование сгустка митохондрий, нарушающего их продвижение по аксону.
Установлено, что большинство форм ШМТ связаны с поражением миелиновой оболочки волокон периферических нервов, реже встречаются формы с патологией аксонов — осевых цилиндров проходящих в центре нервного волокна. Дегенеративные изменения затрагивают также передние и задние корешки спинного мозга, нейроны передних рогов, пути Голля (спинномозговые проводящие пути глубокой чувствительности) и столбы Кларка, относящиеся к заднему спинномозжечковому пути.
Вторично, в результате нарушения функции периферических нервов, развиваются мышечные атрофии, затрагивающие отдельные группы миофибрилл. Дальнейшее прогрессирование болезни характеризуется смещением ядер сарколеммы, гиалинизацией пораженных миофибрилл и интерстициальным разрастанием соединительной ткани. В последующем нарастающая гиалиновая дегенерация миофибрилл приводит к их распаду.
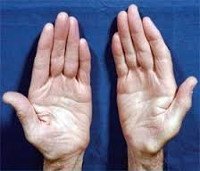
Невральная амиотрофия Шарко-Мари-Тута
Классификация
В современной неврологической практике невральная амиотрофия Шарко-Мари-Тута подразделяется на 2 типа. Клинически они являются практически однородными, однако имеют ряд особенностей, позволяющих провести такое разграничение. Невральная амиотрофия I типа характеризуется существенным снижением скорости проведения нервного импульса, при ШМТ II типа скорость проведения страдает незначительно. Биопсия нерва обнаруживает при I типе сегментарную демиелинизацию нервных волокон, гипертрофический рост непораженных шванновских клеток; при II типе — дегенерацию аксонов.
Симптомы
Невральная амиотрофия Шарко-Мари-Тута начинается с развития симметричных мышечных атрофий в дистальных отделах ног. Начальные симптомы манифестируют, как правило, в первой половине второго десятилетия жизни, реже в период от 16 до 30 лет. Они заключаются в повышенной утомляемости стоп при необходимости длительно стоять на одном месте. При этом наблюдается симптом «топтания» – чтобы снять утомляемость стоп пациент прибегает к ходьбе на месте. В отдельных случаях невральная амиотрофия манифестирует расстройствами чувствительности в стопах, наиболее часто — парестезиями в виде ползания мурашек. Типичным ранним признаком ШМТ является отсутствие ахилловых, а позже и коленных сухожильных рефлексов.
Развивающиеся первоначально атрофии затрагивают в первую очередь абдукторы и разгибатели стопы. Результатом является свисание стопы, невозможность ходьбы на пятках и своеобразная походка, напоминающая вышагивание лошади, — степпаж. Далее поражаются приводящие мышцы и сгибатели стопы. Тотальная атрофия мышц стопы приводит к ее деформации с высоким сводом, по типу стопы Фридрейха; формируются молоткообразные пальцы стопы. Постепенно атрофический процесс переходит на более проксимальные отделы ног — голени и нижние части бедер. В результате атрофии мышц голени возникает болтающаяся стопа. Из-за атрофии дистальных отделов ног при сохранности мышечной массы проксимальных отделов ноги приобретают форму перевернутых бутылок.
Зачастую при дальнейшем прогрессировании болезни Шарко-Мари-Тута атрофии появляются в мышцах дистальных отделов рук — вначале в кистях, а затем и в предплечьях. Из-за атрофии гипотенара и тенара кисть становиться похожей на обезьянью лапу. Атрофический процесс никогда не затрагивает мышцы шеи, туловища и плечевого пояса.
Часто невральная амиотрофия Шарко-Мари-Тута сопровождается легкими фасцикулярными подергиваниями мышц рук и ног. Возможна компенсаторная гипертрофия мышц проксимальных отделов конечностей.
Сенсорные нарушения при невральной амиотрофии характеризуются тотальной гипестезией, однако поверхностная чувствительность (температурная и болевая) страдает значительно больше глубокой. В некоторых случаях наблюдается цианоз и отек кожи пораженных конечностей.
Ассоциированные симптомы: Тремор рук.
Диагностика
Возраст начала заболевания, его типичная клиника, симметричный характер поражения, медленное неуклонное распространение атрофий и усугубляющаяся в связи с этим симптоматика во многих случаях позволяют предположить невральную амиотрофию. Проводимый неврологом осмотр выявляет мышечную слабость в стопах и голенях, деформацию стоп, отсутствие или значительное снижение ахилловых и коленных рефлексов, гипестезию стоп. Для дифференциации ШМТ от других нервно-мышечных заболеваний (миотонии, миопатии, БАС, невропатией) проводится электромиография и электронейрография. С целью исключения метаболической невропатии проводится определение сахара крови, исследование гормонов щитовидной железы, тест на наркотики.
Всем пациентам для уточнения диагноза рекомендована консультация генетика и проведение ДНК-диагностики. Последняя не дает 100% точного результата, т. Пока известны не все генетические маркеры ШМТ. Более точным способом диагностики является введенное в 2010г. Секвенирование генома. Однако это исследование пока является слишком дорогостоящим для широкого использования.
Иногда возникают затруднения в дифференциальной диагностике болезни Шарко-Мари-Тута с невритом Дежерина – Сотта, дистальной миопатией Гоффманна, хроническими полиневропатиями. В таких случаях может потребоваться биопсия мышц и нервов.
Лечение
На современном этапе радикальные способы лечения генных болезней не разработаны. В связи с этим применяется симптоматическая терапия. Проводятся повторные курсы внутримышечного введения витаминов группы В и витамина Е. С целью улучшения мышечной трофики используют АТФ, инозин, кокарбоксилазу, глюкозу. Назначаются ингибиторы холинэстеразы (неостигмин, оксазил, галантамин), препараты для улучшения микроциркуляции и антиоксиданты (никотиновая кислота, пентоксифиллин, мельдоний).
Наряду с фармакотерапией по рекомендации физиотерапевта активно применяются физиотерапевтические методики: электрофорез, СМТ, электростимуляция, диадинамотерапия, грязелечение, УЗ-терапия, оксигенобаротерапия. Целесообразно водолечение сероводородными, сульфидными, хвойными, радоновыми лечебными ваннами. Большое значение в сохранении двигательной активности пациентов, предотвращении развития деформаций и контрактур имеют ЛФК и массаж. При необходимости ортопедом назначается ортопедическое лечение.
Источник
Болезнь Шарко (в литературе еще встречается как «Болезнь Шарко-Мари», «Болезнь Шарко-Мари-Тута», код по МКБ- G60) –генетически обусловленное хроническое заболевание нервной системы, которое характеризуется развитием постоянно прогрессирующей периферической полинейропатией.
Частота диагностирования болезни Шарко-Мари-Тута согласно статистическим данным где-то один случай на две с половиною тысячи пациентов. Первые симптомы появляются в молодом возрасте. Выраженность симптомов и скорость прогрессирования болезни Шарко-Мари разная у каждого пациента. Процент инвалидизации при заболевании очень высок.

Причины заболевания болезнью Шарко:
- Мутация гена PMP22;
- Мутация MPZ;
- Мутация GJB1;
- Мутация MFN и др.
Пути наследования:
- аутосомно-доминантный (чаще всего);
- аутосомно-рецессивный;
- Х-сцепленный.
Заболевание имеет много форм, вызванные разным видом мутаций. Качество жизни и возможности работоспособности при болезни Шарко-Мари-Тута значительно ухудшаются, но на продолжительности жизни обычно это не сказывается.
Симптомы болезни Шарко связанные с поражением моторных и сенсорных нервных волокон. Диагностика болезни Шарко-Мари заключается в исключении диагнозов, которые могут давать подобную клиническую картину, и в проведении ДНК-диагностики, но учитывая, что не все виды мутаций известны, она не всегда информативна.
Лечение болезни Шарко-Мари-Тута заключается в симптоматической терапии. Специфическое лечение на данный момент все еще находится в стадии разработки.
Юсуповская больница – одно из лучших медицинских учреждений, где лечатся пациенты с болезнью Шарко-Мари-Тута. Несмотря на то, что терапия направлена только на купирование симптомов, неврология стремительно развивается и питается найти способы лечения многих заболеваний, в том числе и болезни Шарко. Ведение пациентов изданной патологией достаточно сложное, ведь клиническая картина разнообразна, симптомы выражены в неодинаковой степени и п.т. Опыт работы специалистов Юсуповской больницы позволяет оказывать качественную и эффективную медицинскую помощь. Доктора следят за клиническими исследованиями, новыми разработками, препаратами, изучают их эффективность. В случае необходимости, диагностика проводится быстро и с использованием нового оборудования. Персонал работает на благо пациента.
Симптомы болезни Шарко
Симптомы болезни Шарка-Мари появляются в молодом возрасте, чаще всего до двадцати лет. Прогрессирует заболевание постепенно, пациенты долгое время сохраняют работоспособность и возможность самообслуживания. Причинами, которые ускоряют развитие заболевания, могут стать вирусные и бактериальные инфекции, воздействия неблагоприятных факторов среды, травматизм, недостаток витаминов и т.п.
По МКБ-10 болезнь Шарко-Мари-Тута кодируется как «G60 Наследственная моторная и сенсорная невропатия», что связано в какой-то мере с клинической картиной.
В начале заболевания беспокоит чрезмерная усталость, невозможность долго стоять на одном месте, чувство онемения, «беганье мурашек», а дальше присоединяется атрофическое поражение мышц стоп, которое чаще носит симметричный характер. При обследовании выявляют выпадение сухожильных рефлексов. Стопа деформируется на столько, что больные не могут ходить, опираясь на пятки. Прогрессируя, атрофический процесс поражает голени и бедра.
Дальнейшее развитие заболевания болезни Шарко-Мари-Тута приводит к втягиванию в процесс и кистей, далее – предплечий. Мышцы шеи, туловища и плечевого пояса не атрофируются. Мышцы проксимальных отделов компенсаторно увеличиваются.
Все виды чувствительности нарушаются, но больше всего страдает поверхностная, особенно температурная.
Диагностика болезни Шарко
Диагностика включает:
- Осмотр неврологом;
- Лабораторные исследования;
- Инструментальные исследования;
- ДНК-исследования.
Полное обследование необходимо для исключения заболеваний, в которых клиническая картина сходна. К ним относят: боковой амиосклероз, миотония, метаболическая невропатия. Для исключения хронических полинейропатий проводят биопсию мышц.
Лечение болезни Шарко
Все способы лечения болезни Шарко-Мари-Тута не радикальны. Симптоматическое лечение включает медикаментозную терапию, физиотерапию, лечение у ортопеда и т.п.
Физиотерапевтическое лечение болезни Шарко-Мари-Тута включает ЛФК, массаж, электрофорез, диадинамотерапию, терапию лечебными грязями, разные виды ванн и др.
Медикаментозная терапия направлена на улучшение питания мышечных волокон. С этой целью назначают кокарбоксилазу, глюкозу, аденозинтрифосфат и др. Так же широко применяют антиоксидантные средства, препараты, улучшающие микроциркуляцию, и витамины. Хорошо зарекомендовали себя препараты, которые тормозят активность ацетилхолинэстеразы и повышают уровень ацетилхолина, например, прозерин, галантамин.
Дальнейшие разработки новых препаратов, направленные на радикальные меры – это мир без болезни Шарко-Мари-Тута. Прогрессирование болезни Шарко-Мари-Тута не отражается на том, сколько живут пациенты.
В Юсуповской больнице специалисты долгие годы помогают пациентам держать болезнь под контролем. Минимальная выраженность симптомов и медленное прогрессирование – результат работы врачей. В комфортных палатах, на новых тренажерах, в хорошо оснащенных кабинетах – вот где проходит лечение болезни Шарко-Мари-Тута. Не затягивайте с лечением, запишитесь на консультацию.
Источник
Болезнь Шарко-Мари-Тута (код по МКБ-10 – G60.0) – это нервно-мышечное заболевание. Термин ШМТ или БШМТ включает не одну болезнь, а группу наследственных расстройств, основными симптомами которых являются слабость мышц конечностей, обычно начинающаяся на ногах (позже также затрагиваются руки), атрофия мышц, нарушение чувствительности.
Что это за болезнь?
Синдром Шарко-Мари-Тута назван в честь 3-х врачей, впервые описавших его в 1886 г. Другой часто используемый термин – наследственная моторно-сенсорная нейропатия (НМСН). Этот термин характеризует 2 основные признаки заболевания:
- наследственность;
- поражение двигательных и сенсорных периферических нервов, приводящее к мышечной атрофии (амиотрофии) и расстройству чувствительности.
Термин «нейропатия» характеризует поражение периферических нервов. БШМТ также часто называют перональной мышечной атрофией (ПМА), т.к. атрофия преимущественно поражает мышцы голени. У пациента с заболеванием важно точно определить форму болезни. Это может быть достигнуто путем тщательного клинического обследования, изучения семейного анамнеза, исследования нервной проводимости и генетического анализа образца крови. Процедура дифференциальной диагностики служит для отличия заболевания от невропатии, не вызванной генетическим дефектом.

Наиболее распространенные виды болезни
Классификация делит БШМТ на несколько типов.
ШМТ 1
Наиболее распространенные типы болезни принадлежат к группе CMT 1 – в первую очередь, это демиелинизирующая полинейропатия с аутосомно-доминантным наследственным типом. Клинически типично раннее начало проявлений в течение 1-2 десятилетий жизни. Биопсия нерва демонстрирует сегментарную демиелинизацию и ремиелинизацию, изображение луковичный формаций (onion bulbs) в сочетании с вторичной потерей аксонов.
ШМТ 1A
В патогенезе применяется дублирование гена периферического белка миелина 22 (PMP 22). При этом типе также были описаны редкие случаи точечных мутаций PMP 22. Тип 1A представляет 60-70% всех нейропатий ШМТ. Типичное начало проявлений приходится на 1-е десятилетие (до 75% пациентов). Типичный признак – нарушение походки, в частности, спотыкание или деформация ноги (высокий подъем).
ШМТ 1B
Это тип первичного демиелинизирующего заболевания Шарко-Мари-Тута с аутосомно-доминантным типом наследования. В качестве причины указывается мутация в гене MPZ (myelin protein zero). Клиническая картина либо сходна с типом 1А, либо является более тяжелой формой ШМТ 1 с ранним началом проявлений.
ШМТ X1
Этот тип составляет около 10% всех случаев болезни и является 2-м наиболее распространенным генетически определенным ее типом. Заболевание вызывается мутациями в гене, кодирующем коннексин 32 (Cx32). X1 – единственный тип болезни, характерный связыванием половой хромосомы X с известной геновой базой. Мужчины болеют раньше и тяжелее, чем женщины. Некоторые женщины длительно остаются без клинических проявлений.
ШМТ 1C
Эта подгруппа была исключена из первичной демиелинизирующей формы, где была продемонстрирована каузальная мутация в гене SIMPLE (small integral membrane protein of lysosome/late endosome). В отличие от равномерного поражения нерва при типе 1A, электрофизиологические признаки 1С включают наличие временной дисперсии и блоков проводимости, главным образом, в области n. Tibialis.
ШМТ 1D
Это редкий тип первичной демиелинизирующей болезни с аутосомно-доминантным типом наследования, где была доказана мутация в гене EGR2 (early growth response). По сравнению с 1A, это более тяжелая форма ШМТ 1 с ранним началом сколиоза. Но также регистрируются случаи с более поздним возрастом появления признаков.
Общие симптомы
Первые симптомы болезни Шарко-Мари-Тута обычно появляются в возрасте 5-15 лет. Иногда признаки начинают проявляться позже, в некоторых случаях даже в среднем возрасте.

Одно из первых проявлений – ослабление мышц нижних конечностей, характерное для миопатии. Оно приводит к спотыканию, а впоследствии может препятствовать самостоятельной ходьбе. Дальнейшее прогрессирование заболевания сопровождается структурными деформациями ног. Развивается т.н. полая стопа (высокий подъем, укороченное ахиллово сухожилие и молоткообразные пальцы на ногах). Прогрессирующее ослабление мышц приводит к проблемам при ходьбе, беге, поддержке равновесия.
Спотыкание пациенты предотвращают, поднимая колени при ходьбе. У некоторых людей мышечная слабость может возникнуть на уровне бедра.
Вследствие атрофии мышц может нарушиться функция рук, особенно область мелкой моторики (письмо). Невральные поражения приводят к снижению способности различать крошечные, теплые и холодные предметы путем прикосновения.
Хотя болезнь передается наследственно, степень поражения может сильно различаться между пациентами в пределах одной семьи. Ребенок может иметь меньшие поражения, чем его родитель.
Наследование БШМТ
Наследование заболевания в основном аутосомно-доминантное. Это означает, что если у одного из родителей есть болезнь (не имеет значения, у отца или матери), существует вероятность 50% передачи его детям по наследству. Однако наследование также может быть рецессивным или X-связанным. Чтобы определить тип наследственности, проводится специализированное генетическое исследование.
Диагностика
Диагностическая процедура включает ряд методов, среди которых:
- подробный личный и семейный анамнез;
- клиническая оценка мышечной силы, чувствительности;
- электрофизиологическое исследование скорости проводимости нервного волокна;
- неврологическое исследование.
Наиболее распространенные формы заболевания могут быть диагностированы путем анализа ДНК из крови пациента.
При диагностике необходимо тесное сотрудничество невролога, генетика, реабилитолога, хирурга-ортопеда и протезиста. В соответствии с выводами обследования, даются рекомендации относительно индивидуального плана реабилитации, при необходимости, назначается ортопедическая операция.
Значительная изменчивость клинических признаков болезни, наряду с отсутствием знаний о ней у многих врачей, часто приводит к неправильной диагностике.
Лечение
Сегодня неизвестно причинно-следственное лечение Шарко-Мари-Тута. Единственный вариант – симптоматическая терапия, при которой очень эффективный междисциплинарный подход к заболеванию.
Важная часть программы лечения болезни Шарко-Мари-Тутта – санаторно-курортная терапия. Другие методы включают:
- ЛФК (разрабатывает атрофированные мышцы);
- использование ортопедических и протезных приспособлений, в частности, стелек для обуви, фиксаторов малоберцовой слабости;
- ношение устойчивой ортопедической обуви.
При необходимости проводится хирургическое лечение деформаций – контрактуры ахиллова сухожилия, коррекция свода стопы, стабилизация голеностопного сустава, устранение сколиоза.
Перспективы в лечении
Перспективы для лечения Шарко-Мари-Тута представили результаты некоторых исследований на моделях болезни у животных. До настоящего времени сообщалось о положительном эффекте миелинизации периферических нервов с ШМТ 1A у мышей. Эффективность показал витамин С, антагонисты прогестерона – онапристон и нейротрофин-3. Некоторые из этих веществ уже проходят клинические испытания. Когда можно будет лечить заболевание с помощью новейших методов, зависит от того, насколько быстро или медленно будут проводиться исследования.

Нейротоксичные вещества
Эти вещества токсичны для периферической нервной системы. Они могут вызвать ухудшение симптомов у пациентов с болезнью Шарко-Мари-Тута: адриамицин, алкоголь, амиодарон, хлорамфеникол, цисплатин, дапсон, дифенилгидантоин, дисульфирам, этионамид, глютетимид, гидралазин, изониазид, большие дозы витамина А, D, В6, метронидазол, нитрофурантоин, N2O (повторное вдыхание), пенициллин (только в высоких дозах, на границе интоксикации), пенициламин, пергексилин, таксол, винсистин, золото.
Литий, Мизомидазол и Золофт следует использовать с осторожностью.
Прежде чем принимать какое-либо лекарство, поговорите с врачом о его возможных побочных эффектах.
Итоги
Болезнь Шарко-Мари-Тута – это наследственная нейропатия. Она широко распространена во всем мире, встречается во всех расах и этнических группах. Хотя заболевание было обнаружено 3-мя врачами (Жан-Мари Шарко, Пьер Мари и Говард Генри Тут) в 1886 г, причины некоторых форм заболеваний остаются неясными.
Молекулярная генетика на сегодняшний день идентифицировала причинные мутации в 40 генах, внесла значительный вклад в молекулярно-генетическую классификацию БШМТ, в понимание патогенеза.
Наследование включает в себя все типы моногенной передачи – утосомно-доминантный, утосомно-рецессивный, гоносомно-доминантный.
Поскольку нет причинно-следственной терапии, текущая стратегия лечения основана на реабилитации, протезировании и ортопедическом лечении. Прогноз для пациентов при подавляющем большинстве форм благоприятный, поскольку он не снижает нормальную продолжительность жизни, хотя существенно влияет на ее качество.
Источник
